La revascularización miocárdica es una intervención terapéutica perfectamente establecida en pacientes con enfermedad coronaria. El objetivo del presente estudio es el de comprobar el cumplimiento terapéutico de los objetivos marcados por el Adult Treatment Panel (ATP) III para una población de muy alto riesgo cardiovascular y la evolución de los principales factores de riesgo cardiovascular.
Material y métodosSe han estudiado un total de 131 pacientes intervenidos de bypass aortocoronario. Para la evaluación de su riesgo y posterior tratamiento, fueron atendidos a los 3, 6 y 12 meses tras la intervención. Independientemente de otros datos necesarios para la historia clínica, a todos se les determinó los valores de presión arterial, perímetro de cintura, peso, talla e índice de masa corporal, hábito tabáquico y hemograma, un perfil bioquímico y un perfil de riesgo cardiovascular que incluye, además de los habituales, una ultracentrifugación para la separación de las lipoproteínas, los valores de apolipoproteína (apo) A-I y B-100 y diversos marcadores de riesgo e inflamación como la lipoproteína(a) (Lp[a]), proteína C reactiva ultrasensible (PCR), el fibrinógeno y la homocisteína.
ResultadosLos valores de colesterol unido a lipoproteínas de baja densidad (cLDL) descendieron desde 142 a 108 mg/dl y los de apo B desde 101 a 79 mg/dl. El 44% de los pacientes cumplió los objetivos marcados por el ATP III, es decir, cLDL<100 mg/dl. En cuanto a otros factores de riesgo, el sobrepeso, presente en el 42% de los pacientes, descendió al 12%; la obesidad descendió desde el 27 al 10%; el perímetro de cintura>102 cm, presente en el 50% de los pacientes, descendió al 19,64%, y los fumadores, que abarcaban el 58% de los pacientes, abandonaron en su totalidad el hábito tabáquico.
ConclusionesTras el tratamiento con estatinas y/o estatinas-ezetimiba y modificación de los hábitos de vida, los pacientes experimentan una reducción significativa de los principales factores de riesgo a excepción de la homocisteína y de la Lp(a); el 44% de los pacientes estudiados cumple los objetivos marcados por el ATP III. Por otro lado, el tratamiento combinado estatina-ezetimiba parece producir mayores beneficios que el tratamiento con estatinas en monoterapia.
Myocardial revascularization is a well established therapeutic intervention in coronary disease. The aim of the present study was to asses the achievement of the therapeutic goals recommended by the Adult Treatment Panel (ATP) III in patients with high risk for cardiovascular disease.
Material and methodsWe have studied 131 patients with a previous aorto-coronary bypass. In order to evaluate their cardiovascular risk and their pharmacological treatment, we have followed the patients 3, 6 and 12 months after the intervention. In addition to the medical history, we measured blood pressure, waist circumference, weight, height, body mass index (BMI), smokers, non smokers, haematology test, biochemical and cardiovascular profile. To complete the cardiovascular study we determined cholesterol fractions. The serum samples were ultracentrifuged to separate lipoproteins, and measure the levels of apolipoproteins (Apo) A1 and B 100 and several markers of cardiovascular risk and inflammation such as lipoprotein (Lp) (a), ultra sensitive C reactive protein (CPR), fibrinogen and homocysteine.
ResultsThe levels of lowdensity lipoprotein (LDL) decreased from 142 mg/dl to 108 mg/dl and Apo B levels from 101 mg/dl to 79 mg/dl. The therapeutic goals recommended by ATP III were achieved by 44% of patients, that is a cLDL<100 mg/dL. We observed changes in other risk factors in our population study. The number of overweight patients decreased from 42% to 12%, and obese patients from 27% to 10%. Those patients with a waist circumference greater than 102 cm decreased from 50% to 19.64% and 58% of the smokers gave it up.
ConclusionsThe patients showed a significant reduction in the major risk factors with no changes in the homocysteine and Lp (a) levels. After treatment with statins and/or statins- ezetimibe) 44% of the patients achieved the therapeutic goals suggested by ATP III. The combined treatment (statins + ezetimibe) seems to be more effective than therapy with statins only.
La revascularización miocárdica es una intervención terapéutica perfectamente establecida en pacientes con enfermedad coronaria. Los programas de prevención secundaria proponen reducir la estenosis coronaria de estos pacientes mediante tratamientos intensivos y buen control de los factores de riesgo con el fin de evitar nuevos episodios coronarios.
Las guías clínicas para el tratamiento de pacientes con enfermedad cardiovascular están basadas en la reducción de los valores de colesterol unido a lipoproteínas de baja densidad (cLDL) por medio de estatinas1,2; sin embargo, recientes estudios indican que mediante tratamiento mas agresivo3,4 puede reducirse aún más el riesgo de un episodio coronario.
En el Heart Protection Study (HPS)5 el 17% de los participantes presentaba valores de LDL por debajo del “objetivo” de 100mg/dl; en este subgrupo la reducción media de las LDL de 97 a 65mg/dl produjo una disminución del 25% en el riesgo relativo de enfermedad coronaria. El PROVE-IT4 fue quizás la confirmación más clara de la hipótesis de que las concentraciones más bajas son mejores, los pacientes que alcanzaron cifras de 62mg/dl disminuyeron los episodios coronarios en un 16% (p < 0,001) con respecto a los que alcanzaron cifras de 95mg/dl.
La inflamación y la disfunción endotelial se reducen cuando las LDL se encuentran por debajo de 80mg/dl6 y el tratamiento con estatinas también se ha asociado a reducciones de la enfermedad vascular periférica7, el ictus8, la demencia9, la degeneración macular10, la estenosis aórtica11, y las fracturas vertebrales y de cadera relacionadas con la osteoporosis12.
Si nuestra LDL ideal determinada genéticamente es realmente de 50 a 70mg/dl, tal vez la reducción de las cifras actuales hasta valores próximos al margen fisiológico normal pueda mejorar no sólo la enfermedad coronaria sino también muchas otras enfermedades habitualmente atribuidas al proceso de envejecimiento13.
El objetivo del presente estudio es el de comprobar el cumplimiento terapéutico de los objetivos marcados por el Adult Treatment Panel (ATP III) para una población de muy alto riesgo cardiovascular, es decir LDL < 100mg/dl1 en primera opción y LDL < 70mg/dl en segunda14, y la evolución de los principales factores de riesgo cardiovascular.
Material y métodosSe ha estudiado un total de 131 pacientes varones con una edad media de 66,25 ± 9,61 años, intervenidos de bypass aortocoronario por el Servicio de Cirugía Cardiovascular del Hospital Virgen Macarena de Sevilla. La edad media en el momento de la intervención fue de 60,00 ± 10,38 años. La práctica habitual recomienda que tras recibir el alta hospitalaria todos los pacientes sean remitidos a la Unidad de Riesgo Cardiovascular (Servicio de Medicina Interna) de dicho hospital para la evaluación de su riesgo y posterior tratamiento, control y seguimiento, por lo que no hay criterios de exclusión. Los pacientes fueron vistos a los 3, 6 y 12 meses tras la intervención. En el período del estudio sólo remitieron a 2 mujeres intervenidas de bypass, y que fueron excluidas de éste.
Independientemente de los datos necesarios para completar la historia clínica del paciente, para la evaluación de su riesgo cardiovascular (RCV) se utilizaron los valores de presión arterial, perímetro de cintura, peso, talla e índice de masa corporal (IMC), hábito tabáquico y se les determinó un hemograma, un perfil bioquímico y un perfil de RCV. Este último incluye los parámetros habituales, como el colesterol total, los triglicéridos y una ultracentrifugación para la separación de las lipoproteínas; incluye también la cuantificación de las apolipoproteínas (apo) A-I y B-100 y diversos marcadores de riesgo e inflamación como la lipoproteína (a) (Lp)(a), la proteína C reactiva ultrasensible (PCR), el fibrinógeno y la homocisteína. En el caso de haber aumentos en los valores de homocisteína se cuantifican el ácido fólico y la vitamina B12 para ver si dicho aumento puede ser motivado por un déficit vitamínico.
Para la realización del perfil RCV se utilizó suero obtenido con un mínimo de 12h de ayuno. El colesterol y los triglicéridos se determinaron por métodos enzimáticos habituales (CHOD-PAP, GPO_PAP), y la cuantificación del colesterol unido a lipoproteínas de alta densidad (cHDL), cLDL y colesterol unido a lipoproteínas de muy baja densidad (cVLDL) se realizó mediante ultracentrifugación del suero para la separación de las VLDL siguiendo el método recomendado por la LRC (Lipid Research Clinic)15.
La homocisteína, el ácido fólico y la vitamina B12 se determinaron por métodos inmunológicos quimioluminiscentes y el resto de los parámetros por métodos inmunoquímicos. Los equipos utilizados fueron los autoanalizadores Wako 20R, BN Pro Spec e Inmulite 2500.
El análisis estadístico se realizó con el programa SPSS 12.0. Los datos se presentan como media ± error estándar, porcentajes e intervalos de confianza del 95%, y los cambios en las concentraciones lipídicas en cada grupo se analizaron mediante el análisis de la covarianza usando los valores basales como covariable.
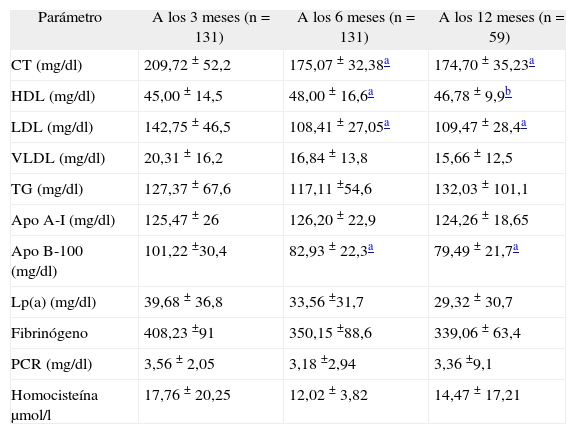
ResultadosEn el momento actual los 131 pacientes han completado las 2 primeras visitas y 59 de ellos la tercera. En la tabla 1 figuran los valores del perfil lipídico y de los marcadores de riesgo de la población a los 3, 6 y 12 meses; no se incluyen las analíticas previas al alta, ya que carecen de valor al estar influenciadas por el acto quirúrgico16. A lo largo del estudio se comprueba como disminuyen significativamente el colesterol total, el cLDL y la apo B-100 y se produce un aumento del cHDL.
Valores promedios del perfil lipídico de la población estudiada
| Parámetro | A los 3 meses (n = 131) | A los 6 meses (n = 131) | A los 12 meses (n = 59) |
| CT (mg/dl) | 209,72 ± 52,2 | 175,07 ± 32,38a | 174,70 ± 35,23a |
| HDL (mg/dl) | 45,00 ± 14,5 | 48,00 ± 16,6a | 46,78 ± 9,9b |
| LDL (mg/dl) | 142,75 ± 46,5 | 108,41 ± 27,05a | 109,47 ± 28,4a |
| VLDL (mg/dl) | 20,31 ± 16,2 | 16,84 ± 13,8 | 15,66 ± 12,5 |
| TG (mg/dl) | 127,37 ± 67,6 | 117,11 ±54,6 | 132,03 ± 101,1 |
| Apo A-I (mg/dl) | 125,47 ± 26 | 126,20 ± 22,9 | 124,26 ± 18,65 |
| Apo B-100 (mg/dl) | 101,22 ±30,4 | 82,93 ± 22,3a | 79,49 ± 21,7a |
| Lp(a) (mg/dl) | 39,68 ± 36,8 | 33,56 ±31,7 | 29,32 ± 30,7 |
| Fibrinógeno | 408,23 ±91 | 350,15 ±88,6 | 339,06 ± 63,4 |
| PCR (mg/dl) | 3,56 ± 2,05 | 3,18 ±2,94 | 3,36 ±9,1 |
| Homocisteína μmol/l | 17,76 ± 20,25 | 12,02 ± 3,82 | 14,47 ± 17,21 |
Apo: apolipoproteínas; CT: colesterol total; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; Lp: lipoproteínas; PCR: proteína C reactica; VLDL: lipoproteínas de muy baja densidad; TG: triglicéridos.
Al inicio del estudio, el 27,48% (n = 36) de la población era diabético, el 55,73% (n = 73) hipertenso, y el 58% (n = 76) fumador; la dislipemia más frecuente fue la hipercolesterolemia presente en el 51,90% de la población, aunque una proporción importante (48,85%; n = 64) presentó valores de colesterol < 200mg/dl; el valor promedio del IMC fue de 29,14 ± 4,25kg/m2, y el perímetro de cintura fue de 98,87 ±10,27cm.
La evolución del resto de los factores de riesgo figura en la tabla 2. En ella se puede comprobar cómo aumenta significativamente el porcentaje de pacientes que tiene cLDL < 100mg/dl, apo B-100 < 130mg/dl y, asimismo, en el que disminuye el IMC y el perímetro de cintura. El éxito conseguido con el hábito tabáquico ha sido del 100%, ya que ninguno de los pacientes fumaba en la tercera visita. No se observa variación en los valores de homocisteína y fibrinógeno, y con respecto a la PCR la significación aparece en la tercera visita, debido probablemente al efecto causado por la intervención quirúrgica.
Porcentaje de pacientes con distintos factores de riesgo y evolución de éstos
| Factores de riesgo | A los 3 meses (IC del 95%) (n = 131) | A los 6 meses (IC del 95%) (n = 131) | A los 12 meses (IC del 95%) (n = 59) |
| LDL >100mg/dl | 87,03 (87,2-92,7) | 61,54 (53,20-69,87)* | 63,50 (51,21-75,78)* |
| Apo B > 130mg/dl | 14,50 (8,5-20,5) | 1,92 (0–4,27)* | 1,78 (0–5,1)* |
| IMC 25–30kg/m2 | 42,73 (34,3-51,2) | 22,22 (15,12-29,32)* | 11,96 (3,7-20,1)* |
| IMC > 30kg/m2 | 26,49 (19–34) | 18,80 (12,1-25,5)* | 10,25 (2,5-18)* |
| Perímetro cintura > 102cm | 49,57 (41,07-58,1) | 22,22 (15,12-29,32)* | 12,82 (4,3-21,3)* |
| PCR > 3mg/dl | 38,96 (30,5-47,2) | 32,65 (24,65-40,6)* | 19,64 (9,64-29,64)* |
| Fibrinógeno >350mg/dl | 37,55 (29,35-45,7) | 35,57 (27,4-43,7) | 41,03 (28,4-53,6) |
| Hcys > 15μmol/l | 12,39 (6,8-18) | 13,46 (7,6-19,2) | 13,07 (4,4-21,6) |
| Fumadores | 58 (49,5-66,4) | 20 (13,3-26,7)* | 0* |
Apo: apolipoproteína; Hcys: homocisteína; IC: intervalo de confianza; IMC: índice de masa corporal; LDL: lipoproteínas de baja densidad; PCR: proteína C reactiva.
El ácido fólico y la vitamina C fueron cuantificados sólo en los casos en los que se presentó una hiperhomocisteinemia, para descartar que se debiera a un déficit vitamínico; todos los pacientes con valores elevados de homocisteína presentaron valores normales tanto del ácido fólico como de la vitamina C.
La disminución significativa de los parámetros lipídicos ha sido motivada sin duda alguna por el tratamiento farmacológico y por el cambio en el estilo de vida. Los pacientes venían en primera visita (3 meses) con tratamiento con estatinas. Las estatinas más utilizadas fueron pravastatina, en el 28,44% de los pacientes, simvastatina, en el 11,20%, y atorvastatina, en el 59,48%, y la dosis más utilizada fue la de 20mg. En esta visita se mantuvo la estatina inicialmente prescrita. A partir de la segunda visita (6 meses), la conducta que se tenía que seguir fue la de continuar con el mismo fármaco a igual o superior dosis en función del cumplimiento o no de los objetivos y/o añadir ezetimiba, y en tercera visita (12 meses), ajustar la dosis o añadir ezetimiba con igual criterio.
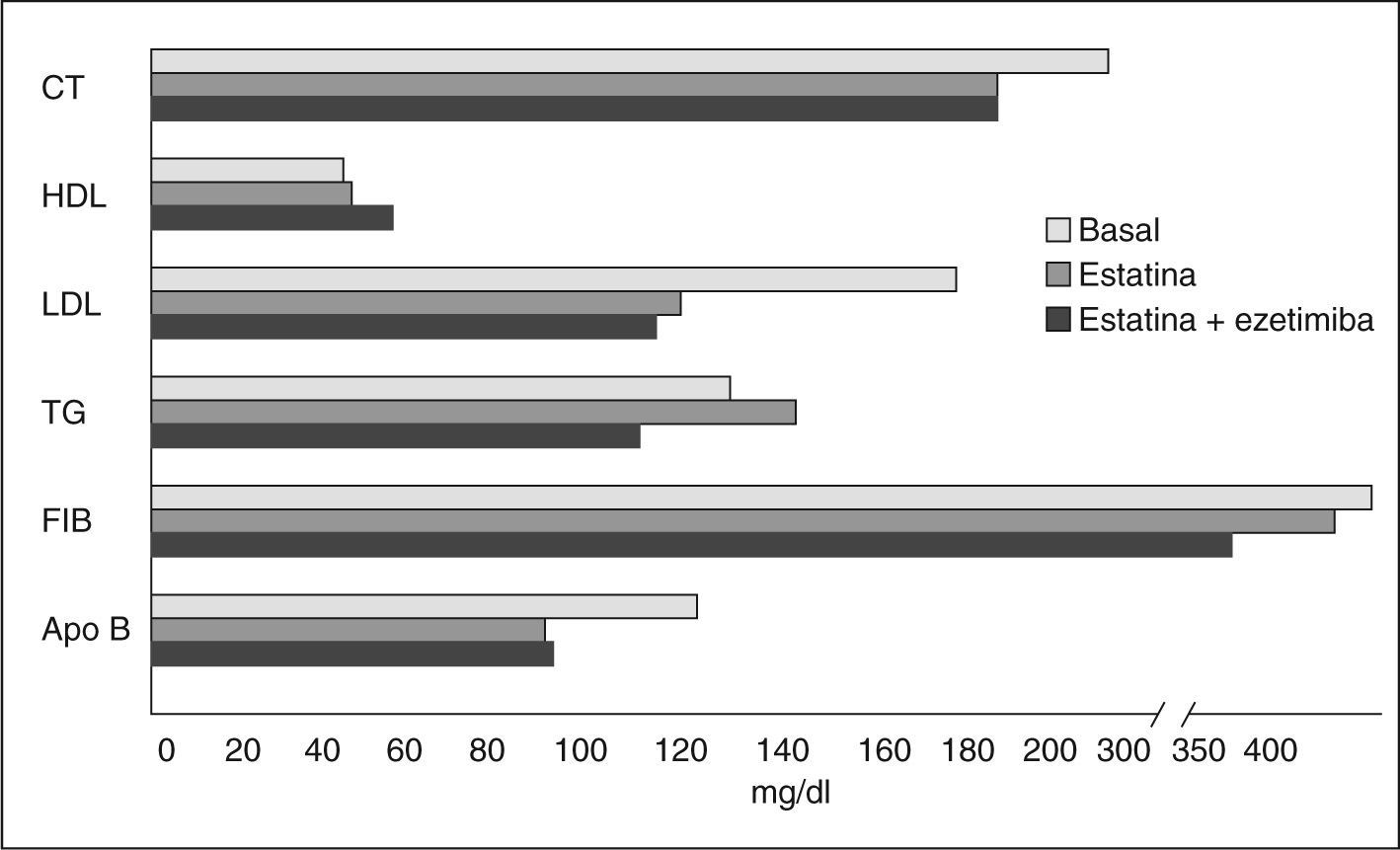
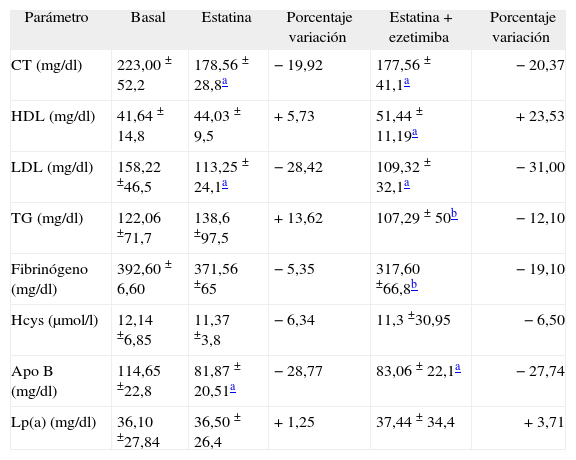
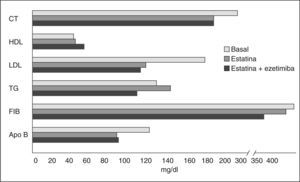
La evolución de los distintos parámetros lipídicos figura en la tabla 3, y se puede observar cómo se producen descensos significativos en los parámetros colesterol total, cLDL y apo B-100. En función del tratamiento, la combinación estatina-ezetimiba consigue disminuir significativamente los triglicéridos y el fibrinógeno, y aumentar el cHDL; también consigue mejorar, aunque no de forma significativa, el colesterol total, el cLDL y la apo B-100.
Evolución de los distintos parámetros lipídicos en función del tratamiento hipolipemiante
| Parámetro | Basal | Estatina | Porcentaje variación | Estatina + ezetimiba | Porcentaje variación |
| CT (mg/dl) | 223,00 ± 52,2 | 178,56 ± 28,8a | −19,92 | 177,56 ± 41,1a | −20,37 |
| HDL (mg/dl) | 41,64 ± 14,8 | 44,03 ± 9,5 | +5,73 | 51,44 ± 11,19a | +23,53 |
| LDL (mg/dl) | 158,22 ±46,5 | 113,25 ± 24,1a | −28,42 | 109,32 ± 32,1a | −31,00 |
| TG (mg/dl) | 122,06 ±71,7 | 138,6 ±97,5 | + 13,62 | 107,29 ± 50b | −12,10 |
| Fibrinógeno (mg/dl) | 392,60 ± 6,60 | 371,56 ±65 | −5,35 | 317,60 ±66,8b | −19,10 |
| Hcys (μmol/l) | 12,14 ±6,85 | 11,37 ±3,8 | −6,34 | 11,3 ±30,95 | −6,50 |
| Apo B (mg/dl) | 114,65 ±22,8 | 81,87 ± 20,51a | −28,77 | 83,06 ± 22,1a | −27,74 |
| Lp(a) (mg/dl) | 36,10 ±27,84 | 36,50 ± 26,4 | +1,25 | 37,44 ± 34,4 | +3,71 |
Apo: apolipoproteína; CT: colesterol total; Hcys: homocisteína; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; Lp: lipoproteína; TG: triglicéridos.
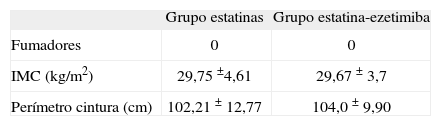
El resto de los factores de riesgo, sobrepeso, tabaquismo, obesidad, perímetro cintura, etc., es similar tanto en el grupo con estatinas como en el de estatina-ezetimiba (tabla 4).
DiscusiónEn el presente trabajo se ha analizado a una población de muy alto riesgo, pacientes intervenidos de bypass aortocoronario, los cuales han sido tratados siguiendo las directrices del ATP III con el fin de disminuir el riesgo coronario, y a los que se ha seguido con el fin de comprobar el porcentaje de los que cumplen los objetivos marcados para una población de este tipo (cLDL < 100mg/dl).
El ATP III estableció como objetivo para la reducción de la concentración de cLDL en pacientes de alto riesgo un valor < 100mg/dl. Las dosis de estatinas empleadas en la mayoría de los estudios de prevención secundaria permitieron alcanzar un valor de cLDL < 100mg/dl en poco más de la mitad de los pacientes de alto riesgo5,17–19. Para alcanzar unas concentraciones de cLDL < 100mg/dl en el resto de los pacientes, se debe aumentar la dosis de estatina o añadir al tratamiento un segundo fármaco reductor de cLDL.
El HPS5 y el PROVE-IT4 plantearon si el objetivo cLDL < 100mg/dl es suficiente en pacientes de alto riesgo que ya tienen concentraciones basales bajas de cLDL; los resultados obtenidos demostraron que el tratamiento con estatinas por debajo de esos valores causó una reducción significativa del riesgo, en el HPS la reducción de cLDL en un 30% a partir de 100mg/dl produjo unas disminución adicional del riesgo de enfermedad coronaria entre el 20 y el 30%, y en el PROVE-IT del 16%, por lo tanto parece ser que una concentración de 100mg/dl de cLDL no es el umbral por debajo del cual no pueda alcanzarse un mayor efecto beneficioso. El estudio TNT3 vino a confirmar posteriormente estos resultados consiguiendo un beneficio adicional del 22% en la reducción del riesgo de los principales episodios cardiovasculares, incluyendo la muerte por enfermedad cardíaca, infarto mortal y no mortal, resucitación tras parada cardíaca e ictus mortal y no mortal.
En nuestro grupo los valores promedios de cLDL descendieron desde 142mg/dl, que era el que tenían al inicio del estudio, a 108mg/dl a los 6 meses, y conservando el mismo valor, 109mg/dl, al año de seguimiento. Los valores de cHDL permanecieron inalterables al igual que los de triglicéridos y se produjo un descenso significativo en los valores de apo B desde los 101mg/dl en el período inicial a 83 y 79mg/dl a los 6 y 12 meses, respectivamente.
Con respecto a la cifra de cLDL alcanzada en la primera visita, el 44% de los pacientes tuvo una cifra < 100mg/dl con un valor promedio de 83,75mg/dl, y en segunda visita los alcanzaron el 23% de éstos, con una media de 83,69mg/dl; es necesario recordar que este tercer grupo en el momento de este análisis incluye a 59 pacientes de los 131 analizados.
La coadministración de estatinas y ezetimiba ha demostrado ser más eficaz para la reducción de las concentraciones de cLDL que la estatina en monoterapia, tanto para los resultados agrupados como para cada dosis individual de estatina20–22, además se han observado reducciones significativas en apo B, colesterol total, triglicéridos y PCR, y aumentos de cHDL.
De los 59 pacientes incluidos en la tercera visita, 29 estaban recibiendo estatinas a las dosis recomendadas para cumplimiento de objetivos y 30 tomaban estatinas más ezetimiba. El descenso en colesterol fue similar, pues consiguieron reducir sus valores en un 19,92 y un 20,37%, respectivamente; esto no quiere decir que el poder hipolipemiante en ambas situaciones sea el mismo, porque hay que tener en cuenta que los pacientes que tomaban la medicación combinada fueron los que no lograron alcanzar objetivos con monoterapia. Igualmente ocurrió con el cLDL, que redujo su concentración en un 28,42 y un 31,00%, y con la apo B, que la redujo un 28,77 y un 27,74%. Sin embargo, y tal como se ha descrito anteriormente, hay un aumento más marcado del cHDL en el grupo que tomaba estatina y ezetimiba con respecto al que tomaba sólo estatina, los aumentos fueron de un 23,53% frente a un 5,73%. Se encuentra un comportamiento similar en el fibrinógeno, pues el grupo estatinaezetimiba lo redujo en un 19,10% y la estatina sola en un 5,35%, y en cuanto a los triglicéridos en el grupo que tomaba estatina se produjo un aumento del 13,62% mientras que en el grupo de estatinaezetimiba una reducción del 12,10%, aunque hay que tener en cuenta que el aumento producido en triglicéridos nunca sobrepasó la cifra considerada como “deseable” (fig. 1).
Otros beneficios importantes encontrados, independientemente del tratamiento farmacológico que estuvieran recibiendo, fueron el número de pacientes que redujeron el IMC, pues el sobrepeso estaba presente en el 42% de los pacientes, y bajó al 22% a los 6 meses y al 11% a los 12 meses; la obesidad descendió desde el 26 al 18 y al 10% a los 6 y 12 meses, respectivamente; el perímetro de cintura desde el 50 al 22 y al 12% a los 6 y 12 meses, respectivamente y, por último, el porcentaje de fumadores que al inicio del estudio fue del 58%, pasó al 20% a los 6 meses y a los 12 meses se consiguió el objetivo, pues ninguno de los pacientes estaba fumando.
Los resultados obtenidos mejoran ostensiblemente los procedentes de estudios como el PREVESE I y II23,24 o el EUROASPIRE I y II25,26, en los que, entre otros resultados, el porcentaje de fumadores era 1 de cada 5, el sobrepeso estaba presente en el 48% de los pacientes, el 32% no recibía tratamiento hipolipemiante y el 34% tenía un colesterol total > 200mg/dl.
En conclusión, tras el tratamiento con estatinas y/o estatinas-ezetimiba y modificación de los hábitos de vida, los pacientes experimentan una reducción significativa de los principales factores de riesgo a excepción de la homocisteína y de la Lp(a); el 44% de los pacientes estudiados cumple los objetivos marcados por el ATP III, es decir, cLDL < 100mg/dl. Por otro lado, el tratamiento combinado estatina-ezetimiba produce mayores beneficios que el tratamiento con estatinas solo, pues si bien consigue descensos similares en colesterol total, cLDL y apo B, aporta mayores beneficios en cHDL, triglicéridos y fibrinógeno; no obstante, opinamos que estos resultados se deben confirmar cuando se complete en este grupo la totalidad de los pacientes.
Una comunicación referente a esta línea de trabajo titulada “Cumplimientos de objetivos terapéuticos en pacientes con revascularización miocárdica en el Área Virgen Macarena”, se presentó en el XIX Congreso Nacional de la SEA, Santander 2006 y galardonado con una Mención Especial.