El desarrollo del sistema linfático se inicia en la sexta semana de edad gestacional, para formar las vías linfáticas hacia la trigésima semana1. Los linfangiomas son tejido embriológico linfático residual, cuya patogenia no es del todo conocida. Se piensa que representan segmentos aislados y secuestrados del sistema linfático, resultado de un fallo del sistema linfático para comunicarse con el sistema venoso durante el desarrollo embriológico, que mantienen la capacidad de producir linfa y a medida que aumenta el volumen de esta, se produce el crecimiento del tumor1–4. Morfológicamente se clasifican en quísticos simples (uniloculares), cavernosos e intermedios5.
Se presenta el caso de un lactante de 2 meses con antecedentes familiares de osteocondromatosis múltiple materna y hepatoblastoma en tía materna durante la infancia, en seguimiento multidisciplinar por la existencia de un hemangioma congénito parotídeo derecho. Acudió al Servicio de Urgencias por un cuadro de 2 semanas de evolución caracterizado por escasa ingesta y estancamiento ponderal. Ante la sospecha clínica de estenosis pilórica, se realizó una ecografía toracoabdominal que objetivó una lesión de aspecto quístico con escasa vascularización y gran tamaño (5,3×4,4×6,7cm), que ocupaba gran parte del hemitórax izquierdo, causando una inversión del hemidiafragma izquierdo con desplazamiento anterior del pulmón ipsilateral, así como del esófago y la unión gastroesofágica, lo que planteaba su posible origen en el mediastino posterior. Dada la temprana edad y el riesgo de complicaciones derivadas del tamaño de la masa tumoral, se ingresó al paciente para estudio y descartar malignidad.
A la exploración presentaba un aceptable estado general, con un peso de 3.890g. La auscultación cardiopulmonar no mostraba ruidos respiratorios patológicos. Se encontraba afebril, palpándose únicamente una tumoración submaxilar derecha de aproximadamente 3cm de diámetro y consistencia blanda, correspondiente al hemangioma parotídeo conocido previamente.
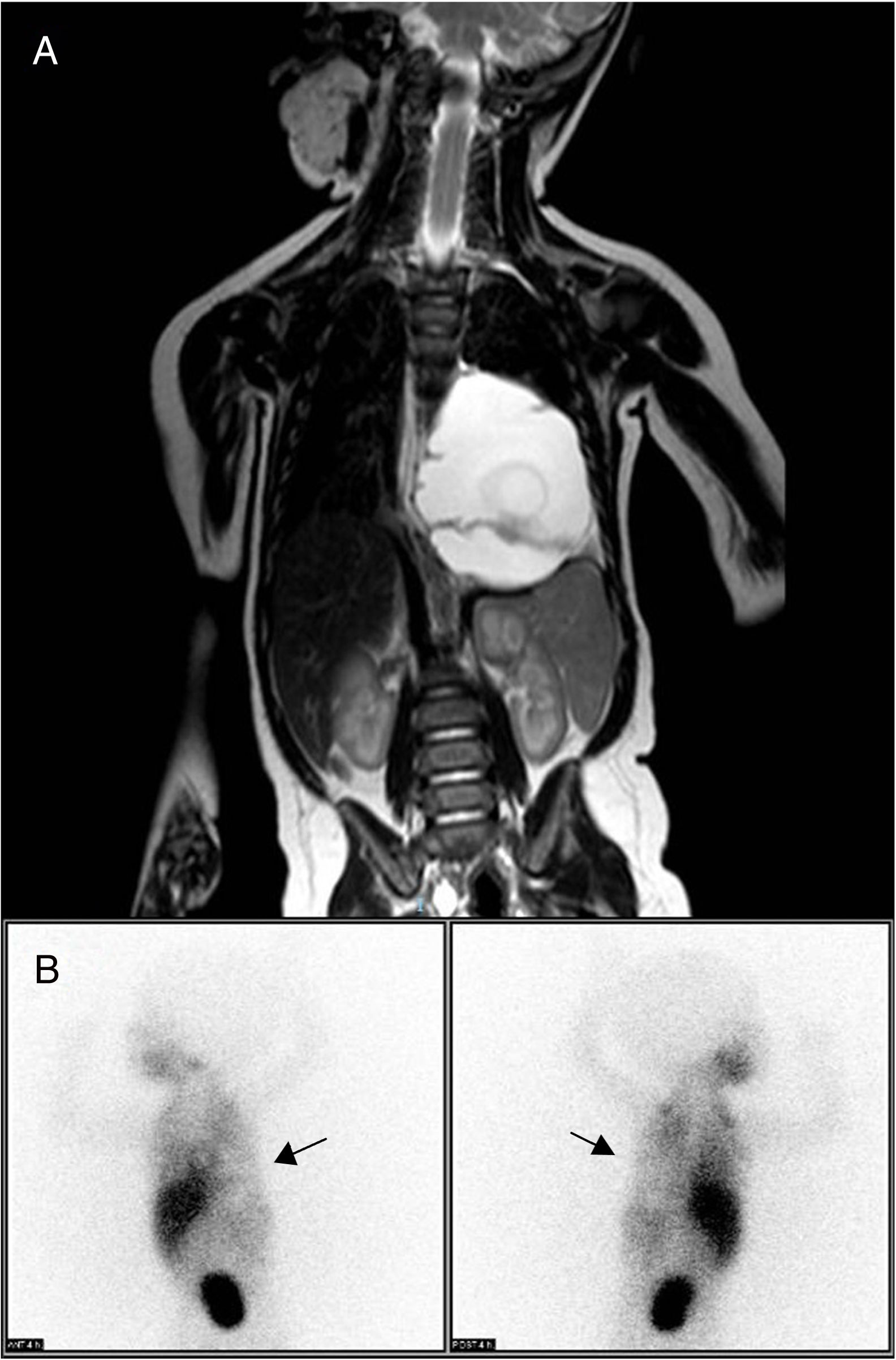
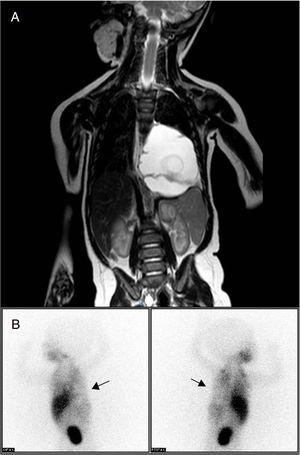
La resonancia magnética nuclear toracoabdominal identificó una masa en el mediastino posterior (6,9×5,1×4,5cm) extraparenquimatosa y paravertebral izquierda, de aspecto macroquístico, que producía desviación esofágica y de la unión gastroesofágica. No se evidenciaba afectación ósea ni del canal medular, ni compresión de la vía aérea (fig. 1A), lo que planteaba diagnóstico diferencial con neuroblastoma, secuestro pulmonar extralobar y malformación linfática. El estudio isotópico con 123I-metayodobencilguanidina (MIBG) mediante adquisición de imágenes planares a las 4h de la administración del radiotrazador no mostró hallazgos indicativos de tejido neurocromafín, descartándose neuroblastoma como causa del cuadro (fig. 1B). Las pruebas de laboratorio no revelaron hallazgos significativos, presentando los marcadores tumorales y las catecolaminas en orina valores normales.
A) RMN toracoabdominal que muestra una masa de gran tamaño en mediastino posterior y paravertebral izquierda. Produce desviación esofágica y de la unión gastroesofágica, sin evidencia de afectación a distancia. B) Gammagrafía con 123I-metayodobencilguanidina, realizada a las 4h postinyección del radiotrazador, que muestra un área fría con nula captación del trazador en el hemitórax izquierdo, correspondiente a la masa tumoral (flechas), descartando neuroblastoma.
Se realizó drenaje quirúrgico percutáneo (40cc) y esclerosis con sellador de fibrina. La citología del líquido del quiste presentaba placas mesoteliales y componente linfocitario reactivo, sin evidencia de celularidad neoplásica, lo que apoyaba el diagnóstico de malformación linfática tipo linfangioma quístico. El postoperatorio transcurrió sin incidencias, dándose de alta al séptimo día de la intervención y con seguimiento en la consulta de Cirugía.
La resonancia magnética nuclear toracoabdominal de control realizada a las 2 semanas de la intervención mostraba la persistencia de la masa torácica posterior, con un incremento del tamaño respecto al control diagnóstico (5,5×6×7,4cm). Además, se apreciaban 2 imágenes hipodensas en secuencias T2 en el interior de la lesión, que apuntaban a una posible complicación hemorrágica o material esclerosante residual. Debido a que el procedimiento inicial no fue exitoso, se decidió intervenir al paciente bajo anestesia general para la exéresis total de la tumoración mediante toracotomía en el quinto espacio intercostal izquierdo. En la apertura por planos se observó una lesión intrapleural debajo del lóbulo inferior del pulmón izquierdo que producía la compresión del pulmón hacia la parte superior. Posteriormente se procedió a la apertura de la lesión con toma de muestra para estudio citológico/biopsia intraoperatoria de la tumoración y disección de la misma desde la parte superior hasta el diafragma adherido a la aorta, citología postexéresis y colocación de un tubo de tórax acanalado. El resultado anatomopatológico macroscópico de la tumoración intratorácica mostró múltiples fragmentos irregulares de tejido blanquecino de consistencia elástica y otros fragmentos de aspecto quístico. La citología del líquido pleural e intratumoral detectó placas mesoteliales típicas y componente linfocitario reactivo, sin evidencia de celularidad neoplásica.
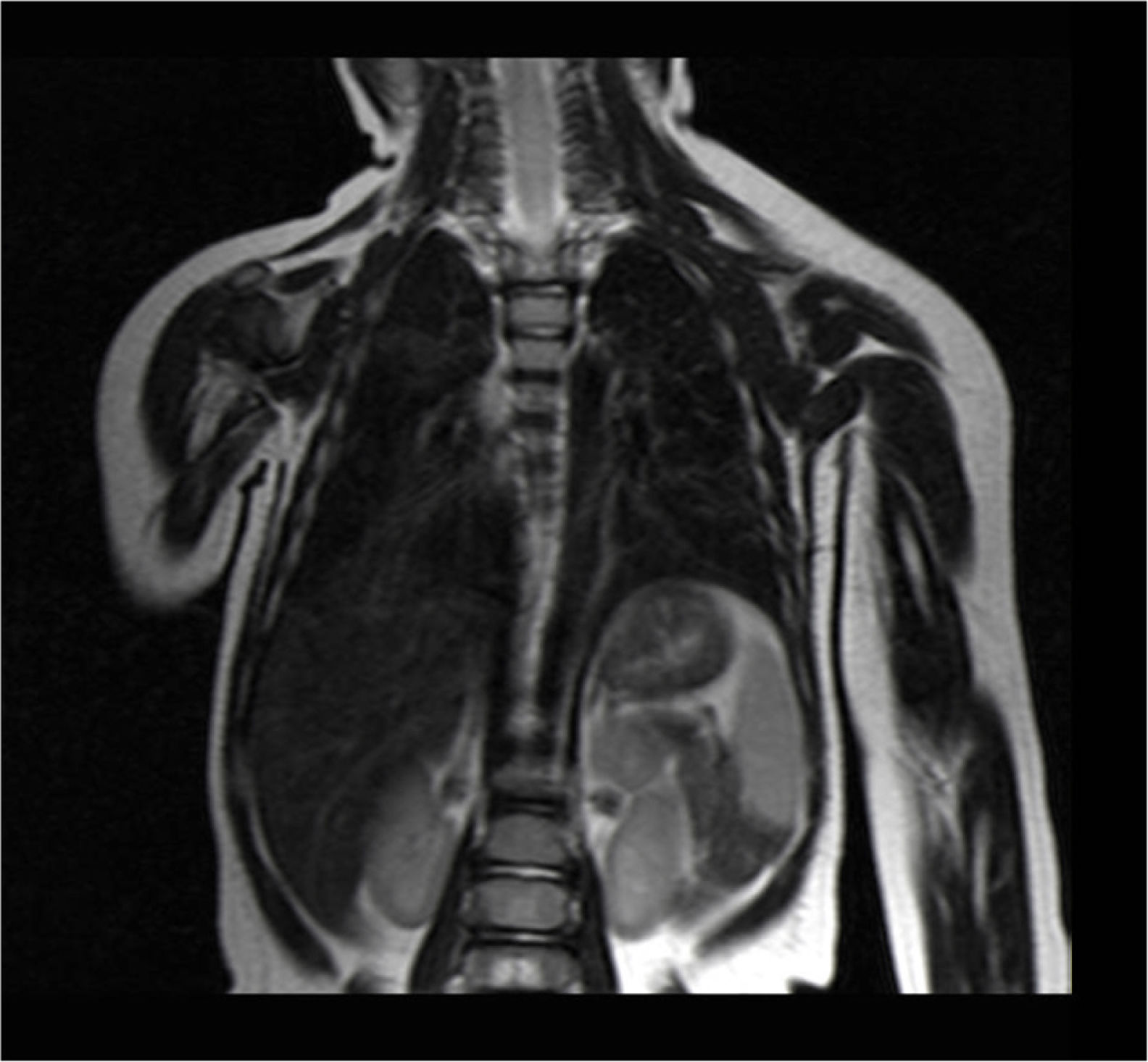
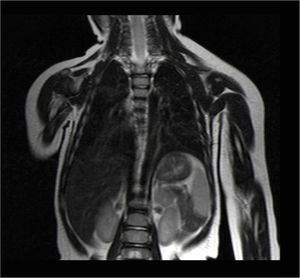
Actualmente la paciente se encuentra en seguimiento ambulatorio de forma periódica y los últimos estudios de resonancia magnética nuclear toracoabdominales, realizados a los 6 y 9 meses de la intervención quirúrgica, no evidenciaron restos ni recidiva del linfangioma quístico (fig. 2).
Los linfangiomas son malformaciones linfáticas raras y benignas6. En un 90% de los casos son congénitos debido a mutaciones esporádicas o hereditarias; algunos incluso están relacionados con el factor de crecimiento endotelial-C. Se ha descrito una tasa de aneuploidías asociadas en torno al 45-60% (síndrome de Turner, síndrome de Down, síndrome de Edwards, síndrome de Patau y otros). También se ha observado asociación con otros síndromes, como el de Noonan, el pterigium múltiple, la acondrogénesis tipo i, el síndrome de Fryns, el síndrome de Roberts, el síndrome de Cowchock, el síndrome alcohólico fetal y teratógeno1–3,6,7. Los adquiridos se relacionan con antecedentes de cirugía, infecciones crónicas o radiación2.
La localización más frecuente de los linfangiomas es la cabeza y el cuello (80%), presentando algunos extensión hacia el mediastino (2-3%), seguida de la región axilar1,2. Solo el 1% afecta al tórax, constituyendo el 0,7-4,5% de los tumores mediastínicos, con mayor prevalencia en el mediastino anterior1–3. Los Linfangiomas en niños, adolescentes y adultos jóvenes se ubican en la región craneocervical o mediastino anterior, tienen un comportamiento vascular y suelen considerarse congénitos. En adultos, se sitúan en el mediastino medio o posterior y presentan quistes líquidos, evidenciando un origen adquirido3.
La excepcionalidad del caso radica en la baja incidencia de linfangiomas originados en el mediastino posterior sin conexión craneocervical en la población general y con menor frecuencia en niños, así como su posible confusión con otras afecciones de comportamiento maligno a esta edad, como los neuroblastomas.
El neuroblastoma constituye el tumor sólido extracraneal y la neoplasia más frecuente durante la infancia y el primer año de vida. La 123I-MIBG tiene una sensibilidad para el diagnóstico de neuroblastoma de entre el 90 y el 95%, tanto para la detección del tumor primario como para la afectación ósea, de la médula ósea y ganglionar. Además, la gammagrafía con MIBG puede ayudar a predecir la respuesta al tratamiento, así como la supervivencia libre de enfermedad en estos pacientes8. Por tanto, ante la presencia de una masa abdominal y/o en el mediastino posterior en un paciente en edad pediátrica (sobre todo durante el primer año de vida), es de obligatorio cumplimiento descartar la existencia de neuroblastoma como causa etiológica, constituyendo la gammagrafía con 123I-MIBG la modalidad de imagen de referencia.
Respecto al tratamiento de los linfangiomas, la escisión quirúrgica supone el tratamiento de primera elección para evitar sobreinfección, crecimiento rápido, riesgo de rotura o una laparotomía urgente5,9,10. Presenta como inconveniente la existencia de complicaciones asociadas a diversos factores (edad del paciente, tamaño y localización de la malformación linfática, posible infiltración de estructuras vasculares/nerviosas) y secuelas derivadas de una cirugía mayor3,4,6. Dada la edad de la paciente y el tamaño de la lesión, se decidió realizar tratamiento con esclerosis en un primer momento frente a la cirugía con la intención de evitar posibles complicaciones posquirúrgicas. Es importante que la escisión de la lesión sea completa para evitar recidivas, hasta en un 50% de los casos cuando la disección es parcial2,3,6,10. Entre las opciones terapéuticas alternativas a la cirugía tenemos desde el uso de sustancias esclerosantes, como el OK-432 (liofilizado obtenido de la incubación del Streptococcus pyogenes con penicilina G benzatínica), la bleomicina, la triamcinolona, las tetraciclinas o los sellantes de fibrina, hasta la utilización de las denominadas «terapias mixtas» (inyección intralesional de dichas sustancias previa a la cirugía para disminuir el volumen tumoral o las recidivas)1,3,4,6,9,10. Es importante destacar que las series publicadas recientemente optan por el uso de agentes esclerosantes como el OK-432 o la bleomicina, tal y como se refleja en la revisión sobre escleroterapia en malformaciones linfáticas infantiles de Torres Palomino et al., donde el porcentaje de respuesta a dichas terapias sería del 60,8% con OK-432 y del 47,4% con bleomicina, concluyendo que la terapia esclerosante más efectiva es OK-4326,9.