La pancreatitis idiopática fibrosante (PIF) es una forma rara de pancreatitis crónica, predominante en niños y adolescentes1. La edad media al diagnóstico se sitúa en torno a los 10 años (4 meses–20 años), con una distribución igual entre ambos sexos1,2. Descrita por primera vez por Comfort et al en 19463, presenta como principal manifestación una ictericia obstructiva acompañada, en la mayoría de los casos, de dolor abdominal y mínima o inexistente elevación de las enzimas pancreáticas. Su evolución genera una fibrosis glandular con insuficiencia pancreática mixta. Hasta la fecha se han comunicado solo 72 casos1,2,4-14.
En la mayoría de los casos el diagnóstico se ha realizado mediante laparotomía exploradora y biopsia pancreática y en muchos de estos pacientes la intervención fue finalizada con una derivación biliodigestiva2. En pocos casos se ha optado por una resección pancreática con/sin preservación duodenal1. En los últimos años, se han comunicado varios casos tratados de forma conservadora con resultados favorables, generando un cambio de perspectiva en cuanto a la evolución y al enfoque terapéutico2,10,12,13.
A continuación, comentamos un caso de PIF cuya presentación de urgencias en forma de una ictericia obstructiva dolorosa se orientó como una colecistitis aguda con posible coledocolitiasis. Los hallazgos intraoperatorios y la evolución posterior obligaron a la reconsideración del caso con realización de múltiples investigaciones analíticas y de imagen y una nueva intervención quirúrgica que llevaron a dicho diagnóstico. Se realiza una revisión de la literatura al respecto haciendo hincapié en los avances diagnósticos y terapéuticos.
Varón de 20 años con antecedentes de epilepsia y minusvalía psíquica que acudió a urgencias por un cuadro de dolor en hipocondrio derecho de 24 horas de evolución e ictericia de características obstructivas. A su llegada, el paciente se encontraba hemodinámicamente estable y afebril. En la exploración física destacaba una ictericia mucocutánea moderada y dolor a la palpación en hipocondrio derecho sin signos de irritación peritoneal. La analítica urgente evidenció un patrón de colestasis con importante elevación de la bilirrubina a expensas de la fracción conjugada (bilirrubina total=91umol/L, fosfatasa alcalina=422U/L, GGT=369U/L) así como una elevación moderada de transaminasas (AST=126UI/L, ALT=299UI/L) y una ligera elevación de la PCR (20mg/L). El resto de la bioquímica, los enzimas pancreáticos y el hemograma no mostraban alteraciones.
La ecografía abdominal evidenció una vesícula biliar distendida de paredes engrosadas, edematosas (4mm), con contenido hiperecogénico pero sin litiasis evidente y una dilatación de la vía biliar intra y extrahepática con un diámetro coledocal de 10mm. El área pancreática no fue accesible para evaluación debido a la interposición de gas.
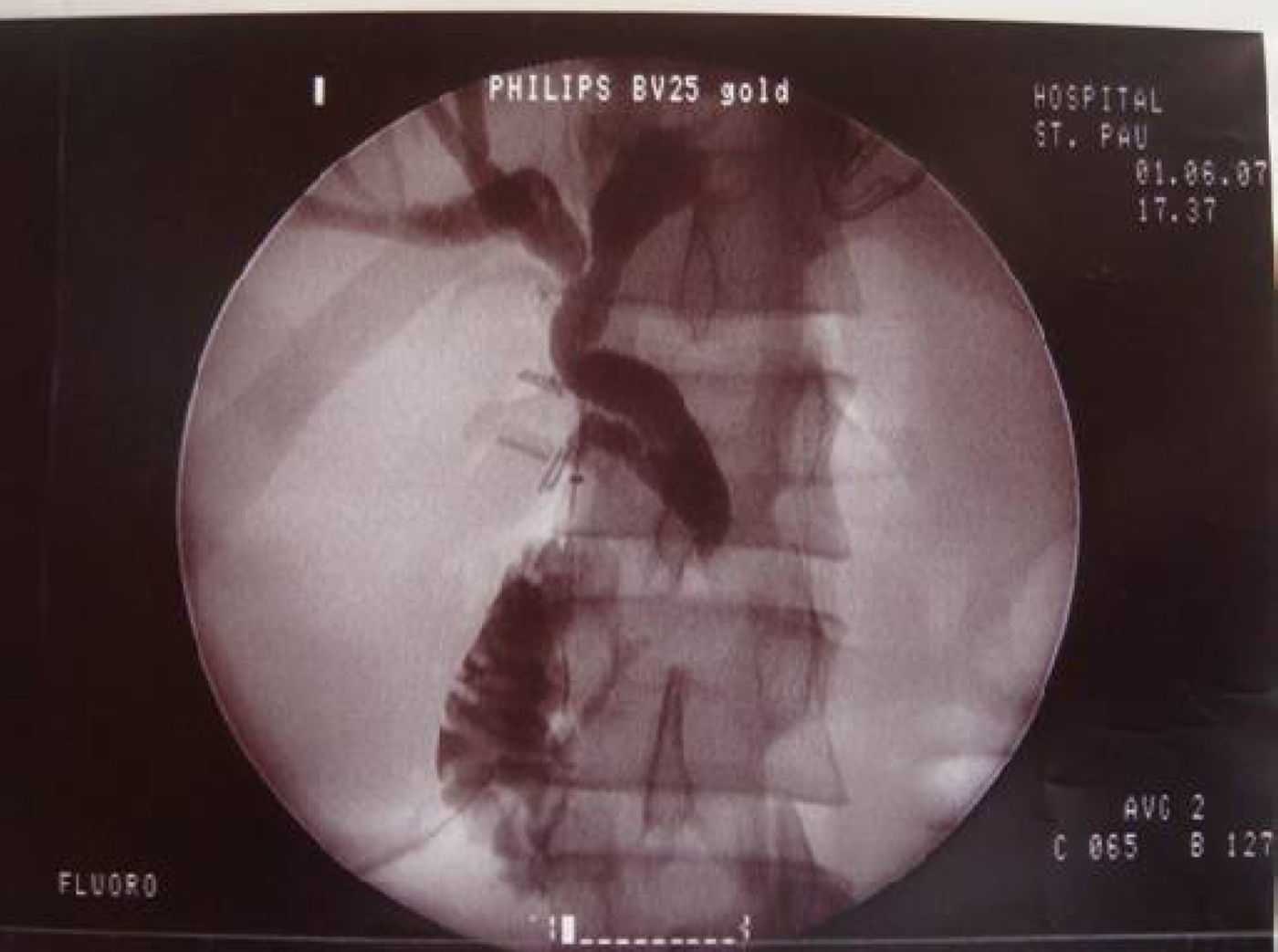
La orientación diagnóstica inicial fue de colecistitis aguda con dilatación de vía biliar por probable coledocolitiasis. Se decidió realizar una exploración quirúrgica laparoscópica durante la cual se objetivó una vesícula distendida, edematosa. Se practicó una colangiografía transcística confirmándose la dilatación difusa del árbol biliar hasta el colédoco intrapancreático que presentaba una estenosis irregular con paso filiforme del contraste a duodeno, sin objetivar defectos de repleción sugestivos de coledocolitiasis (fig. 1). Se intentó franquear dicha zona estenótica con una sonda Fogarty sin lograrlo. Se obtuvo una muestra de bilis cuyo estudio citológico peroperatorio fue negativo para células tumorales. Al no disponer de una colangiografía endoscópica retrógrada intraoperatoria se decidió finalizar la intervención para proseguir el estudio en el postoperatorio. Se realizó la colecistectomía y una derivación biliar externa con un drenaje de Kehr colocado mediante una coledocotomía laparoscópica en la cara anterior de la vía biliar.
En el postoperatorio destacó la persistencia de un alto débito biliar (>500-600ml diarios) por dicho drenaje. En el 4.° día postoperatorio se realizó una CPRE que evidenció una segunda porción duodenal y una papila de aspecto normal. Sin embargo, no fue posible canular la papila para realizar la colangiografía, por lo que se realizaron biopsias de la misma y se extrajeron muestras de contenido duodenal para estudio citológico, que resultaron negativas para células tumorales.
La dosificación de los marcadores tumorales (CEA, CA 19.9 y alfafetoproteína) y el estudio inmunológico (electroforesis de proteínas, inmunoglobulinas totales y fraccionadas incluyendo IgG4, anticuerpos anti-anhidrasa carbónica) objetivaron valores dentro de los límites normales.
El estudio se completó con pruebas de imagen (tomografía computarizada, colangiorresonancia magnética) que evidenciaron un aumento global del tamaño pancreático sin objetivar lesiones tumorales y la estenosis irregular del colédoco intrapancreático con dilatación de la vía biliar suprayacente.
A la vista de los resultados mencionados, el diagnóstico diferencial se planteó entre las posibles causas de estenosis biliar de causa inflamatoria intrínseca (colangitis esclerosante, cirrosis biliar primaria) o extrínseca (pancreatitis crónica) sin poder excluir una neoplasia biliar o pancreática primaria.
La falta de diagnóstico y la obstrucción biliar persistente condicionaron a una nueva intervención quirúrgica. La exploración se realizó mediante una laparotomía subcostal derecha que evidenció un páncreas globalmente aumentado de tamaño y de consistencia dura. Se tomaron biopsias pancreáticas aleatorias, se retiró el tubo de Kehr y se realizaron biopsias del segmento coledocal estenótico así como de algunas adenopatías retroportales. El estudio peroperatorio de todas las muestras resultó negativo para células malignas. Dada la edad del paciente y la probabilidad mínima de encontrar una neoplasia en el examen patológico definitivo, se desestimó la realización de una cirugía agresiva (duodenopancreatectomía), optándose por una derivación biliodigestiva.
Se practicó una sección suprapancreática de la vía biliar principal con cierre del extremo distal y se efectuó una hepático-yeyunostomía termino-lateral «en Y» de Roux.
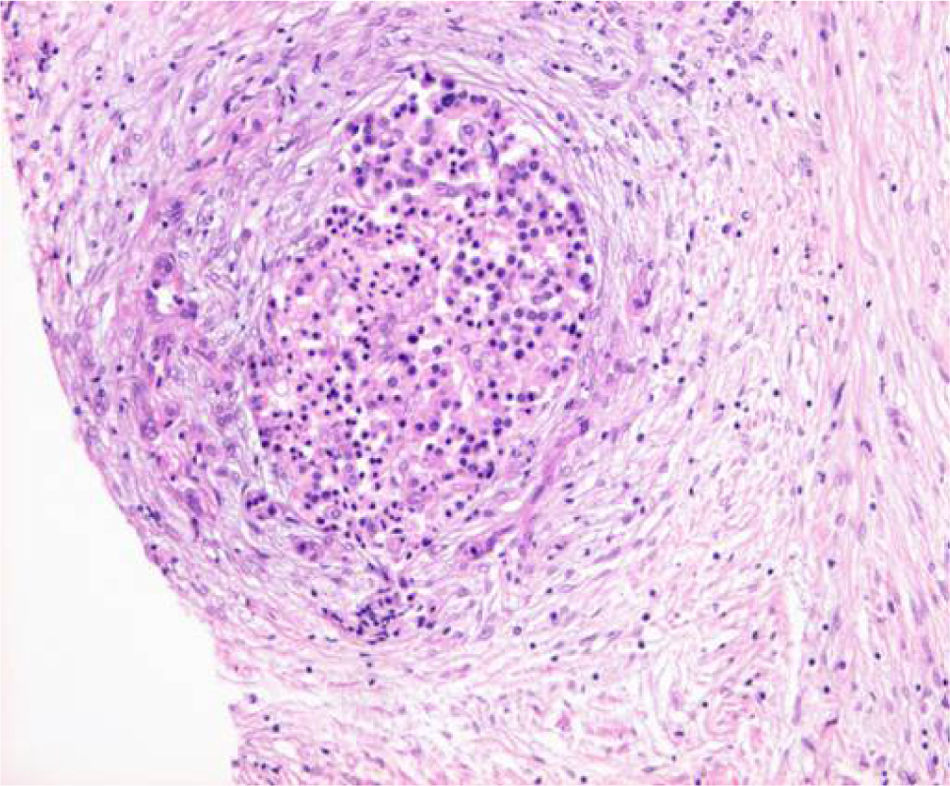
El estudio patológico informó de una atrofia severa del parénquima pancreático exocrino, con fibrosis e inflamación crónica y con conservación de los islotes de Langerhans (fig. 2). En su conjunto, dichos hallazgos, la edad del paciente y el cuadro clínico de ictericia obtructiva de origen pancreático orientaron el diagnóstico de pancreatitis fibrosante idiopática. El principal diagnóstico diferencial representado por la pancreatitis autoinmune se descartó ante la ausencia de los hallazgos patológicos característicos (infiltrado linfoplasmocitario, periflebitis, inflamación periductal) y la ausencia de las alteraciones bioquímicas sugestivas (aumento de IgG4, anticuerpos antianhidrasa carbónica)15.
La evolución postoperatoria fue correcta y el paciente fue dado de alta en el décimo día, permaneciendo asintomático en los controles posteriores hasta la actualidad (3 años) sin necesidad de tratamiento médico o quirúrgico.
La ictericia obstructiva en niños y adolescentes comporta un amplio diagnóstico diferencial, incluyendo alteraciones congénitas biliopancreáticas, procesos inflamatorios y tumorales. La pancreatitis crónica juvenil es una patología infrecuente y se presenta en dos formas bien diferenciadas1:
- a)
Forma calcificante, con dos variantes –la pancreatitis crónica hereditaria con herencia autosomal dominante y la pancreatitis crónica tropical juvenil
- b)
Forma no calcificante u obstructiva, menos frecuente, relacionada con alteraciones congénitas o adquiridas del sistema ductal pancreático, caracterizada por una afectación menos severa de los conductos pancreáticos y por la ausencia de litiasis pancreática.
La pancreatitis idiopática fibrosante constituye una variante de esta segunda forma. Se caracteriza por una fibrosis extensa del parénquima pancreático exocrino con relativa conservación de los islotes de Langerhans. Varias especulaciones se han hecho sobre su etiología incriminando alteraciones autoinmunes relacionadas con la enfermedad inflamatoria intestinal o con infecciones víricas (parvovirus)16. Estudios recientes han puesto en evidencia su asociación con ciertas mutaciones genéticas (PRSS 1, SPINK 1, CTFR-5T)17. Debido a su rareza y a su forma de presentación –afectación pancreática difusa o focal– su diagnóstico es de exclusión, y su confirmación histopatológica es obligatoria.
En la mayoría de los casos, la ictericia obstructiva, generalmente insidiosa, lidera el cuadro clínico y se suele acompañar de dolor abdominal. Los enzimas pancreáticos son en la mayoría de los casos normales o ligeramente elevados. Los estudios morfológicos de imagen (ecografía, TC, RMN) evidencian la dilatación de vías biliares y un páncreas aumentado globalmente de tamaño. La colangioRM es considerada la exploración de elección por algunos autores9, puesto que ofrece una buena valoración del sistema ductal y permite la exclusión de anomalías anatómicas biliopancreáticas.
El diagnóstico anatomopatológico se basa en la obtención de una muestra de tejido pancreático mediante una biopsia quirúrgica o guiada por imagen (ecografía, TC). Entre las opciones miniinvasivas, la punción con aguja fina guiada por ecoendoscopia se ha descrito recientemente como una alternativa diagnóstica con un buen rendimiento, y que permite evitar el uso de radiación ionizante en pacientes pediátricos13.
La confirmación diagnóstica se ha obtenido en la mayoría de los casos publicados mediante una intervención quirúrgica que permite a la vez la realización de un gesto terapéutico1,2,4,6,7,9,16,18,19.
La exploración intraoperatoria evidencia un páncreas globalmente aumentado de tamaño, de consistencia dura, o la presencia de masas tumorales cefalopancreáticas. La exploración quirúrgica es seguida de una biopsia dirigida en las formas tumorales o de biopsias aleatorias en las formas difusas. Tras confirmar la benignidad, la intervención concluye generalmente con una derivación biliodigestiva7,8. También se han descrito intervenciones más agresivas y radicales como la duodenopancreatectomía cefálica o la pancreatectomía cefálica con preservación duodenal, especialmente en caso de afectación focal, cefalopancreática1. En algunos casos la exploración quirúrgica fue seguida de un drenaje biliar interno consistiendo en esfinterotomía o esfinteroplastia20 mientras que en otros se limitó a la exploración y toma de biopsias2,12.
Finalmente, el uso de la ERCP con colocación endoscópica de una prótesis biliar, en pacientes con PIF, ha sido aplicado con éxito en varios casos, empezando con la primera serie de 3 casos publicados por Sylvester en 1998. Con ello se consiguió la resolución de los síntomas, retirándose los stents al cabo de unos meses9. Otros autores han utilizado el drenaje endoscópico como puente hasta el tratamiento quirúrgico1.
Otras alternativas al tratamiento quirúrgico y/o endoscópico han sido comunicadas en la literatura con evolución favorable tras conducta expectante o corticoterapia. Recientemente se han descrito remisiones de la ictericia obstructiva tras administración de ácido ursodesoxicólico, abogándose su capacidad de reducir la viscosidad del líquido biliar con disminución consecutiva de la obstrucción10,12. En estos casos, la resolución de la sintomatología se ha observado en un plazo de aproximadamente 2 meses por lo que autores como Harper et al10 consideran razonable este período de observación, antes de realizar una derivación biliar endoscópica o quirúrgica. Globalmente, el manejo conservador evitó la derivación biliar quirúrgica en un porcentaje elevado de pacientes2,9,10,12. Posteriormente, ninguno de estos presentó recaída después de la presentación inicial9. Sin embargo, la progresión de la fibrosis y la consecutiva atrofia del parénquima pancreático se ha descrito en la mayoría de los casos, asociándose en algunos a una insuficiencia pancreática exocrina y menos frecuentemente a una insuficiencia endocrina1,9,10.
En base a los conocimientos concernientes a la evolución natural de la PIF y teniendo en cuenta los avances terapéuticos descritos en los últimos años, proponemos un abordaje terapéutico por etapas. En un paciente pediátrico/adolescente con ictericia obstructiva, la PIF es un diagnóstico de exclusión, que necesita confirmación histopatológica. Una vez establecido el diagnóstico, el manejo debe ser realizado por un equipo multidisciplinar compuesto por pediatra, gastroenterólogo, radiólogo y cirujano. La primera etapa sería un período de observación puesto que se han descrito casos de resolución espontánea2. Ante la persistencia o el empeoramiento de la ictericia obstructiva se pasaría a un segundo escalón representado por el tratamiento médico con corticoides o ácido ursodesoxicólico que se podría aplicar durante un período de hasta 2 meses según las referencias bibliográficas mencionadas anteriormente10. Finalmente, la falta de resolución del cuadro justificaría el recurso a una técnica de derivación biliar endoscópica o quirúrgica.