La lesión de la arteria hepática derecha (AHD) tras colecistectomía laparoscópica (CL) puede pasar desapercibida clínicamente, aunque a veces ocasiona una necrosis del lóbulo derecho. En situaciones excepcionales, cuando la necrosis se extiende al segmento IV, podría ocurrir un fallo hepático fulminante (FHF) y requerir un trasplante hepático urgente (TH).
Pacientes y métodoPresentamos una revisión de la literatura médica de los pacientes en los que se indicó TH debido a una lesión vascular secundaria a lesión biliar por CL. También presentamos el cuarto paciente descrito en la literatura especializada que precisó TH secundario a lesión de la AHD tras CL, el segundo por FHF.
ResultadosEl TH debido a la lesión de la AHD se realizó en 3 de 13 pacientes recogidos en la literatura médica: uno se realizó a los 3 meses de la lesión por FHF, tras realizar una hepatectomía derecha ampliada y los otros 2 debido a cirrosis biliar secundaria. Nuestro paciente se trasplantó a los 15 días de la lesión por FHF.
ConclusionesLa lesión de la AHD tras CL puede requerir TH por FHF, aunque es excepcional, es necesario pensar en esta posibilidad ante complicaciones de la AHD que requieran su oclusión.
Right hepatic artery (RHA) injury after laparoscopic cholecystectomy (LC) may go unnoticed clinically, but can sometimes cause necrosis of the right lobe. Exceptionally, when the necrosis spreads to segment IV, fulminant liver failure (FLF) may occur, and an urgent liver transplantation (LT) may be required.
Patients and methodWe provide a review of the literature on patients with indication for an LT due to vascular damage caused by bile duct injury following LC. The case reported herein is the fourth described in the specialized literature of LT due to RHA injury after LC and the second of FLF after RHA injury.
ResultsLT due to RHA injury was performed in 3 of 13 patients reported in the literature: one LT was performed at 3 months due to FLF, after an extended right hepatectomy was performed, and the remaining two were performed due to secondary biliary cirrhosis. Our patient was transplanted due to FLF 15 days after the injury.
ConclusionsRHA injury after LC may require LT due to FLF. Although exceptional, this possibility should be considered when there are RHA complications that may require occlusion.
Desde la introducción de la colecistectomía laparoscópica (CL) se ha duplicado la incidencia de lesiones iatrogénicas de la vía biliar principal (LIVBP), respecto a la colecistectomía abierta (CA) y suelen ser más complejas (más altas en su localización y con frecuente desaparición de segmentos de vía biliar)1–14. Además, existe un incremento de lesiones vasculares asociadas (entre el 17-40% de LIVBP graves tras CL se asocian a lesiones vasculares), especialmente la lesión de la arteria hepática derecha (AHD), que cruza la vía biliar principal hacia el lóbulo hepático derecho (LHD)15–24. También se han descrito lesiones más graves que pueden afectar a la arteria hepática común (AHC)25,26 y a la vena porta (VP) o alguna de sus ramas18,27–33.
Las lesiones de la AHD pueden ser debidas a oclusión durante la cirugía o a lesiones tardías con la formación de pseudoaneurismas que pueden ocasionar una rotura tardía que se manifiesta por hemobilia y/o hemoperitoneo. Las lesiones de la AHD suelen pasar desapercibidas ya que los pacientes permanecen asintomáticos, aunque a veces existe elevación de los enzimas hepáticos y otras veces se detecta una atrofia tardía del LHD, resolviéndose estos casos con tratamiento conservador. Con menos frecuencia, la isquemia arterial condiciona necrosis y formación de abscesos intrahepáticos que pueden requerir hepatectomía derecha. Es muy infrecuente que la lesión aislada de la AHD ocasione una insuficiencia hepática que ocasione una indicación de trasplante hepático (TH). Bacha et al.34, en 1994, publicaron el primer caso de TH urgente por lesión de la AHD. Schmidt et al.15 y De Santibañes et al.32, publican los casos de 2 pacientes con TH por cirrosis biliar secundaria (CBS) debido a lesión biliar y de la AHD15.
Nuestro objetivo es presentar una revisión de la literatura médica de los pacientes en los que se indicó TH debido a lesión vascular secundaria a lesión biliar (lesiones de la AHD, arteria hepática común y vena porta solas o combinadas). También presentamos el cuarto paciente descrito en la literatura médica que precisó TH secundario a lesión de la AHD tras CL.
Material y métodoRevisión bibliográficaHemos revisado la literatura médica respecto a la evolución clínica y manejo de lesiones biliares después de CL, asociadas a una lesión de la AHD, AHC o combinadas con lesión de VP. En estos artículos se buscó de forma especial aquellos que describen pacientes con indicación de TH por un FHF, sepsis o CBS, siempre y cuando fuesen secundarios a una lesión biliar y vascular asociadas. Estos artículos se obtuvieron a través del PubMed, empleando como palabras clave: «laparoscopic bile duct injury and vascular injuries»; «laparoscopic bile duct injury and hepatic artery injuries»; «laparoscopic bile duct injury, vascular injuries and FHF»; «laparoscopic bile duct injury and liver transplantation».
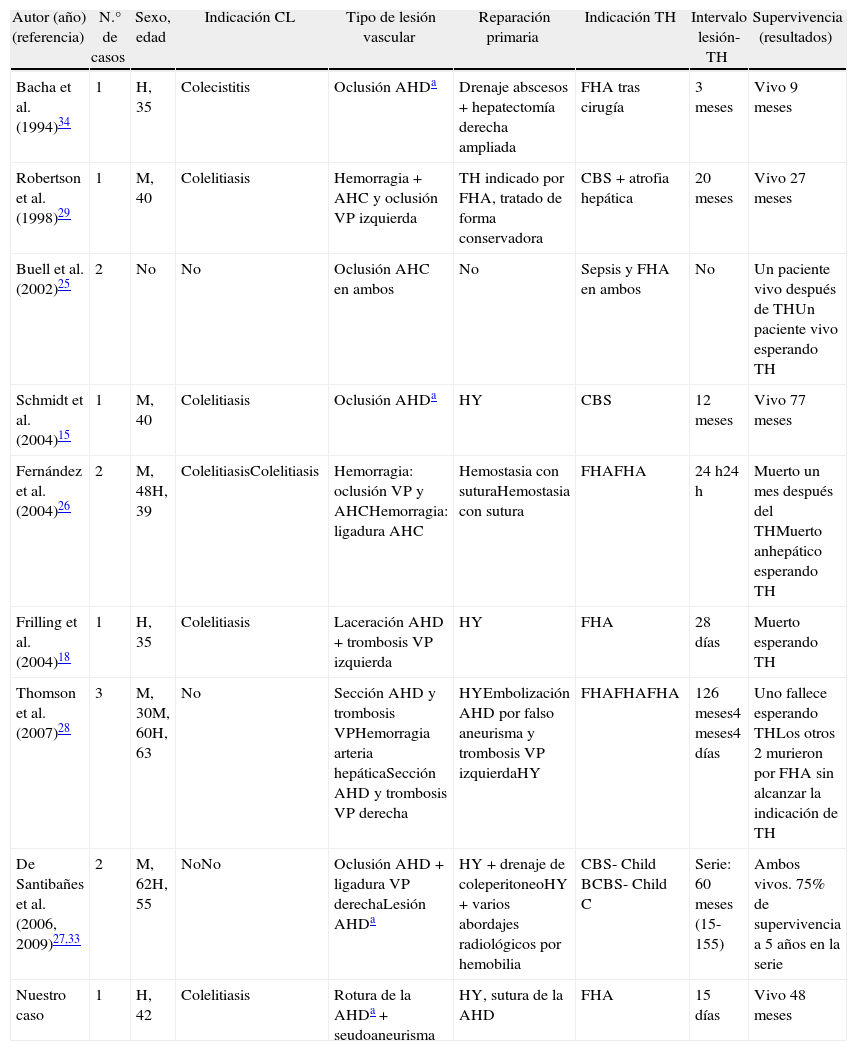
En esta revisión hemos encontrado 13 pacientes que tuvieron indicación de TH debido a LIVBP y lesión vascular asociada (tabla 1), siendo trasplantados 7 y falleciendo en espera de TH los 6 restantes. La lesión vascular que ocasionó la indicación de TH fue la siguiente: A) la indicación de TH por lesión de la AHD se realizó en 3/13 pacientes, uno a los 3 meses de la lesión, tras realizar una hepatectomía derecha ampliada34 y está vivo 9 meses después del TH; en los otros 2 pacientes la indicación de TH fue debida a cirrosis biliar secundaria y ambos están vivos tras el TH 21 y 77 meses, respectivamente. Nuestro paciente, con lesión de la AHD que recibió un TH 15 días después de la iatrogenia biliar por FHF, está vivo a los 48 meses post-TH. B) La indicación de TH por lesión arterial y portal simultáneas se realizó en 6/13 pacientes, trasplantando 2 pacientes por CBS, que están vivos, y 4 por FHF, falleciendo los 4 (3 esperando un TH y el otro al mes del trasplante). C) La indicación de TH por lesión de la AHC con FHF se realizó en 4/13 pacientes; un paciente vive tras el TH y 3 fallecieron en espera de TH, uno de ellos anhepático.
Características de los pacientes con indicación de trasplante hepático debido a lesión vascular asociada.
| Autor (año) (referencia) | N.° de casos | Sexo, edad | Indicación CL | Tipo de lesión vascular | Reparación primaria | Indicación TH | Intervalo lesión-TH | Supervivencia (resultados) |
| Bacha et al. (1994)34 | 1 | H, 35 | Colecistitis | Oclusión AHDa | Drenaje abscesos + hepatectomía derecha ampliada | FHA tras cirugía | 3 meses | Vivo 9 meses |
| Robertson et al. (1998)29 | 1 | M, 40 | Colelitiasis | Hemorragia + AHC y oclusión VP izquierda | TH indicado por FHA, tratado de forma conservadora | CBS + atrofia hepática | 20 meses | Vivo 27 meses |
| Buell et al. (2002)25 | 2 | No | No | Oclusión AHC en ambos | No | Sepsis y FHA en ambos | No | Un paciente vivo después de THUn paciente vivo esperando TH |
| Schmidt et al. (2004)15 | 1 | M, 40 | Colelitiasis | Oclusión AHDa | HY | CBS | 12 meses | Vivo 77 meses |
| Fernández et al. (2004)26 | 2 | M, 48H, 39 | ColelitiasisColelitiasis | Hemorragia: oclusión VP y AHCHemorragia: ligadura AHC | Hemostasia con suturaHemostasia con sutura | FHAFHA | 24 h24 h | Muerto un mes después del THMuerto anhepático esperando TH |
| Frilling et al. (2004)18 | 1 | H, 35 | Colelitiasis | Laceración AHD + trombosis VP izquierda | HY | FHA | 28 días | Muerto esperando TH |
| Thomson et al. (2007)28 | 3 | M, 30M, 60H, 63 | No | Sección AHD y trombosis VPHemorragia arteria hepáticaSección AHD y trombosis VP derecha | HYEmbolización AHD por falso aneurisma y trombosis VP izquierdaHY | FHAFHAFHA | 126 meses4 meses4 días | Uno fallece esperando THLos otros 2 murieron por FHA sin alcanzar la indicación de TH |
| De Santibañes et al. (2006, 2009)27,33 | 2 | M, 62H, 55 | NoNo | Oclusión AHD + ligadura VP derechaLesión AHDa | HY + drenaje de coleperitoneoHY + varios abordajes radiológicos por hemobilia | CBS- Child BCBS- Child C | Serie: 60 meses (15-155) | Ambos vivos. 75% de supervivencia a 5 años en la serie |
| Nuestro caso | 1 | H, 42 | Colelitiasis | Rotura de la AHDa + seudoaneurisma | HY, sutura de la AHD | FHA | 15 días | Vivo 48 meses |
La indicación de TH por FHF (9 casos) presentó una mortalidad superior (7 casos, 6 esperando TH y uno falleció un mes tras el TH) que el TH por CBS (no falleciendo ninguno de los 4 casos).
A continuación presentamos brevemente un paciente intervenido en nuestra unidad debido a la lesión de la arteria hepática derecha asociada con lesión biliar que acabó en TH urgente.
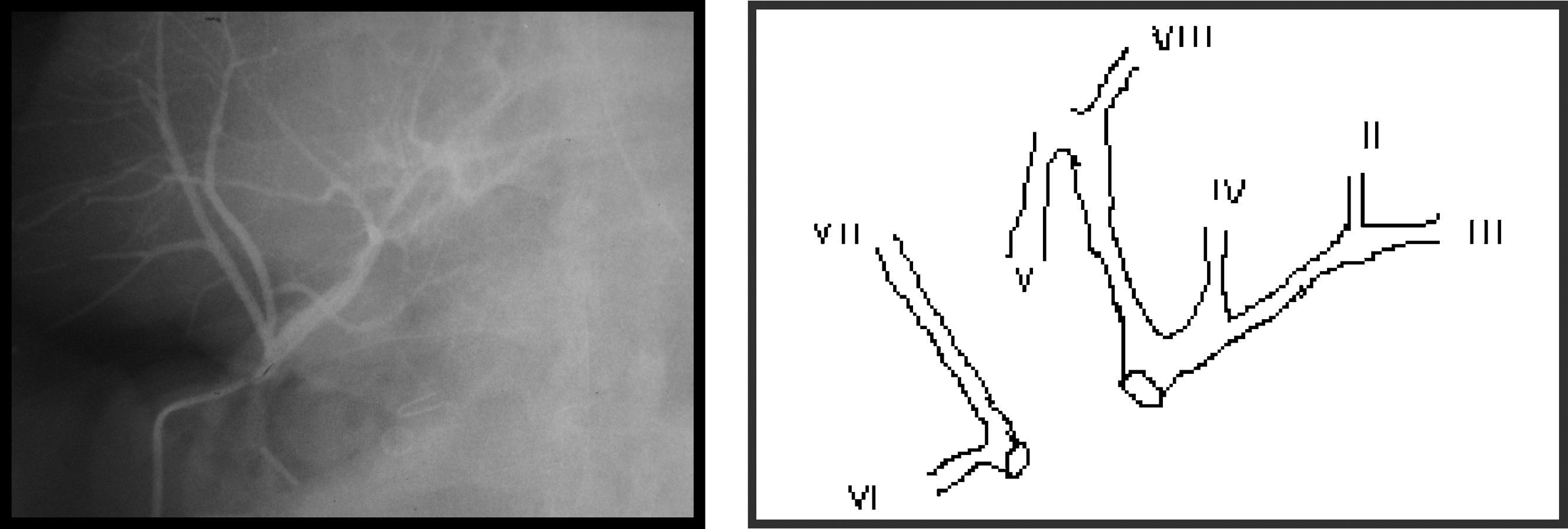
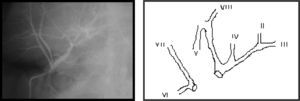
Varón de 42 años, intervenido por colelitiasis simple, realizando una CL. Durante la intervención se produjo sección completa de la vía biliar con el croché, convirtiendo a laparotomía, practicando sutura de un radical biliar derecho y hepaticoyeyunostomía en «Y» de Roux (HY-Roux) a la placa hiliar. En el post-operatorio inmediato presenta una fístula biliar con un débito de 500ml/24 h por el drenaje subhepático y fue enviado al tercer día a nuestra unidad. A las 24 h le operamos de urgencia debido a la presencia de una peritonitis biliar (dolor difuso abdominal, 18.000 leucocitosis, débito biliar por drenaje de 500ml en 24 h y líquido libre abdominal abundante en la ecografía abdominal). Se identificó sutura del radical posterior derecho (fig. 1) y necrosis biliar con dehiscencia de la HY-Roux. En el acto quirúrgico se apreciaba la destrucción local provocada por el croché, pero la vascularización arterial estaba conservada. Se realizó nueva HY-Roux a 2 radicales biliares con tutores. Al quinto día post-operatorio aparece una fístula biliar con un débito de 100-200ml/24h.
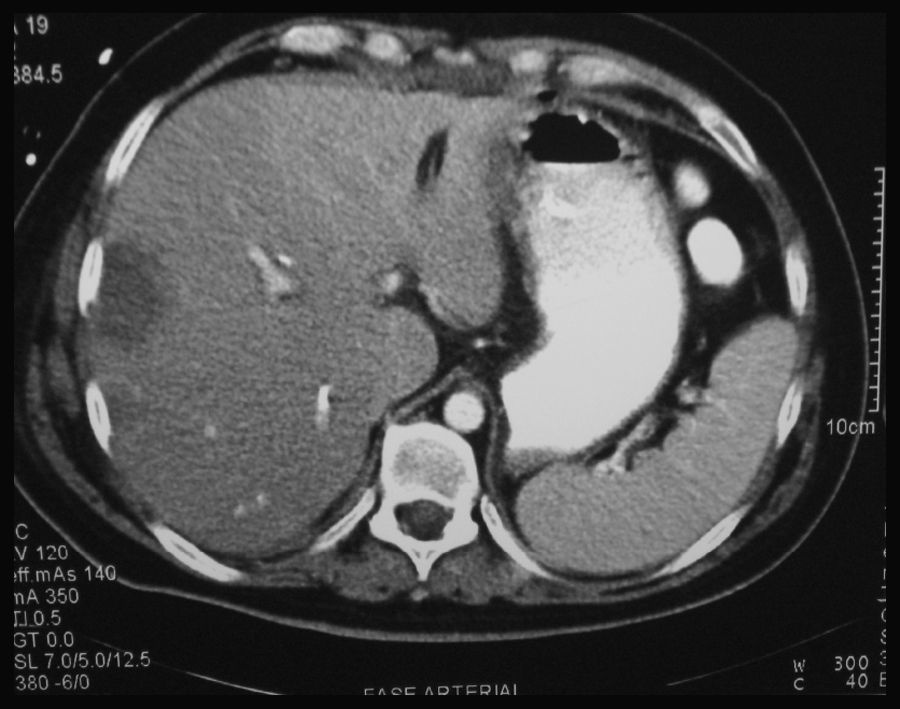
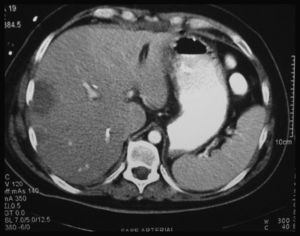
A los 15 días, estando con la fístula biliar, presenta una hemobilia masiva más un hemoperitoneo con importante repercusión hemodinámica y descenso del hematocrito a 18%, precisando transfusión de 6 UI de sangre. Fue necesario realizar cirugía urgente evidenciando hemorragia procedente de una rotura de la AHD, próxima a la inserción del clip de la arteria cística, reparándose con microcirugía. A las 48 h, el paciente desarrolla un FHF con insuficiencia renal, respiratoria y hemodinámica y la actividad de protrombina cae al 20%, a pesar de la administración de plasma. La TC abdominal muestra una isquemia con signos de necrosis del LHD extendida al S. IV (fig. 2). Se intenta realizar una hepatectomía derecha ampliada pero resulta imposible debido a la gran inestabilidad hemodinámica, por lo que se indica TH urgente, que se realiza a las 48 h desde la inclusión (con técnica de piggy-back, y la vía biliar se reconstruye con una nueva HY-Roux). A la semana postrasplante presenta una fístula biliar de alto débito, siendo reintervenido y encontrando una dehiscencia completa de la HY-Roux y, debido a la mala situación del asa yeyunal y del espacio inframesocólico por peritonitis previa, se decide exteriorizar la bilis mediante una sonda colocada en la vía biliar del hígado donante. Al 20 día post-TH fue reintervenido realizando una coledococoledocotomía terminoterminal, colocando un drenaje nasobiliar como tutor.
Durante los 5 meses de hospitalización en UCI presentó: neumonía nosocomial, derrame pleural derecho que precisó drenaje, insuficiencia renal aguda que precisó hemofiltración y sepsis por Acinetobacter baumanii, Enterococcus faecalis y Pseudomonas aeruginosa. El paciente fue dado de alta, estando asintomático a los 48 meses del TH.
DiscusiónLa incidencia de LIVBP tras CL es casi el doble del observado por CA (0,3-0,6 vs 0,1-0,3%)1–14,22–25, siendo lesiones más complejas (más graves, más altas en su localización y con frecuente desaparición de segmentos biliares). A veces se asocian lesiones vasculares, no conociéndose su incidencia real, aunque existen numerosas publicaciones15–17,19,25,35–37 que abogan por un incremento de su incidencia respecto a CA. Deziel et al.35 en un estudio multiinstitucional sobre 77.604 pacientes con CL, detecta 44 lesiones de la AHD (supone un 0,006 del total y un 12% de los pacientes que presentaron LIVB). Alves et al.17 demuestran realizando arteriografía selectiva en 55 pacientes con LIVB que 26 (47%) presentaban lesión vascular: en 20 se evidenció disrupción de AHD, seudoaneurisma de la AHD en 2 casos, lesión de VP en 3 casos y lesión de VP y arteria hepática un caso.
La clasificación más aceptada de estas lesiones es la de Bismuth-Strasberg38, aunque cuando existe lesión vascular asociada, es más adecuado emplear la clasificación de Hannover39. Las lesiones vasculares, tras CL, se asocian sobre todo a lesiones biliares altas (tipo E4-E5 de la clasificación de Bismuth-Strasberg) (nuestro paciente presentó lesión biliar de tipo E4, con 2 conductos intrahepáticos independientes), siendo la más frecuente la lesión de la AHD que se produce durante la disección en el triángulo de Calot o cuando se extirpa un fragmento de VBP (al confundirla con el conducto cístico), lesionando la AHD que cruza dicha vía biliar17,18,27–33. La AHD puede ser clipada, seccionada o cauterizada, bien por confusión con la arteria cística o durante episodios de hemorragia para realizar hemostasia a ciegas. Tras la conversión a laparotomía, es posible la aplicación de suturas totales en el hilio hepático, lesionando la vía biliar principal y/o los vasos del hilio hepático26. Existen lesiones tardías de la AHD manifestadas como seudoaneurismas o rotura de dicha arteria, que con frecuencia son causa de hemobilia, hemorragia gastrointestinal o bien intraperitoneal28,40–42, como ocurrió en nuestro paciente que presentó una hemobilia y un hemoperitoneo con inestabilidad hemodinámica. La patogenia de la formación del seudoaneurisma que ocasiona la rotura arterial es desconocida. Por una parte, se relaciona con la posible lesión intraoperatoria de la pared de la AHD por diatermia quedando desvitalizada42,43 o por una infección micótica44 que erosiona la pared arterial. En ocasiones, la lesión arterial puede ser más grave y afectar a la AHC25,26. Menos frecuente es la combinación de lesión portal y arterial, pero de mayor gravedad clínica18,26,28–30. La lesión portal y biliar, sin lesión arterial, es menos frecuente.
Las consecuencias de la lesión de la AHD son imprevisibles y se relacionan con la vascularización hepática, ya que el flujo sanguíneo del hígado se mantiene a través de la VP y de la arteria hepática izquierda. Así, en la serie de Alves et al.17, en todos los pacientes con oclusión de la AHD, se evidenció en la arteriografía una neovascularización del hígado derecho a través de la arteria hepática izquierda. Sin embargo, la isquemia puede tener 2 tipos de repercusiones: por una parte, sobre el LHD que puede tener diversas manifestaciones clínicas30,36; y, por otra, sobre la vía biliar extrahepática ya que la vascularización biliar proviene de la AHD (este factor se ha relacionado con el fracaso de la reconstrucción biliar, con estenosis o fístulas biliares).
Desde el punto de vista clínico, en la mayoría de casos, los pacientes con lesión de la AHD pueden quedar asintomáticos, con mínimas alteraciones analíticas o con atrofia del LHD. Menos frecuente es que la isquemia del LHD evolucione a necrosis y formación de abscesos hepáticos y cuadros de sepsis15,17,18,25. Existen lesiones tardías, con rotura de pseudoaneurismas que pueden ocasionar hemobilia y hemoperitoneo intraperitoneal39,41. El desarrollo de un FHF tras lesión de la AHD solo se ha descrito por Bacha et al.34, siendo nuestro paciente el segundo caso descrito en la literatura médica. Si se asocia una lesión portal18,26–33, es una situación más grave y se manifiesta con un FHF por isquemia hepática.
La lesión vascular puede ser diagnosticada durante la CL o bien al realizar la conversión a CA para realizar la reparación de la lesión biliar. Más frecuente es que la lesión vascular se diagnostique de forma tardía en un paciente con lesión biliar enviado a un centro especializado para la reparación tardía o tras un fracaso de una reparación primaria19,26,28. La ecografía Doppler tiene una fiabilidad baja25 debido a las condiciones locales tras la LIVBP. El TC con contraste intravenoso3,13,19 y la arteriografía celíaca confirman la ausencia de flujo y la situación del parénquima hepático3,16. No se ha demostrado que sea necesario realizar una arteriografía en todos los casos de LIVBP15,25,41, aunque si la sospecha clínica es grande es la exploración fundamental17. Algunos autores13,19 conceden gran importancia a la resonancia magnética con reconstrucción vascular.
El tratamiento de la lesión vascular, si se diagnostica en el intraoperatorio de la CL, según algunos autores2,15,16,19,25,30,45, es la reparación arterial directa, con buenos resultados siempre y cuando se realice en centros especializados. Schmidt et al.15 presentan 54 pacientes con 11 lesiones arteriales (20%). Ningún paciente desarrolló FHF, y consiguen la revascularización directa inmediata en 2/11 casos, siendo imposible revascularizar en los casos de diagnóstico tardío. Bachellier et al.19 comunican 3 lesiones arteriales en 15 pacientes que evolucionaron sin complicaciones y pudieron realizar la reparación directa en 2 casos. Por tanto, en centros especializados, se deben identificar las posibles lesiones arteriales asociadas que pueden requerir reparación inmediata. Sin embargo, otros autores16 sugieren que se debe ignorar la lesión arterial durante la reparación primaria biliar ya que las consecuencias de la ligadura de la AHD sobre un hígado sano pueden pasar, en la mayoría de los casos, clínicamente desapercibidas.
Si la lesión arterial se diagnostica en el post-operatorio tardío, con necrosis del LHD, la reparación directa es menos probable y puede ser necesario realizar una hepatectomía derecha15–24,31–33 u otro tipo de resecciones hepáticas. Madariaga et al.30 comunican 5 lesiones arteriales en 14 lesiones iatrogénicas biliares y consiguen la reparación en un caso y en 2 casos es necesario realizar una hepatectomía derecha. En la serie de Alves et al.17, de 19 pacientes con lesión de la AHD, en 12 fue necesario realizar una hepatectomía derecha, con buena evolución de todos los pacientes. En nuestro caso se intentó realizar una hepatectomía derecha ampliada, debido a la extensión de la necrosis, pero fue imposible por inestabilidad hemodinámica.
En los casos de lesión de la AHD con formación de un seudoaneurisma, el tratamiento está en función de la situación clínica. En el caso de sangrado importante, como ocurrió en nuestro paciente, la cirugía urgente es necesaria con el fin de realizar la hemostasia. Madanur et al.41 recogen 4 seudoaneurismas: resuelve 3 con la embolización de la AHD, y uno con cirugía urgente y sutura de la AHD por rotura y hemoperitoneo. Thomson et al.28 describen un caso que falleció tras la embolización de un seudoaneurisma de la AHC que desarrolló un FHF y falleció en espera de TH.
Existen 3 casos descritos en la literatura médica de TH secundario a lesión exclusiva de la AHD, y solo uno de ellos por FHF. Bacha et al.34 publican un caso de necrosis del LHD, tratado inicialmente con drenajes percutáneos de colecciones intrahepáticas, y que a los 3 meses requirió una trisegmentectomía derecha presentado un FHF tras la cirugía y necesitó un TH. En nuestro paciente, el FHF se desarrolló por la rotura de un pseudoaneurisma de la AHD, a las 2 semanas de la reparación biliar, probablemente relacionado con la lesión de la pared arterial durante la colecistectomía quedando así debilitada. La presencia de una fístula biliar tras la primera reparación también pudo contribuir a la rotura arterial ya que se han descrito lesiones vasculares en pacientes con fístula biliar y/o pancreática. Al FHF pudo contribuir la existencia de un hígado patológico (2 intervenciones consecutivas, una peritonitis biliar reciente y la presencia de una fístula biliar externa) y de necrosis que afectó a todo el LHD extendiéndose al S. IV (fig. 2), con un lóbulo izquierdo pequeño. Los otros 2 pacientes con lesión de la AHD fueron trasplantados por CBS15,32.
Más grave y compleja es la lesión asociada de AHD o AHC con lesión de la VP o de sus ramas18,25–33, lesión que ocurre con más frecuencia ante situaciones de sangrado intraoperatorio grave y se colocan clips a ciegas o se dan puntos, tras la conversión a laparotomía, en el hilio hepático con la intención de realizar hemostasia. Estos casos pueden ser dramáticos debido a que el cirujano tras la conversión, generalmente por sangrado, da puntos en el hilio hepático que ocasionan la oclusión arterial y portal con el desarrollo en menos de 12-24 h de FHF pudiendo fallecer incluso el paciente sin posibilidad de TH (5 de los 7 casos con lesión arterial y portal recogidos en nuestra revisión fallecieron, y de los 3 casos con TH y FHF debidos a la lesión de la AHC, fallecieron 2 que estaban en espera de TH).
La forma de reconstrucción biliar fundamental es la HY-Roux ya que son lesiones muy altas con ausencia de segmentos de vía biliar principal. Está discutido el momento de reparar la lesión biliar, sobre todo si está asociada a una lesión vascular, ya que se ha relacionado con una mayor incidencia de fístulas y estenosis biliares30,36. Algunos autores defienden la reparación biliar retardada en los casos que exista una lesión térmica grave, ante una situación de sepsis local, cuando exista lesión vascular asociada o cuando los radicales biliares estén muy separados46. Sin embargo, otros autores obtienen buenos resultados con la reparación primaria, no existiendo diferencias de morbimortalidad entre los pacientes con o sin lesión vascular asociada16,25, siempre y cuando la reconstrucción biliar se haya realizado en un centro con experiencia hepatobiliar. Las lesiones tipo E4 y E5 precisan HY-Roux intrahepáticas o en conductos separados y a veces resección hepática central47,48.
En conclusión, la lesión de la AHD tras iatrogenia biliar, aunque en la mayoría de los casos puede pasar desapercibida o puede requerir hepatectomía derecha, en raras ocasiones presenta un FHF que puede requerir TH. La asociación de lesiones portales o de la AHC son más graves y suelen desarrollar FHF. Estas lesiones deben ser tratadas en hospitales terciarios con unidades de cirugía hepática y TH.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses