La cirugía bariátrica es uno de los procedimientos quirúrgicos más realizados en España, sin embargo actualmente es la cirugía con mayor demora en la lista de espera quirúrgica (LEQ). Para disminuir la LEQ se pone en marcha un programa especial de autoconcertación, y se quiere valorar su utilidad, estudiando las repercusiones clínicas y económicas en una unidad de alto volumen de cirugía bariátrica.
MétodosSe realizó un estudio prospectivo de 3 meses comparando evolución, resultados y consumo de recursos perioperatorios de 45 pacientes operados de cirugía bariátrica, divididos en 2 grupos, pacientes operados en quirófano de forma estándar y pacientes operados en programación especial. Se tuvieron en cuenta factores epidemiológicos, asistenciales y económicos.
ResultadosSe operaron 2 grupos homogéneos de pacientes, reduciendo con éxito la LEQ. La morbilidad fue similar en ambos grupos y el coste medio de las cirugías realizadas fue de 5.331,4euros, 5372,5±798,1euros para el grupo estándar y 5.290,3±685,1euros para el grupo de programación especial, sin diferencias significativas.
ConclusionesEn centros hospitalarios donde se realiza alto volumen de cirugía bariátrica es factible incorporar programas especiales quirúrgicos que permiten la reducción en la demora de las listas de espera quirúrgica, manteniendo los criterios de calidad y sin suponer un mayor gasto al sistema sanitario.
Bariatric surgery is one of the most common surgical practices in Spain. However, this procedure currently has longest delay on surgical waiting lists (SWL). We have developed a special surgical program that aims to reduce this waiting list and to assess the economic and clinical repercussions in a high-volume bariatric surgery unit.
MethodsA three-month prospective study was carried out comparing outcomes, results and perioperative resources consumed for 45 patients who underwent bariatric surgery. The patients were divided into 2 groups: patients who underwent the standard procedure in the operating room, and patients treated in the special program. Epidemiological, healthcare and economic factors were taken into account.
ResultsTwo homogeneous groups of patients were operated on, successfully reducing the SWL. Morbidity was similar in both groups and the average cost of the surgeries performed was €5,331.40; in the standard group, the cost was €5,372.50±€798.10, and the cost of the special program group was €5,290.30±€685.10, with no significant differences.
ConclusionsIn hospitals with a high volume of bariatric surgery, it is feasible to incorporate special surgical programs that are able to reduce surgical waiting lists, while maintaining quality criteria and without incurring a greater expense to the healthcare system.
La obesidad, junto con las comorbilidades que conlleva, supone un reto para la salud pública y la economía en todo el mundo. En España la prevalencia de sobrepeso en mayores de 18 años se encuentra alrededor del 44% en hombres y del 30% en mujeres, y la de obesidad alrededor del 20% y 16% respectivamente1,2. En la Comunidad Valenciana se estima que una de cada 2 personas adultas presenta exceso de peso, 35% sobrepeso, 15,8% obesidad y 1,7% obesidad mórbida3.
La cirugía bariátrica, además de resolver las comorbilidades y aumentar la supervivencia de pacientes obesos mórbidos hasta en 10 años, supone un importante ahorro al Sistema Nacional de Salud, ya que estos pacientes pueden consumir hasta un 20% más de recursos sanitarios y un 68% más de fármacos que la población general4. Además, hay que tener en cuenta que la demora en el tratamiento quirúrgico de la obesidad mórbida acarrea un empeoramiento del IMC y un aumento en la incidencia y gravedad de las comorbilidades, habiendo sido descrito un 30% de aumento en la mortalidad por cada 5kg/m2 de aumento en el IMC5,6.
La cirugía bariátrica es una de las cirugías incluidas en el sistema sanitario público más realizadas en España, y sin embargo es posiblemente el procedimiento que sufre la mayor demora y encabeza la lista de espera quirúrgica (LEQ) en el país. En el año 2017 la Sociedad Española de Cirugía de la Obesidad realizó un estudio en el que la media de espera para cirugía bariátrica en España era de 397 días, y el 68% de los pacientes se encontraba en LEQ durante más de 6 meses7. Actualmente no existe una estrategia uniforme con criterios establecidos para disminuir dicha lista de espera, y por el contrario, la cirugía bariátrica es una de las primeras víctimas en circunstancias de escasez de quirófanos o de camas de hospitalización. Así ha ocurrido en la reciente crisis sanitaria provocada por el coronavirus SARS-Cov-2, en la cual la cirugía de la obesidad ha sido anulada en prácticamente todos los centros de la red sanitaria.
Ante esta situación hay diferentes estrategias, como la externalización de esta cirugía, mediante la creación de centros monográficos para el tratamiento quirúrgico de la obesidad, o la concertación con programas o «planes de choque» realizados en centros privados. Otra de las estrategias posibles para luchar contra esta situación, o para reparar su agravamiento en temporadas de crisis, es la de crear programas específicos, financiados públicamente, dirigidos exclusivamente al tratamiento de pacientes obesos con indicación quirúrgica, lo que se ha conocido como Programas de autoconcertación, o más familiarmente «autoconciertos» (AC), que se realizan en los propios centros públicos. El Consell de la Generalitat Valenciana estableció un acuerdo cuyo objeto es establecer y regular el programa especial de productividad para la reducción de la demora asistencial en intervenciones quirúrgicas y en la realización de técnicas diagnósticas en el Sistema Valenciano de Salud, y una de las intervenciones incluidas fue la cirugía bariátrica8. Estos programas son llevados a cabo en los servicios de cirugía de hospitales que tienen incluido en su catálogo de prestaciones la cirugía bariátrica. Este tipo de programas plantea 2 cuestiones previas fundamentales: en primer lugar, teniendo en cuenta que se trata de una cirugía compleja, saber si el riesgo quirúrgico aumenta en este diferente escenario, y en segundo lugar, si hay diferencias económicas que supongan un menoscabo de la necesaria equidad en la distribución de recursos sanitarios. Para estudiar ambos aspectos se llevó a cabo un programa de prueba de 3 meses de autoconcertación en cirugía bariátrica, valorando si vale la pena y es ético incluir la cirugía bariátrica en este tipo de programas.
MétodosSe ha realizado un estudio prospectivo, en el que se han recogido los casos de obesidad operados consecutivamente en nuestro servicio en un periodo de 3 meses, durante los cuales se estableció un programa especial de AC para cirugía bariátrica, comparando la evolución y el consumo de recursos de los pacientes intervenidos en los quirófanos programados normales, con los mismos datos de los pacientes operados en dicho programa.
- •
Desde el 1 de noviembre de 2019 hasta el 31 de enero de 2020 fueron intervenidos en nuestro servicio 45 pacientes de cirugía bariátrica, 25 de ellos en el quirófano programado (QP) y 20 en el quirófano de AC.
- •
El criterio de inclusión fue: Pacientes intervenidos de cirugía bariátrica en el periodo estudiado, con un único criterio de exclusión: que la intervención practicada fuera una cirugía de revisión, por lo que fueron excluidos 4 pacientes del QP.
Los pacientes fueron agrupados en 2 conjuntos diferentes:
- •
QP: pacientes operados en el quirófano programado estándar.
- •
Quirófano de autoconcierto (QA): pacientes operados en el quirófano del programa especial de AC.
Se recogieron de todos ellos los siguientes parámetros:
- •
Antropométricos: edad, sexo, peso e índice de masa corporal (IMC) al inicio, peso e IMC prequirúrgicos (tras la dieta preoperatoria).
- •
Epidemiológicos: comorbilidades presentes antes de la intervención.
- •
Asistenciales: tipo de intervención practicada, duración de la intervención, duración de la estancia hospitalaria, complicaciones peroperatorias.
- •
Económicos: costes aproximados por paciente.
Todos los pacientes fueron sometidos al mismo circuito preoperatorio, con preanestesia estándar y dieta hipocalórica de un mes de duración, controlada por el servicio de endocrinología y nutrición. Las intervenciones practicadas fueron el bypass gástrico en Y de Roux (BGYR), el bypass gástrico de una anastomosis (BAGUA) y la gastrectomía vertical (GV), todas ellas realizadas por laparoscopia. Al tratarse de un estudio realizado sobre pacientes consecutivos no se hizo aleatorización ni homogeneización de técnicas, considerándose las cirugías realizadas en uno y otro programa en su conjunto.
En el grupo QP las intervenciones se desarrollaron en sesiones de quirófano continuas, desde primera hora de la mañana hasta el final del parte quirúrgico por la tarde, combinando intervenciones bariátricas y de cirugía endocrina, que realiza en nuestro hospital la misma unidad. En este caso el equipo era siempre experto en su totalidad en ambos horarios.
Las intervenciones del grupo QA se hicieron todas en horario de tarde. El equipo facultativo quirúrgico fue el mismo en ambos grupos, siendo variable el anestesista. El equipo de enfermería mantuvo a una de las instrumentistas habituales, aunque el otro miembro de enfermería, la auxiliar y los celadores fueron variables.
Todos los pacientes ingresan el mismo día de la cirugía y van directamente al quirófano, y tras la intervención pasan unas horas en la unidad de recuperación postanestésica, de donde son trasladados a la sala de cirugía. Habitualmente se les da el alta al 2.° día postoperatorio.
El cálculo de los datos económicos no se hizo por contabilidad individualizada, que no es posible en nuestro medio, sino por inferencia a través de los datos del servicio de información y gestión económica (SIGE) del hospital, que permiten saber los consumos de recursos de cada actividad, diferenciando la parte correspondiente a recursos humanos, materiales y estructurales.
Se consideró que el consumo estructural y de material fungible fue similar en ambos grupos, sin diferencias significativas tampoco entre las diferentes técnicas, existiendo diferencias en el coste del personal: en el caso del grupo QP se calculó mediante el consumo de minutos y el gasto en recursos humanos del quirófano programado por minuto de intervención, según los datos del SIGE. En el caso de los programas de AC el importe de los recursos humanos está establecido por el Acuerdo del Consell de la Generalitat Valenciana8, por lo que se calculó el «precio» correspondiente por minuto, que multiplicado por el número de minutos suponía la cantidad de consumo en recursos humanos de cada intervención. Además, se añadió el coste por día de hospitalización en nuestra sala, multiplicado por el número de días de estancia. Aunque los datos finales no sean absolutamente exactos, son aproximados, y el método de cálculo es similar para ambos grupos. En el cálculo de cantidades no se han incorporado las exploraciones complementarias y analíticas realizadas en el preoperatorio ni tras el alta.
La estadística descriptiva se hizo calculando para las variables categóricas los valores absolutos y frecuencias o la mediana y rango. Para las variables cuantitativas se comprobó su normalidad, con el test de Kolmogorov-Smirnoff, siendo expresadas como medias ±DE. La comparación entre ambos grupos se hizo mediante el test de la «t» de Student para datos no pareados, dando el valor de significación estadística a los valores de p<0,05.
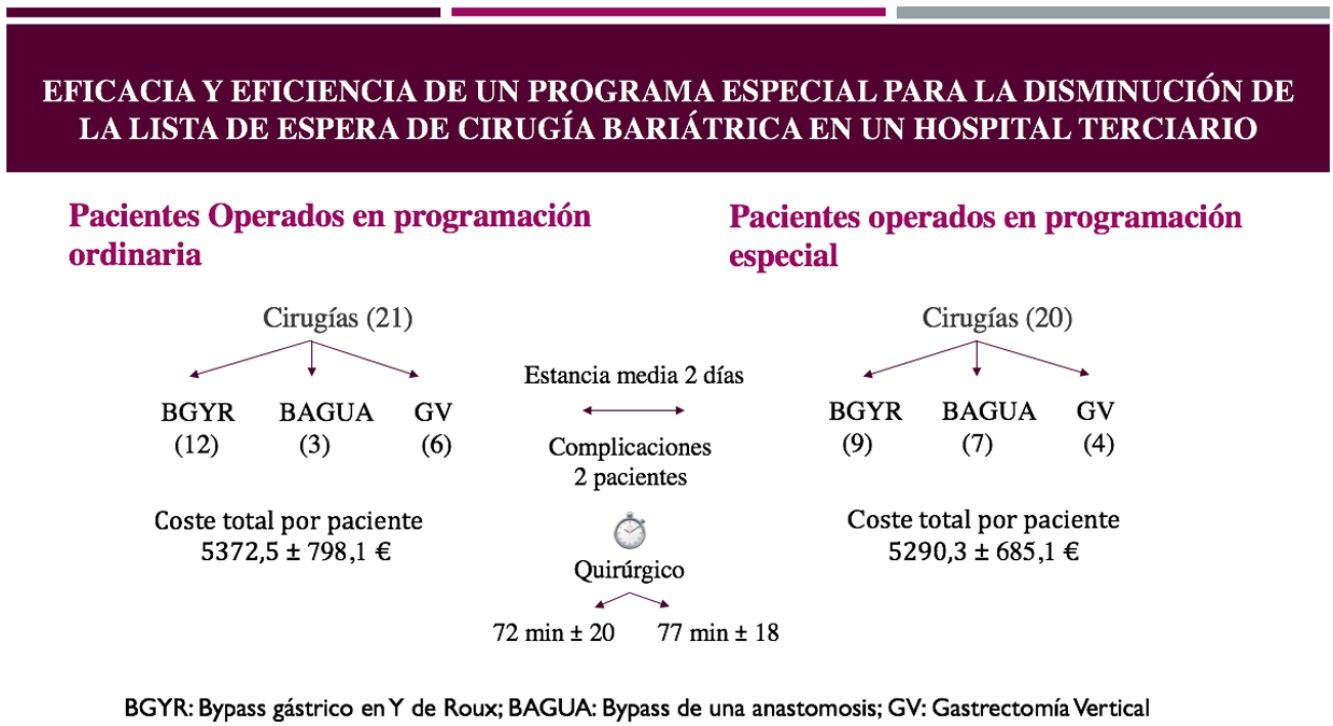
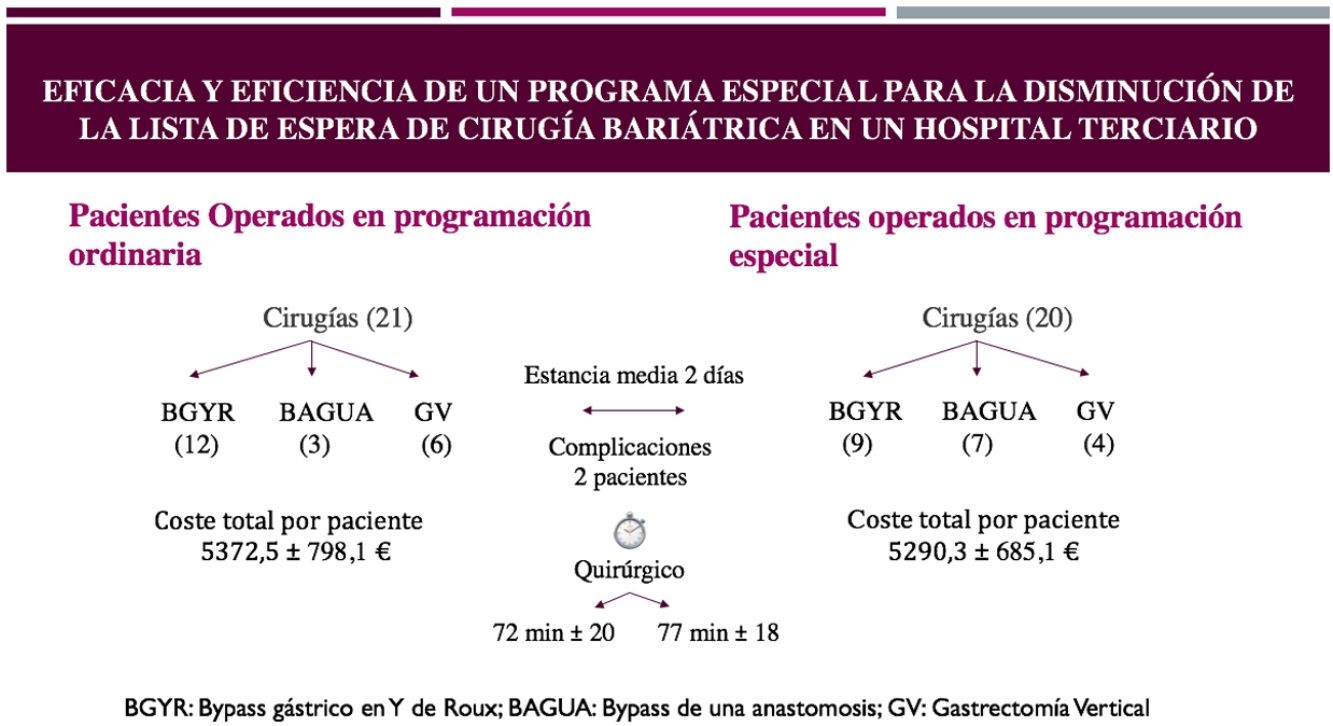
ResultadosEn el grupo QP fueron intervenidos 21 pacientes, 14 en horario de mañana y 7 en horario de tarde y 20 pacientes en el grupo QA. Los datos correspondientes a ambos grupos se encuentran en la tabla 1. Se aprecia que ambos grupos son homogéneos. Solamente la edad presenta una discreta diferencia levemente significativa, siendo más jóvenes los pacientes del grupo QP, y presentando sin embargo un mayor porcentaje de pacientes varones. Ambos grupos son similares, sin diferencias estadísticamente significativas en cuanto al IMC inicial y prequirúrgico, en cuanto a la respuesta a la dieta hipocalórica previa, a la presencia de comorbilidades y al porcentaje de fumadores y exfumadores.
Características preoperatorias de los 2 grupos
| Grupo (N) | Edad (años)* (media±DE) | Sexo* | IMC inicial (kg/m2) | PPP con dieta preop. | Comorbilidad | PF |
|---|---|---|---|---|---|---|
| QA (20) | 51±7 | 4V(20%)16M(80%) | 43,9±6,7 | 6,5±2 | 60% DM250% HTA30% DL5% SC | 5% F25% E-F70% NF |
| QP (21) | 46±9 | 10V(48%)11M(52%) | 46,1±6,4 | 7,1±2,4 | 42,9% DM252,4% HTA52,4% DL4,8% SC | 4,8% F23,8% E-F71,4% NF |
DL: dislipidemia; DM2: diabetes mellitus tipo 2; E-F: exfumador; F: fumador; HTA: hipertensión arterial; IMC: índice de masa corporal; M: mujeres; NF: no fumador; PF: porcentaje de fumadores; PPP: porcentaje de pérdida de peso; QA: grupo de autoconcierto; QP: grupo programado; SC: sin comorbilidades; V: varones.
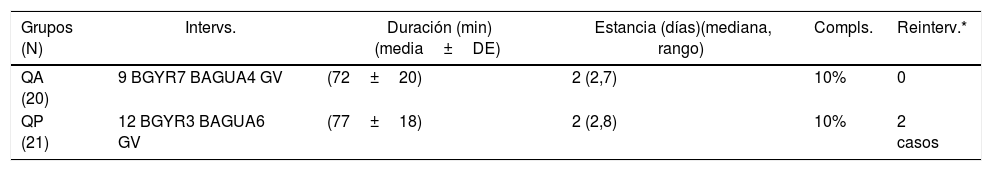
En la tabla 2 aparecen resumidos los parámetros perioperatorios. Las intervenciones realizadas en ambos grupos fueron mayoritariamente el BGYR (51,0%), y el resto repartido entre BAGUA (24,5%) y GV (24,5%). Aunque no se hizo una sistematización de los tipos de operación a realizar se realizaron los mismos 3 tipos de intervenciones en los 2 grupos, siendo también mayoritario el BGYR en ambos. Se aprecia una duración similar de la intervención y de la estancia postoperatoria en ambos grupos. Solamente 2 pacientes de cada grupo presentaron complicaciones, si bien fueron más graves las del grupo QP, que obligaron a la reintervención. Se trataba en ambos casos de GV, que presentaron hemorragias intraperitoneales por sangrado del epiplón y fueron resueltas por laparoscopia en las primeras 48horas. Las otras 2 complicaciones incluyen una estenosis de una GV resuelta con dilataciones endoscópicas y un sangrado de pared abdominal en un caso de BAGUA. Ninguna de las complicaciones se presentó en pacientes sometidos a BGYR.
Parámetros perioperatorios
| Grupos (N) | Intervs. | Duración (min)(media±DE) | Estancia (días)(mediana, rango) | Compls. | Reinterv.* |
|---|---|---|---|---|---|
| QA (20) | 9 BGYR7 BAGUA4 GV | (72±20) | 2 (2,7) | 10% | 0 |
| QP (21) | 12 BGYR3 BAGUA6 GV | (77±18) | 2 (2,8) | 10% | 2 casos |
BAGUA: bypass de una anastomosis; BGYR: bypass gástrico en Y de Roux; GV: gastrectomía vertical; QA: grupo de autoconcierto; QP: grupo programado.
El coste medio de la cirugía bariátrica en nuestro hospital fue de 5.331,4€, y en la tabla 3 aparecen los costes aproximados de las intervenciones en ambos programas. Se puede observar que el programa de AC fue ligeramente más barato, pero sin diferencias estadísticamente significativas.
Costes por paciente (€)
| Grupos | Quirófano(media±DE) | Fungible | Estancia(media±DE) | Coste total(media±DE) |
|---|---|---|---|---|
| QA | 1.370,4±376,3 | 3.049 | 870,9±438,1 | 5.290,3±685,1 |
| QP | 1.352,9±322,7 | 3.049 | 970,6±579,8 | 5.372,5±798,1 |
Estancia: costes medios de la estancia en sala; fungible: se refiere al coste del instrumental desechable (se ha tomado el coste medio total); QA: grupo de autoconcierto; QP: grupo programado; Quirófano: agrupa los costes de personal, estructurales y materiales.
Ninguna diferencia entre ambos grupos ha sido significativa
Hoy en día uno de los principales problemas de la sanidad es la desproporción entre la demanda de servicios y los recursos disponibles, lo que genera demora en el tratamiento de las enfermedades quirúrgicas. La cirugía bariátrica es una de las subespecialidades quirúrgicas que se ve más afectada por este problema, ya que la prevalencia de la obesidad mórbida es cada vez más alta, y al tratarse de cirugía no oncológica ni urgente, muchas veces es relegada en el orden de prioridades de los quirófanos7. Esta situación ha sido demostrada en el transcurso de la grave crisis sanitaria de a COVID-19, en la cual se mantuvo en muchos centros sanitarios la cirugía de urgencia o la oncológica, pero prácticamente en ninguno la cirugía bariátrica. De hecho, durante el mes de marzo de 2020 solamente se intervinieron 6 pacientes de obesidad en nuestro hospital, y ninguno en los meses de abril y mayo.
En el reciente artículo de Arteaga et al. se menciona una demora media nacional de 397 días para la intervención, tras haber sido incluidos en la LEQ. Sin embargo, el rango de demoras llega hasta los 5 años, y se mencionan más de 11.000 pacientes en la LEQ. En este momento la obesidad mórbida es la tercera indicación en frecuencia dentro de la cirugía general, solamente superada por las colelitiasis y las hernias. No obstante, tan solo el 13% de las hernias y el 15% de las colelitiasis han de esperar más de 6 meses para ser intervenidas, por un 68% de los casos de obesidad7. Existen pocos estudios en cuanto al manejo de las listas de espera en cirugía bariátrica: en Canadá y Estados Unidos se hace referencia a demoras de 5 años y de hasta 206 días respectivamente9,10. Lo que parece demostrado es que la demora en el tratamiento quirúrgico de estos pacientes acarrea aparición de complicaciones cardiovasculares11, endocrinas, infecciosas, neoplásicas y psiquiátricas12, y en muchos casos mortalidad mientras se está en la lista de espera, ya que la cirugía llega a reducir esta mortalidad hasta en un 89% con respecto a pacientes de un grupo homogéneo no operados12.
Por estas razones se ha mencionado que sería necesario aumentar la actividad quirúrgica bariátrica en todo el país, y algunas de las soluciones serían: ampliar el número de servicios de cirugía que la han incorporado en su catálogo de prestaciones (esto se está logrando progresivamente, y en la Comunidad Valenciana hay un programa de formación que ha logrado la incorporación de esta cirugía en casi todos los hospitales comarcales), y otra solución es aumentar el número de estas intervenciones en hospitales de alto volumen, mediante programas especiales retribuidos de AC.
Los resultados de nuestro estudio demuestran que prácticamente se duplicó la cirugía bariátrica en el tiempo estudiado, a pesar de tratarse de meses con periodos vacacionales incluidos. La aplicación de programas especiales de AC para cirugías complejas implica el riesgo de que al salirse de la práctica habitual los recursos asignados (generalmente personal voluntario y en programas de tarde) no sean los óptimos, y se genere un aumento de la morbimortalidad. En este sentido se considera que este tipo de programas deben reunir criterios de calidad, seguridad y eficiencia13. En nuestro trabajo hemos comprobado que no existían diferencias asistenciales significativas, con una duración similar de las intervenciones y de las estancias, y una incidencia similar de complicaciones, con la limitación que supone el corto número de casos recogidos. En nuestro programa hubo que reintervenir a 2 pacientes del grupo QP, aunque cabe mencionar que fueron los únicos pacientes reintervenidos en todo el año, de los más de 120 casos operados de cirugía bariátrica. La estancia en la cirugía programada fue ligeramente superior, aunque sin llegar a ser estadísticamente significativa. Las diferencias pueden ser achacables a los 2 pacientes del grupo QP que hubieron de ser reintervenidos, así como a la presencia de pacientes intervenidos por la mañana, lo que alargaba ligeramente las horas de ingreso.
Estos resultados reducen la preocupación por el aumento de riesgo al salirse de la práctica habitual, como aparece en otro artículo reciente14, en el que menciona un aumento de la morbilidad en pacientes intervenidos en cursos de cirugía en directo, a pesar de ser operados por cirujanos con experiencia y prestigio reconocidos. En dicho artículo mencionan una duplicación de la morbilidad, que achacan, entre otras cosas, a la falta de coordinación de los equipos y a la poca familiaridad con el instrumental y el entorno14. En nuestro centro estos inconvenientes fueron minimizados por 2 circunstancias: el personal admitido en estos programas tenía que tener, obligatoriamente, al menos un integrante por cada categoría del personal perteneciente a los equipos habituales para esta cirugía, incluyendo así anestesiología y enfermería familiarizados con el procedimiento y, por otro lado, nuestra cirugía programada estándar se desarrolla tanto en sesiones de mañana como de tarde, con lo cual no había diferencias de protocolo. Por otro lado, a pesar de acumularse muchos casos operados en la misma semana, se procuró siempre estar dentro de las posibilidades materiales, para evitar la saturación de recursos.
El otro gran interrogante de esta práctica es la repercusión económica: unos costes más bajos en el AC pondrían en duda la eficiencia global del sistema sanitario, y un aumento desmesurado de los mismos plantearía dudas éticas en el sentido de poder dar a los recursos económicos un mayor aprovechamiento. En publicaciones nacionales sobre este tema, y careciendo en los hospitales públicos de la contabilidad individualizada de la que se dispone en los hospitales privados, resulta difícil valorar episodios asistenciales concretos, y más si se realizan en espacios de uso común como el bloque quirúrgico. El sistema de grupos relacionados con el diagnóstico, en el cual esta cirugía correspondería al epígrafe 288 «Procedimientos gástricos para obesidad» (peso relativo=1,4767)15 se muestra ineficaz en nuestro entorno16, al estandarizar precios de forma inespecífica.
La comparación con sistemas de otros países tampoco es válida, ya que muestra una considerable diferencia en costes: mientras en España se mencionan precios para el grupo relacionado con el diagnóstico 288 de 7.468€4 o de 8.344€17 se ha publicado un coste medio en Estados Unidos de 19.746$18, y en Finlandia de 14.600€19.
En nuestro trabajo se han tomado en consideración los datos aportados por el SIGE del hospital, que utiliza el Sistema de Información económica existente en la Comunidad Valenciana20, y se ha hecho una aproximación del coste teniendo en cuenta el consumo de recursos por minuto de quirófano y por día de estancia, añadiendo el importe del material fungible empleado.
Los importes obtenidos son diferentes de los reportados por Sánchez et al.4, que refieren como fuente el portal estadístico del Sistema Nacional de Salud, aunque no explican el método de cálculo, o de los mencionados en el trabajo de Anselmino et al.17, en cuyo cálculo se han incluido consultas y seguimiento no incorporados en nuestro trabajo. Nuestro sistema de cálculo fue bastante parecido al empleado por Rodicio et al.16, aunque ellos también incluyen el precio de consultas y exploraciones que nosotros no incluimos, con lo cual su resultado fue 10.572,2€. En nuestra opinión el importe obtenido se ajusta bastante a la realidad de los casos, teniendo en cuenta los parámetros de la sanidad pública, y sobre todo, permite comparar, de una manera objetiva, los casos de los 2 grupos analizados. Aunque no hay diferencias significativas es ligeramente menor el coste de los programas especiales. En nuestra opinión esto se debe al mayor rendimiento de la ocupación de quirófanos en horario de tarde, y a la menor duración de las estancias. Además, la valoración del trabajo de los profesionales establecido en el acuerdo de autoconcertación8 está claramente calculado a la baja.
En conclusión, la incorporación de programas especiales de AC de cirugía bariátrica en sanidad pública permite una reducción de las demoras y de la LEQ. Además mantiene los criterios de calidad total, seguridad y eficiencia, que son exigibles en la incorporación de programas quirúrgicos que se salgan de la cirugía programada habitual, todo ello sin conllevar un mayor gasto sanitario. Por ello, podrían ser de especial utilidad para el reinicio de la actividad bariátrica después de una paralización provocada por episodios de crisis sanitaria.
FinanciaciónNo han existido fuentes de financiación externa para este proyecto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.