El objetivo de este trabajo es transmitir nuestra experiencia en by pass arterial femorodistal bajo anestesia local para pacientes de alto riesgo.
Material y métodosDe enero a mayo de 2010 hasta 8 pacientes han sido intervenidos en nuestro centro de cirugía de revascularización en miembros inferiores bajo anestesia local. Las características comunes de los pacientes eran la edad avanzada, cardiopatía isquémica crónica en tratamiento con antiagregantes plaquetarios y la enfermedad pulmonar obstructiva crónica (EPOC).
ResultadosLos 8 pacientes (100%) toleraron de forma adecuada el procedimiento sin recurrir a sedación ni a procedimientos anestésicos invasivos. La arteria receptora fue la tibial posterior en 6 de ellos (75%) y la poplítea y peronea en uno (12%). En 7 casos logramos permeabilidad precoz del injerto y uno presentó trombosis precoz con amputación supracondílea; la técnica empleada fue femoropoplíteo en un caso, femorotibial posterior en 6 casos y poplíteo-peroneo en otro. El injerto utilizado fue la vena safena mayor, invertida en un paciente (12%) e in situ en 7 (88%) con valvulotomo BARD™, 3mm. Las complicaciones postoperatorias fueron del 0% para hemorragia, infección y muerte; en 3 pacientes (37%) amputación menor y, tras un periodo de seguimiento medio de 3 meses (1-4 meses), 7 casos están libres de amputación mayor.
ConclusionesLa revascularización del territorio distal de los miembros inferiores puede llevarse a cabo mediante anestesia local de forma segura y eficaz, sin necesidad de retirar antiagregantes ni asumir los riesgos de la anestesia general. La anatomía desfavorable (obesidad) puede limitar el procedimiento.
The aim of this article is to present our experience in performing distal femoral bypass under local anaesthesia for high risk patients.
Material and methodsLower limb revascularisation surgery under local anaesthesia was performed on 8 patients in our centre between January and May 2010. The common characteristics of the patients were, advanced age, chronic ischaemic heart disease on antiplatelet treatment, and chronic obstructive pulmonary disease (COPD).
ResultsAll 8 patients (100%) tolerated the procedure well without having to resort to sedation or invasive anaesthetic procedures. The receiving artery was the posterior tibial in 6 cases (75%) and the popliteal and peroneal in 1 (12%). Early patency of the graft was achieved 7 patients and 1 had early thrombosis with a supracondylar amputation. The technique used was femoral-popliteal in 1 case, femoral-posterior tibial in 6 cases, and popliteal-peroneal in 1 case. The saphenous vein was the graft used, inverted in 1 patient (12%), and in situ in 7 (88%) with a 3mm BARD™ valvotomy. There were no post-operative complications as regards haemorrhage, infections or death. A minor amputation was performed on 3 patients (37%), and after a mean of 3 months (1-4 months) follow-up, 7 cases were free of major amputation.
ConclusionsRevascularisation of the distal zone of the lower limbs can be safely and effectively performed using local anaesthesia, avoiding the risks of general anaesthesia and without the need to stop antiplatelet treatment. Anatomical problems (obesity) may limit the procedure.
La arteriosclerosis es la causa más frecuente de enfermedad vascular periférica y la característica principal es la plurifocalidad. Asimismo, la alta incidencia de larga historia de tabaquismo, hipertensión, diabetes, dislipidemia, enfermedad pulmonar obstructiva crónica y edad avanzada colocan a estos pacientes en una situación de alto riesgo quirúrgico y anestésico1,7,10. La cirugía de revascularización en miembros inferiores está en aumento1,9, sea de forma convencional, endovascular o híbrida, y ante la opción de minimizar los riesgos nos planteamos abordarla mediante anestesia local.
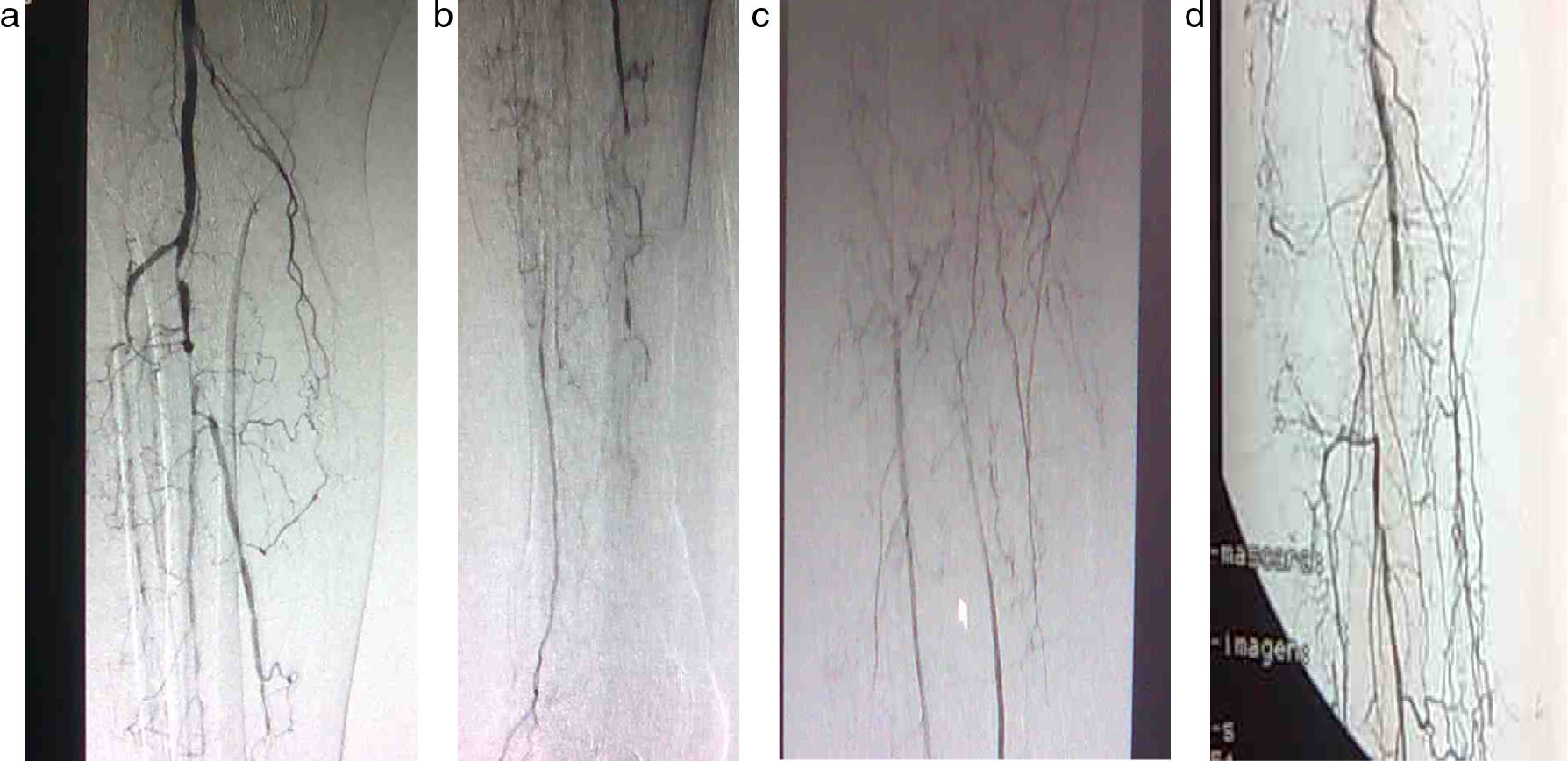
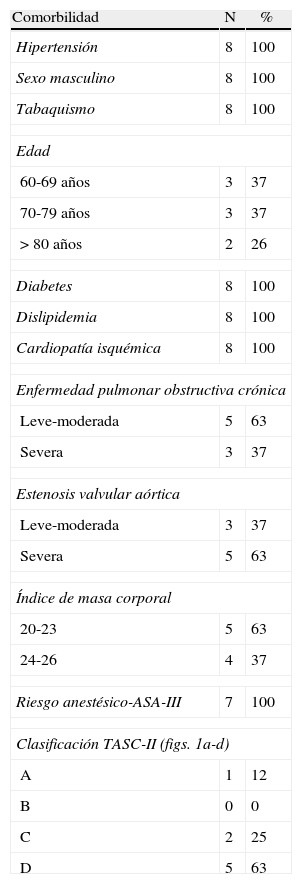
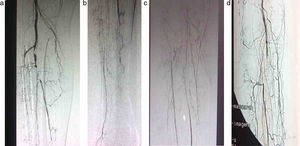
Material y métodosDurante el periodo comprendido entre enero y mayo de 2010, hemos intervenido a 8 pacientes de revascularización de miembros inferiores bajo anestesia local por isquemia arterial crónica grado iv y crítica (fig. 1). Se planteó la cirugía derivativa con fines de salvamento tras ser rechazados para angioplastia percutánea por las características anatómicas y clasificación TASC-II7.
Las características de los pacientes se reflejan en la tabla 1.
Características clínicas de los pacientes
| Comorbilidad | N | % |
| Hipertensión | 8 | 100 |
| Sexo masculino | 8 | 100 |
| Tabaquismo | 8 | 100 |
| Edad | ||
| 60-69 años | 3 | 37 |
| 70-79 años | 3 | 37 |
| > 80 años | 2 | 26 |
| Diabetes | 8 | 100 |
| Dislipidemia | 8 | 100 |
| Cardiopatía isquémica | 8 | 100 |
| Enfermedad pulmonar obstructiva crónica | ||
| Leve-moderada | 5 | 63 |
| Severa | 3 | 37 |
| Estenosis valvular aórtica | ||
| Leve-moderada | 3 | 37 |
| Severa | 5 | 63 |
| Índice de masa corporal | ||
| 20-23 | 5 | 63 |
| 24-26 | 4 | 37 |
| Riesgo anestésico-ASA-III | 7 | 100 |
| Clasificación TASC-II (figs. 1a-d) | ||
| A | 1 | 12 |
| B | 0 | 0 |
| C | 2 | 25 |
| D | 5 | 63 |
La técnica empleada se describe en la tabla 2 y la realizamos de la siguiente manera:
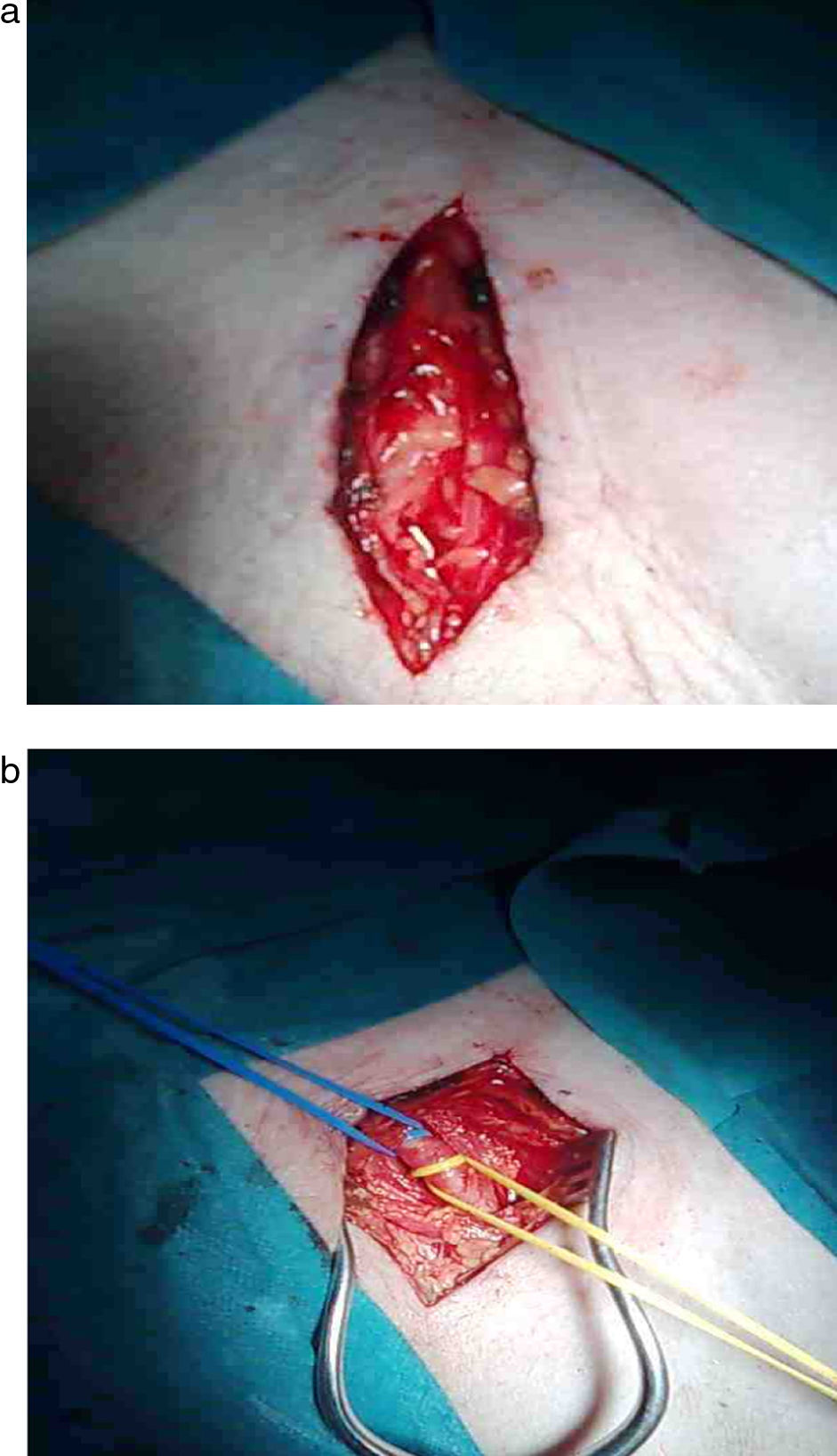
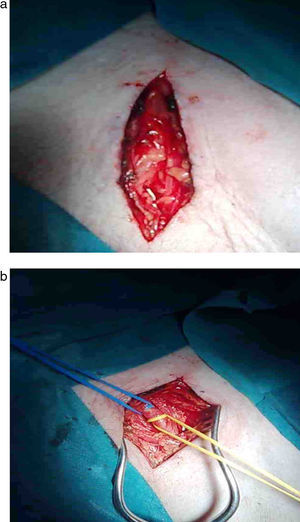
En 5 pacientes se realizó by pass femorotibial posterior: infiltramos anestésico local (mepivacaína 2% 10ml diluido en 10ml de suero fisiológico 0,9%) a 1cm por debajo del pliegue inguinal, paralelo al mismo, lo que nos permite abordaje directo de la vena safena mayor a nivel del cayado, así como infiltración de fascia muscular para exposición de vasos femorales (fig. 2a y b) (similar a cuando realizamos trombectomía ilio-femoral); el promedio de agente anestésico utilizado por paciente es 250-300mg de mepivacaína13 en un volumen total de 120ml. De este modo realizamos crosectomía femorocrural con ligadura del cayado de la safena mayor y colaterales y realizamos sutura directa sobre arteria femoral común o superficial (asociar endarterectomía femoral si precisa). Posteriormente infiltramos piel, fascia y músculo del compartimento posterior de la pierna y perivascular a la vena safena para su denervación. Se progresó valvulotomo de 3mm de diámetro e hicimos la anastomosis distal con magnificación y sutura de poplipropileno de 7 ceros, previa heparinización locorregional. Tras el procedimiento no fue necesario revertir la heparina y no tuvimos complicaciones hemorrágicas (tabla 3). El tiempo medio de intervención fue de 96±15min. En el mismo acto pudimos detectar colaterales venosas que fueron ligadas con abordaje directo.
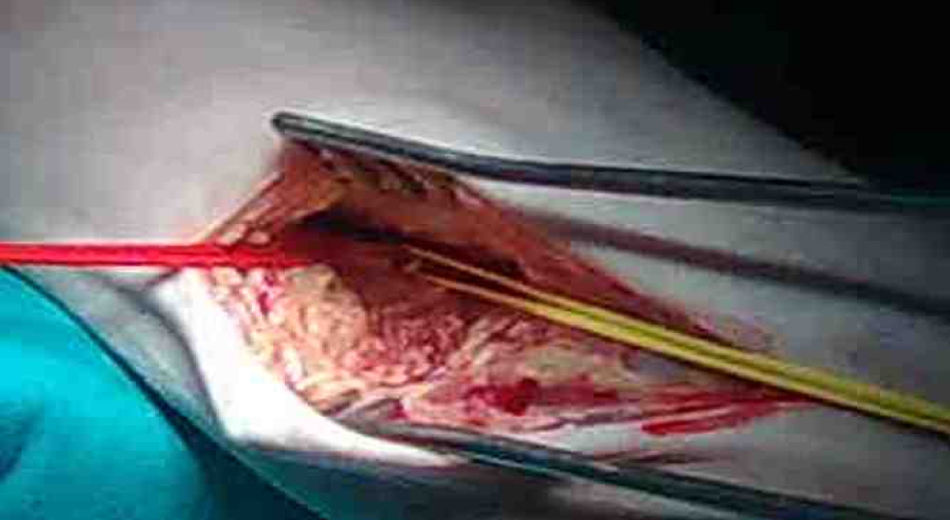
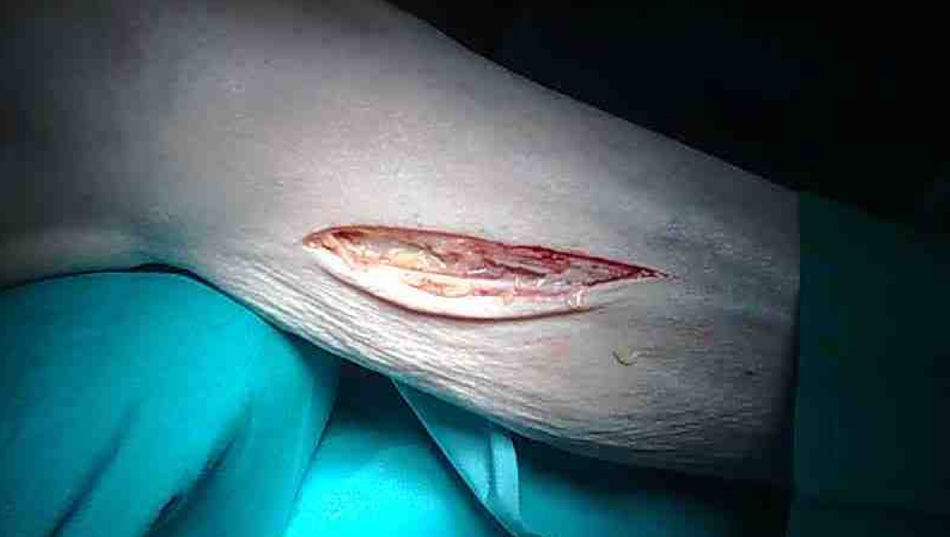
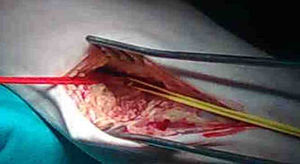
En un paciente la arteria donante fue la poplítea en su tercera porción (figs. 3 y 4) y la receptora fue la peronea. El abordaje proximal fue la infiltración anestésica (igual composición y solución que en los casos anteriores) cutánea, fascia, músculo de la región poplítea y periadventicial de vena safena proximal, lo que permitió la exéresis completa de la misma; infiltramos la celda peronea mediante un rodete en el cuello del peroné y directo sobre el territorio a explorar. Tras hacer la anastomosis proximal no tuvimos problemas para tunelizar el injerto hacia el compartimento lateral. Igualmente usamos heparina locorregional, no fue preciso revertir la heparina y el tiempo medio de intervención fue de 102±10min.
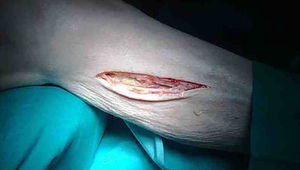
ResultadosLa tabla 3 refleja las complicaciones observadas. Todos los pacientes toleraron de forma adecuada el procedimiento, no siendo preciso recurrir a sedación ni a intervencionismo anestésico emergente. El postoperatorio inmediato fue realizado en sus habitaciones acompañados de sus familiares, tolerando dieta oral, diuresis espontánea y deambulación precoz. Un paciente sufrió trombosis distal del único vaso de salida existente y precisó la amputación supracondílea. El control analgésico en el postoperatorio inmediato e intermedio fue similar al utilizado de forma convencional bajo anestesia general o raquídea y su retirada fue igualmente tolerada. La estancia media de hospitalización fue de 5±2días.
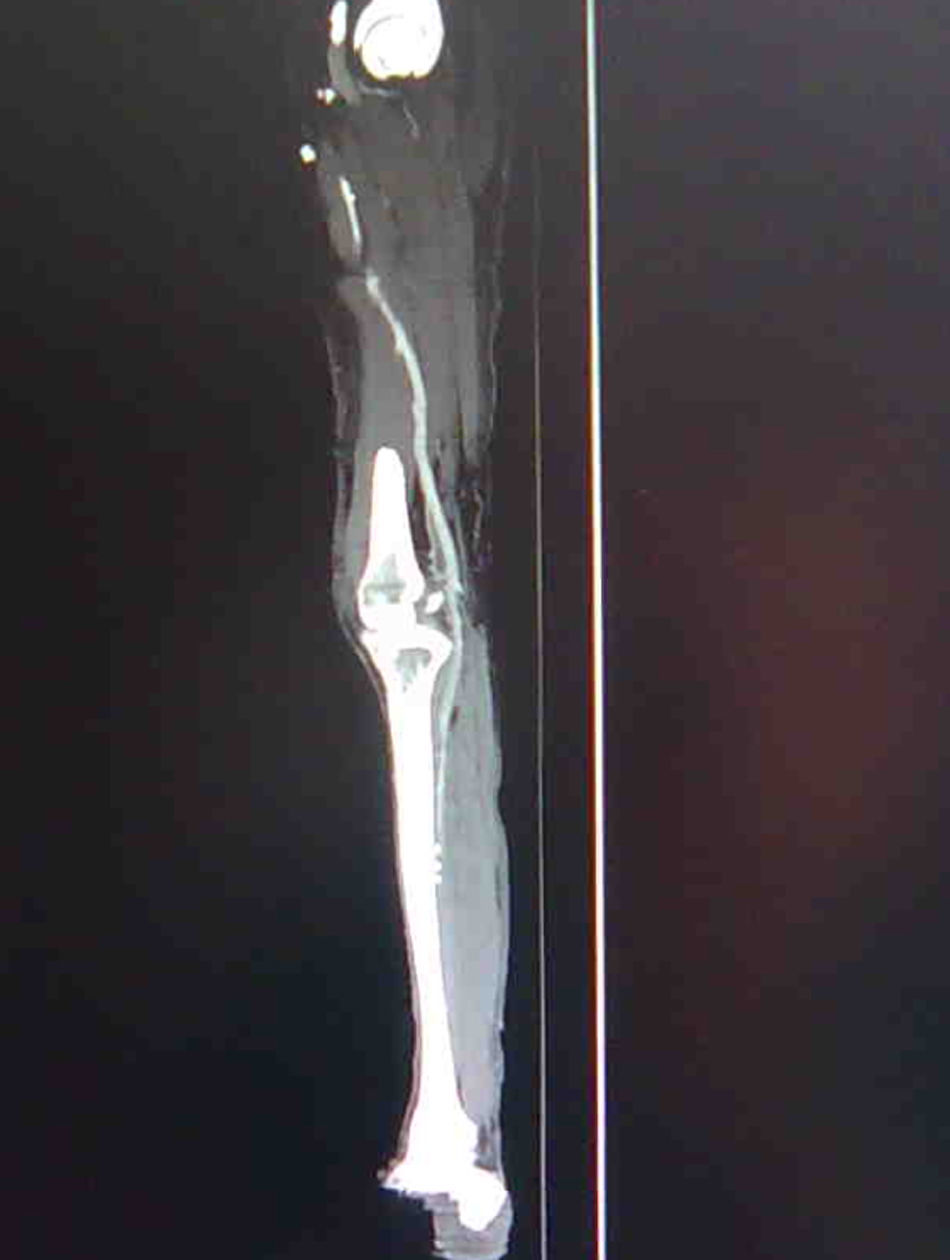
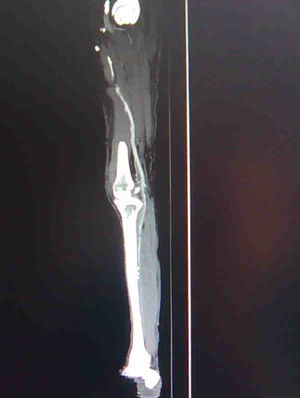
El seguimiento medio ha sido de 3 meses (1-4 meses) y encontramos en 6 de los pacientes el injerto aún permeable en control con angio-TAC (fig. 5), con claudicación a larga distancia (>300m) y las heridas de los pacientes que sufrieron amputaciones menores (3 casos [43%]) en correcto proceso de cicatrización.
DiscusiónSustentamos esta discusión en 4 pilares:
- 1)
Atendemos a pacientes cada vez con mayor comorbilidad, lo que los hace de alto riesgo tanto anestésico como quirúrgico. Una cuestión extensamente debatida es qué técnica anestésica es mejor para el paciente que va a ser sometido a revascularización de miembros inferiores, cuestión aún por aclarar2,3. En cualquier caso, tanto la raquídea como la general presentan riesgos no despreciables para cirujanos y anestesistas2–4,6: riesgo de hipotensión, bloqueo respiratorio, contraindicación ante terapia antiagregante concomitante, hematoma medular, retención urinaria que precisa sondaje…, para la raquídea o sedación residual; hipoventilación o dificultad en el destete del respirador, para la general. Mediante técnicas de anestesia local logramos evitar problemas respiratorios y cardiocirculatorios, aunque, por el contrario, perdemos algunos de los efectos hemodinámicos de la anestesia raquídea (inhibición del tono simpático con descenso de resistencia vascular sistémica, antiagregación y fibrinolisis)5. Podemos evitar la retirada de antiagregantes plaquetarios y heparina y minimizar así el riesgo del procedimiento sin afectar a su viabilidad.
- 2)
Tendemos cada vez a un tratamiento menos agresivo. El desarrollo de técnicas endovasculares ofrece tasas de salvamento similares a las del by-pass con vena; por el contrario, la enfermedad oclusiva infrainguinal frecuentemente no se limita a lesiones focales de arteria femoral superficial o poplítea, que en muchos pacientes solo tiene como repercusión clínica un cuadro de claudicación no invalidante. En situaciones clínicas más severas, claudicación incapacitante e isquemia crítica, las lesiones se suelen presentar combinadas en el sector femoropoplíteo y tibial. Este carácter difuso y extenso de la enfermedad tiene su mejor tratamiento en el by pass distal con vena frente a la angioplastia percutánea8, sobre todo en lesiones TASC-II C y D y pacientes diabéticos7,11,12 .La anestesia mediante bloqueo nervioso es una técnica más dentro del armamento del anestesiólogo y de otros especialistas adecuadamente formados y técnicamente preparados. La anestesia regional requiere un espacio, equipamiento y asistencia adecuados si se quiere tener garantía de éxito y no siempre disponemos de un anestesista preparado para ello14.
- 3)
Este trabajo no persigue comparar la cirugía convencional con la angioplastia, sino documentar que el by pass distal con vena puede realizarse de forma adecuada bajo anestesia local.
- 4)
Disminuir el coste y la estancia hospitalaria, optimizar los recursos y proponer a cada paciente lo que es más adecuado para su caso.
La revascularización del territorio distal de miembros inferiores con anestesia local puede ofrecerse a pacientes de alto riesgo con isquemia crónica o crítica de forma tan segura y eficaz como las técnicas habituales, sin necesidad de retirar la medicación antiagregante (que pondría en riesgo su circulación coronaria o carotídea), la heparina ni someter al paciente al riesgo de la anestesia general; creemos que la principal limitación puede plantearse en pacientes obesos, donde el acceso puede ser más complejo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.