La mortalidad asociada a la duodenopancreatectomía cefálica (DPC) ha disminuido drásticamente en la última década, sin embargo, las cifras de morbilidad continúan siendo elevadas (30-50%)1. La fístula pancreática (FP) representa una de las complicaciones con mayor morbilidad tras este procedimiento, con una incidencia del 3-45%2,3 a pesar de las nuevas técnicas y avances desarrollados para su prevención, muchos de los cuales continúan siendo objeto de debate en la actualidad. En general, se defiende el uso de stents pancreáticos intraoperatorios debido a una menor tasa global de FP4. Otras complicaciones reseñables son la fístula biliar (FB), el retraso del vaciamiento gástrico (RVG) o las hemorragias postoperatorias. La hemorragia postoperatoria puede alcanzar una mortalidad de hasta el 38%5. La hemorragia severa postoperatoria, aquella que provoca inestabilidad hemodinámica, requiere un manejo rápido y efectivo, un enfoque endovascular mínimamente invasivo ofrece actualmente la mejor opción de tratamiento disponible. En cuanto a la fístula biliar aislada, a pesar de ser poco frecuente (1-3%), puede llegar a producir cuadros de sepsis abdominal grave6. El RVG supone una de las complicaciones más frecuentes (3,2-59%), produce una gran incomodidad para el paciente, una prolongación de la estancia hospitalaria y aumento consiguiente del coste hospitalario7.
Con el objetivo de analizar la morbilidad de la DPC y su manejo, se ha realizado un estudio retrospectivo sobre una base de datos prospectiva, en un centro de tercer nivel. Las complicaciones se han clasificado según las definiciones del ISGPS2,4–6.
Los criterios de inclusión fueron: a) pacientes intervenidos de DPC entre enero de 2010 y noviembre de 2020, con complicaciones Clavien-Dindo ≥ II, b) registros completos de amilasa en drenaje intraabdominal en el tercer día postoperatorio, c) seguimiento durante los 90 días postoperatorios.
Los criterios de exclusión fueron: a) otras resecciones pancreáticas, b) complicaciones Clavien-Dindo, < II, c) protocolos quirúrgicos donde no se refleja el uso de stent pancreático, d) ausencia de registro de amilasa en drenaje, e) ausencia de seguimiento.
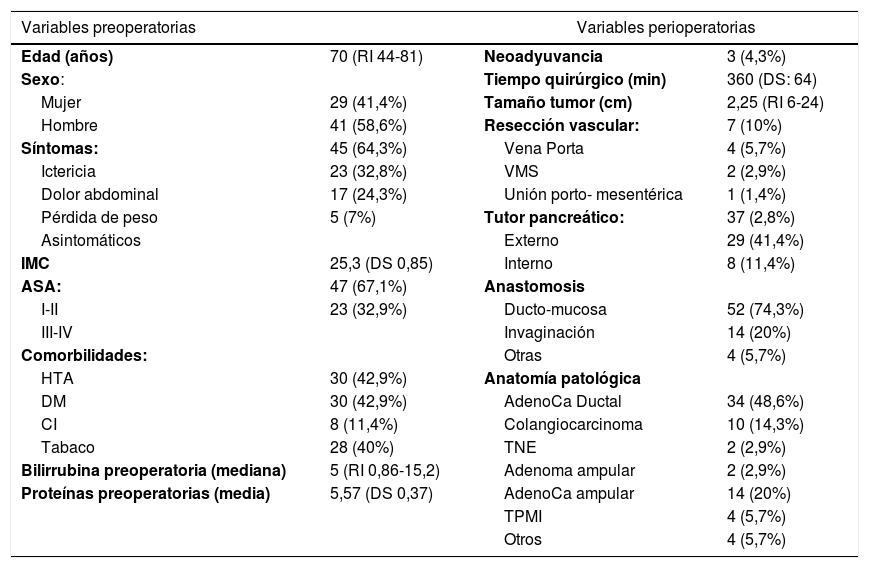
De un total de 159 pacientes intervenidos en este periodo, 70 fueron finalmente analizados según los criterios de inclusión. El 67% de los pacientes fueron ASA I-II. Se colocó prótesis biliar por CPRE en un 32,9% de pacientes y catéter externo-interno en un 8,6% en el período preoperatorio. Durante la cirugía se empleó stent pancreático en 37 pacientes (52,8%); realizando exteriorización del drenaje en el 71,4% de los casos. La anastomosis pancreática más empleada fue la ducto-mucosa, en 52 pacientes (74,3%), mientras que la anastomosis de tipo invaginación fue empleada en 14 (20%). El adenocarcinoma de páncreas fue la indicación más frecuente de cirugía, en un 48,6%. Otras indicaciones fueron ampuloma (22,9%), colangiocarcinoma (14,3%), tumor mucinoso papilar intraductal (5,7%) o tumor neuroendocrino (2,9%). El resto de las variables preoperatorias y perioperatorias aparecen representadas en la tabla 1.
Variables preoperatorias y perioperatoria
| Variables preoperatorias | Variables perioperatorias | ||
|---|---|---|---|
| Edad (años) | 70 (RI 44-81) | Neoadyuvancia | 3 (4,3%) |
| Sexo: | Tiempo quirúrgico (min) | 360 (DS: 64) | |
| Mujer | 29 (41,4%) | Tamaño tumor (cm) | 2,25 (RI 6-24) |
| Hombre | 41 (58,6%) | Resección vascular: | 7 (10%) |
| Síntomas: | 45 (64,3%) | Vena Porta | 4 (5,7%) |
| Ictericia | 23 (32,8%) | VMS | 2 (2,9%) |
| Dolor abdominal | 17 (24,3%) | Unión porto- mesentérica | 1 (1,4%) |
| Pérdida de peso | 5 (7%) | Tutor pancreático: | 37 (2,8%) |
| Asintomáticos | Externo | 29 (41,4%) | |
| IMC | 25,3 (DS 0,85) | Interno | 8 (11,4%) |
| ASA: | 47 (67,1%) | Anastomosis | |
| I-II | 23 (32,9%) | Ducto-mucosa | 52 (74,3%) |
| III-IV | Invaginación | 14 (20%) | |
| Comorbilidades: | Otras | 4 (5,7%) | |
| HTA | 30 (42,9%) | Anatomía patológica | |
| DM | 30 (42,9%) | AdenoCa Ductal | 34 (48,6%) |
| CI | 8 (11,4%) | Colangiocarcinoma | 10 (14,3%) |
| Tabaco | 28 (40%) | TNE | 2 (2,9%) |
| Bilirrubina preoperatoria (mediana) | 5 (RI 0,86-15,2) | Adenoma ampular | 2 (2,9%) |
| Proteínas preoperatorias (media) | 5,57 (DS 0,37) | AdenoCa ampular | 14 (20%) |
| TPMI | 4 (5,7%) | ||
| Otros | 4 (5,7%) | ||
RI: rango intercuartílico; min: minutos; cm: centímetros; IMC: Índice Masa Corporal; VMS: vena mesentérica superior; ASA: American Society of Anesthesiologists; HTA: hipertensión arterial; DM: diabetes mellitus; CI: cardiopatía isquémica; TNE: tumor neuroendocrino; TPMI: tumor papilar mucinoso intraductal; DS: desviación estándar
TC: Tomografía computarizada; RI: Rango intercuartílico
De los pacientes analizados, un 28,6% presentaron complicaciones postoperatorias Clavien-Dindo grado IIIB. Las complicaciones aparecen registradas en la tabla 2. Cuarenta y cuatro pacientes (62,9%) presentaron FP, incluyendo la fístula bioquímica que supuso el 24,3%; tipo B el 22,9% y tipo C el 15,7%. El uso de stent pancreático redujo de forma significativa la tasa de fístula (48 vs. 75,8%; p = 0,02) en los pacientes analizados, sin existir diferencias entre su uso externo o interno (p = 0,62). La hemorragia postquirúrgica se presentó en 26 pacientes (37,1%), apareciendo con una mediana de 8 días tras la cirugía (rango 1-20 días). En 7 de los 26 pacientes que presentaron hemorragia postoperatoria (30,7%), se precisó angiografía con embolización, localizando el sangrado en la arteria hepática en cuatro pacientes (57,1%); en la gastroduodenal en un paciente (14,3%); y en la gástrica izquierda y gástrica derecha en un paciente respectivamente (14,3%). En tres pacientes de los que presentaron hemorragia postoperatoria (11,5%) el principal signo fue la hemorragia digestiva alta, realizándose una panendoscopia oral sin conseguir visualizar el punto de sangrado, requiriendo angiografía con embolización en dos de ellos y cirugía urgente en el tercer paciente.
Morbilidad-mortalidad tras DPC
| Morbilidad | N (%) |
|---|---|
| Clasificación Clavien-Dindo: | 19 (27,1%) |
| II | 19 (27,1%) |
| IIIa | 20 (28,6%) |
| IIIb | 12 (17,1%) |
| V | |
| Fístula pancreática: | 44 (62,9%) |
| Grado A | 17(24,3%) |
| Grado B | 16 (22,9%) |
| Grado C | 11 (15,7%) |
| Fístula Biliar: | 9 (12,8%) |
| Grado B | 5 (7,1%) |
| Grado C | 4 (5,7%) |
| Hemorragia postoperatoria | 26 (37,1%) |
| Retraso vaciamiento gástrico | 26 (37,1%) |
| Reintervención quirúrgica: | 26 (37,1%) |
| Fístula pancreática | 11(15,7%) |
| Fístula biliar | 4 (5,7%) |
| Hemorragia sin fístula pancreática | 11(15,7%) |
| Drenaje percutáneo guiado por TC | 17(24,2%) |
| Fístula pancreática | 10 (14,2%) |
| Fístula biliar | 4 (5,7%) |
| Fístula pancreática + fístula biliar | 1 (1,4%) |
| Hematoma intraabdominal | 2 (2,8%) |
| Estancia hospitalaria (días) | 26 (RI 7-90) |
| Mortalidad | 12 (17,6%) |
DPC: duodenopancreatectomía cefálica.
Se objetivó FB en ocho pacientes (12,8%), siendo grado B en cinco de ellos. La fístula biliar fue más frecuente en aquellos pacientes intervenidos de enfermedad benigna, 75% vs. 8,8% (p = 0,012); 26 pacientes (37,1%) presentaron RVG, que se manejó con éxito mediante procinéticos y sonda nasogástrica en todos los casos.
Veintiséis pacientes (37,1%) precisaron reintervención quirúrgica: 11 (15,7%) por FP, cuatro (5,7%) por FB y 11 (15,7%) por hemorragia sin relación a FP. En 17 pacientes (24,2%) se realizó drenaje percutáneo de absceso intraabdominal, de los cuales se halló FP en 10 casos; FB en 4; FP asociado a FB en un caso y hematoma sobreinfectado en dos de ellos.
La mediana de estancia hospitalaria fue de 26 días (RI 7-90). La mortalidad registrada fue del 17%.
La DPC supone un complejo procedimiento con una elevada morbilidad a pesar de los nuevos avances desarrollados. En lo que respecta a la FP, nuestros resultados sugieren que el uso de stent pancreático podría reducir su tasa global, lo cual concuerda con la evidencia actual.