La conversión a cirugía abierta durante colecistectomía laparoscópica se presenta en el 20%. Este desenlace se relaciona con mayor morbilidad y costos. En este estudio se describen los factores predictivos de conversión, la estancia hospitalaria, morbimortalidad asociada.
Materiales y métodosCohorte prospectiva de pacientes sometidos a colecistectomía laparoscópica de urgencia con colecistitis aguda. Análisis uni- y multivariado de los factores predictivos de conversión a partir de variables socio-demográficas, clínicas, bioquímicas y de imágenes diagnósticas, identificación de la tasa de morbilidad, mortalidad y estancia hospitalaria en los dos grupos.
Resultados703 pacientes fueron incluidos en el análisis. La tasa de conversión fue 13,8%. Los factores identificados en el análisis univariado fueron: género masculino, edad >70 años, hipertensión arterial, colangitis, CPRE previa, coledocolitiasis, bilirrubina total >2mg/dl, ictericia, recuento de leucocitos >12.000mm3, ASA III-IV y engrosamiento de la pared de la vesícula por ecografía. Los factores independientes fueron: género masculino (p<0,02), edad>70 años (p<0,02), CPRE previa (p<0,05) y recuento de leucocitos>12.000mm3 (p<0,04). Los pacientes convertidos presentaron mayor tasa de morbilidad, reoperación y estancia hospitalaria (p<0,001). La mortalidad no mostró diferencias.
ConclusionesEs importante reconocer al paciente con mayor riesgo de conversión para optimizar la planeación y ejecución del procedimiento quirúrgico y disminuir la morbilidad asociada a la laparotomía, dado que los factores independientes identificados no son modificables.
Conversions to open surgery during laparoscopic cholecystectomy are performed in 20% of patients with acute cholecystitis, and are associated with increased morbidity and costs. The aim of this study was to identify predictive factors for conversion and to evaluate morbidity, mortality and hospital stay.
MethodsA prospective cohort of patients admitted to the emergency department with acute cholecystitis. We evaluated the statistical significance of the demographic, clinical, biochemical, imaging and surgical factors at admission, associated with conversion to open surgery using a univariate model. The associated factors evaluated during initial analysis were then included in a multivariate analysis. Finally a comparative analysis was made of the morbidity and mortality in both models.
ResultsA total of 703 patients were included. Conversion rate was 13.8%. Univariate analysis identified as factors: male gender, previous ERCP, leucocytes>12,000mm3, age>70years, hypertension, jaundice, cholangitis, total bilirubin>2mg/dl, ASA III-IV, gallbladder wall enlargement and choledocholithiasis. Logistic regression identified as predictive factors: previous ERCP, leucocytes, age>70years and male gender. Converted patients had a higher morbidity rate, further operations and longer hospital stays (P<.001). No difference was seen in mortality.
DiscussionIt is important to recognise patients with a higher risk of conversion in order to optimise planning and performing of the surgical procedure, and to decrease the morbidity associated with laparotomy, given that the independent factors identified are not modifiable.
Actualmente, del 10 al 15% de la población adulta en países desarrollados presenta litiasis biliar1. En estos individuos, el riesgo anual de desarrollar complicaciones que requieren tratamiento quirúrgico, como colecistitis aguda, se estima entre 1-2%2. La colecistectomía laparoscópica (CL) es el tratamiento de elección de la litiasis biliar sintomática y sus complicaciones.
En la medida en que ha aumentado la prevalencia de la enfermedad, el número de pacientes sometidos a CL se ha incrementado proporcionalmente3,4. En este contexto, la CL representa una de las principales causas de egresos hospitalarios5. La CL es un método seguro y efectivo en cerca del 85% de los pacientes con colecistitis aguda6, dada la experiencia creciente de los cirujanos a nivel mundial, el mejoramiento de la curva de aprendizaje y el acelerado avance tecnológico del instrumental vídeo-laparoscópico. Cuando se compararon la colecistectomía abierta (CA), la CL ofrece menor tasa de morbimortalidad (morbilidad: CA: 18,7% vs. CL: 4,8% p<0,0001; mortalidad: CA: 4% vs. CL: 2,8%, p<0,0001)7,8. Si bien, el juicio clínico del cirujano indica cuándo y por qué realizar una conversión a laparotomía, la tasa de conversión representa un indicador de calidad, que debe ser evaluado periódicamente en los servicios quirúrgicos.
Universalmente, la tasa de conversión de CL de urgencia varía entre 5% y 40%9–12 y se relaciona con dificultad en la identificación de la anatomía, inflamación severa, hemorragia y adherencias, entre otras causas13–15. En América latina diferentes estudios indican que tasa de conversión oscila entre el 0,8% y el 11%16–19. En Colombia, algunos estudios indican que la conversión se presenta entre el 0,8% y el 12%20–23, sin embargo no existe información disponible sobre los factores que la predicen.
El objetivo de este estudio es identificar las variables clínicas, bioquímicas y de imágenes diagnósticas que predicen la conversión en pacientes sometidos a CL de urgencia, y analizar la relación entre la conversión y morbilidad, mortalidad y estancia hospitalaria en un hospital universitario de referencia y alto volumen de pacientes intervenidos anualmente por esta condición. Aunque la conversión es un desenlace no deseado, a pesar de no ser considerada una complicación, la identificación de los factores relacionados puede conducir al desarrollo de estrategias que disminuyan su frecuencia y las complicaciones que se relacionan con la cirugía abierta.
Material y métodoEste estudio fue aprobado por el comité de ética del Hospital Universitario San Ignacio (Bogotá, Colombia). Se realizó el análisis de una cohorte prospectiva de pacientes adultos sometidos a CL de urgencia entre enero de 2007 y enero de 2010. Se excluyeron los pacientes sometidos a CL electiva por colelitiasis, pólipos, embarazo, pacientes con patología maligna de la vesícula y/o la vía biliar, en quienes se practicó CA y aquellos con información incompleta.
Durante el ingreso al servicio de Urgencias los pacientes fueron valorados por el cirujano y/o el residente de cirugía. La evaluación inicial incluyó la valoración clínica (ictericia, colangitis aguda, pancreatitis), bioquímica (hemograma, amilasa, bilirrubina, transaminasas y fosfatasa alcalina) y ecográfica de la vesícula y la vía biliar (diámetro del colédoco). Con estos parámetros los pacientes fueron estratificados en niveles de riesgo: alto (probabilidad mayor al 50%), medio (probabilidad del 30%) y bajo (probabilidad menor del 5%) de coledocolitiasis. Durante el período preoperatorio, los pacientes en riesgo alto, fueron sometidos de forma inicial a colangiopancreatografía retrograda endoscópica (CPRE), los de riesgo medio a colangiopancreatografía por resonancia magnética (CRMN) y los de riesgo bajo a CRMN u observación. En quienes se documentó coledocolitiasis durante la CPRE o CRMN se realizó una esfinterotomía y extracción de cálculos por vía endoscópica. Una vez resuelta la coledocolitiasis los pacientes fueron sometidos a CL.
Se registraron de forma prospectiva diferentes variables de interés, utilizando una base de datos diseñada en el programa Excel (Microsoft Corp.) para fines del presente estudio. Se incluyeron variables socio-demográficas, clínicas, bioquímicas y de imágenes diagnósticas, como género y edad; tiempo de evolución del cuadro clínico desde el inicio hasta el ingreso al Servicio de Urgencias, tiempo de espera para la cirugía y tiempo total de los síntomas hasta la cirugía; presencia de hipertensión arterial (HTA), diabetes mellitus (DM), obesidad y antecedente de cirugía supraumbilical; condiciones asociadas como ictericia, clasificación de la American Society for Anaesthesiology (ASA), colangitis, pancreatitis y coledocolitiasis; nivel de bilirrubina total (BT), fosfatasa alcalina (FA), alanino aminotransferasa (ALT), aspartato aminotransferasa (AST) y recuento de leucocitos al ingreso; hallazgos ecográficos como engrosamiento de la pared de la vesícula>4mm, diámetro de la vía biliar (mm), presencia de líquido perivesicular y cálculo enclavado en el cuello de la vesícula; y variables relacionadas con el uso preoperatorio de métodos diagnósticos como CPRE.
La edad se subdividió de acuerdo a grupos etarios. La obesidad se definió como un índice de masa corporal (IMC) mayor a 30kg/m2. Se definió como positivo un nivel de bilirrubina total>2mg/dl, ALT y AST 1,5 veces su valor normal y fosfatasa alcalina sobre el nivel normal. El diámetro anormal de la vía biliar por ecografía fue≥7mm.
Las colecistectomías fueron realizadas por cirujanos con experiencia por técnica estándar de cuatro puertos, quienes al momento del inicio del estudio habían realizado al menos cuatrocientas colecistectomías por laparoscopia. Las conversiones se practicaron por laparotomía mediana o subcostal según cada paciente y la decisión del cirujano. A todos los pacientes se les suministró antibiótico profiláctico de acuerdo a las recomendaciones del Center for Disease Control (CDC)24.
El principal desenlace evaluado fue la conversión a cirugía abierta durante la CL. Se identificó la tasa de conversión y sus causas; la tasa de complicaciones como infección del sitio operatorio (ISO), bilirragia, lesión de vía biliar, hemorragia y complicaciones sistémicas; la tasa de reoperación; la estancia hospitalaria y muerte. Estos desenlaces secundarios fueron evaluados hasta el día 30 postoperatorio.
Para el análisis estadístico, las variables continuas se expresaron en desviación estándar y las variables categóricas en frecuencia y porcentaje. Se realizó un análisis univariado comparando cada factor con el desenlace principal. Se utilizó la prueba Chi2 para determinar las diferencias entre las variables categóricas y la prueba t Student para determinar las diferencias entre las variables continuas. La significación estadística se definió con una p<0,05. Posteriormente se realizó un análisis multivariado con los factores previamente evaluados para identificar los factores predictivos independientes. Se reportó el odds ratio (OR) y el intervalo de confianza (IC 95%). Para el análisis estadístico se utilizó el programa Stata 9.0 (Stata Corporation, Texas, EE. UU.).
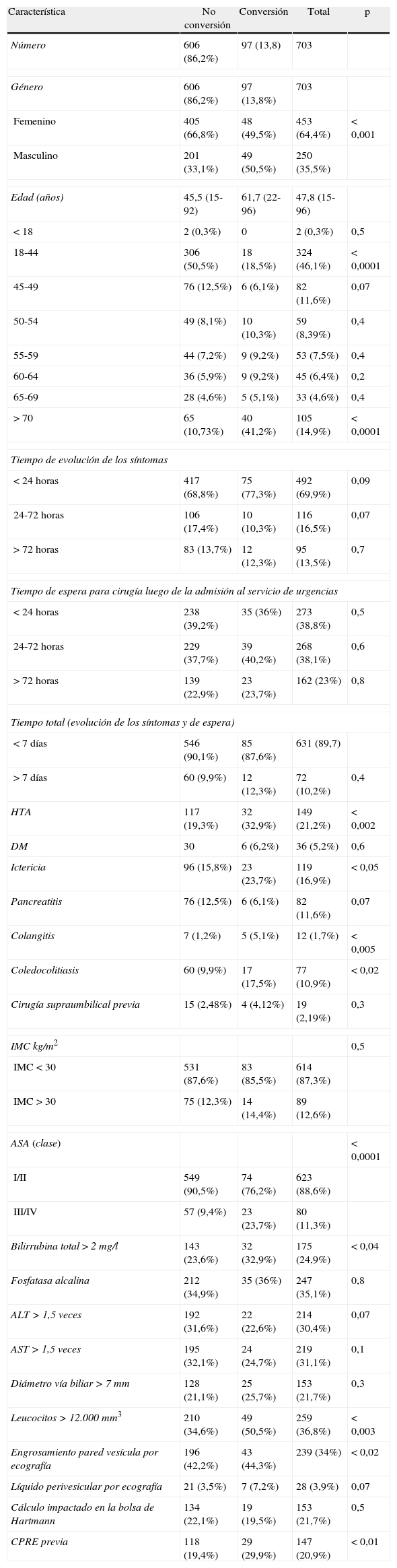
ResultadosSe analizaron 703 pacientes que cumplieron los criterios de inclusión. La tasa de conversión fue 13,8% (97 pacientes). La edad promedio fue 47,8 años. El 64,4% (453 pacientes) fueron mujeres. El tiempo promedio de evolución de los síntomas hasta el ingreso fue de 2,6 días, el de espera para cirugía de 1,5 días y el tiempo total de 4,1 días. La HTA (21,2%) y DM (5,2%) fueron las enfermedades asociadas más frecuentes.
La tasa de de coledocolitiasis documentada y tratada en el período preoperatorio fue de 10,9%. Las variables demográficas, bioquímicas, ecográficas y de imágenes diagnósticas, así como los resultados del análisis univariado se presentan en la tabla 1. Las causas de conversión se describen en la tabla 2.
Características demogràficas, clínicas, bioquímicas y ecográficas de 703 pacientes sometidos a colecistectomía laparoscópica de urgencia
| Característica | No conversión | Conversión | Total | p |
| Número | 606 (86,2%) | 97 (13,8) | 703 | |
| Género | 606 (86,2%) | 97 (13,8%) | 703 | |
| Femenino | 405 (66,8%) | 48 (49,5%) | 453 (64,4%) | < 0,001 |
| Masculino | 201 (33,1%) | 49 (50,5%) | 250 (35,5%) | |
| Edad (años) | 45,5 (15-92) | 61,7 (22-96) | 47,8 (15-96) | |
| <18 | 2 (0,3%) | 0 | 2 (0,3%) | 0,5 |
| 18-44 | 306 (50,5%) | 18 (18,5%) | 324 (46,1%) | < 0,0001 |
| 45-49 | 76 (12,5%) | 6 (6,1%) | 82 (11,6%) | 0,07 |
| 50-54 | 49 (8,1%) | 10 (10,3%) | 59 (8,39%) | 0,4 |
| 55-59 | 44 (7,2%) | 9 (9,2%) | 53 (7,5%) | 0,4 |
| 60-64 | 36 (5,9%) | 9 (9,2%) | 45 (6,4%) | 0,2 |
| 65-69 | 28 (4,6%) | 5 (5,1%) | 33 (4,6%) | 0,4 |
| >70 | 65 (10,73%) | 40 (41,2%) | 105 (14,9%) | < 0,0001 |
| Tiempo de evolución de los síntomas | ||||
| <24 horas | 417 (68,8%) | 75 (77,3%) | 492 (69,9%) | 0,09 |
| 24-72 horas | 106 (17,4%) | 10 (10,3%) | 116 (16,5%) | 0,07 |
| >72 horas | 83 (13,7%) | 12 (12,3%) | 95 (13,5%) | 0,7 |
| Tiempo de espera para cirugía luego de la admisión al servicio de urgencias | ||||
| <24 horas | 238 (39,2%) | 35 (36%) | 273 (38,8%) | 0,5 |
| 24-72 horas | 229 (37,7%) | 39 (40,2%) | 268 (38,1%) | 0,6 |
| >72 horas | 139 (22,9%) | 23 (23,7%) | 162 (23%) | 0,8 |
| Tiempo total (evolución de los síntomas y de espera) | ||||
| <7 días | 546 (90,1%) | 85 (87,6%) | 631 (89,7) | |
| >7 días | 60 (9,9%) | 12 (12,3%) | 72 (10,2%) | 0,4 |
| HTA | 117 (19,3%) | 32 (32,9%) | 149 (21,2%) | < 0,002 |
| DM | 30 | 6 (6,2%) | 36 (5,2%) | 0,6 |
| Ictericia | 96 (15,8%) | 23 (23,7%) | 119 (16,9%) | < 0,05 |
| Pancreatitis | 76 (12,5%) | 6 (6,1%) | 82 (11,6%) | 0,07 |
| Colangitis | 7 (1,2%) | 5 (5,1%) | 12 (1,7%) | < 0,005 |
| Coledocolitiasis | 60 (9,9%) | 17 (17,5%) | 77 (10,9%) | < 0,02 |
| Cirugía supraumbilical previa | 15 (2,48%) | 4 (4,12%) | 19 (2,19%) | 0,3 |
| IMC kg/m2 | 0,5 | |||
| IMC<30 | 531 (87,6%) | 83 (85,5%) | 614 (87,3%) | |
| IMC>30 | 75 (12,3%) | 14 (14,4%) | 89 (12,6%) | |
| ASA (clase) | < 0,0001 | |||
| I/II | 549 (90,5%) | 74 (76,2%) | 623 (88,6%) | |
| III/IV | 57 (9,4%) | 23 (23,7%) | 80 (11,3%) | |
| Bilirrubina total>2mg/l | 143 (23,6%) | 32 (32,9%) | 175 (24,9%) | < 0,04 |
| Fosfatasa alcalina | 212 (34,9%) | 35 (36%) | 247 (35,1%) | 0,8 |
| ALT>1,5 veces | 192 (31,6%) | 22 (22,6%) | 214 (30,4%) | 0,07 |
| AST>1,5 veces | 195 (32,1%) | 24 (24,7%) | 219 (31,1%) | 0,1 |
| Diámetro vía biliar>7mm | 128 (21,1%) | 25 (25,7%) | 153 (21,7%) | 0,3 |
| Leucocitos>12.000mm3 | 210 (34,6%) | 49 (50,5%) | 259 (36,8%) | < 0,003 |
| Engrosamiento pared vesícula por ecografía | 196 (42,2%) | 43 (44,3%) | 239 (34%) | < 0,02 |
| Líquido perivesicular por ecografía | 21 (3,5%) | 7 (7,2%) | 28 (3,9%) | 0,07 |
| Cálculo impactado en la bolsa de Hartmann | 134 (22,1%) | 19 (19,5%) | 153 (21,7%) | 0,5 |
| CPRE previa | 118 (19,4%) | 29 (29,9%) | 147 (20,9%) | < 0,01 |
ALT: alanino amino transferasa; ASA: American Society of Anaesthesiology; AST: aspartato amino transferasa; CPRE: colangiopancreatografia retrógrada endoscópica; DM: diabetes mellitus; HTA: hipertensión arterial; IMC: índice de masa corporal.
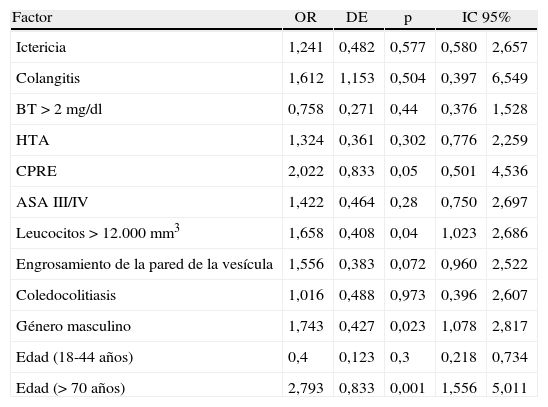
El análisis multivariado identificó como factores independientes: género masculino (OR: 1,7 IC 95% 1,07-2,8), edad mayor a 70 años (OR: 2,7 IC 95% 1,55-5,0), recuento de leucocitos>12.000mm3 (OR: 1,6 IC 95% 1,02-2,68) y el antecedente de CPRE (OR: 2,0 IC 95% 0,5-4,53) (tabla 3).
Análisis multivariado de los factores asociados con conversión
| Factor | OR | DE | p | IC 95% | |
| Ictericia | 1,241 | 0,482 | 0,577 | 0,580 | 2,657 |
| Colangitis | 1,612 | 1,153 | 0,504 | 0,397 | 6,549 |
| BT>2 mg/dl | 0,758 | 0,271 | 0,44 | 0,376 | 1,528 |
| HTA | 1,324 | 0,361 | 0,302 | 0,776 | 2,259 |
| CPRE | 2,022 | 0,833 | 0,05 | 0,501 | 4,536 |
| ASA III/IV | 1,422 | 0,464 | 0,28 | 0,750 | 2,697 |
| Leucocitos>12.000mm3 | 1,658 | 0,408 | 0,04 | 1,023 | 2,686 |
| Engrosamiento de la pared de la vesícula | 1,556 | 0,383 | 0,072 | 0,960 | 2,522 |
| Coledocolitiasis | 1,016 | 0,488 | 0,973 | 0,396 | 2,607 |
| Género masculino | 1,743 | 0,427 | 0,023 | 1,078 | 2,817 |
| Edad (18-44 años) | 0,4 | 0,123 | 0,3 | 0,218 | 0,734 |
| Edad (> 70 años) | 2,793 | 0,833 | 0,001 | 1,556 | 5,011 |
ASA: American Society of Anaesthesiology; BT: bilirrubina total; CPRE: colangiopancreatografía retrógrada endoscópica; DE: desviación estándar; HTA: hipertensión arterial; IC: intervalo de confianza; OR: odds ratio.
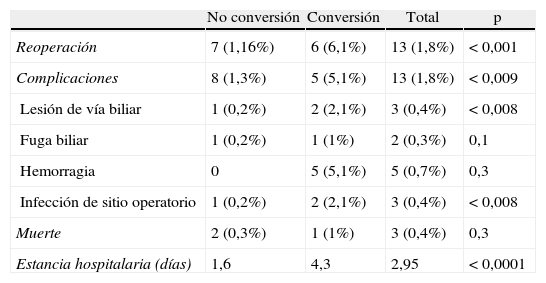
Los pacientes en quienes la CL fue convertida presentaron mayor tasa de reoperación (p<0,0001), complicaciones (p<0,009), especialmente lesión de vía biliar (p<0,008) e ISO órgano/espacio (p<0,008) (tabla 4). La fuga biliar, hemorragia y muerte no mostraron diferencia estadísticamente significativa. El tiempo de estancia hospitalaria fue mayor en los pacientes convertidos (4,3 días vs. 1,3 días) (p<0,0001).
Morbilidad, mortalidad y estancia hospitalaria en 703 pacientes sometidos a colecistectomía laparoscópica convertida y no convertida
| No conversión | Conversión | Total | p | |
| Reoperación | 7 (1,16%) | 6 (6,1%) | 13 (1,8%) | < 0,001 |
| Complicaciones | 8 (1,3%) | 5 (5,1%) | 13 (1,8%) | < 0,009 |
| Lesión de vía biliar | 1 (0,2%) | 2 (2,1%) | 3 (0,4%) | < 0,008 |
| Fuga biliar | 1 (0,2%) | 1 (1%) | 2 (0,3%) | 0,1 |
| Hemorragia | 0 | 5 (5,1%) | 5 (0,7%) | 0,3 |
| Infección de sitio operatorio | 1 (0,2%) | 2 (2,1%) | 3 (0,4%) | < 0,008 |
| Muerte | 2 (0,3%) | 1 (1%) | 3 (0,4%) | 0,3 |
| Estancia hospitalaria (días) | 1,6 | 4,3 | 2,95 | < 0,0001 |
En esta cohorte, 97 pacientes (13,8%) fueron sometidos a conversión. Al igual que en otros estudios, la mayor proporción de las conversiones se relacionaron con la inflamación severa y la dificultad en identificación de la anatomía del triángulo de Calot, y menos frecuentemente con hemorragia, lesión de la vía biliar y adherencias. En cuanto a este último factor, si bien varios estudios indican que el antecedente de cirugía abdominal se relaciona con mayor riesgo de conversión25,26, en este se identificó que solamente el 6,1% (6 casos) fueron convertidos por esta condición (presente en el 2,1% de toda la cohorte), y que por el contrario, este factor no contraindica la realización de una CL, como ha sido sugerido por algunos autores27.
En cuanto a los factores que predicen la probabilidad de convertir una CL se identifican en la literatura diversas condiciones demográficas, clínicas, bioquímicas, ecográficas e invasivas del árbol biliar durante el período preoperatorio, como la utilización de CPRE.
En cuanto a los primeros, el género, la edad y el tiempo de evolución de los síntomas son factores descritos en varios estudios26–28. Este estudio identificó de forma independiente que los sujetos mayores de 70 años y los hombres tienen una mayor probabilidad de conversión. Estos hallazgos han sido identificados por otros autores26,28. Para algunos, los hombres consultan tardíamente a los servicios de Urgencias y por esta razón presentan mayor inflamación y fibrosis27. En este contexto, el adulto mayor exhibe una mayor probabilidad, pues hipotéticamente asocia mayor evolución de los síntomas y de episodios previos de colecistitis27. En el análisis de esta cohorte no es posible demostrar tal asociación. En este escenario uno de los factores de mayor relevancia tiene que ver con la probabilidad de conversión según el tiempo de evolución de los síntomas y/o de espera para ser intervenido. Aunque varios estudios enfatizan la necesidad de realizar una CL temprana, como estrategia para evitar la conversión y reducir la morbilidad asociada29,30, otros estudios fallan en demostrar esta asociación. Un metaanálisis reciente confirma que la tasa de conversión entre CL temprana y tardía es de 20% vs. 23%31. No obstante, otros autores indican que el momento óptimo para realizar la CL debe ser dentro de las primeras 72 horas del ingreso del paciente al Servicio de Urgencias o dentro de los primeros 7 días del inicio de los síntomas29. De cara a la realidad del sistema de salud colombiano, es factible inferir que el mayor tiempo de evolución de los síntomas y el de espera para cirugía, serían factores hipotéticamente relacionados con un incremento en la probabilidad de conversión. Sin embargo, este estudio identificó que el mayor número de conversiones se realizó en pacientes con menos de 24 horas de evolución de los síntomas (77,3%), entre las primeras 24-72 horas luego del ingreso (40,2%), y antes de siete días, teniendo en cuenta el tiempo total de evolución y el de espera para ser intervenido (87,6%). Si bien, esta podría corresponder a una medida de calidad en la atención (mayor número de conversiones a mayor tiempo de evolución o de espera para ser intervenido), este estudio corrobora que tal asociación no es demostrable en el contexto sanitario de los pacientes que son atendidos en el Hospital Universitario San Ignacio (Bogotá, Colombia), quienes son en la inmensa mayoría afiliados al sistema sanitario por la vía del subsidio a la demanda.
En relación con los factores clínicos, diversos estudios describen un mayor riesgo de conversión en pacientes con ictericia, colangitis, coledocolitiasis o pancreatitis32–35. En este estudio la ictericia y colangitis se identificaron como factores en el análisis univariado, no así el antecedente de pancreatitis biliar. Igualmente, es discutida la asociación entre diabetes y conversión. Algunos estudios respaldan tal asociación28,36. En este estudio, la DM no se correlacionó con el desenlace como ha sido informado por otros autores26,27. Sin embargo, otras condiciones como la HTA, presente en una tercera parte de los pacientes convertidos en este estudio, se estableció como factor predictivo univariado; hallazgo identificado en otros estudios si bien no es claro el mecanismo patológico asociado17,36. Otros factores como la obesidad también demuestran una asociación relativa en la literatura15,25,27,29,37; relacionada especialmente con complicaciones como hemorragia, lesión de víscera hueca y lesión de vía biliar36. En esta cohorte no se identificó la obesidad como un factor predictivo. Finalmente, en este grupo de factores, el nivel ASA III y IV fue identificado en el análisis univariado; hecho que también ha sido reportado en algunos estudios36.
En relación con las variables bioquímicas, se han informado factores como el recuento de leucocitos>9.000/mm3, el valor de BT>1,2mg/dl, el nivel de transaminasas>60 U/L y el valor elevado de proteína C reactiva10,11,14,15. En esta cohorte, se identificó que el valor de BT>2mg/dl y el recuento de leucocitos>12.000mm3 son factores asociados. El resto de las pruebas bioquímicas no demostraron significación estadística.
Diversos estudios indican que ciertos hallazgos durante la evaluación ecográfica inicial pueden predecir la conversión a cirugía abierta, como la presencia de un cálculo impactado en la bolsa de Hartmann, el engrosamiento de la pared de la vesícula, el líquido perivesicular, la vesícula escleroatrófica y la dilatación de la vía biliar intrahepática31,38–43. En este estudio el engrosamiento de la pared es el único factor que demuestra significación estadística. Al respecto, varios autores señalan que este hallazgo es el principal factor predictivo38,40,42.
En relación con el antecedente de extracción endoscópica de cálculos de la vía biliar antes de la cirugía, algunos autores demuestran la asociación existente con conversión7,39,42. Este factor ha sido relacionado con la severidad de la enfermedad biliar subyacente y puede representar una covariable de interés. En el presente estudio el antecedente de CPRE se asocia de forma estadística independiente con un mayor riesgo de conversión, sin embargo la principal indicación en nuestra cohorte para realizar este procedimiento tiene que ver con la sospecha o presencia de coledocolitiasis en el período preoperatorio, un hecho que supondría una relación intrínseca entre las dos variables analizadas, las cuales demuestran significación estadística.
Finalmente, varios estudios señalan que la conversión a cirugía abierta conlleva mayor morbimortalidad7,8,25,36,38,39,44. En este estudio la conversión a colecistectomía abierta se asocia con una mayor incidencia de hemorragia, reoperación, lesión de vía biliar e ISO. De igual forma conlleva un aumento en la estancia hospitalaria.
En conclusión, ser hombre mayor de 70 años, con recuento de leucocitos>12.000mm3 durante el ingreso y haber sido sometido a una CPRE antes de la colecistectomía, son factores que incrementan el riesgo de conversión a cirugía abierta en una cohorte de pacientes colombianos con colecistitis aguda. Dado que todos los factores independientes identificados no son modificables y que la conversión conlleva un aumento en el riesgo de morbilidad, esta tasa puede reducirse, pese a que se encuentre dentro de límites aceptables. La información que aporta este estudio deberá utilizarse para la incorporación de estrategias de mejoramiento mediante la innovación, la incorporación de nuevas tecnologías, la modificación en la técnica quirúrgica y la educación en cirugía. Todos estos aspectos generan vacíos de conocimiento académico que deben ser analizados en nuevos estudios.
FinanciaciónHospital Universitario San Ignacio, Pontificia Universidad Javeriana, Bogotá, Colombia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.