El canal auriculoventricular completo supone el 3% de las cardiopatías congénitas. Su pronóstico depende del estado de la válvula auriculoventricular izquierda post-reparación. Analizaremos nuestros resultados de morbimortalidad y necesidad de reintervención.
MétodosEstudio observacional retrospectivo, incluyendo a los pacientes con canal auriculoventricular completo intervenidos en nuestro centro entre enero de 2008 y julio de 2021.
ResultadosFueron intervenidos 57 pacientes. La mediana de edad y de peso fueron 6 meses y 5,8kg, respectivamente (rango intercuartil 4-7 meses y 4,8-6,7kg). La mortalidad hospitalaria fue de 3 pacientes (5,3%). El 7,2% de los pacientes necesitaron reintervención precoz sobre la válvula auriculoventricular izquierda. La supervivencia global fue del 88,6% (seguimiento mediano de 4,7 años [rango intercuartílico: 1,5-10,9]; seguimiento completo en el 93% de los pacientes). La libertad de reintervención sobre la válvula auriculoventricular izquierda fue del 83,7%. La válvula auriculoventricular izquierda presentaba regurgitación menor de III/IV en el 90,2% de los pacientes al final del seguimiento.
La intervención antes de 3 meses (p=0,001), la hipertensión pulmonar preoperatoria (p=0,007) y la estenosis valvular auriculoventricular izquierda postoperatoria (p=0,001) fueron factores de riesgo de mortalidad. El peso inferior a 4kg (p<0,0001), la edad menor de 3 meses (p<0,0001), la no actuación sobre el cleft (p=0,033) y la estenosis valvular postopetoria (p<0,0001) fueron factores predisponentes de reintervención valvular.
ConclusionesLa corrección del canal auriculoventricular entre los 3 y 6 meses presenta buenos resultados de morbimortalidad. El cierre del cleft previene la necesidad de reintervención sobre la válvula auriculoventricular izquierda.
Complete atrio-ventricular septal defect accounts for 3% of congenital heart disease. Its prognosis depends on the status of the left atrio-ventricular valve after repair. We will analyse our results in terms of morbidity and mortality, and need for reoperation.
MethodsRetrospective observational study, including patients who underwent a complete surgical correction of atrio-ventricular septal defect in our centre between January 2008 and July 2021.
Results57 patients were treated. Median age and weight were 6 months and 5.8kg respectively (interquartile range 4-7 months and 4.8-6.7kg). Inhospital mortality was 3 patients (5.3%). Of the patients, 7.2% required early reoperation to the left atrio-ventricular valve. Overall survival was 88.6% (median follow-up of 4.7 years; interquartile range: 1.5-10.9; complete follow-up in 93% of patients). Freedom from reoperation to the left atrioventricular valve was 83.7%. The left atrioventricular valve showed regurgitation lower than III / IV in 90.2% of the patients at the end of follow-up. Surgery before 3 months (p=.001), preoperative pulmonary hypertension (p=.007), and postoperative left atrio-ventricular valve stenosis (p=.001) were risk factors for mortality. Weight less than 4kg (p<.0001), age less than 3 months (p<.0001), no closure of the cleft (p=.033), and postoperative valve stenosis (p<.0001) were risk factors for valve reoperation.
ConclusionsSurgical correction of atrioventricular septal defect between 3 and 6 months shows good morbidity and mortality results.
Closure of the cleft prevents the need for reoperation to the left atrioventricular valve.
El canal auriculoventricular completo (CAVc) supone el 3% de las malformaciones congénitas cardiacas1, con una incidencia aproximada de entre 4 y 5,3 por 10.000 recién nacidos vivos2. Existe una asociación fuerte con el síndrome de Down, de tal modo que el 45% de los pacientes con síndrome de Down presentan CAVc3, y aproximadamente un 70-88% de los pacientes con CAVc tienen síndrome de Down4. Se asocia a otras malformaciones cardiacas, tales como comunicación interauricular (CIA) tipo ostium secundum, tetralogía de Fallot o ductus arterioso persistente. Tiene especial relevancia la correlación existente entre el CAVc y el desarrollo de obstrucción del tracto de salida del ventrículo izquierdo (OTSVI) posquirúrgica5.
La corrección del CAVc puede suponer un reto quirúrgico debido a las anomalías de la válvula auriculoventricular (VAV) única, de tal modo que el pronóstico a medio y largo plazo de estos pacientes depende fundamentalmente del resultado de la reparación valvular, y especialmente, del componente izquierdo de la VAV1. En este estudio analizaremos los resultados quirúrgicos de los pacientes con CAVc, haciendo hincapié en el estado de la VAV izquierda tras la reparación.
MétodosPacientesAnálisis retrospectivo de los pacientes diagnosticados de CAVc balanceado sometidos a una cirugía correctora en nuestro centro entre enero de 2008 y julio de 2021. Se midieron variables preoperatorias, así como los resultados en el postoperatorio inmediato. Se evaluó el estado de los pacientes en el seguimiento mediante revisión de historias clínicas y pruebas de imagen realizadas. El estudio recibió la aprobación del comité de ética de nuestro hospital. Los datos se han obtenido de bases de datos informatizadas, de manera completamente anónima y confidencial, sin revelar en ningún momento del estudio la identidad de los pacientes.
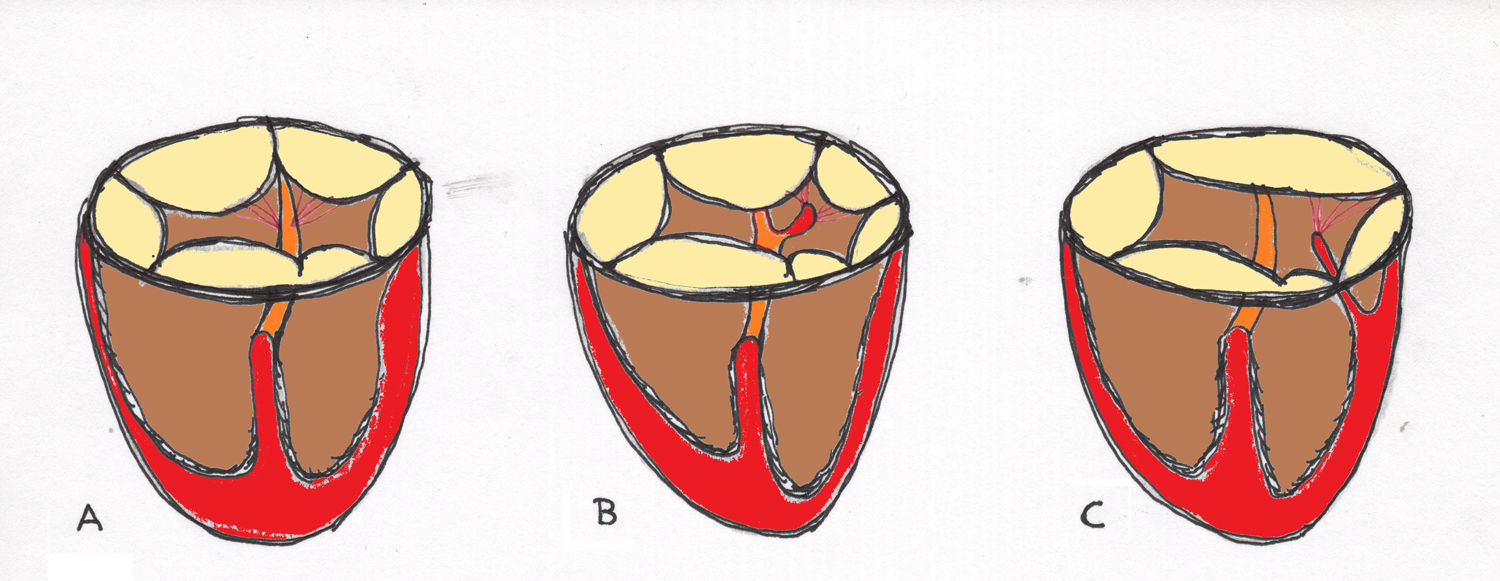
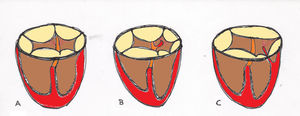
Técnica quirúrgicaRastelli et al.6 describieron 3 tipos de CAVc (fig. 1) basándose en la relación de los velos de la VAV con el tabique interventricular y con el aparato subvalvular.
Clasificación de Rastelli del canal auriculoventricular completo. En el canal tipo A el velo puente superior está dividido y tiene inserciones tendinosas en la cresta del tabique interventricular. En el canal tipo B, el velo puente superior está dividido y se inserta en un músculo papilar accesorio a la derecha del tabique interventricular. El canal tipo C presenta un velo puente superior de gran tamaño o no dividido que se inserta en un músculo papilar anterior del ventrículo derecho.
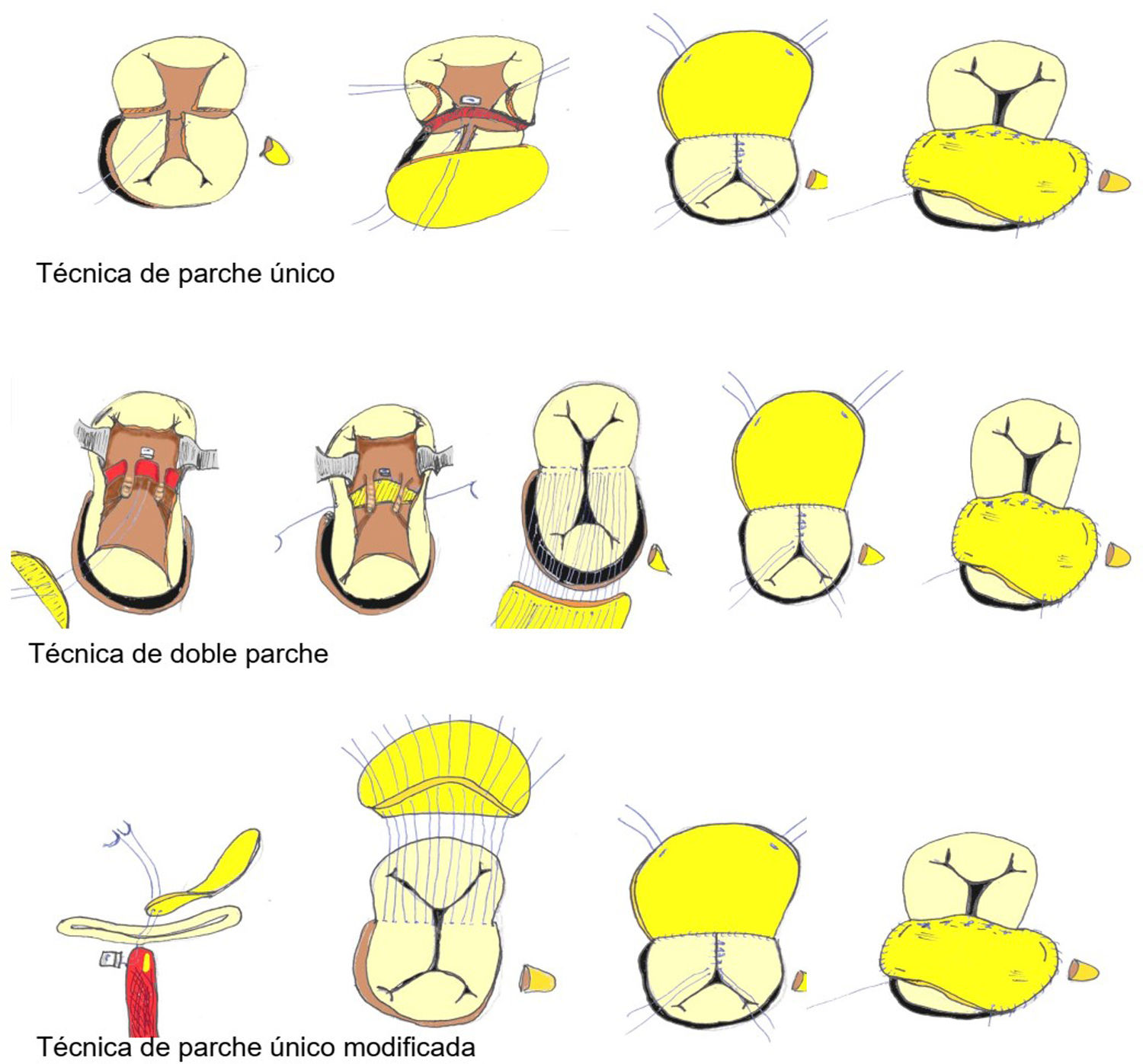
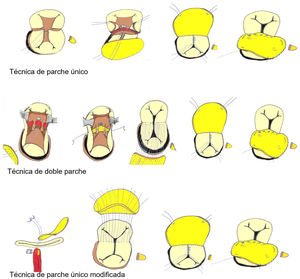
Se emplearon 3 técnicas quirúrgicas: la técnica de parche único7, la técnica de doble parche8 y la técnica de parche único modificada9 (fig. 2).
En la técnica de parche único, una vez elegido el punto medio de la VAV común, se dividen los velos puente superior e inferior dejando un componente derecho y uno izquierdo. La comunicación interventricular (CIV) se cierra con un único parche que servirá también para cerrar la CIA ostium primum. Los dos componentes de la VAV se resuspenden al parche mediante sutura.
La técnica de doble parche utiliza un parche semicircular para el cierre de la CIV y otro distinto para el cierre de la CIA ostium primum. La VAV común no se divide y se fija a ambos parches con puntos de sutura.
En cuanto a la técnica parche único modificada, la CIV se cierre directamente con puntos que se anclan desde la cresta del tabique interventricular hasta la VAV. Esos puntos a su vez se anclan en un parche que servirá para cerrar la CIA ostium primum.
La elección de la técnica se basó en las preferencias y la experiencia del cirujano.
Se realizó cierre sistemático del cleft en todos los pacientes, salvo en algunos casos en los que no existía insuficiencia significativa de la VAV izquierda. La reparación de la VAV se completó con técnicas asociadas (comisuroplastia o anuloplastia) cuando se observó regurgitación significativa mediante el test de suero tras el cierre del cleft.
Análisis estadísticoEl análisis estadístico se llevó a cabo mediante el programa SPSS versión 24 (IBM Corp. Released 2016. IBM SPSS Statistics for Windows, Version 24.0. Armonk, NY: IBM Corp.). Los estadísticos descriptivos utilizados fueron la media±desviación típica o mediana+rango intercuartílico en las variables continuas y la frecuencia y el porcentaje para las variables discretas. El contraste de hipótesis entre grupos se realizó mediante t de Student y U de Mann-Withney en variables continuas y mediante χ2 y test exacto de Fisher para las variables categóricas. Los resultados en el seguimiento de los pacientes se analizaron mediante curvas de supervivencia de Kaplan-Meier. Para todos los test, el nivel de significación estadística se estableció a partir de una p<0,05.
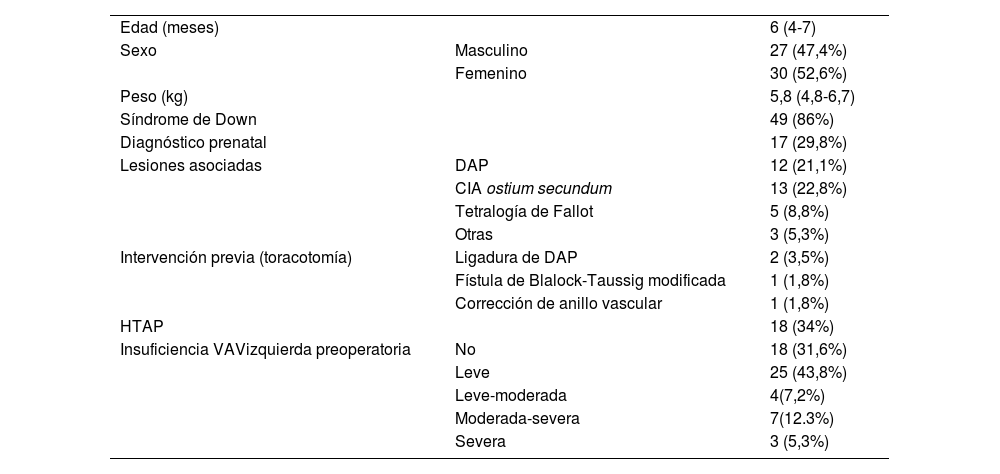
ResultadosSe intervinieron 57 pacientes durante el periodo de estudio, cuyas características basales se recogen en la tabla 1.
Características basales de los pacientes
| Edad (meses) | 6 (4-7) | |
| Sexo | Masculino | 27 (47,4%) |
| Femenino | 30 (52,6%) | |
| Peso (kg) | 5,8 (4,8-6,7) | |
| Síndrome de Down | 49 (86%) | |
| Diagnóstico prenatal | 17 (29,8%) | |
| Lesiones asociadas | DAP | 12 (21,1%) |
| CIA ostium secundum | 13 (22,8%) | |
| Tetralogía de Fallot | 5 (8,8%) | |
| Otras | 3 (5,3%) | |
| Intervención previa (toracotomía) | Ligadura de DAP | 2 (3,5%) |
| Fístula de Blalock-Taussig modificada | 1 (1,8%) | |
| Corrección de anillo vascular | 1 (1,8%) | |
| HTAP | 18 (34%) | |
| Insuficiencia VAVizquierda preoperatoria | No | 18 (31,6%) |
| Leve | 25 (43,8%) | |
| Leve-moderada | 4(7,2%) | |
| Moderada-severa | 7(12.3%) | |
| Severa | 3 (5,3%) |
Edad y peso: mediana (rango intercuartílico).
CIA: comunicación interauricular; DAP: ductus arterioso persistente; HTAP: hipertensión arterial pulmonar; VAV: válvula auriculoventricular.
La edad mediana de intervención fue de 6 meses (4-7), y la mediana de peso fue de 5,8kg (4,8-6,7). El 86% de los pacientes eran portadores de síndrome de Down; 18 pacientes (34%) tenían datos de hipertensión pulmonar (HTAP). El 17,6% de los pacientes presentaban insuficiencia moderada-severa o superior de la VAV izquierda en el momento de la intervención.
La tabla 2 resume los hallazgos intraoperatorios más relevantes: Se empleó la técnica de parche único en un paciente (1,8%), la técnica de doble parche en 36 (63,2%) y la técnica de parche único modificada en 20 (35%). Se realizó cierre de cleft en 49 pacientes (86%). Cinco pacientes (8,8%) requirieron una técnica reparadora asociada sobre la VAV izquierda. Tras la reparación quirúrgica, 5 pacientes (8,8%) presentaban insuficiencia moderada-severa en el ecocardiograma postoperatorio inmediato.
Hallazgos intraoperatorios
| Aristotle comprehensive score10 | 10,6±2 | |
| Anatomía | A | 22 (38,6%) |
| B | 3 (5,3%) | |
| C | 17 (29,8%) | |
| No especificado | 15 (26,3%) | |
| Técnica | Parche único | 1 (1,8%) |
| Doble parche | 36 (63,2%) | |
| Parche único modificada | 20 (35%) | |
| Cierre de cleft | Sí | 49 (86%) |
| No | 8 (14%) | |
| Reparación asociada | Plastia unicomisural | 4 (7%) |
| Plastia bicomisural | 1 (1,8%) | |
| Cardioplejía | Hemática 4:1 | 30 (52,6%) |
| HTK | 19 (33,4%) | |
| Del Nido | 8 (14%) | |
| Tiempo de circulación extracorpórea | 139±42 | |
| Tiempo de clampaje aórtico | 93±33 | |
| Insuficiencia VAV izquierda (postoperatorio inmediato) | Trivial | 12 (21,1%) |
| Leve | 32 (56,1%) | |
| Leve-moderada | 8 (14%) | |
| Moderada-severa | 5 (8,8%) |
Aristotle comprehensive score, tiempo de circulación extracorpórea y tiempo de clampaje: media±desviación típica.
HTK: histidina-triptófano-cetoglutarato; VAV: válvula auriculoventricular.
La mortalidad hospitalaria fue de 3 pacientes (5,3%). Cinco pacientes (8,8%) requirieron reintervención durante el postoperatorio inmediato, 4 de ellos por problemas relacionados con la VAV izquierda. Un paciente se sometió a 2 reintervenciones durante el ingreso hospitalario. En 2 pacientes (3,6%) se implantó una prótesis mitral mecánica.
No hemos observado relación estadísticamente significativa entre ninguna de las variables estudiadas (edad, peso, presencia de HTAP, síndrome de Down e insuficiencia pre- o postoperatoria de la VAV) y la mortalidad hospitalaria. Sin embargo, los pacientes con peso inferior a 4kg o edad menor de 3 meses presentan tasas significativamente mayores de reintervención sobre la VAV izquierda en el postoperatorio inmediato que el resto de pacientes (p=0,04 y p=0,011, respectivamente). Además, encontramos asociación estadística entre la presencia de insuficiencia moderada-severa de la VAV izquierda post-reparación y la necesidad de reintervención precoz sobre la VAV izquierda (p=0,035). Esa misma relación se objetiva con el implante precoz de prótesis mecánica (p=0,06).
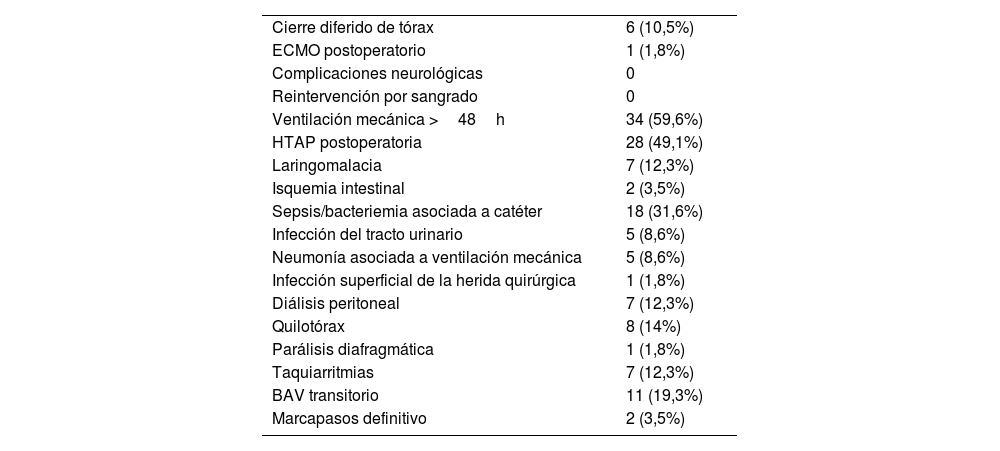
Las complicaciones en el postoperatorio inmediato se recogen en la tabla 3. La mediana de estancia en UCI y hospitalaria fue de 9 días (rango intercuartílico: 7-24) y 23 días (rango intercuartílico: 14-40), respectivamente. Dos pacientes (3,5%) requirieron el implante de un marcapasos definitivo.
Morbilidad postoperatoria
| Cierre diferido de tórax | 6 (10,5%) |
| ECMO postoperatorio | 1 (1,8%) |
| Complicaciones neurológicas | 0 |
| Reintervención por sangrado | 0 |
| Ventilación mecánica >48h | 34 (59,6%) |
| HTAP postoperatoria | 28 (49,1%) |
| Laringomalacia | 7 (12,3%) |
| Isquemia intestinal | 2 (3,5%) |
| Sepsis/bacteriemia asociada a catéter | 18 (31,6%) |
| Infección del tracto urinario | 5 (8,6%) |
| Neumonía asociada a ventilación mecánica | 5 (8,6%) |
| Infección superficial de la herida quirúrgica | 1 (1,8%) |
| Diálisis peritoneal | 7 (12,3%) |
| Quilotórax | 8 (14%) |
| Parálisis diafragmática | 1 (1,8%) |
| Taquiarritmias | 7 (12,3%) |
| BAV transitorio | 11 (19,3%) |
| Marcapasos definitivo | 2 (3,5%) |
BAV: bloqueo auriculoventricular; ECMO: oxigenador extracorpóreo de membrana; HTAP: hipertensión arterial pulmonar.
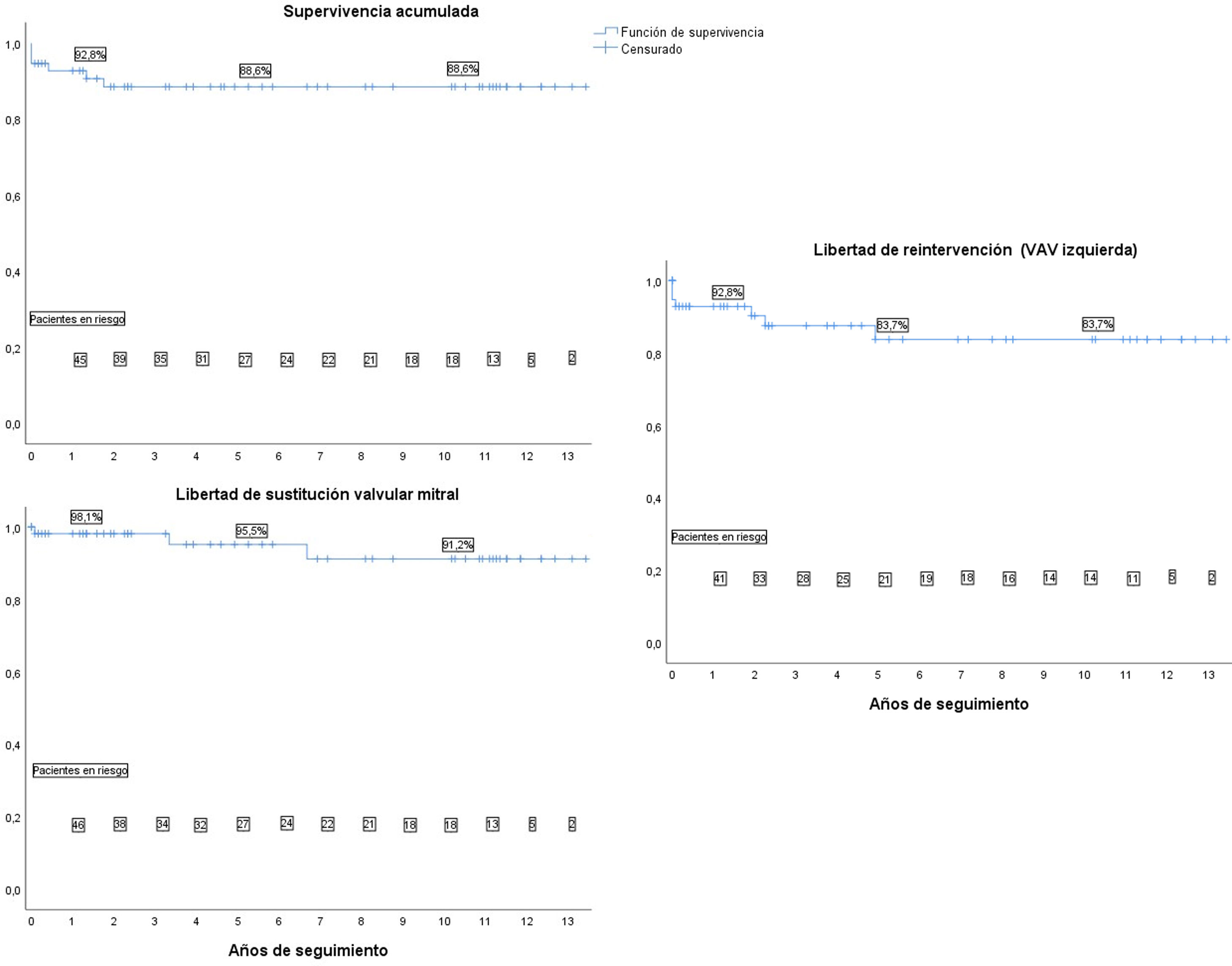
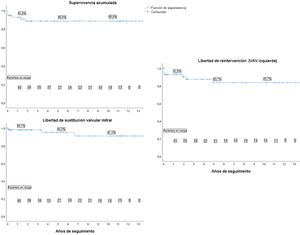
Con una mediana de seguimiento de 4,7 años (rango intercuartílico: 1,5-10,9) y un seguimiento completo en el 93% de los pacientes, la supervivencia global fue del 88,6%. La supervivencia libre de reintervención por cualquier causa fue del 75,6%, la libertad de reintervención sobre la VAV izquierda fue del 83,7% y la libertad de sustitución valvular mitral por prótesis fue del 91,2% (fig. 3). En la tabla 4 se muestran las causas de reintervención.
Causas de reintervención
| Intrahospitalaria(6 reintervenciones en 5 pacientes) | Reparación cleft | 2 |
| Prótesis mitral mecánica | 2 | |
| CIV residual | 1 | |
| CIV residual + reparación de cleft | 1 | |
| Seguimiento(6 reintervenciones en 5 pacientes) | Reparación de cleft | 2 |
| Prótesis mitral mecánica + corrección OTSVI | 1 | |
| CIV residual | 1 | |
| OTSVI | 1 | |
| OTSVD | 1 |
CIV: comunicación interventricular; OTSVD: obstrucción del tracto de salida del ventrículo derecho; OTSVI: obstrucción del tracto de salida del ventrículo izquierdo.
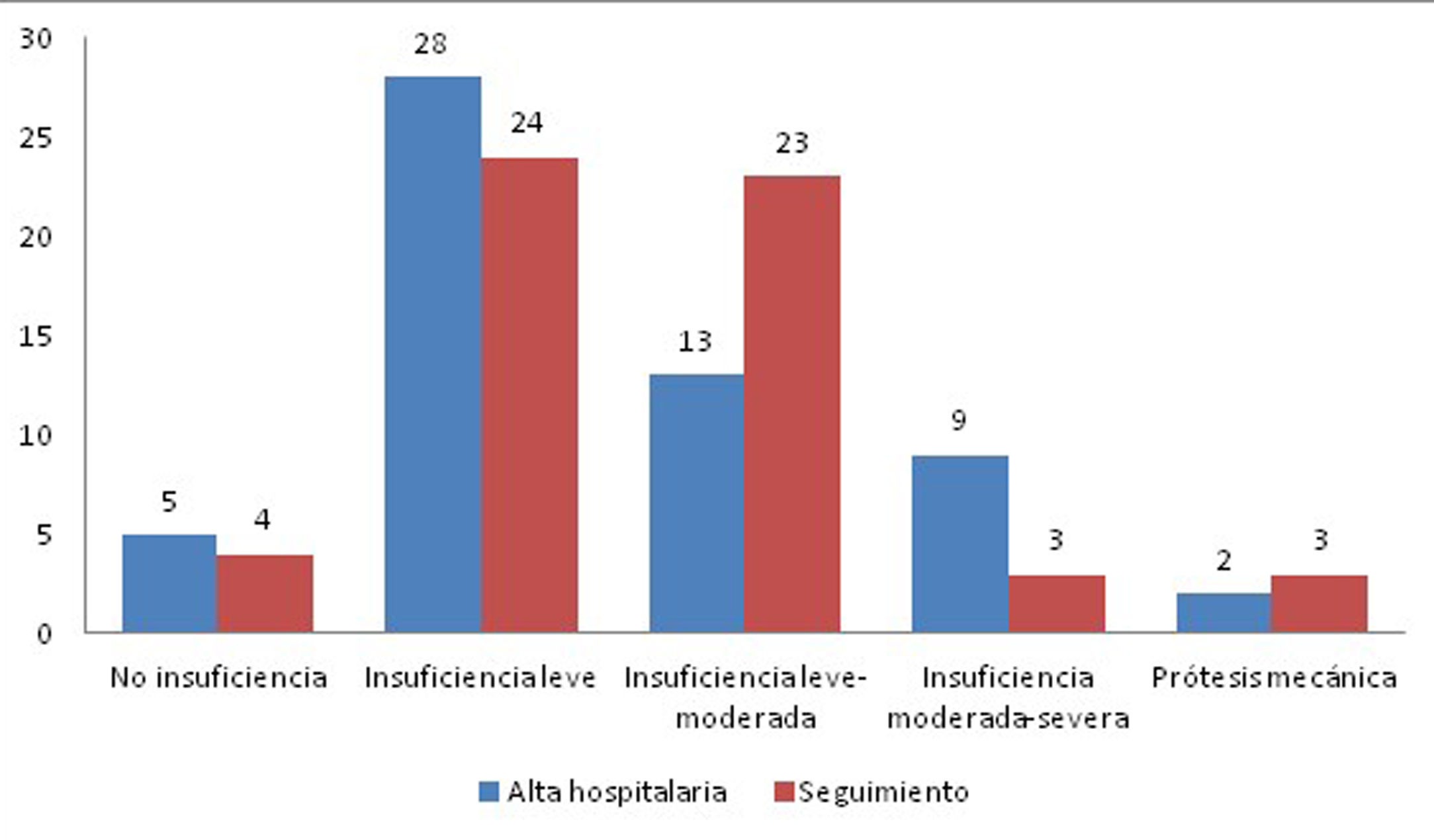
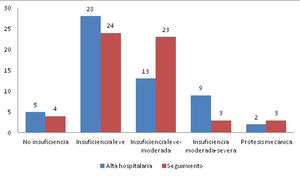
En la figura 4 se muestra el estado de la VAV izquierda al alta hospitalaria y al final del seguimiento. El 90,2% de los pacientes supervivientes presentaban insuficiencia de la VAV izquierda menor o igual a II/IV. En cuanto a la VAV derecha, el 23,8% de los pacientes presentaban insuficiencia moderada-severa o superior.
Como factores de riesgo independientes de mortalidad global encontramos: la intervención antes de los 3 meses de vida (p=0,001), la HTAP preoperatoria (p=0,007) y la estenosis de la VAV izquierda post-reparación (p=0,001).
Entre los factores de riesgo independientes para requerir reintervención sobre la VAV izquierda a largo plazo encontramos el peso inferior a 4kg (p<0,0001), la edad menor de 3 meses (p<0,0001), el empleo de la técnica de parche único (p=0,015), la no intervención sobre el cleft (p=0,033) y la aparición de estenosis sobre la VAV izquierda (p<0,0001).
DiscusiónEl canal auriculoventricular es un conjunto de defectos cardiacos producidos por la falta de fusión de los cojines endocárdicos, lo que da lugar a distintas anomalías a nivel del septo auriculoventricular y las válvulas auriculoventriculares. Dentro de este espectro de malformaciones congénitas, el CAVc se caracteriza por presentar una VAV común con un único anillo valvular, además de una CIV del septo de entrada no restrictiva y una CIA de tipo ostium primum. Esta característica de la VAV hace que sea más correcto referirse a un componente izquierdo y derecho de la VAV, en lugar de válvula mitral y tricúspide.
La reparación del CAVc puede resultar compleja, en especial cuando se realiza en pacientes de bajo peso o edad. En edades inferiores a 3 meses y pesos inferiores a 4kg la fragilidad de los tejidos de la VAV puede predisponer a una mayor tasa de reintervenciones y un mayor riesgo de desarrollo de complicaciones y mortalidad11,12. Nuestro estudio refleja que estos pacientes no presentan mayor morbimortalidad hospitalaria, pero sí mayor mortalidad global, tasa de reoperación sobre la VAV izquierda e implante de prótesis que el resto de pacientes. Si bien es cierto que algunos trabajos recogen buenos resultados quirúrgicos en pacientes menores de 3 meses13, la mayoría de centros optan por una reparación completa entre los 3-6 meses de vida, antes del desarrollo de hipertensión pulmonar14 y siempre que la situación clínica del paciente permita diferir la cirugía correctora12. En el otro extremo, algunos equipos15 defienden el uso, cada vez menos extendido, del cerclaje de la arteria pulmonar como alternativa a la corrección primaria en los pacientes de muy bajo peso.
Nuestra serie presenta baja tasa de diagnóstico prenatal, debido a la diversidad de procedencia de los pacientes atendidos en nuestro centro y al alto porcentaje de embarazos no controlados.
En cuanto al tipo de cirugía correctora, pocos centros emplean la técnica de parche único como técnica de elección, pese a no presentar tasas de mortalidad ni de reintervención superiores a las otras dos16,17.
Con respecto a las diferencias entre la técnica de doble parche y la técnica de parche único modificada, si bien es cierto que la segunda presenta tiempos más cortos de circulación extracorpórea y de clampaje aórtico, esto no se ha correlacionado con una menor morbimortalidad18. Tampoco hay datos de que ninguna de las dos sea superior en términos de supervivencia, insuficiencia de la VAV izquierda y riesgo de reintervención por cualquier causa, incluida la OTSVI19,20. Por ese motivo, la elección de una o de otra hoy en día depende fundamentalmente de la experiencia del equipo quirúrgico.
La mayoría de los pacientes de nuestra serie intervenidos mediante la técnica de parche único modificada pertenecen a la era quirúrgica previa. Actualmente en nuestro centro, la técnica de elección para corregir el CAVc es la técnica de doble parche, reservando la técnica de parche único modificada para aquellos pacientes con CIV de pequeño o mediano tamaño.
En relación con la VAV, los estudios publicados muestran una tasa de supervivencia libre de reintervención similar a nuestros resultados20. Algunos trabajos correlacionan el síndrome de Down con una anatomía valvular más favorable, y consecuentemente, una reparación valvular más duradera11. Esta relación no se ha podido establecer en nuestro estudio.
Sí se confirma, al igual que en otros trabajos21,22, una mayor tasa de reintervención sobre la VAV izquierda en los pacientes en los que no se ha actuado sobre el cleft. Esto hace que la mayoría de equipos en la actualidad recomienden el cierre sistemático del mismo, evitándolo únicamente en los pacientes que presenten alto riesgo de desarrollar estenosis de la VAV izquierda21,23. Asimismo, un resultado subóptimo de la reparación valvular, con datos de insuficiencia moderada-severa o superior, también se correlaciona con una mayor tasa de reintervención y de sustitución valvular12,22. Por eso, el uso de técnicas de reparación asociadas al cierre de cleft puede estar indicado cuando por sí solo esto no sea suficiente para conseguir un grado adecuado de reparación valvular21,24.
Limitaciones: Nuestro estudio presenta limitaciones, al ser un estudio retrospectivo. Debido a eso, las anomalías anatómicas de VAV (presencia de displasia y anomalías del velo mural23,25,26) no han podido ser perfectamente caracterizadas en algunos pacientes más antiguos de nuestra serie y no se han utilizado como variables del estudio. En la actualidad, gracias a la mejora de las técnicas diagnósticas (ecografía 3D y avanzada), es posible tener una imagen preoperatoria más exacta que permita predecir mejor los resultados de la reparación valvular.
ConclusionesLa corrección primaria del CAVc entre el tercer y el sexto mes de vida presenta buenos resultados de morbimortalidad hospitalaria y a largo plazo. La reparación de la VAV debe de ser minuciosa, evitando la estenosis y minimizando el grado de insuficiencia. El cierre sistemático del cleft reduce la necesidad de reintervención sobre la VAV.
Consideraciones éticasEste proyecto se realiza siguiendo las directrices de la Declaración de Helsinki (Fortaleza 2013) y de las Normas de Buenas Prácticas Clínicas. Los datos de carácter personal se tratan según el Reglamento (UE) 2016/679 del Parlamento Europeo y del Consejo de 27 de abril de 2016 relativo a la protección de las personas físicas en lo que respecta al tratamiento de datos personales y a la libre circulación de estos datos y la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y garantía de los derechos digitales y se han obtenido de bases de datos informatizadas, de manera completamente anónima y confidencial, sin revelar en ningún momento del estudio la identidad de los pacientes.
Conflicto de interesesLo autores declaran no tener ningún conflicto de intereses.