El síndrome aórtico agudo tipo A de Stanford tiene una incidencia de 3 casos/105 habitantes/año, y una mortalidad del 50% con tratamiento conservador y del 17-31% tras cirugía.
Queremos analizar los factores predictivos de mortalidad hospitalaria, de supervivencia a largo plazo y reoperación en pacientes operados de forma emergente por síndrome aórtico agudo tipo A.
MétodosEntre noviembre de 1996 y diciembre de 2017 se intervinieron 193 pacientes, el 75,5% hombres, con una mediana de edad de 63 años (17-85). El 51,6% presentaba HTA, el 5,7% EPOC, el 3,6% intervención previa, el 24,9% derrame pericárdico severo y el 45,7% insuficiencia aórtica moderada-severa.
ResultadosRealizamos reemplazo aislado de aorta ascendente en el 29,01%, asociado a raíz: 13,95%, al arco: 44,55%, a raíz y al arco: 6,22%, y arco y aorta descendente frozen elephant trunk: 6,22%. Dos (1,04%) pacientes murieron antes de iniciar la circulación extracorpórea.
La mortalidad hospitalaria fue del 27,4%. De los 12 antecedentes analizados encontramos como predictores de mortalidad la HTA (OR=2,2 [p=0,017]) y la EPOC (OR=7,5 [p=0,001]).
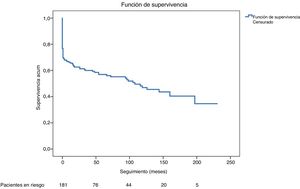
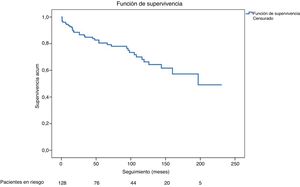
El tiempo medio de seguimiento de los 140 supervivientes (11 pacientes perdidos) fue de 151±10 meses. La supervivencia a 1, 5 y 10 años es del 94%, 82% y 67%. La rotura de aorta fue la tercera causa de muerte a largo plazo (16,13% [n=5]). No resultaron factores predictores de reoperación y mortalidad la insuficiencia aórtica severa ni la presencia de disección residual respectivamente.
ConclusionesEsta serie presenta una mortalidad hospitalaria similar a otros estudios y buena supervivencia a largo plazo. Se requiere un seguimiento estrecho de la aorta residual para la prevención de su rotura.
Stanford type A acute aortic syndrome has an incidence of 3 cases/105 inhabitants/year, and has a mortality of 50% without treatment, and 17-31% after surgery.
The purpose of this study is to analyse the predictive factors of in-hospital mortality, long-term survival, and reoperation in patients surgically operated on for type A acute aortic syndrome.
MethodsBetween November 1996 and December 2017, 193 patients were intervened of which 75.5% were men. The median age was 63 years (range 17-85). High blood pressure (HBP) was observed in 51.6% had HBP, with 5.7% chronic obstructive pulmonary disease (COPD), 3.6% a previous intervention, 24.9% severe pericardial effusion, and 45.7% moderate-severe aortic insufficiency.
ResultsIsolated replacement of ascending aorta was performed on 29.01%, associated to root replacement: 13.95%, to arch replacement in 44.55%, to root and arch replacement in 6.22%, and arch and descending aorta surgery “frozen elephant trunk “in 6.22%. Two (1.04%) patients died before starting extracorporeal circulation.
Hospital mortality was 27.4%. Of the 12 personal backgrounds analysed, we found as mortality predictors the presence of HBP with an OR=2.2 (P=.017) and COPD OR=7.5 (P=.001).
The mean follow-up time of the 140 survivors (11 lost patients) was 151±10 months. Survival at 1, 5, and 10 years was 94%, 82%, and 67%, respectively. Aortic rupture was the third cause of long-term death in the long-term, 16.13% (n=5).
Neither severe aortic insufficiency nor the presence of residual dissection was predictive factors for reoperation.
ConclusionsThis sample shows a hospital mortality rate similar to other studies, as well as good long-term survival. Close monitoring of the residual aorta is required to prevent its rupture.
El síndrome aórtico agudo (SAA) comprende la disección aórtica, el hematoma intramural y la úlcera penetrante. La mayoría de series confirman que el 80% de los SAA son disecciones1, que tiene una incidencia baja, de 3 casos/105 habitantes/año, pero una mortalidad alta, del 50% con únicamente tratamiento médico en las primeras 48horas y 17-31% tras la cirugía. A pesar de los avances en técnicas diagnósticas y quirúrgicas2, la letalidad de esta enfermedad se mantiene alta por las complicaciones asociadas a la misma, como son el taponamiento cardíaco, el infarto miocárdico, la insuficiencia valvular aórtica aguda y los síndromes de malperfusión: cerebral, renal, de la médula espinal y/o intestinal.
La persistencia de luz falsa después de la reparación se asocia en muchos de los casos con el incremento de diámetro de la aorta residual, aumentando el riesgo de rotura y afectando adversamente al pronóstico a largo plazo.
El objetivo del presente estudio es conocer el comportamiento del SAA tipo A en nuestra área de influencia: incidencia, mortalidad hospitalaria y a largo plazo, así como analizar si la presencia de insuficiencia aórtica aguda severa en el ingreso o la persistencia de la disección en la aorta residual son posibles factores predictivos de reoperación o afectan negativamente en la supervivencia.
MétodosDiseño del estudioSe realiza un estudio descriptivo, analítico y retrospectivo incluyendo todos los pacientes intervenidos de manera emergente de SAA tipo A entre noviembre de 1996 y diciembre de 2017 en nuestro servicio. La recogida de datos se realizó revisando la historia en papel y las bases de datos informáticas del hospital. En cuanto al seguimiento, todos los pacientes son revisados en nuestra consulta cada uno/2 años con tomografía axial computarizada (TAC).
El presente trabajo fue aprobado por el comité ético del hospital Álvaro Cunqueiro.
Técnica operatoriaLa técnica quirúrgica que empleamos de forma mayoritaria, actualmente en nuestro servicio, consiste en la instauración de la circulación extracorpórea mediante canulación arterial con flujo de retorno anterógrado (arteria subclavia derecha o tronco braquiocefálico derecho) y drenaje venoso a cava única. Enfriamiento del paciente a hipotermia moderada para realizar la parada circulatoria sistémica entre 28 y 32°C, sin pinzar previamente la aorta. La reparación de la porción distal de la aorta se realiza mediante anastomosis abierta, excluyendo las posibles puertas de entrada en el arco y la aorta descendente proximal. La protección cerebral se realiza mediante perfusión cerebral selectiva anterógrada de los troncos supraaórticos con la cánula de la arteria subclavia derecha o del tronco braquiocefálico derecho, y otra cánula introducida en la arteria carótida izquierda. Este método de protección cerebral lo instauramos en el año 2000. En los años anteriores la medida de protección cerebral que se empleaba era la hipotermia profunda a 20°C, con o sin protección cerebral retrógrada. Posteriormente se lleva a cabo la reparación proximal de la aorta durante el recalentamiento.
Análisis estadísticoEl análisis estadístico se realizó usando el programa SPSS versión 19.0 (IBM, 2010). Las variables continuas se representan como media±desviación estándar, o mediana y rango, y las variables categóricas como valores absolutos y porcentajes. Las comparaciones se realizaron mediante la prueba «t» de Student de 2 colas para variables continuas, y la prueba de Chi cuadrado de Pearson o el test exacto de Fisher para las variables categóricas. Los resultados de la comparación se presentan como OR (IC 95%).
La supervivencia se analizó mediante la estimación de supervivencia de Kaplan-Meier, usando log-rank para comparaciones.
Las variables asociadas con la supervivencia se identificaron mediante un análisis de regresión de riesgos proporcionales de Cox. Los resultados se representan como el cociente de riesgo (HR) e intervalo de confianza del 95%. El nivel de significación estadística se estableció en p<0,05.
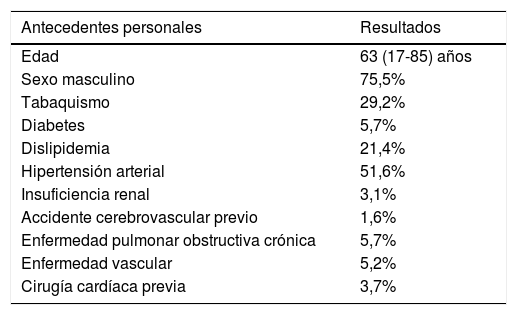
ResultadosPoblaciónSe intervinieron 193 pacientes de forma emergente entre noviembre de 1996 y diciembre de 2017; la mediana de edad del grupo fue de 63 años (17-85 años). El 75,13% de los pacientes eran hombres. El factor de riesgo más frecuente ha sido la presencia de hipertensión arterial (HTA) (51,6%), seguido del tabaquismo (29,2%), dislipidemia (21,2%) y enfermedad pulmonar obstructiva crónica (EPOC) (5,7%). El 3,6% presentaban intervención cardíaca previa. En la tabla 1 se presentan datos demográficos, comorbilidades y factores de riesgo.
Datos demográficos, comorbilidades y factores de riesgo (n=193)
| Antecedentes personales | Resultados |
|---|---|
| Edad | 63 (17-85) años |
| Sexo masculino | 75,5% |
| Tabaquismo | 29,2% |
| Diabetes | 5,7% |
| Dislipidemia | 21,4% |
| Hipertensión arterial | 51,6% |
| Insuficiencia renal | 3,1% |
| Accidente cerebrovascular previo | 1,6% |
| Enfermedad pulmonar obstructiva crónica | 5,7% |
| Enfermedad vascular | 5,2% |
| Cirugía cardíaca previa | 3,7% |
En el 94% la disección aórtica fue la causa responsable del SAA tipo A, y el hematoma intramural en el 6% de los casos.
Nuestro servicio cuenta con un área de influencia de 900.000 habitantes y la incidencia presentada ha variado entre 1-16 casos/ año (0,1-1,7×105 habitantes/año).
Un porcentaje importante presentaba un estado clínico crítico preoperatorio: un 24,9% (n=47) de los pacientes tenía taponamiento cardíaco y un 28,27% (n=54) insuficiencia aórtica severa. Un 18,85% (n=36) de los pacientes presentaba insuficiencia aórtica moderada, y el 52,88% (n=101) leve, según el ecocardiograma preoperatorio realizado en quirófano. La puerta de entrada, descrita mediante TAC, se encontró con mayor frecuencia en la aorta ascendente (46,1%), en un 25,9% de los casos en la raíz aórtica, en el 13,5% en el cayado aórtico, en el 5,2% en la aorta descendente (disección retrógrada) y desconocida en el 3,1% de casos.
Procedimiento quirúrgicoAl tratarse de una serie histórica, la canulación arterial realizada fue a través de la arteria femoral en 49 pacientes (27,33%). Actualmente se prefiere un acceso que permita un flujo anterógrado, ya sea por arteria subclavia, empleado en el 47,31% (n=88) de casos, o por el tronco braquiocefálico, empleado en el 11,29% (n=11). Existe un porcentaje no despreciable de canulación directa de aorta del 12,9% (n=24), bien por disecciones limitadas a la aorta ascendente bien por canulación emergente.
Se realizó reemplazo aislado de aorta ascendente en el 29,01%, asociado a raíz en el 13,95%, al arco de forma parcial (hemiarco) en el 44,55%, a raíz y arco en el 6,22% y arco y aorta descendente frozen elephant trunk en el 6,22%. Dos (1,04%) pacientes murieron antes de iniciar la circulación extracorpórea.
El tiempo medio de parada circulatoria fue de 65,66±40,62minutos y de circulación extracorpórea de 289,91±116,95minutos. La media de la temperatura de la parada circulatoria fue de 24,28±4,94°C.
Mortalidad hospitalariaLa mortalidad hospitalaria encontrada es del 27,4% (53 pacientes, incluyendo a los 2 pacientes muertos antes de la instauración de la circulación extracorpórea). Se analizaron 12 factores de riesgo: HTA, tabaquismo, diabetes mellitus, dislipidemia, insuficiencia renal, antecedente de accidente cerebrovascular, EPOC, enfermedad vascular periférica, cirugía cardíaca previa, derrame pericárdico e insuficiencia valvular aórtica severos preoperatorios, tiempo quirúrgico de parada circulatoria mayor de 60minutos y tiempo de circulación extracorpórea mayor de 240minutos; y se encontraron como variables predictoras de mortalidad hospitalaria la HTA, OR=2,20 (p=0,017) y la EPOC, OR=7,55 (p<0,001). No resultó factor de riesgo para mortalidad hospitalaria un tiempo de parada circulatoria mayor de 60minutos (OR=1,04; p=0,5). En la tabla 2 se exponen los factores predictivos de mortalidad hospitalaria.
Factores predictores de mortalidad hospitalaria
| Variable | Odds ratio | Significación |
|---|---|---|
| HTA | 2,20 (1,15-4,21) | 0,017 |
| Tabaquismo | 0,79 (0,39-1,61) | 0,517 |
| Diabetes mellitus | 0,26 (0,03-2,11) | 0,178 |
| Dislipidemia | 0,75 (0,34-1,66) | 0,482 |
| Insuficiencia renal | 2,56 (0,50-13,08) | 0,244 |
| Accidente cerebrovascular | 5,09 (0,45-57,37) | 0,144 |
| EPOC | 7,55 (1,92-29,64) | <0,001 |
| Enfermedad vascular | 2,05 (0,53-7,96) | 0,288 |
| Cirugía previa | 2,56 (0,50-13,08) | 0,23 |
| Derrame pericárdico severo | 1,58 (0,78-3,19) | 0,193 |
| Insuficiencia valvular aórtica severa | 0,58 (0,27-1,23) | 0,154 |
| Parada circulatoria>6min | 1,04 | 0,5 |
| Tiempo de circulación extracorpórea>240min | 1,29 | 0,29 |
La mediana de estancia hospitalaria del total de pacientes intervenidos fue de 9 días (0-79 días), y la estancia media hospitalaria de los 140 pacientes dados de alta fue de 13,8±1,14 días.
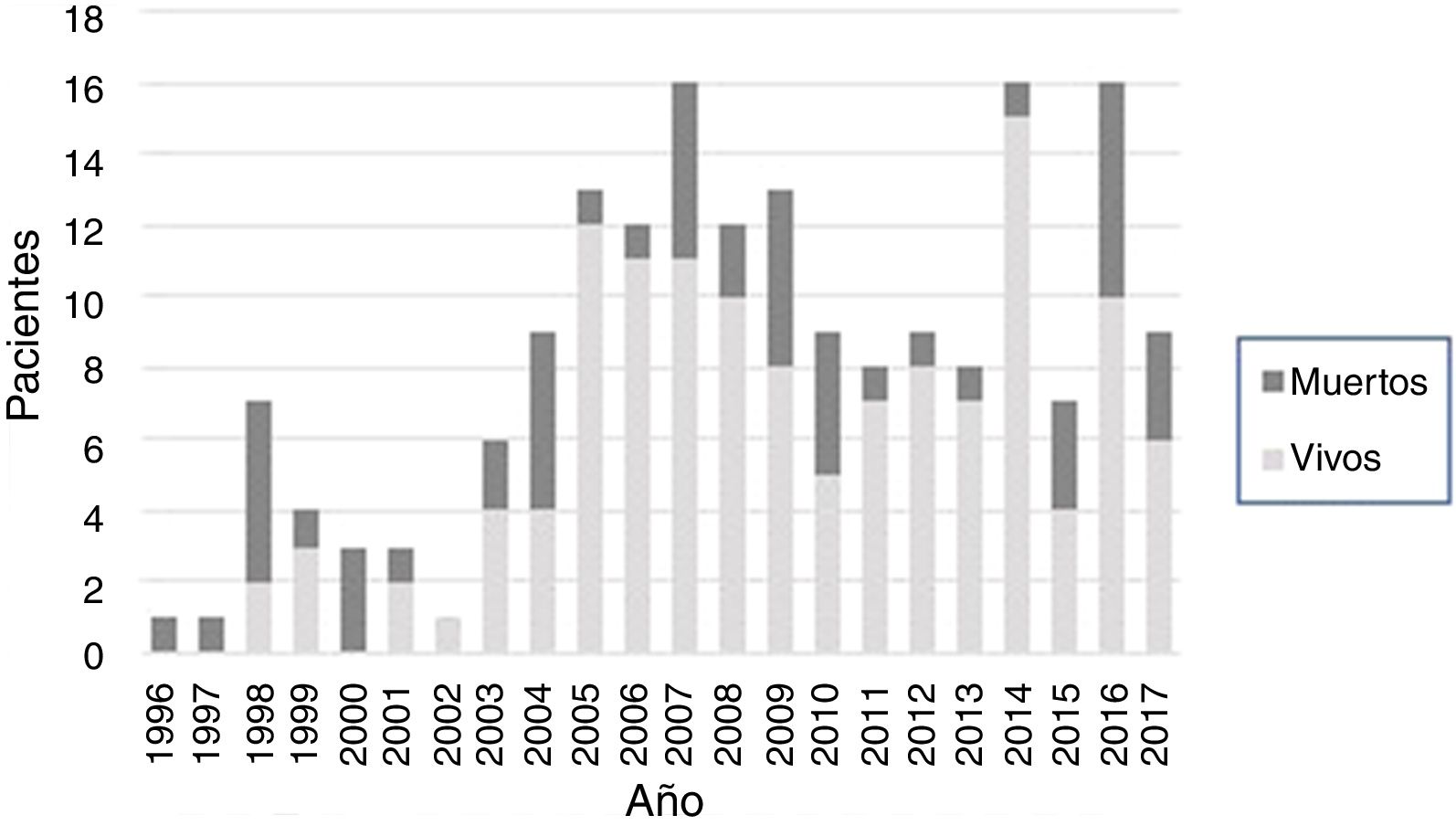
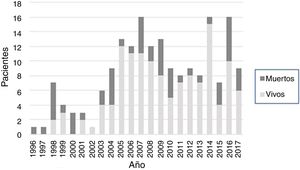
La mortalidad hospitalaria fue del 68% entre los años 1996 y 2000, del 28% entre 2001 y 2005, del 27% entre 2006 y 2010 y del 22% entre 2011 y 2017. Los casos y la mortalidad por año se muestran en la figura 1.
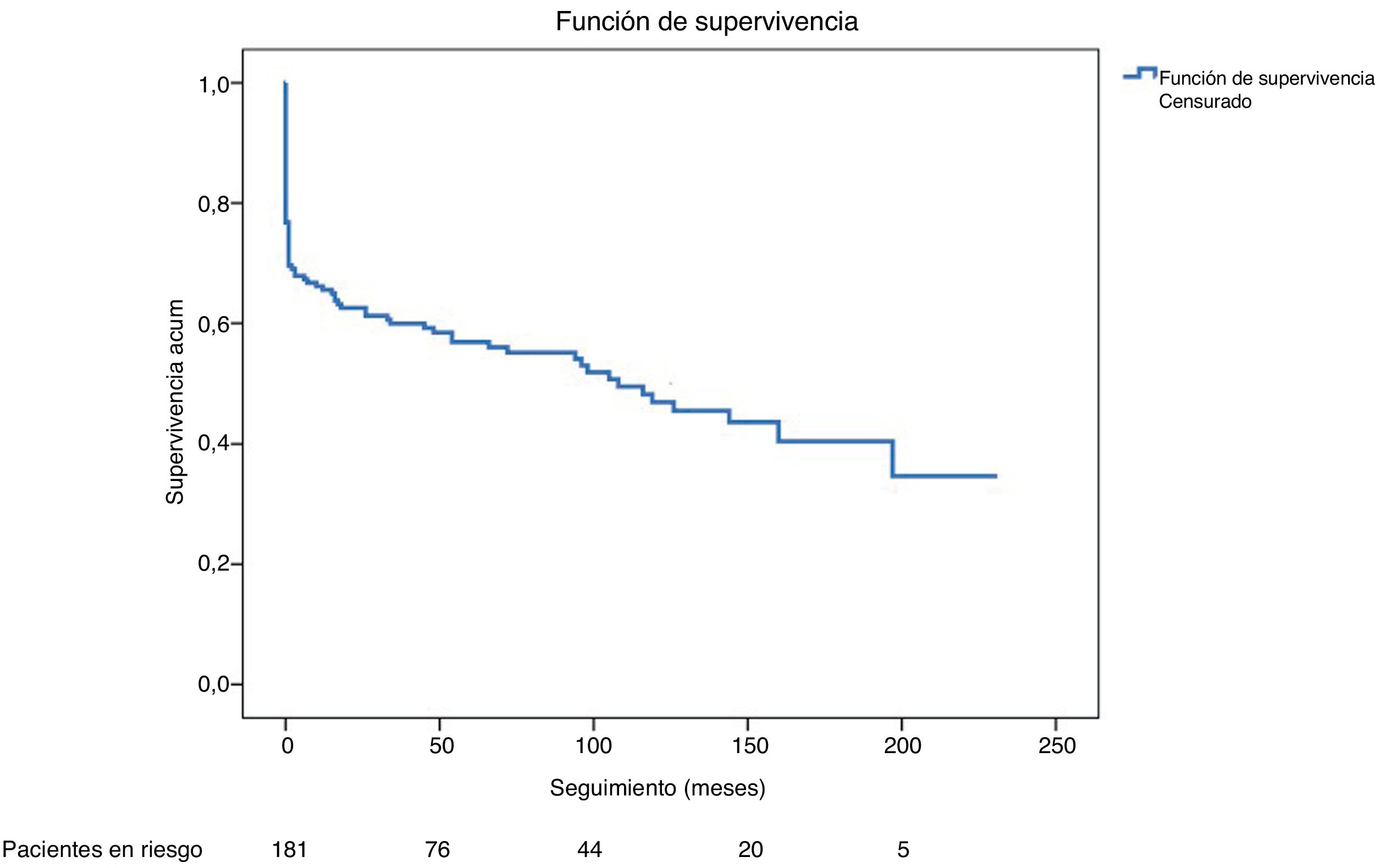
SeguimientoLa mediana de seguimiento de los 193 pacientes fue de 62 meses (0-231 meses), y de los 140 pacientes dados de alta hospitalaria la media de seguimiento fue de 151±10 meses. Se perdieron en el seguimiento 11 pacientes (7,8%). La supervivencia a 1, 5 y 10 años es del 94%, 82% y 67% respectivamente. En las figuras 2 y 3 se representa las curvas de supervivencia de Kaplan-Meier del total de pacientes y de los pacientes dados de alta respectivamente.
El seguimiento del SAA intervenido en nuestro servicio consiste en la realización de tomografías axiales al mes, a los 3, a los 6 y a los 12 meses tras la cirugía, y posteriormente anual, pudiéndose valorar, para reducir la radiación, la realización de una resonancia magnética nuclear en lugar de la tomografía en aquellos casos de buena evolución.
El 50% (n=70) de los pacientes dados de alta falleció durante el seguimiento. De las 31 causas de muerte conocidas, la rotura de aorta fue la tercera causa más frecuente, 16,13% (n=5). Las causas de muerte durante el seguimiento se muestran en la tabla 3.
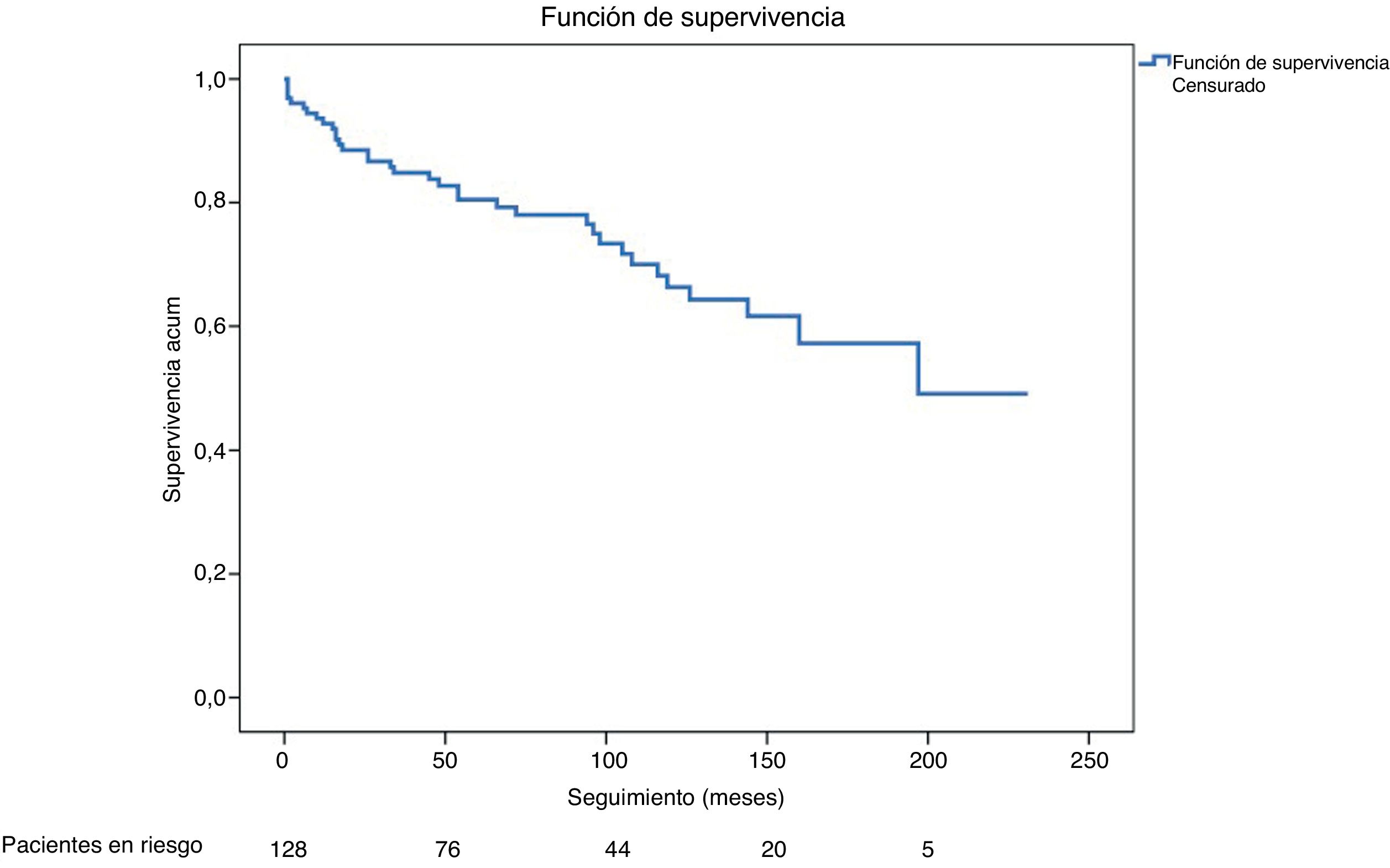
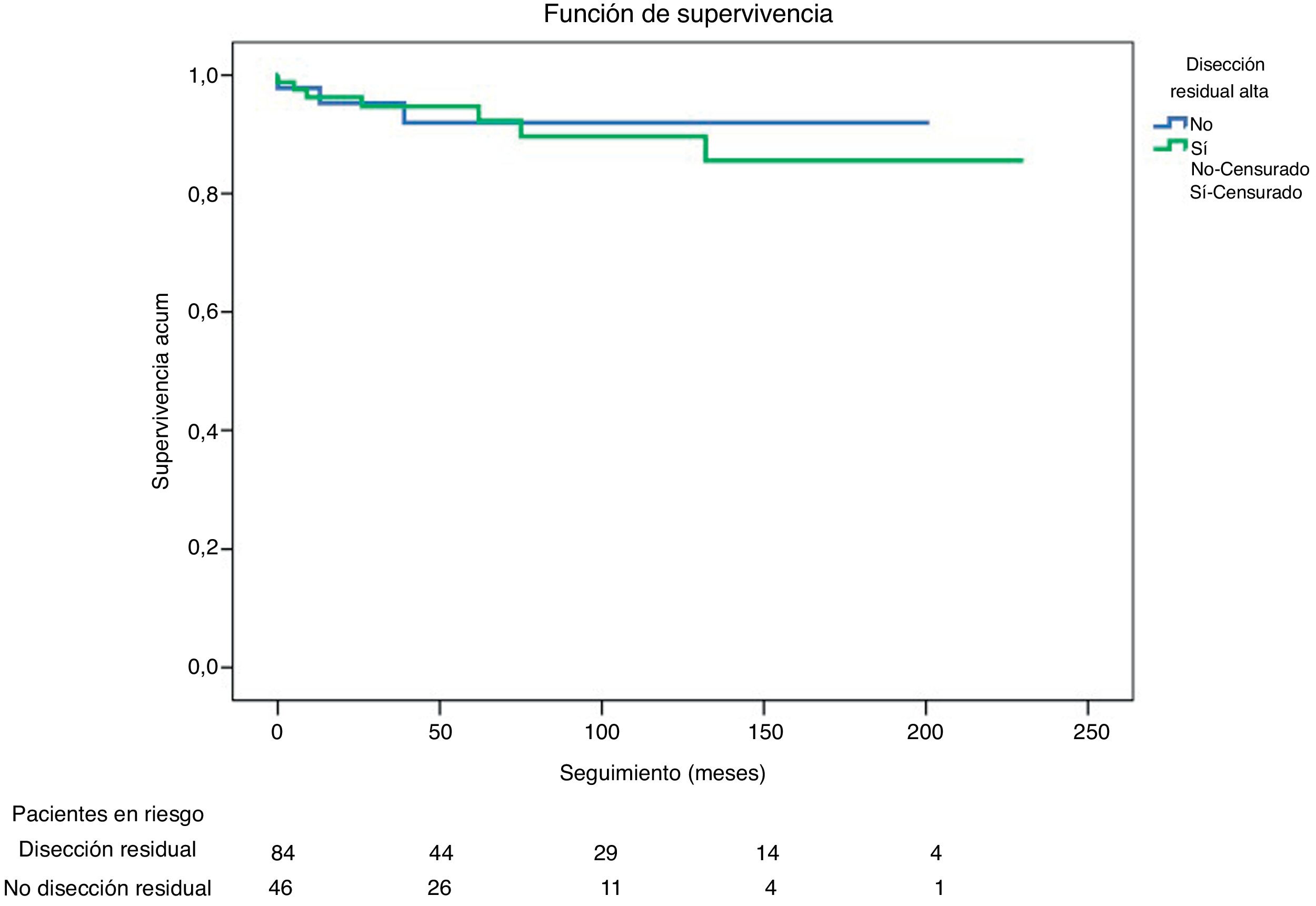
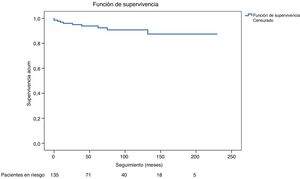
Se realizaron reintervenciones en 10 de los 140 pacientes en seguimiento (7,1%): un caso de sustitución valvular aórtica, 2 de sustitución valvular aórtica y de raíz aórtica con reimplante de ostia coronarios (cirugía de Bentall), un caso de cirugía de Bentall y sustitución de aorta ascendente y arco aórtico, 2 casos de implante de endoprótesis en la aorta torácica descendente con reimplante de troncos supraaórticos (Open- Evita), 3 casos de implante de endoprótesis en la aorta torácica descendente y un caso de cierre percutáneo de pseudoaneurisma aórtico. En los análisis univariante y multivariante realizados con las variables de disección residual al alta, y presencia de insuficiencia valvular aórtica severa preoperatoria, ninguna de las 2 resultó ser factor predictor de necesidad de reintervención. La curva de Kaplan-Meier sobre la libertad de reintervención se muestra en la figura 4.
Persistencia de luz falsaEl 62,14% (n=87) de pacientes dados de alta tenía disección residual. De estos el 8,04% fueron reintervenidos: un caso de cirugía de Bentall, un caso de cirugía de Bentall y sustitución de aorta ascendente y arco aórtico, 2 casos de implante de endoprótesis en aorta torácica descendente con reimplante de troncos supraaórticos (Open-Evita), 2 casos de implante de endoprótesis en la aorta torácica descendente y un cierre percutáneo de pseudoaneurisma aórtico. En los análisis univariante y multivariante la persistencia de luz falsa no resultó factor predictivo de reintervención (p=0,824).
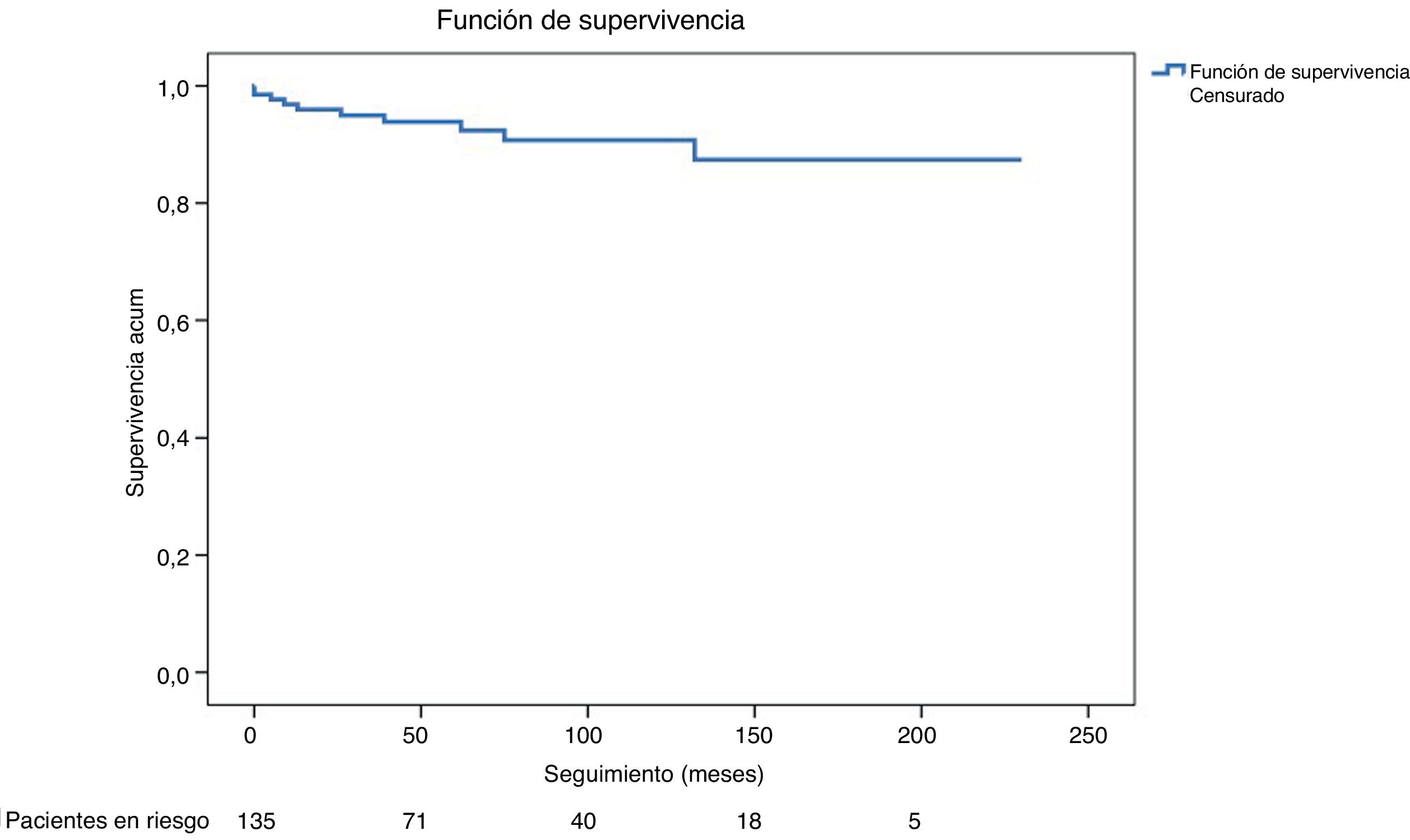
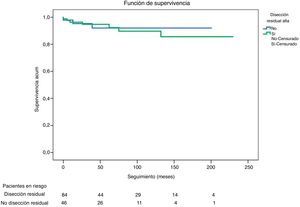
De los 46 pacientes dados de alta sin disección residual fueron reintervenidos 3 (6,52%): uno de sustitución valvular aórtica, uno de cirugía de Bentall y uno de implante de endoprótesis en aorta torácica descendente. La curva de Kaplan-Meier sobre la libertad de reintervención en función de la presencia o no de disección residual se muestra en la figura 5.
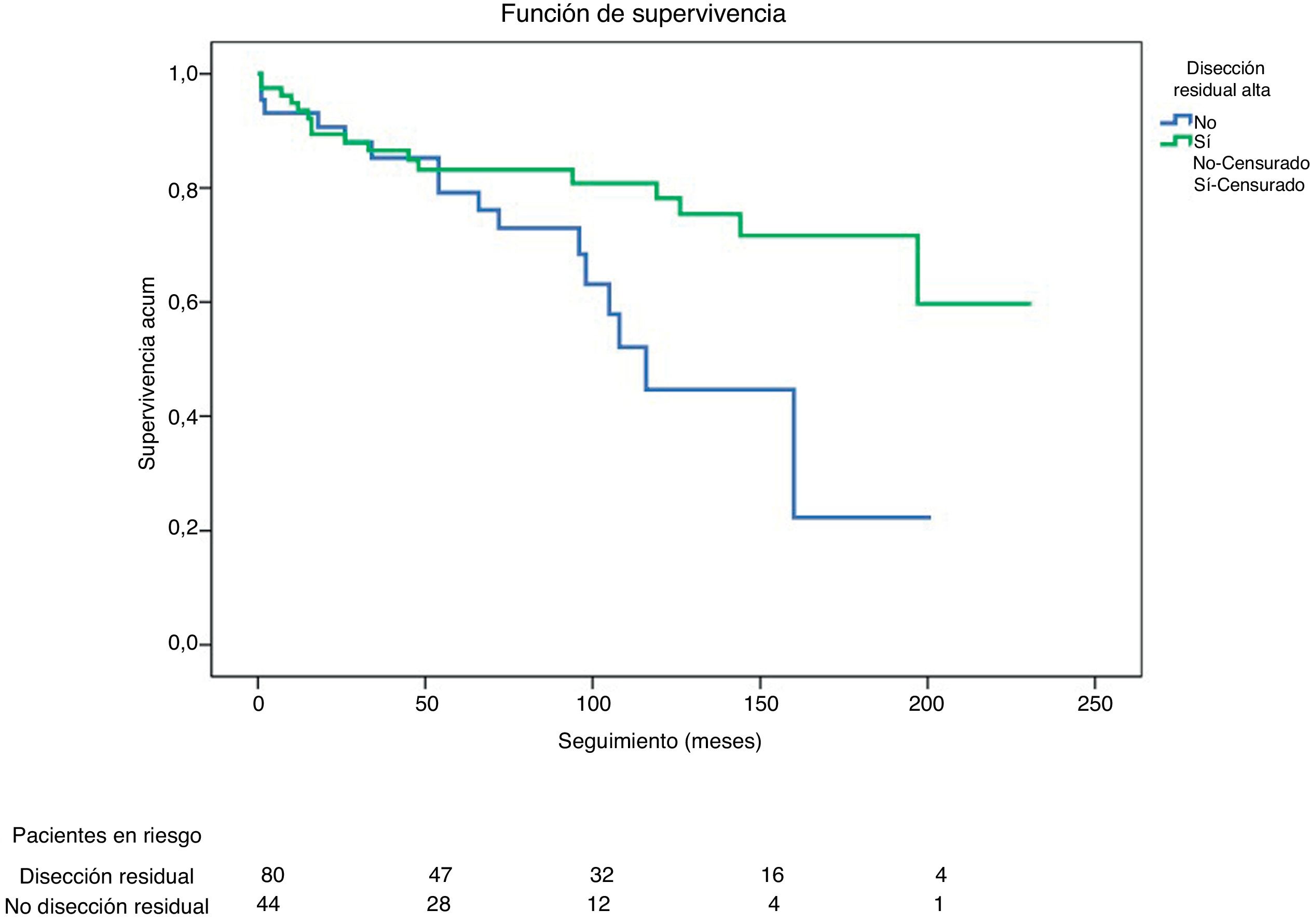
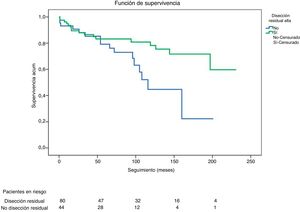
Durante el seguimiento fallecieron el 21,4% de los dados de alta con disección residual, y el 36,6% de aquellos dados de alta sin disección. Esta diferencia resultó estadísticamente significativa (p=0,030). La curva de Kaplan-Meier de supervivencia en función de la presencia o no de disección residual se muestra en la figura 6.
Insuficiencia valvular aórticaDe los pacientes con insuficiencia valvular aórtica severa en el ecocardiograma preoperatorio 6 precisaron reintervención quirúrgica durante el seguimiento. Las cirugías fueron un caso de sustitución valvular aórtica, un caso de cirugía de Bentall, otro de cirugía de Bentall y sustitución de aorta ascendente y arco aórtico, 2 casos de implante de endoprótesis en aorta torácica descendente con reimplante de troncos supraaórticos (Open- Evita) y un caso de cierre percutáneo de pseudoaneurisma aórtico.
DiscusiónIncidenciaCreemos que la incidencia del SAA tipo A en nuestra área es baja, y como ya mencionamos antes se encuentra entre el 0,1-1,7×105 habitantes/año en contraposición con los 3 casos×105 habitantes/año descritos en otras series1,3. La incidencia de SAA, en nuestro caso, ha ido aumentando con los años en tanto que los avances técnicos, como la disponibilidad de la TAC, han favorecido la familiarización del diagnóstico en la puerta de urgencias2. Por otro lado, presentamos un área de población numerosa, de 900.000 habitantes, pero dispersa, y en un medio fundamentalmente rural, lo que retrasa el diagnóstico precoz.
PoblaciónNuestra población presenta datos demográficos similares a la mayoría de series, incluyendo una edad media de 63 años y sexo masculino para el 75,13% de los pacientes1,2,4, pero encontramos una menor incidencia de HTA (51,6%) en comparación con lo encontrado en los estudios RESA I y II1,2, y una mayor incidencia en cuanto a presencia de taponamiento cardíaco preoperatorio (24,9%) y de valvulopatía aórtica severa (28,27%),1,3.
Valvulopatía aórticaEl número de reintervenciones por cualquier causa en nuestro centro es escaso (7,1%). Los resultados quirúrgicos de cirugía de reparación valvular aórtica son aceptables en tanto que solo el 5,56% (n=3) de pacientes con insuficiencia valvular aórtica severa requirieron intervención a largo plazo sobre la válvula. Creemos que la necesidad o no de intervención a largo plazo sobre la válvula aórtica tiene relación con el tamaño y características de la raíz aórtica residual.
IntervenciónEncontramos que una gran parte de nuestras intervenciones, específicamente el 56,99%, incluyen la sustitución parcial (44,55%) o completa del arco (12,44%). Esto se debe principalmente a que nuestro grupo comparte como un objetivo básico de la cirugía la exclusión completa de la puerta de entrada, que se encuentra en el arco en el 13,5% de los casos. La segunda razón es la intención de resecar la mayor parte posible de aorta patológica. Realizamos reemplazo aislado de aorta ascendente en el 29% de casos frente al 59% encontrado en otras series5. La cirugía de raíz aórtica se realizó en un 20,17% de casos, un porcentaje inferior al 34% encontrado en la bibliografía5.
SupervivenciaEl SAA es una afección quirúrgica que requiere tratamiento emergente. Presentamos nuestra experiencia de 20 años en el manejo quirúrgico de 193 pacientes con SAA tipo A.
El objetivo de la cirugía es la prevención de la muerte por rotura de la aorta ascendente6. A pesar de la evolución en las técnicas operatorias y los medios disponibles para hacer un diagnóstico rápido y preciso, no se observa una clara mejoría en las tasas de mortalidad hospitalaria, que oscila entre el 11% y el 40%, similar a la de otras series, libertad de reintervención (92,9%) y esperanza de vida a largo plazo (seguimiento medio 12,58±0,83 años)1,3,4,7,8.
La mortalidad hospitalaria en nuestra serie (27,4%) presentó tendencia al descenso, del 30% al 21% en la última década, al igual que en otras series4. El antecedente de EPOC está presente en el 5,7% de pacientes de nuestra serie, y en nuestros resultados observamos que su presencia aumenta el riesgo de mortalidad hospitalaria (OR=7,5). Este factor de riesgo no se menciona en la mayoría de los estudios consultados. Sería interesante realizar nuevos estudios que confirmen o descarten nuestro hallazgo. Encontramos como predictores de mortalidad hospitalaria la EPOC y la HTA; a diferencia de otras series la presencia de taponamiento cardíaco, la cirugía cardíaca previa o la edad no resultaron factores predictores de mortalidad hospitalaria5.
La cirugía es altamente exigente y se acompaña de tiempos de circulación extracorpórea y parada circulatoria habitualmente prolongados. La presencia de rotura intimal en el arco aórtico implica el reemplazo del mismo. El tipo de intervención a realizar está directamente relacionado con la prevención de rotura aórtica distal, la corrección de la malperfusión, conseguir la trombosis de luz falsa y la competencia de la válvula aórtica, entre otros9. Según describen Hysi et al.8 la cirugía agresiva de la raíz y del arco aórticos no afecta los resultados con respecto a la morbimortalidad operatoria, la supervivencia o reintervención a largo plazo. Y esto también lo vemos reflejado en nuestros resultados, puesto que, en el análisis multivariante de posibles factores predictores de mortalidad hospitalaria, no resultan como tales ni un tiempo de parada circulatoria mayor de 60minutos (OR=1,04), ni un tiempo de circulación extracorpórea mayor a 240minutos (OR=1,29). Estos mismos resultados se obtienen en otros estudios5 y sugieren que la morbimortalidad estaría relacionada con la gravedad de la enfermedad de base en una mayor proporción que la complejidad quirúrgica del procedimiento. La extensión en el tratamiento de la disección aguda depende de muchos factores (aneurisma de la raíz, síndrome de Marfan, válvula aórtica disfuncionante) y no hay consenso en cuanto a cuán extenso debería ser el reemplazo de la aorta patológica.
Evolución de luz falsaEn el estudio de Hysi et al.8 en pacientes con presencia de disección residual al alta, la luz falsa permanece permeable en el 50-70%, con una media de seguimiento de 11,6 años, similar a la nuestra.
La supervivencia a largo plazo depende de la persistencia de factores de riesgo como la HTA y la persistencia de disección residual. La supervivencia a 10 años en nuestra serie es del 67%. Esta tasa elevada podría deberse a la agresividad de las intervenciones, en tanto que se sustituyó hasta en un 55% de casos el arco aórtico, aumentando la tasa de exclusión de rotura intimal, cuya presencia se relaciona con peor pronóstico a largo plazo7.
Reoperaciones distalesEl 5,71% (n=8) de pacientes dados de alta precisó reintervención a largo plazo sobre la aorta remanente. De aquellos con disección residual al alta la necesidad de reintervención sobre la aorta fue del 6,89% (n=6) y de aquellos sin disección residual del 3,77% (n=2).
La cirugía de raíz aórtica resultó ser una opción segura con baja tasa de reintervención. En comparación con otras series pensamos que obtenemos buenos resultados en cuanto a tasa de reoperación (2,14% [n=3])8,10,11.
La presencia de rotura intimal en la aorta residual es la principal causa de permeabilidad de luz falsa. En nuestro estudio de los 12 pacientes a los que se realizó reemplazo de arco y aorta descendente mediante la técnica de frozen elephant trunk fueron dados de alta 8; de estos, 3 pacientes (37,5%) fueron dados de alta sin disección residual. Tamura et al.9 concluyen que una cirugía de reemplazo aórtico más invasiva podría disminuir la persistencia de luz falsa. Park et al.11 describen que el empleo de la cirugía con implante de frozen elephant trunk consigue trombosis de la falsa luz hasta en el 43,2% de pacientes antes del alta, y del 100% a los 3 años de la intervención. Aunque nuestros resultados encontrados en la bibliografía consultada son prometedores, en nuestra serie no hallamos como variable de influencia en mortalidad a largo plazo la persistencia de luz falsa (p=0,074).
LimitacionesEste estudio tiene varias limitaciones. En primer lugar, los datos están recogidos retrospectivamente. En segundo lugar, nuestro hospital es centro de referencia de una población que abarca un radio de 200kilómetros, por lo que podría llevar a sesgo de selección si fallecieran antes de llegar al hospital, o haber afectado negativamente a nuestros resultados.
ConclusionesNuestra serie presenta una mortalidad hospitalaria similar a la de otros estudios y una buena supervivencia a largo plazo, 67% a los 10 años. En nuestra muestra resultaron factores predictores de mortalidad hospitalaria la HTA y la EPOC. No encontramos como factor asociado a supervivencia a largo plazo la persistencia de luz falsa al alta. Tampoco resultaron factores predictores de reintervención ni la presencia de insuficiencia valvular aórtica severa preoperatoria, ni la persistencia de disección residual al alta.
Interesaría un tamaño muestral mayor para descartar que esta fuera la causa de la falta de asociación entre persistencia de luz falsa con supervivencia y reintervención en nuestro estudio.
Se requiere un seguimiento estrecho de la aorta residual para la prevención de su rotura.
Conflicto de interesesLos autores no tienen nada que revelar con respecto a conflicto de intereses.
A la colaboración del Instituto de Investigación Sanitaria Galicia Sur, Unidad de Metodología y Estadística.