Revisamos la fisiopatología del aneurisma ventricular izquierdo (AVI), su pronóstico, indicaciones quirúrgicas, historia de las diferentes técnicas operatorias y sus resultados. Retrospectivamente, revisamos 142 enfermos con AV I operados, divididos en dos series. En la primera (1974–1988) se operaron 91 enfermos (76 cierre lineal y 15 técnica de Jatene), asociando revascularización miocárdica en 80 y sustitución mitral en 6, con una mortalidad hospitalaria del 12% y tardía del 13%. En la segunda (1989–2008) se operaron 51 AVI (10 cierre lineal, 26 Jatene, 11 Dor, 1 Stoney-Guilmet y 3 AV I posterior con parche), añadiendo revascularización miocárdica (33 injertos arteriales y 59 venosos), sustitución mitral 2, sustitución aórtica 1 y cardiomioplastia en 2. La mortalidad precoz fue 1,96%. Fallecieron a lo largo del seguimiento 11 enfermos y 1 necesitó un trasplante cardíaco 7 años después. Los factores que aumentaron el riesgo precoz y tardío fueron: insuficiencia cardíaca previa, urgencias, implantación de prótesis mitrales, arritmias ventriculares y fracción de eyección (FE) baja. Revisamos las publicaciones que comparan los resultados del cierre lineal con las reconstrucciones. Concluimos que los AVI discinéticos sintomáticos pueden ser operados con un riesgo precoz bajo y tardío aceptable. La técnica utilizada no parece influir en los resultados, debiendo seleccionarse individualmente para cada caso asociándola siempre a revascularización miocárdica.
We review the pathophysiology of left ventricular aneurysm (LVA), prognosis, indications for surgery, history of different operative techniques and results. We retrospectively reviewed 142 patients with LVA surgery divided in two series. In the first (1974–1988) 91 underwent operation (76 with linear closure and 15 Jatene technique) adding in 80 myocardial revascularization and mitral valve replacement in 6, with 12% early and 13% late mortality. In the second series (1989–2008) were operated 51 LVAs (linear closure 10, Jatene 26, Dor 11, Stoney-Guilmet 1 and posterior LVA closed with patch 3) adding coronary revascularization (33 arterial grafts and 59 venous), mitral prosthesis implantation in 2 and aortic in 1, cardiomyoplasty in 2. Early mortality was 1.96%. Eleven patients died and 1 required heart transplantation 7 years late. Risk factors for early and late mortality were: previous heart failure, emergency, mitral prosthesis, ventricular arrhythmias and EF low. The publications that compare the results of linear closure versus reconstructions are reviewed. We conclude that the dyskinetic symptomatic LVA can be operated with low early risk and acceptable survival. The technique used does not seem to influence the results and should be selected individually for each case associated with myocardial revascularization.
La definición del AVI postinfarto es controvertida. Para el patólogo y en principio para el cirujano, el AVI es una cicatriz, bien delimitada, fibrótica y fina que causa dilatación de la cavidad. Su pared es delgada, blanquecina, fibrosa con endocardio liso, el 50% contiene trombos murales. Esta cicatriz tiene movimiento sistólico paradójico, «discinesia»1,2. Los cardiólogos y algunos cirujanos3 incluyen también en la definición de AVI a segmentos postinfarto de la pared del ventrículo dilatado «acinéticos» en la ventriculografía4, ecocardiograma, ventriculografía isotópica5 o resonancia magnética. Estas diferencias en la definición hacen difícil la comparación entre las diferentes publicaciones.
Del 5–30% de los infartos de miocardio transmurales extensos desarrollan un AVI5. La ausencia de circulación colateral y la oclusión completa de la arteria coronaria afectada son las causas predisponentes. El tratamiento percutáneo precoz o la trombólisis han reducido de forma importante la formación de AVI.
La arteria descendente anterior (DA) está afectada en el 89% de los casos y ocluida en el 80%. Aproximadamente, un 40% de los AV I sólo tienen lesiones en la DA, aunque lo más frecuente es la existencia de afectación multivaso. Un 88% de los AVI con discinesia se originan en los infartos anteriores y el resto en la cara inferior, siendo raros los posteriores o exclusivamente laterales6. El AVI se forma muy precozmente después del infarto5.
En la evolución del AVI se produce un remodelado ventricular con dilatación de la zona infartada y global; es un mecanismo de adaptación inicialmente beneficioso, pero a largo plazo deletéreo. El ventrículo izquierdo adopta una geometría esférica, perdiendo la hemielipsoidal. Según Torrent Guasp7, las fibras miocárdicas ventriculares tienen una disposición oblicua helicoidal hacia el ápex (doble hélix); al perder su orientación oblicua disminuye su eficacia. El aumento de volumen ventricular incrementa la tensión parietal y el consumo de oxígeno del miocardio, condicionando una disminución del gasto cardíaco, una respuesta general neuroendocrina con alteraciones en la precarga y poscarga, mayor remodelado y deterioro funcional8, apareciendo insuficiencia cardíaca, angina, arritmias ventriculares o embolias sistémicas.
El pronóstico de los enfermos con AV I varía según los estudios. En los que se basan en el diagnóstico anatomopatológico la vida está muy acortada9, el 88% fallecen en los 5 años siguientes al infarto, 70% por insuficiencia cardíaca. En las series basadas en estudios angiográficos el pronóstico es mejor5,10,11. El estudio CASS (Coronary Artery Surgery Study) sugiere que el pronóstico está relacionado principalmente con la disfunción del ventrículo izquierdo y no con la presencia de AVI. Los síntomas y su grado, sobre todo la insuficiencia cardíaca, van a marcar la supervivencia de estos enfermos12.
HistoriaDespués de operaciones anecdóticas realizadas por Sauerbruch13, en 1931, de un aneurisma ventricular derecho, y Likoff y Bailey, en 1955, resecando un AVI pinzándolo en su base14, Cooley, en 1958, opera un AVI con circulación extracorpórea (CEC), resección y cierre longitudinal15, abriendo la época moderna del tratamiento del AVI.
En 1967, los cirujanos de la Cleveland Clinic asocian a la resección la revascularización miocárdica, mejorando los resultados16. Ott, et al. suturan un parche sintético al septum discinético, llamándole septoplastia17. Stoney, en 1973, es el primero en intentar una reconstrucción anatómica del ventrículo izquierdo. Abre longitudinalmente el AVI y sutura el borde lateral izquierdo de la ventriculotomía al septum y cierra, cruzando sobre el anterior, el otro borde, suturándolo a la pared del ventrículo izquierdo, solapándolos18, obteniendo una morfología más anatómica del ventrículo izquierdo.
Hutchins y Brawley, en 1980, estudian los corazones de los enfermos operados de AVI fallecidos, encontrando una mayor distorsión por «eversión» en el cierre del ventrículo izquierdo en los muertos por bajo gasto cardíaco que en aquellos fallecidos por otras causas. Insisten en la importancia de dar una curvatura y grosor parietal adecuados en la reconstrucción, recomendando la técnica de Stoney, haciendo «inversión» de los bordes19.
Guilmet, et al., en 1984, resucitan la técnica de Stoney con ligeras modificaciones20. Actualmente, algunos cirujanos proponen operaciones similares. En 1979, Levinsky utiliza un parche de dacrón para cerrar un AVI al tener dificultades debido a una excesiva resección21. Jatene desarrolla, en 1978, una técnica de «reconstrucción» ventricular, presentándola internacionalmente en 198422. Extirpado el AVI, reconstruye el ventrículo izquierdo, reduciendo el orificio resultante al tamaño que tenía esa zona del miocardio antes del infarto y la posterior dilatación. Para ello utiliza unas suturas en jareta en la zona de transición rodeando la «boca» del AVI. En aneurismas pequeños de predominio apical, al tensar las suturas se aproximan los bordes, pudiendo cerrarlos directamente. En los AVI mayores completa el cierre con un parche sintético elíptico. Así, consigue una mejor restauración de la geometría ventricular, reduciendo la cavidad y reorientando las fibras miocárdicas. Si la afectación del septum es importante, realiza una plicatura con suturas23.
En 1985, Dor presenta su técnica, que consiste en la resección del AVI acompañada en ciertos casos de endocardiectomía de la escara septal y cierre del AVI con un parche circular sintético que sutura a la zona de transición del septum y a la pared externa del ventrículo24. En los enfermos con arritmias ventriculares realiza ablación con crioterapia. Posteriormente, modifica la técnica añadiendo una sutura en jareta dentro del ventrículo en la zona de transición, rodeando el cuello del aneurisma para reducir el tamaño del parche, suturándolo dentro del ventrículo, y cierra sobre él la pared fibrosa: plastia circular endoventricular25. Al disminuir la formación de aneurismas por tratarse precozmente el infarto, Dor, et al. aplican la técnica en corazones con áreas acinéticas sin adelgazamiento de la pared26–28, incluso proponen aplicar el procedimiento en corazones dilatados por miocardiopatía no isquémica. Cooley publica una técnica similar a la de Dor, simplificándola, a la que denomina endoaneurismorrafia ventricular29. Sutura un parche elíptico directamente a la zona de transición y cierra la ventriculotomía sobre él; este último paso lo seguirá Dor.
Cuando los cirujanos adoptan con entusiasmo las técnicas de reconstrucción ventricular, Mickleborough publica, en 1994, sus excelentes resultados en las operaciones de AV I con una técnica con ligeras modificaciones del cierre lineal clásico30. Resecado el aneurisma, lo cierra con puntos en «U» apoyados en tiras de material sintético, pasa las suturas muy próximas entre sí sobre los refuerzos y de forma más amplia en las paredes ventriculares. Selectivamente sutura un parche de pericardio al septum adelgazado o realiza ablaciones. El procedimiento lo lleva a cabo con el corazón latiendo para identificar las regiones ventriculares sin contracción31.
Indicaciones y ContraindicacionesLas indicaciones clásicas quedan expuestas en la tabla I. A ellas podemos añadir: la dilatación progresiva del ventrículo izquierdo con incremento de la insuficiencia mitral o disminución de la contractilidad, la sospecha de seudoaneurisma, los AVI congénitos y la ruptura3. Las contraindicaciones8 las citamos en la tabla II. Los factores que aumentan el riesgo se exponen en la tabla III3. Una de las indicaciones quirúrgicas en los AVI son las arritmias ventriculares malignas. Dado lo complejo y extenso del tema, sólo expondremos las posibilidades de tratamiento en la tabla IV.
Contraindicaciones (Shanmugan, 2009)
|
Factores de Riesgo
|
Tratamiento de las Arritmias Ventriculares isquémicas
|
Es imprescindible hacer un cateterismo cardíaco derecho e izquierdo, ventriculografía y coronariografía.
La ecocardiografía es muy útil para el diagnóstico, y la transesofágica, en particular, durante la operación. Hoy en día la resonancia magnética nos informa detalladamente del AVI, la función ventricular, contractilidad del miocardio no infartado y viabilidad del músculo hibernado. Hay diferentes opiniones sobre la conveniencia de hacer estudios electrofisiológicos6.
Nuestra ExperienciaEn la Clínica Universitaria de Navarra (CUN) hemos intervenido 142 enfermos con AVI. Dividimos la serie en dos periodos. En los últimos 10 años se ha intervenido un escaso número de AVI.
Durante el primer periodo (1974–1988) se intervinieron 91 enfermos con AVI con edad media de 56 años (32–75). Dieciocho había sufrido más de un infarto. Los síntomas para indicar la cirugía fueron: angina en 58 (64%), insuficiencia cardíaca en 35 (38,46%), arritmias ventriculares en 12 (23%), 2 habían sufrido paro cardíaco y 7 síncopes. Un enfermo tuvo una embolia cerebral y 7 estaban en fibrilación auricular. La función ventricular estaba afectada de forma ligera-moderada en 44 casos, moderada en 39 (42,86%) y grave en 6. La coronariografía demostró afectación importante de dos o más arterias en 45 casos; en 46 estaba ocluida la DA sin visualización distal y 2 tenían estenosis del tronco izquierdo. Seis casos tenían insuficiencia mitral importante. La localización del AVI fue anterior en 83 y posterior en 8, de éstos 2 posiblemente eran seudoaneurismas, uno postinfarto perioperatorio a pesar de tener tres injertos permeables.
La operación fue electiva en 74 (81%) casos, urgente en 16 (17,58%) y de urgencia vital en uno. El tamaño del AV I fue igual o superior a 4,5cm en 19 casos, de 5–8cm en 54, y entre 8,5–15cm en 18. Tenían trombos el 55%. Las técnicas utilizadas fueron: cierre longitudinal directo en 35 casos, cierre longitudinal con tiras de teflón en 35, cierre longitudinal con refuerzos de pericardio en 6, y ventriculoplastia tipo Jatene en 15 (14 con parche sintético). En 6 enfermos se implantó una prótesis mitral, 3 biológicas y 3 mecánicas. La revascularización miocárdica fue completa en 47 casos e incompleta en 44. En la mayoría se implantaron injertos de vena safena, 27 a la DA, 26 a la coronaria derecha, 19 a ramas marginales y 3 a diagonales. Se insertó balón de contrapulsación en 7 casos, uno antes de la operación, 5 en ella y uno en el postoperatorio.
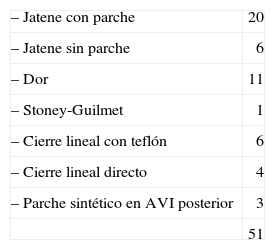
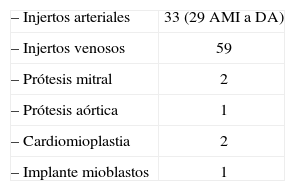
En la segunda serie (1989–2008) se intervinieron 51 AV I en 50 pacientes; una paciente fue reoperada 2 años después de una aneurismectomía posterior por posible seudoaneurisma. Tres casos se operaron de urgencia y el resto de forma electiva. Siete eran mujeres y 44 hombres. La edad media fue de 61 años (41–82). En 6 casos el AVI era posterior y en 45 anterior, 22 (43%) tenían trombos, 5 calcio parietal y 15 adherencias pericárdicas. El tamaño del AVI era de 4,5cm o menor en 15, de 5–8cm en 22 y de 8,5–15cm en 14. La afectación coronaria era de 1 arteria en 13 enfermos, de 2 en 14, de 3 en 16 y de más de 3 ramas en 7; dos tenían estenosis del tronco izquierdo. Los síntomas fueron: angina en 34, disnea en 25, arritmias en 8 y embolismo cerebral de repetición en 1. La contractilidad estaba afectada de forma ligera-moderada en 16, moderada en 24 y grave en 10. Las técnicas quirúrgicas utilizadas se presentan en la tabla V y los procedimientos asociados en la tabla VI. En dos casos se insertó balón de contrapulsación.
Los pacientes fueron operados por seis cirujanos con diferentes criterios. Se describe la técnica utilizada por el autor, modificación de la de Jatene, desde febrero de 1985, en los AVI grandes anteriores. Insistimos en no manipular el corazón antes de ocluir la aorta para evitar el desprendimiento de trombos2. Por este motivo, primero operamos el AVI y posteriormente las arterias coronarias.
Es fundamental la protección miocárdica. Desde 1980 empleamos cardioplejía hemática fría intermitente con potasio, añadiendo lidocaína como estabilizador de membrana y vasodilatador coronario. Utilizamos hipotermia sistémica a 28° y CO2 en el pericardio. En la reperfusión, al desocluir la aorta, administramos manitol como reductor de radicales libres y del edema miocárdico.
Otro punto importante es el evitar la dilatación ventricular. Canulamos ambas venas cavas y descomprimimos el ventrículo izquierdo con una cánula introducida en la aurícula, para no movilizar trombos, pasándola al ventrículo al abrir el AVI. Al final de la operación es fundamental dejar que el corazón se recupere adecuadamente antes de abandonar la CEC.
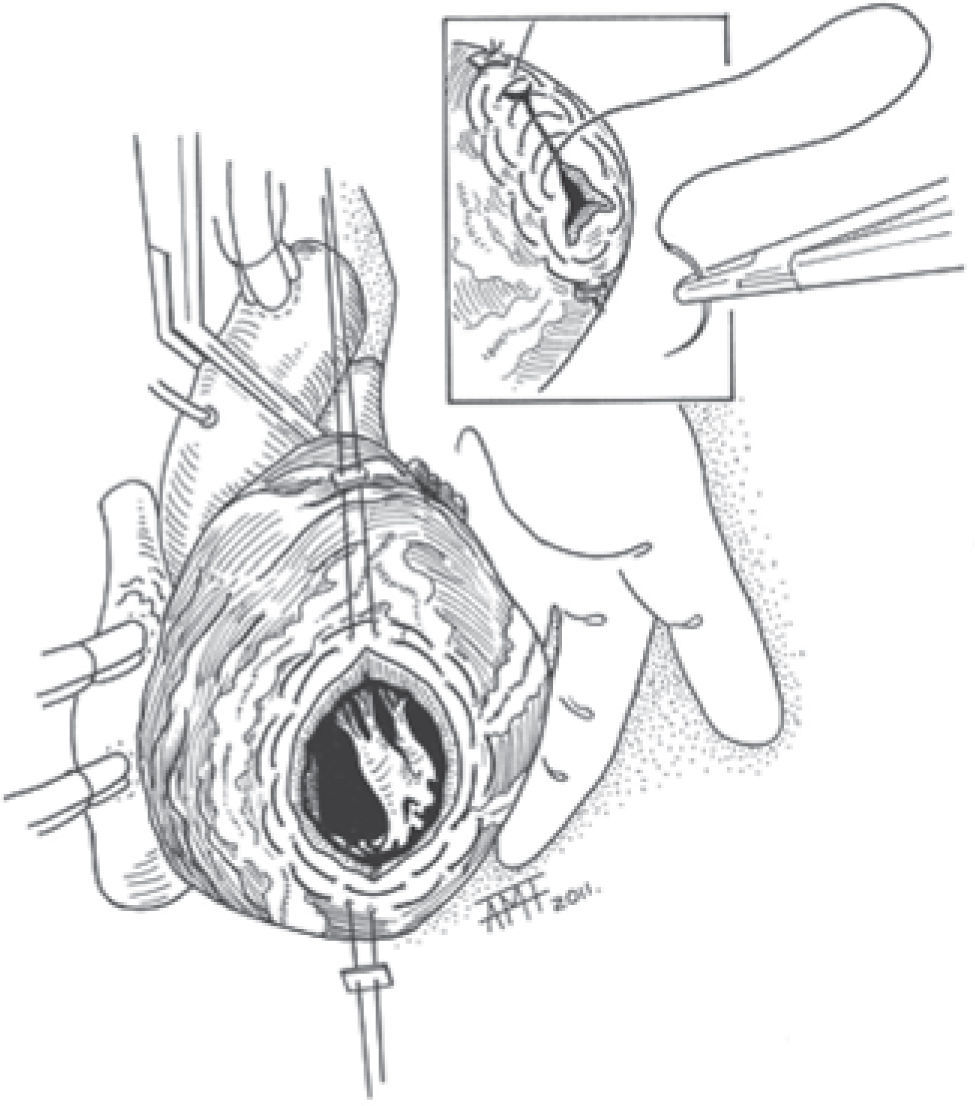
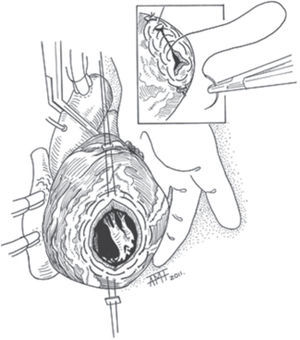
Disecadas las adherencias, abierto el ventrículo longitudinalmente y extraídos los trombos, se reseca el AVI, dejando un borde fibroso de unos 15mm; la extirpación excesiva debilita la línea de sutura. Evitamos la resección próxima a los músculos papilares. Damos dos suturas paralelas en jareta con monofilamento 2/0 en la zona de transición; rodeando la «boca» del aneurisma por fuera y tensándolas desde extremos opuestos, procedemos a fruncirla (Fig. 1). Al dar estas jaretas en la cara externa, toda la tensión originada por el fruncimiento la soportan las suturas y no el miocardio, como ocurre al darlas por dentro de la cavidad, lo que favorece su desgarro. Si el AVI no es muy grande y conseguimos reducir suficientemente su «boca», procedemos a cerrarlo con monofilamento 2/0 sin refuerzos laterales en la mayoría de los casos. Si es necesario se completa la hemostasia con puntos adicionales (Fig. 1).
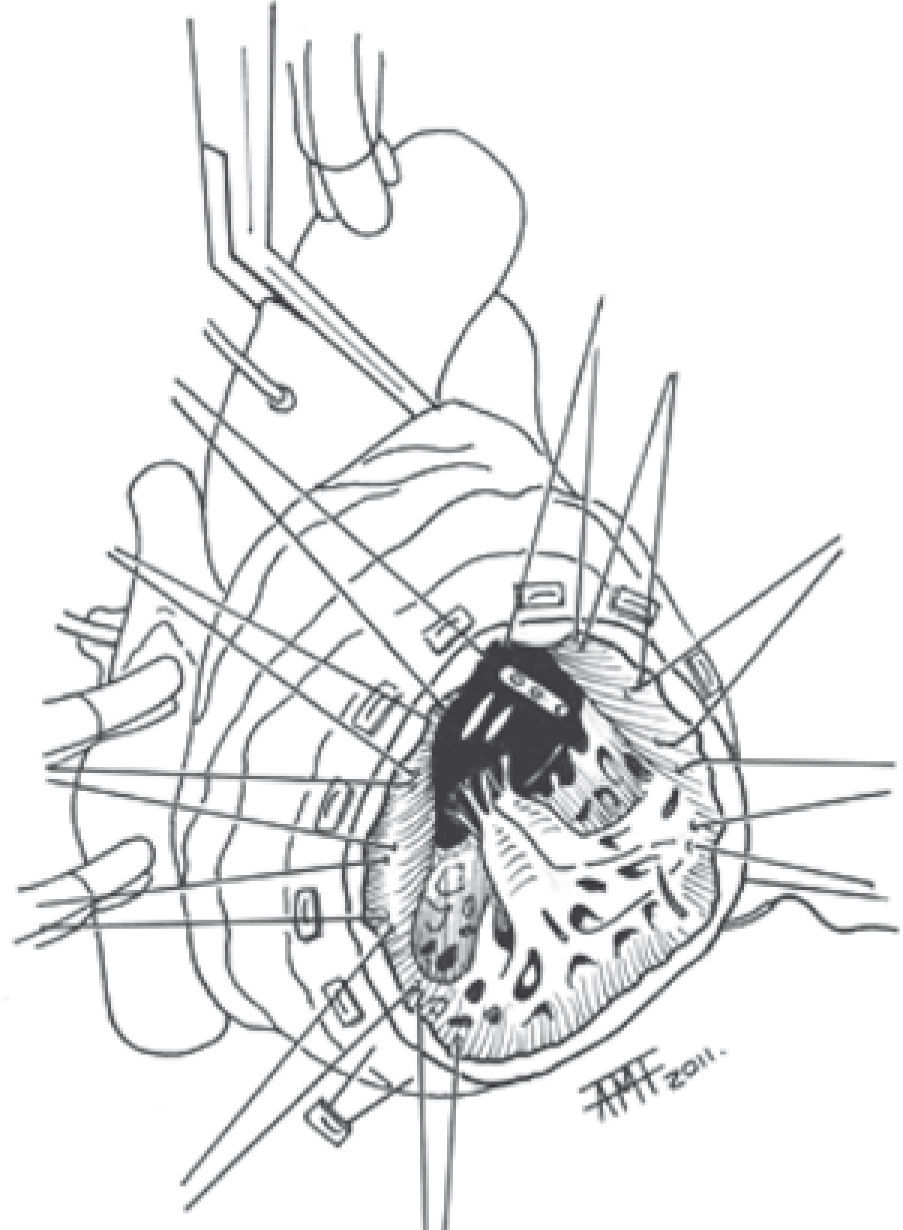
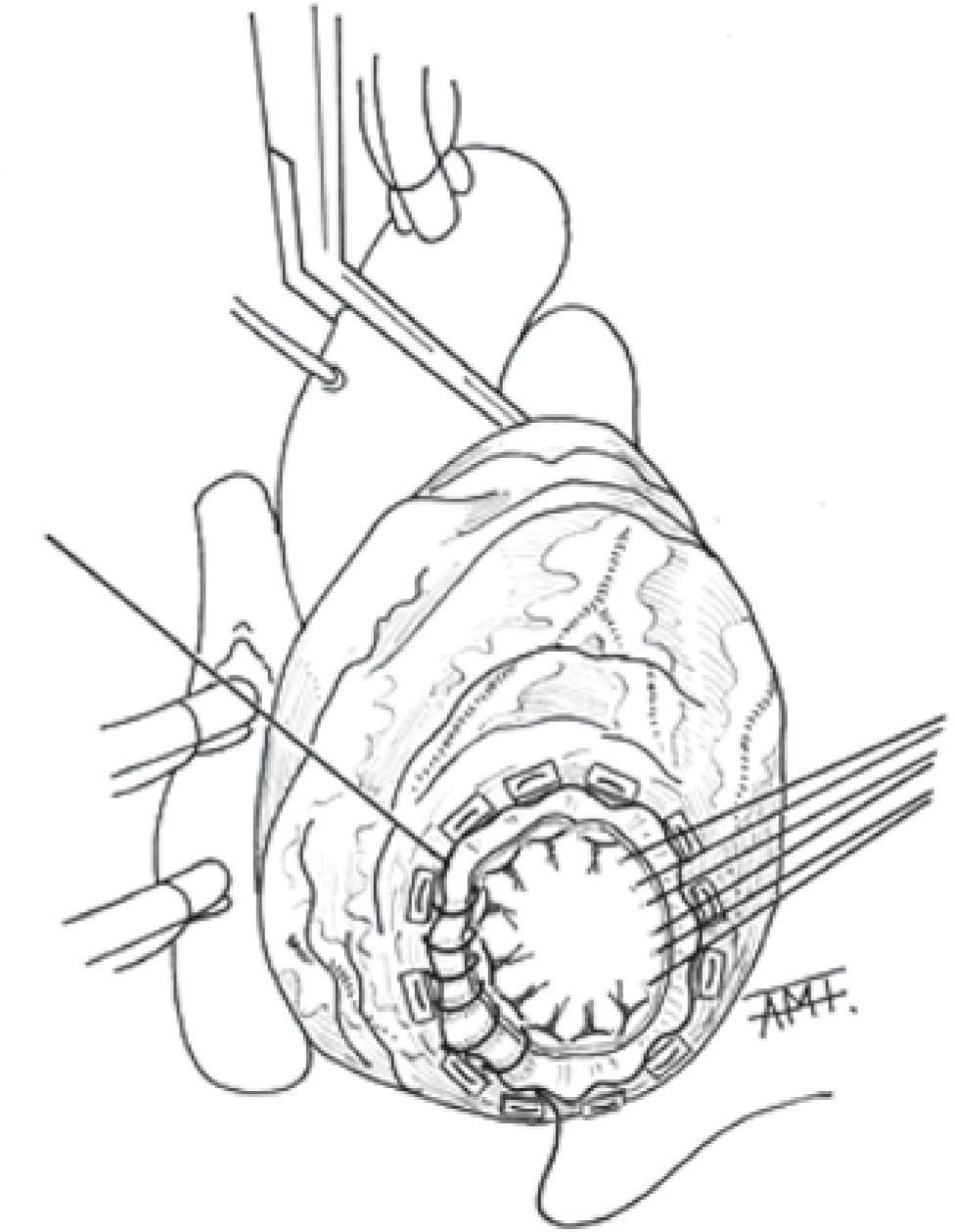
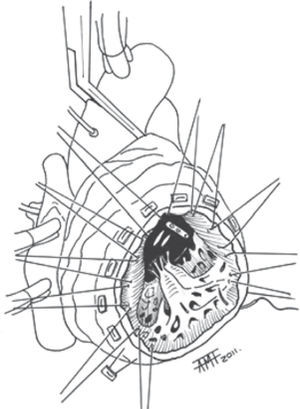
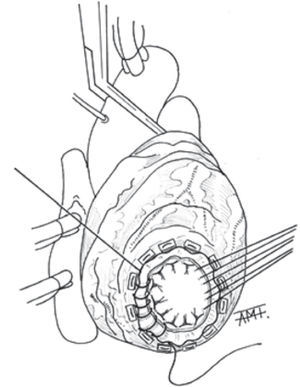
En los AVI de gran tamaño no utilizamos las suturas en jareta, ya que con ellas no conseguimos reducir suficientemente la boca del AVI. Utilizamos una modificación de la técnica de Jatene parecida a la de Buffolo33. En estos casos pasamos puntos en «U» amplios de poliéster trenzado 2/0 anclados en teflón de fuera adentro en la zona de transición del AVI (Fig. 2). En la región septal los damos más profundamente. Para cerrar utilizamos un parche doble de Gore-Tex™ cardiovascular elíptico con pericardio en la cara interna para sellar los orificios de las agujas del 2/0. El parche debe exceder en 1cm en todo su perímetro al tamaño que calculamos útil para reducir la boca del aneurisma aproximadamente entre la mitad y un tercio del diámetro original. Pasamos los puntos en «U» por el parche a 1cm de su borde y de forma más próxima entre sí que en el corazón. Al anudarlos queda un ribete de miocardio fibroso y Gore-Tex™ sobre el que aplicamos una sutura continua con monofilamento (Fig. 3). Así, conseguimos un cierre firme y hemostático siempre que hayamos conservado los bordes fibrosos del aneurisma. Sin cortar las suturas se procede a la revascularización miocárdica, exponiendo los distintos territorios traccionando de ellas.
En los pocos casos operados con afectación importante del septum anteroapical, por infarto producido por oclusión de una DA muy dominante, resecamos esta zona del tabique abriendo el ventrículo derecho de forma parecida a la utilizada por Daggett en las comunicaciones interventriculares (CIV) postinfarto anteroapical34. Damos entonces los puntos en «U» para sujetar el parche desde el lado derecho del septum y el resto de la forma habitual rodeando la boca del AVI. Ya cerrado el aneurisma, se sutura la pared del ventrículo derecho al reborde fibroso.
ResultadosLa mortalidad hospitalaria en la primera serie fue del 12%, fallecieron 6 por causas cardíacas (infarto 3, bajo gasto 1, insuficiencia cardíaca 1 y arritmia 1), los otros 5 de accidente vascular cerebral, insuficiencia respiratoria, hemorragia digestiva, insuficiencia renal y mediastinitis.
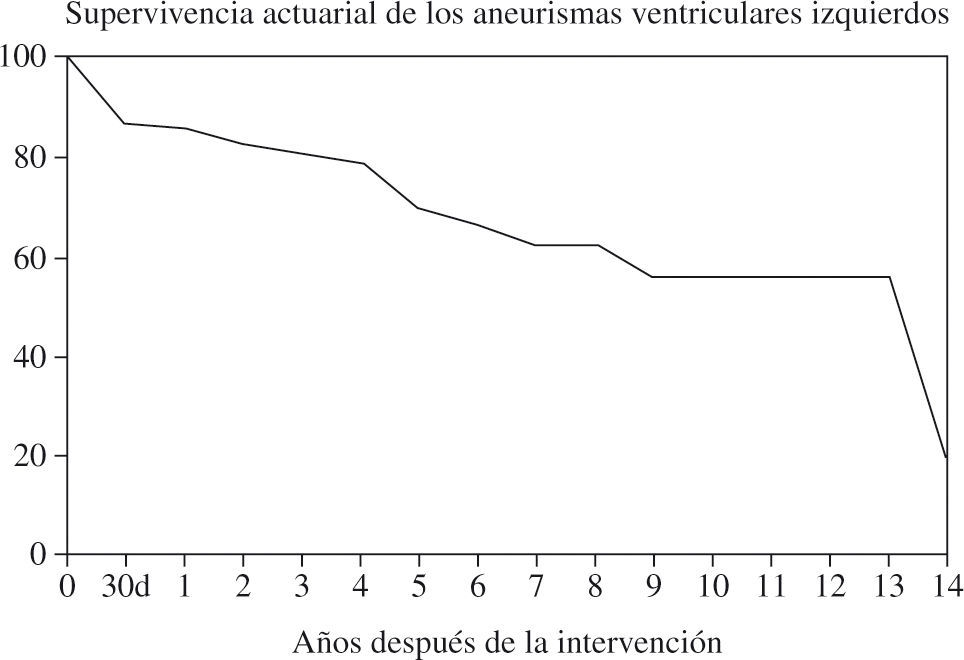
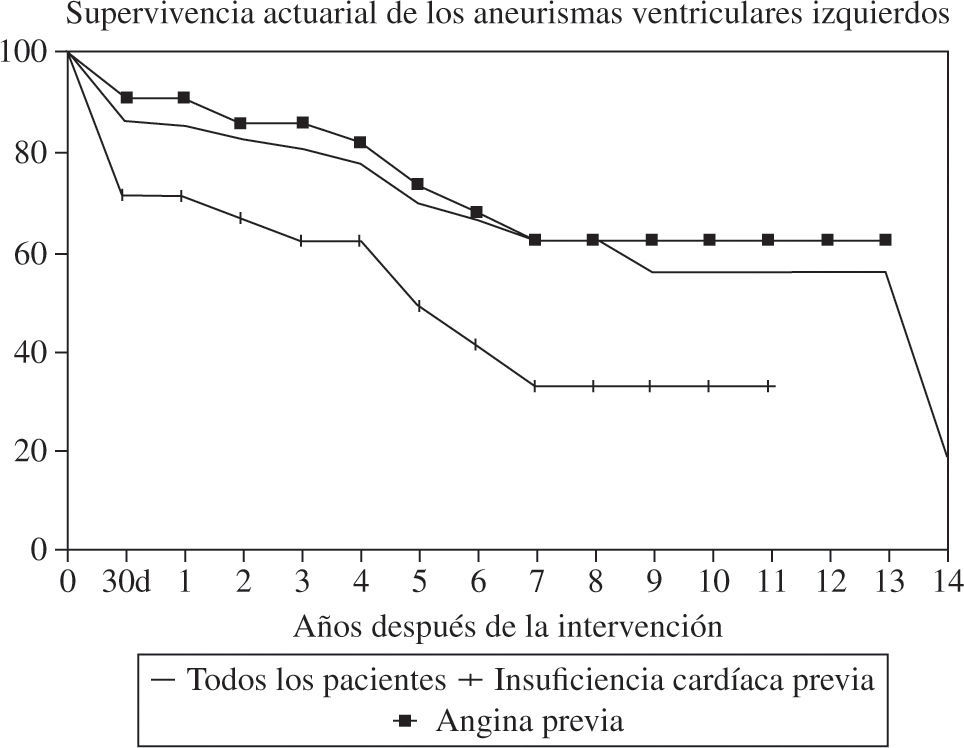
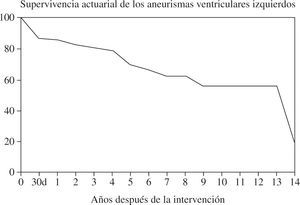
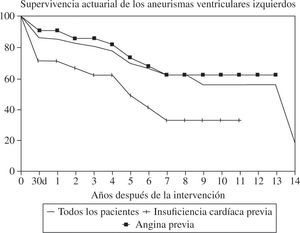
El seguimiento fue de 14 años. Doce fallecieron tardíamente. Las causas de muerte fueron: infarto de miocardio en 1, insuficiencia cardíaca en 4 (4,40%), muerte súbita en 3 (3,33%), neumonía en 1 y desconocida en 3. La curva de supervivencia actuarial a los 10 años es del 56% (Fig. 4). A los 14 años el 49% de los supervivientes permanecían libres de angina y el 56,8% de insuficiencia cardíaca.
Curva de supervivencia actuarial en la primera serie (adaptado de Abaya, et al.35).
En el análisis estadístico de los factores de riesgo quirúrgico la insuficiencia cardíaca preoperatoria fue el más significativo (p=0,001), lo mismo que su grado.
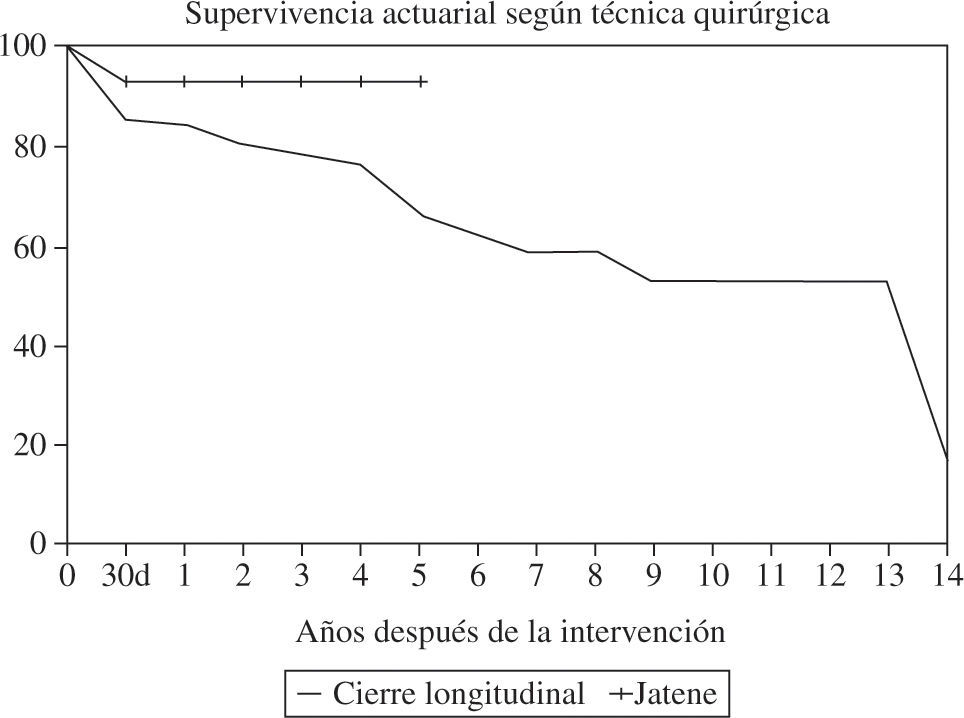
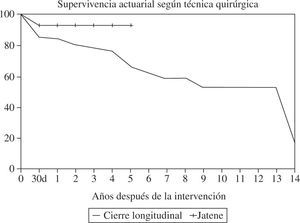
En los 56 enfermos sin síntomas de insuficiencia cardíaca la mortalidad hospitalaria fue del 3,6%, mientras que en los que la presentaban, asociada a otros factores de riesgo, llegó al 26%. También fue significativo el aumento de mortalidad en las operaciones de urgencia (p=0,009). Aunque la mortalidad fue mayor en los que tenían más de un infarto, FE menor del 30%, arritmias ventriculares o insuficiencia mitral, ninguno de estos factores fueron significativos al analizarlos por lo corto de la muestra. La evolución a largo plazo fue diferente según el síntoma predominante previo a la cirugía. Los enfermos con insuficiencia cardíaca como principal indicación quirúrgica tienen una esperanza de vida disminuida con respecto a los que se operaron por tener angina (Fig. 5). En la evolución parece influir la técnica utilizada, siendo mejor la supervivencia en los casos en que se utilizó la reconstrucción geométrica que en los de cierre lineal (Fig. 6).
Comparación de las curvas de supervivencia actuarial según los síntomas previos a la cirugía (adaptado de Abaya, et al.35).
Comparación de las curvas de supervivencia según la técnica utilizada: cierre lineal o Jatene (adaptada de Abaya, et al.35).
En 12 de los 91 enfermos se indicó la cirugía por arritmias ventriculares graves. Otros 9 presentaron síntomas sugestivos de arritmias: paro cardíaco 2 y síncope 7. Diecinueve tenían AVI anteriores y 2 posteriores, 19 estaban en ritmo sinusal y 2 en fibrilación auricular. En 8 (38%) casos existía insuficiencia cardíaca asociada, grado III-IV en 6. Ocho fueron operados de urgencia y 1 de emergencia. En la cirugía se insertó una prótesis mitral en 1, injertos aortocoronarios en 7 (14 puentes), y 4 precisaron balón de contrapulsación, asociándose cirugía de troncos supraaórticos en 1. En ninguno se realizaron técnicas específicas antiarrítmicas. La mortalidad hospitalaria fue del 28%. Las causas de muerte fueron: infarto de miocardio en 2, insuficiencia respiratoria 1, insuficiencia cardíaca 1, mediastinitis 1 e insuficiencia renal en otro, ninguno por arritmias. En el postoperatorio tardío sólo falleció un paciente de neumonía, del grupo general fallecieron 11, 3 por muerte súbita.
En la segunda serie la mortalidad hospitalaria fue de 1 (1,96%), una mujer de 81 años operada 2 años antes de un AVI posterior cerrado con parche sintético y revascularizando la DA. Ingresó en edema agudo de pulmón, se intervino de urgencia sospechando la existencia de un seudoaneurisma, tenía insuficiencia mitral grave y el puente permeable. Se resecó el AVI y se implantó una bioprótesis mitral. El resultado anatomopatológico de la pared dilatada fue de cicatriz fibrosa postinfarto. La evolución fue tórpida, con insuficiencia respiratoria, falleciendo a los 36 días de sobreinfección pulmonar. Un enfermo sufrió hipoxia cortical cerebral, recuperándose con secuelas moderadas, y otro, afasia temporal. Se reoperó por hemorragia a un paciente. Otro tuvo dehiscencia esternal en dos ocasiones por agitación y delirio, complicándose con infección por Candida spp curada con irrigación retrosternal con anfotericina.
El seguimiento de esta serie ha sido incompleto, por lo que no se ha hecho análisis estadístico. De los enfermos seguidos en la CUN han fallecido 11, cinco operados en 1989, 2 en 1990, 1 en 1991, 2 en 1994, y otro en 1997. El intervalo entre la operación y la muerte fue de 6,72 años (2 meses – 13 años). Su edad media al morir era de 73,9 años (63–87). Las causas fueron: muerte súbita 2, arritmias 1, insuficiencia cardíaca, ángor y arritmias 1, insuficiencia cardíaca 2, EPOC en 2, accidentes vasculares cerebrales múltiples en 1, cáncer de próstata 1, desconocida en 1. Dos enfermos precisaron la implantación de marcapasos 1 y 9 años después de intervenidos. Dos han sido intervenidos de tumores urológicos con metástasis a los 6 y 10 años. Otro paciente está en diálisis por nefroangiosclerosis 6 años después. Un operado con la técnica de Dor y dos injertos coronarios precisó un trasplante cardíaco 7 años después por insuficiencia cardíaca, con seguimiento posterior de 14 años.
Siete enfermos han presentado fibrilación auricular, cinco de ellos con aparición de síntomas de insuficiencia cardíaca. Dos tuvieron embolias, uno en un brazo y otro fallecido de AVC múltiples. Quince están asintomáticos y 10 tienen síntomas, dos de ellos con buena FE pero con restricción diastólica.
DiscusiónEl tratamiento quirúrgico de los AVI sintomáticos es efectivo, mejorando la esperanza y la calidad de vida3, sobre todo si se acompaña de revascularización miocárdica10. El objetivo de la operación es corregir el tamaño y la morfología ventricular resecando la escara, reconstruyendo su geometría y revascularizando las coronarias. La función mejora al reducir la tensión parietal, desaparecer el movimiento paradójico y normalizarse el riego40. La operación disminuye los volúmenes ventriculares y aumenta la FE, aunque puede deteriorar la función diastólica al disminuir la distensibilidad3,32. Puede afectar también al volumen latido si la reducción de volumen es excesiva3,42.
El riesgo quirúrgico ha disminuido al mejorar los cuidados perioperatorios, la protección y la revascularización miocárdicas3,10,31,32,41,43,44. Nuestros resultados coinciden con las publicaciones, bajando la mortalidad del 12 al 1,9% en las últimas décadas a pesar de ser enfermos mayores con más afectación coronaria. Los factores de riesgo han sido expuestos, a ellos debemos añadir la edad avanzada3. En la segunda serie la edad, con una media de 5 años más, no aumentó la mortalidad (1,96%). En nuestra experiencia los factores que aumentaron la mortalidad precoz y tardía fueron: insuficiencia cardíaca previa (p=0,001), las urgencias (p=0,09), implantación de prótesis mitrales, las arritmias ventriculares, número de infartos y FE baja. No aumentó el riesgo operatorio la revascularización miocárdica, como en publicaciones más antiguas2. Otras series coinciden en indicar como principal factor de riesgo hospitalario y tardío a la insuficiencia cardíaca previa31,36,38,45,46; sus curvas de supervivencia actuarial son similares a la nuestra, con mucho mejor pronóstico si el síntoma principal es la angina45,46. En conjunto, los resultados a largo plazo en la primera serie son comparables a los de otros grupos en la misma época38,47 y similares a los actuales. La revascularización completa, incluyendo a la DA aunque esté muy afectada, aumenta la supervivencia3,45,47. La mortalidad tardía puede estar influida por la enfermedad de la coronaria derecha46,48.
Las principales causas de mortalidad tardía en los operados de AVI son la insuficiencia cardíaca y la progresión de la enfermedad coronaria2,3; a ellas hay que añadir la muerte súbita por arritmias ventriculares2,32,48. Éstas se originan en la transición de la cicatriz, sobre todo septal, inducidas por la tensión parietal y la isquemia31. La revascularización miocárdica y la reconstrucción ventricular, en teoría, deberían controlarlas. Existe controversia sobre la realización de estudios electrofisiológicos pre y transoperatorios y procedimientos antiarrítmicos durante la operación6. Cuando se han demostrado arritmias, unos cirujanos realizan endocardiectomía septal26, acompañada o no de crioterapia31. Otros no emplean técnicas adicionales39,40,48, expresando sus dudas sobre la conducta a seguir, ya que estos estudios y procedimientos añaden complejidad y riesgo a la operación. Plantean también la posibilidad de implantar desfibriladores49. En nuestros enfermos no se emplearon técnicas antiarrítmicas. En la primera serie, el subgrupo de 12 con arritmias y 9 con equivalentes tenía otros marcadores de riesgo importantes, y la mortalidad hospitalaria fue de 6 (28%), siendo de 5 (7%) en el resto. Sin embargo ninguno falleció por arritmias y en la evolución tardía no tuvieron muerte súbita, mientras que la presentaron 3 del grupo general. En la segunda serie falleció 1 por arritmias y 2 tuvieron muerte súbita.
Las técnicas empleadas en la cirugía, históricas y actuales, quedan expuestas en el apartado correspondiente, y en mayor detalle en revisiones del tema3,6,44. La plastia endoventricular con parche ha sido adoptada globalmente; debido al proselitismo de Dor, su aplicación se ha extendido a la miocardiopatía isquémica sin aneurismas «verdaderos» con diferentes resultados26,27,50. En estos estudios, donde la reconstrucción ventricular ha demostrado su eficacia es en los AVI con discinesia, con una supervivencia a los 5 años del 80%, comparada con el 60% en los que tienen acinesia (p<0,001)50.
Al publicarse las técnicas de reconstrucción la mayoría de los cirujanos abandonaron el cierre lineal e incluso los resultados parecían ser mejores, menor mortalidad temprana y tardía, como en nuestra primera serie6,32,35,37,43. Sin embargo ninguna de estas series era cronológicamente simultánea, beneficiándose los operados más tardíamente de los adelantos quirúrgicos37. Los buenos resultados del cierre lineal modificado fueron la nota discordante del conjunto30. Posteriormente, han aparecido publicaciones comparando los resultados de ambas técnicas, la mayoría estudios retrospectivos, no encontrando diferencias significativas41,52–54, incluso en metaanálisis55. La falta de estudios prospectivos aleatorios, la diferencia de criterios y la abundancia de variables hacen difícil llegar a conclusiones. Actualmente, la tendencia es utilizar ambas técnicas, aplicando una u otra según las características del AVI, pero ni siquiera en esto los autores se ponen de acuerdo. Mientras unos, como nosotros, reservan el cierre lineal para los AVI pequeños52, otros lo indican en los de gran tamaño41,51.
A pesar de la notable mejoría en los resultados de la cirugía del AVI, la supervivencia a largo plazo está disminuida35,41,51,52,55 y una gran parte de los supervivientes vuelven a tener síntomas. Tardíamente se produce una nueva remodelación42 y progresa la enfermedad coronaria. La caída en las curvas se manifiesta a partir de los 4–5 años de seguimiento, por lo que los estudios a más corto plazo no son demostrativos. Como concluía Jatene, estamos lejos de comprender completamente la maravillosa máquina que es el ventrículo izquierdo22.
ConclusionesEl tratamiento quirúrgico del AVI discinético sintomático ha demostrado mejorar la esperanza y la calidad de vida de los enfermos, con una mortalidad operatoria baja y en descenso. La técnica no es tan importante como se pensaba, siempre que se adapte a las características del enfermo y del AVI y se acompañe de revascularización miocárdica completa.