El absceso paravalvular (AbP) aumenta la mortalidad, la complejidad y las complicaciones asociadas a la cirugía de endocarditis infecciosa (EI). Analizamos la influencia del AbP en las distintas formas de presentación de endocarditis bacteriana.
MétodosEstudio retrospectivo, observacional, incluyendo a todos los pacientes intervenidos de EI entre 2002 y 2015, y realizando seguimiento clínico tras el alta.
ResultadosSe intervino a 169 pacientes, presentando AbP el 33% de los casos.
El AbP se asoció a un incremento de la mortalidad perioperatoria (el 30,9% frente al 23,4%) e implante de marcapasos definitivo (el 15,2% frente al 9,3%).
El absceso resultó significativamente más frecuente en endocarditis aórtica (50,0%) que en mitral (20,3%), así como en endocarditis protésica (44,4%) que nativa (26,2%).
La existencia de AbP incrementó significativamente la mortalidad en la EI aórtica (el 21,4% frente al 3,6%; p=0,043), pero no la modificó en EI mitral (el 25,5% frente al 25%; p=0,970). Además, se asoció a mayor mortalidad en endocarditis nativa (el 29,6% frente al 19,7%), sin modificarla en el caso de EI protésica (el 32,1% frente al 31,4%).
Tras el alta hospitalaria (seguimiento mediano 51 meses), la supervivencia global (el 70,6% con AbP frente al 75,7% sin AbP) y la reinfección (el 13,3% frente al 10,2%) fueron similares entre los pacientes con y sin AbP.
ConclusiónLa presencia de AbP ensombrece el pronóstico de la EI, especialmente en casos de afectación aórtica y sobre válvula nativa. En el caso de indicación quirúrgica, la intervención precoz podría ser beneficiosa para intentar evitar la formación de abscesos. Tras el alta hospitalaria, los pacientes tienen un pronóstico similar a largo plazo.
Paravalvular abscess (PAb) increases mortality, complexity and complications associated with infectious endocarditis (IE) surgery. We analysed the impact of PAb in different clinical presentations of IE.
MethodsRetrospective, observational study that included all patients undergoing heart surgery because of EI between 2002 and 2015 in one center. Clinical follow-up was performed after discharge.
Results169 patients were operated, and there was a PAb present in the 33% of them. Abscess was associated with increased perioperative mortality (30.9% vs. 23.4%)) and permanent pacemaker implantation (15.2% vs. 9.3%).
PAb was significantly more frequent in aortic (50.0%) than in mitral (20.3%) surgery, as well as in native (44.4%) versus prosthetic (26.2%) IE.
The presence of abscess significantly increased surgical mortality in aortic IE (21,4% vs. 3.6%; P=.043), with no significant differences in mitral IE (25,5% vs. 25%; P=.97). It was also associated with higher but no significantly increased mortality in native endocarditis (29.6% vs. 19.7%), with similar results in prosthetic IE (32,1% vs. 31,4%).
After a median follow-up of 51 months after discharge, survival (70.6% with PAb vs. 75.7% without PAb) and re-infection (13.3% vs. 10,2%) were similar among patients with and without PAb.
ConclusionThe presence of PAb was associated with poor prognosis in IE, especially in aortic and native valve involvement. When indicated, early surgery could be beneficial in these patients to prevent abscess formation. After discharge patients had a similar long-term prognosis.
Durante las últimas décadas, la endocarditis infecciosa (EI) ha sido una causa importante de patología cardiovascular que, a pesar de los avances diagnósticos y terapéuticos, continúa siendo una enfermedad grave que conlleva una elevada morbimortalidad.
En la actualidad se estima que la incidencia de la EI se sitúa en torno a 3-10 episodios/100.000 personas-año, con una tasa de mortalidad intrahospitalaria que oscila entre el 9,6 y el 26%, pero difiere de manera considerable en función de las características del paciente. La supervivencia a largo plazo se estima entre un 60-90% a los 10 años1.
La EI no es una enfermedad uniforme, sino que varía según las manifestaciones clínicas, la cardiopatía subyacente, el microorganismo implicado, la presencia o ausencia de complicaciones y la comorbilidad del paciente. En este contexto la presencia de absceso paravalvular (AbP) se ha relacionado con un incremento en la mortalidad, la complejidad y las complicaciones asociadas a la cirugía de EI.
El AbP se define como la presencia de infección y necrosis del tejido cardiaco adyacente al anillo paravalvular, con formación de una cavidad purulenta, con capacidad de invadir y afectar estructuras cercanas al anillo valvular2. La extensión de los AbP hacia tejido cardiaco sano puede ocasionar defectos de conducción cardiaca, comunicaciones anormales entre cavidades, formación de seudoaneurismas, afectación pericárdica o incluso isquemia cardiaca por afectación de la anatomía coronaria en los casos avanzados3.
La cirugía de EI representa un reto para el cirujano cardiaco por su elevada complejidad, que en el caso de presencia de AbP aumenta de manera muy relevante4. En los casos de AbP con afectación valvular mitro-aórtica y situación de shock cardiogénico el riesgo asociado a la intervención es todavía mayor5. Las formas de abordaje quirúrgico incluyen: el drenaje de la cavidad, el desbridamiento del tejido necrótico, la reconstrucción de los tejidos y la reparación del anillo paravalvular, de manera que se realice una correcta exéresis de todos los tejidos afectados6,7.
La presencia de AbP constituye una indicación de intervención urgente en EI, al tratarse de una infección local no controlada con complicaciones potencialmente mortales1, y se relaciona con riesgo elevado de endocarditis recurrente8. Aun realizada de manera adecuada, la mortalidad de la cirugía de la EI en casos con AbP alcanza el 31% en algunas series, aunque este dato es muy variable en la literatura publicada hasta la fecha5.
Con el objetivo de evaluar el impacto de la presencia de AbP en la mortalidad a corto y largo plazo de los casos de EI con indicación de cirugía, evaluamos las características específicas de endocarditis y su relación con la mortalidad en todos los pacientes intervenidos de cirugía cardiaca con el diagnóstico de EI aguda en nuestro centro.
MétodosDiseño del estudioEstudio retrospectivo, observacional, unicéntrico, que incluyó a todos los pacientes intervenidos de cirugía cardiaca con diagnóstico de EI aguda. Se realizó un seguimiento clínico por vía telefónica tras el alta hospitalaria, con una duración mediana de 51 meses (rango 3-158 meses) tras la intervención.
Población a estudioEl estudio incluyó a todos los pacientes intervenidos en nuestro centro, desde el año 2002 al 2015, con diagnóstico de EI activa según los criterios de Duke9.
Los pacientes incluidos fueron estratificados en 2 grupos, en función de la presencia o ausencia de AbP en el momento de la intervención.
Objetivos del estudioComo objetivo primario se analizaron, en función de la presencia o ausencia de AbP:
- a.
Mortalidad cardiovascular perioperatoria: mortalidad tanto intraoperatoria como postoperatoria durante el ingreso del paciente.
- b.
Mortalidad a largo plazo: mortalidad tras el alta hospitalaria.
Como objetivos secundarios se analizaron:
- a.
Las características específicas de EI asociadas a la aparición de abscesos.
- b.
La morbilidad perioperatoria y a largo plazo, mediante el análisis de la presencia de bloqueos aurículo-ventriculares, implante de marcapasos definitivo y reinfección protésica.
- c.
Análisis de la mortalidad en función de las características perioperatorias de la EI.
Las variables analizadas fueron recogidas de manera retrospectiva, recopilándose de las bases de datos del hospital. Se incluyeron variables clasificadas en los siguientes grupos: demográficas, factores de riesgo cardiovascular, tipos de válvulas afectadas, variables de laboratorio, microbiología, variables ecocardiográficas, variables quirúrgicas, presencia de complicaciones y mortalidad. Estas variables se recogen en las tablas 1-3.
Parámetros basales de la población a estudio
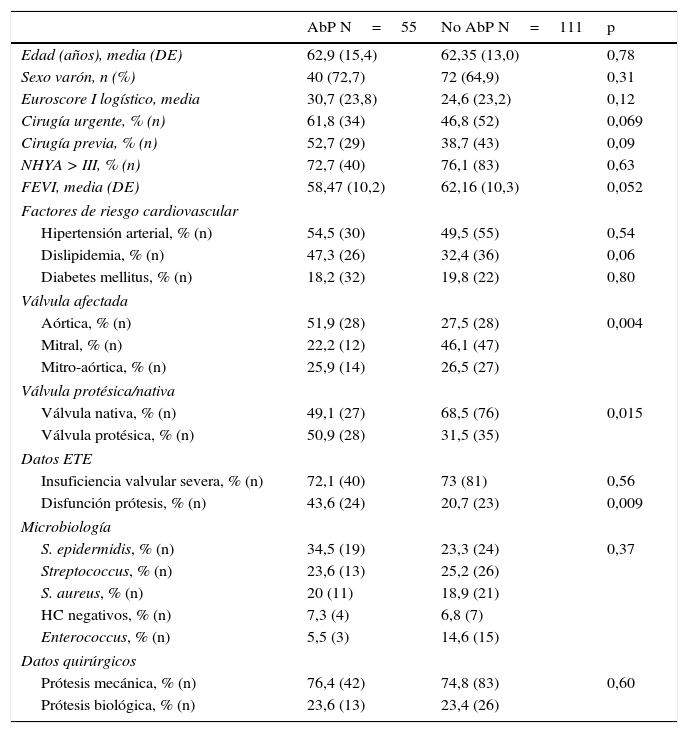
| AbP N=55 | No AbP N=111 | p | |
|---|---|---|---|
| Edad (años), media (DE) | 62,9 (15,4) | 62,35 (13,0) | 0,78 |
| Sexo varón, n (%) | 40 (72,7) | 72 (64,9) | 0,31 |
| Euroscore I logístico, media | 30,7 (23,8) | 24,6 (23,2) | 0,12 |
| Cirugía urgente, % (n) | 61,8 (34) | 46,8 (52) | 0,069 |
| Cirugía previa, % (n) | 52,7 (29) | 38,7 (43) | 0,09 |
| NHYA > III, % (n) | 72,7 (40) | 76,1 (83) | 0,63 |
| FEVI, media (DE) | 58,47 (10,2) | 62,16 (10,3) | 0,052 |
| Factores de riesgo cardiovascular | |||
| Hipertensión arterial, % (n) | 54,5 (30) | 49,5 (55) | 0,54 |
| Dislipidemia, % (n) | 47,3 (26) | 32,4 (36) | 0,06 |
| Diabetes mellitus, % (n) | 18,2 (32) | 19,8 (22) | 0,80 |
| Válvula afectada | |||
| Aórtica, % (n) | 51,9 (28) | 27,5 (28) | 0,004 |
| Mitral, % (n) | 22,2 (12) | 46,1 (47) | |
| Mitro-aórtica, % (n) | 25,9 (14) | 26,5 (27) | |
| Válvula protésica/nativa | |||
| Válvula nativa, % (n) | 49,1 (27) | 68,5 (76) | 0,015 |
| Válvula protésica, % (n) | 50,9 (28) | 31,5 (35) | |
| Datos ETE | |||
| Insuficiencia valvular severa, % (n) | 72,1 (40) | 73 (81) | 0,56 |
| Disfunción prótesis, % (n) | 43,6 (24) | 20,7 (23) | 0,009 |
| Microbiología | |||
| S. epidermidis, % (n) | 34,5 (19) | 23,3 (24) | 0,37 |
| Streptococcus, % (n) | 23,6 (13) | 25,2 (26) | |
| S. aureus, % (n) | 20 (11) | 18,9 (21) | |
| HC negativos, % (n) | 7,3 (4) | 6,8 (7) | |
| Enterococcus, % (n) | 5,5 (3) | 14,6 (15) | |
| Datos quirúrgicos | |||
| Prótesis mecánica, % (n) | 76,4 (42) | 74,8 (83) | 0,60 |
| Prótesis biológica, % (n) | 23,6 (13) | 23,4 (26) | |
AbP: absceso paravalvular; DE: desviación estándar; ETE: ecocardiograma transesofágico; FEVI: fracción de eyección del ventrículo izquierdo; HC: hemocultivos; n: número de casos: NYHA: escala de la New York Heart Association; S. epidermidis: Staphylococcus epidermidis; S. aureus: Staphylococcus aureus; %: porcentaje.
Aparición de eventos
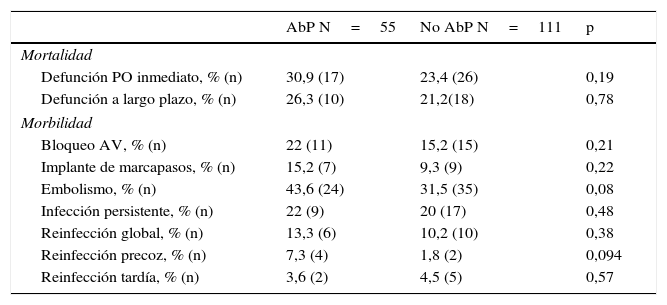
| AbP N=55 | No AbP N=111 | p | |
|---|---|---|---|
| Mortalidad | |||
| Defunción PO inmediato, % (n) | 30,9 (17) | 23,4 (26) | 0,19 |
| Defunción a largo plazo, % (n) | 26,3 (10) | 21,2(18) | 0,78 |
| Morbilidad | |||
| Bloqueo AV, % (n) | 22 (11) | 15,2 (15) | 0,21 |
| Implante de marcapasos, % (n) | 15,2 (7) | 9,3 (9) | 0,22 |
| Embolismo, % (n) | 43,6 (24) | 31,5 (35) | 0,08 |
| Infección persistente, % (n) | 22 (9) | 20 (17) | 0,48 |
| Reinfección global, % (n) | 13,3 (6) | 10,2 (10) | 0,38 |
| Reinfección precoz, % (n) | 7,3 (4) | 1,8 (2) | 0,094 |
| Reinfección tardía, % (n) | 3,6 (2) | 4,5 (5) | 0,57 |
AbP: absceso paravalvular; Bloqueo AV: bloqueo aurículo-ventricular; n: número de casos; PO inmediato: postoperatorio inmediato; %: porcentaje.
Distribución de gérmenes causales de AbP
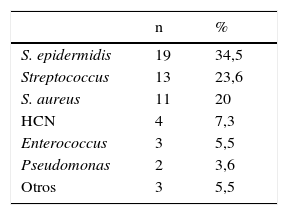
| n | % | |
|---|---|---|
| S. epidermidis | 19 | 34,5 |
| Streptococcus | 13 | 23,6 |
| S. aureus | 11 | 20 |
| HCN | 4 | 7,3 |
| Enterococcus | 3 | 5,5 |
| Pseudomonas | 2 | 3,6 |
| Otros | 3 | 5,5 |
HCN: hemocultivos negativos; n: número de casos; S. epidermidis: Staphylococcus epidermidis; S. aureus: Staphylococcus aureus; %: porcentaje.
Se realizó un seguimiento clínico mediante revisión de las bases de datos hospitalarias, así como consulta telefónica, con un seguimiento mediano de 51 meses (rango 3-158 meses).
Definición de los parámetros a estudioLos parámetros a estudio se consideraron como:
- 1.
AbP: infección y necrosis del tejido adyacente al anillo paravalvular, con formación de una cavidad purulenta con capacidad de invadir estructuras cercanas2.
- 2.
Bloqueo aurículo-ventricular: trastorno en la conducción aurículo-ventricular de primer, segundo o tercer grado.
- 3.
Muerte cardiovascular: toda muerte de origen cardiovascular conocido, o toda muerte de etiología no filiada.
- 4.
Reinfección: nuevo episodio de EI sobre la prótesis implantada, clasificada en:
- –
Reinfección precoz: nuevo episodio de EI durante el primer año tras el alta hospitalaria.
- –
Reinfección tardía: nuevo episodio de EI que ocurre posteriormente al año del alta hospitalaria.
- –
- 5.
Infección persistente: presencia de hemocultivos positivos para el microorganismo causal tras finalizar pauta antibiótica indicada.
- 6.
Embolismo: presencia de embolias sistémicas diagnosticadas mediante datos clínicos y pruebas complementarias.
El análisis estadístico se llevó a cabo empleando IBM SPSS Statistics (Versión 20.0, IBM Corp., Armonk, NY, EE. UU.). Las variables continuas se expresaron como media y desviación estándar en caso de distribución normal de las mismas, o como mediana y rango intercuartílico en el caso de variables con asimetrías importantes. Las variables categóricas se expresaron como frecuencia y proporciones. Para comparación de variables continuas se empleó el test t de Student, para comparación de variables categóricas se empleó el test de la chi al cuadrado o el estadístico exacto de Fisher en caso de no cumplirse las condiciones de aplicación de la prueba de la chi al cuadrado. La curva de supervivencia se construyó empleando el método de Kaplan-Meier, comparando la supervivencia entre grupos mediante el análisis de log-rank. Un valor p inferior a 0,05 fue considerado como estadísticamente significativo.
ResultadosCaracterísticas de la población a estudioDurante el periodo del estudio, fueron intervenidos en nuestro centro 169 pacientes diagnosticados de EI, de los cuales 55 presentaron AbP (33% de los casos).
La tabla 1 muestra las características basales de la población a estudio estratificada según la presencia o ausencia de AbP.
Como diferencias basales en los grupos, en los pacientes con absceso existió una mayor afectación de la válvula aórtica (51,9%), mientras que en los pacientes sin absceso la afectación fue predominantemente mitral (46,1%). Por otro lado, en los pacientes con absceso fue más frecuente la afectación protésica (50,9%) que en los pacientes sin absceso (31,5%).
Además, en el grupo de pacientes con presencia de AbP y EI protésica se observó un mayor porcentaje de disfunción de la prótesis valvular en el momento de la intervención comparada con los pacientes sin AbP (el 43,6% frente al 20,7%; p=0,009). Por el contrario, en los pacientes con EI nativa, la presencia de absceso no se asoció a una mayor insuficiencia de la válvula nativa infectada.
Los pacientes con AbP presentaron un mayor porcentaje de requerir cirugía emergente, debido en gran parte a la propia indicación de cirugía urgente por la presencia de AbP, aunque esta diferencia no alcanzó la significación estadística.
No hubo diferencias significativas en el resto de las variables basales analizadas.
Análisis de eventosObjetivo primarioLa tabla 2 muestra el análisis de los resultados del seguimiento en los 2 grupos analizados.
La mortalidad global en el postoperatorio inmediato fue del 26%. Durante el seguimiento se logró contactar con el 92,9% de los pacientes, registrando un total de 12 pérdidas que se distribuyeron por igual en ambos grupos analizados y fueron derivadas en gran medida del cambio de comunidad autónoma e imposibilidad de contacto telefónico. La supervivencia global, tras un seguimiento mediano de 51 meses (rango 3-158 meses), fue del 53%. El tiempo medio de supervivencia tras la intervención fue de 108 meses.
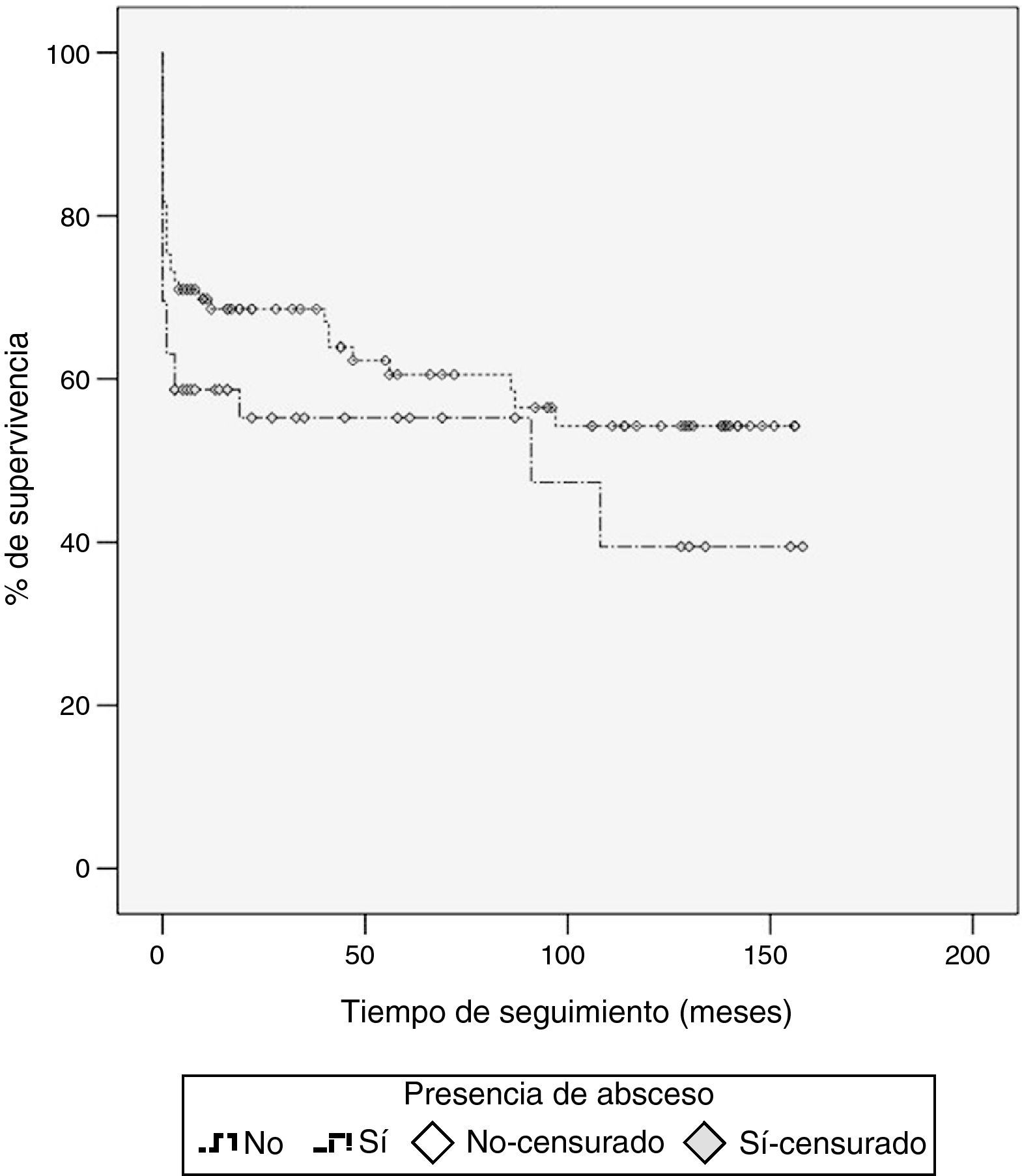
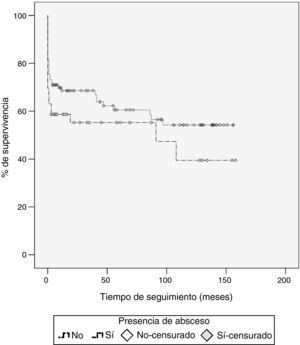
La figura 1 muestra la curva de supervivencia estratificada en función de la presencia o ausencia de AbP. En el seguimiento a largo plazo tras el alta hospitalaria la supervivencia global fue similar entre los pacientes con y sin AbP (el 70,6% con AbP frente al 75,7% sin AbP). En la figura podemos observar una separación inicial de ambas curvas de supervivencia debido a la mayor mortalidad en el postoperatorio inmediato en los casos con presencia de absceso, pero posteriormente ambas curvas discurren paralelas, sin diferencias significativas en la mortalidad durante el seguimiento, realizando el análisis de comparación de curvas de supervivencia con el método de log-rank (p=0,175). La mortalidad tardía fue debida en el 70% de los casos a complicaciones cardiovasculares.
El absceso se asoció a un incremento de la mortalidad perioperatoria, aunque esta diferencia no alcanzó la significación estadística (el 30,9% si AbP frente al 23,4% en ausencia de AbP; p=0,19). En los pacientes supervivientes que recibieron alta hospitalaria rutinaria tampoco encontramos diferencias en la supervivencia tardía en función de la presencia o ausencia de AbP, la mortalidad tardía fue de 26,3% en los pacientes con AbP y 21,2% en presencia de AbP (p = 0,78).
Objetivos secundariosDurante el seguimiento presentaron un nuevo episodio de EI sobre la prótesis implantada 16 casos (11,2% del total), que ocurrió en el 5,7% de las prótesis biológicas implantadas y en el 13% de las mecánicas. La reinfección posquirúrgica global fue similar en los pacientes con y sin absceso (13,3% en presencia de AbP frente al 10,2% en los que no lo presentaron; p=0,38). En cambio, analizando las reinfecciones durante el primer año observamos una ligera tendencia a presentar un nuevo episodio de infección en los pacientes con AbP (el 1,8% de reinfecciones en ausencia de AbP frente al 7,3% con AbP; p=0,094). En las reinfecciones posteriores al año de la intervención no hay ninguna diferencia entre con y sin AbP (el 3,5 y el 4,6%, respectivamente; p = 0,57). El 7,7% presentó infección persistente tras la cirugía.
La presencia de bloqueo aurículo-ventricular se documentó en el 15,2% de los pacientes sin AbP frente al 22% en presencia de AbP, siendo esta relación no significativa (p=0,21). El implante de marcapasos definitivo tras la cirugía fue superior en presencia de abscesos (el 15,2% frente al 9,3%), aunque tampoco alcanzó la significación estadística.
Por otra parte, no existió relación entre la formación de AbP y el tipo de germen causal. La tabla 3 muestra la distribución de los gérmenes implicados en los casos con absceso.
El Staphylococcus epidermidis (S. epidermidis) fue el microorganismo más prevalente en las EI con absceso, estando presente en el 34,5% de los casos. El género Streptococcus fue el responsable del 23,6% y el Staphylococcus aureus (S. aureus) fue el causante del 20%. El resto de los casos presentan un espectro variado con la única excepción del género Enterococcus que causó solamente el 5,5% de las endocarditis con AbP (3 casos de los 55). En el 7,3% no se identificó el microorganismo causal (hemocultivos negativos).
Analizando la mortalidad en función del tipo de afectación valvular, en pacientes sin AbP la mortalidad precoz fue mayor (p=0,177) en las EI protésicas (31,4%) que en nativas (19,7%); en presencia de AbP la mortalidad observada fue igual en nativas y protésicas (29,6% en nativas; 32,1% en protésicas; p=0,840). El AbP se asocia a una mayor mortalidad en EI nativa (29,6% con absceso vs. 19,7% sin absceso), aunque de manera no estadísticamente significativa (p = 0,289). No observamos modificación en la mortalidad en el caso de EI protésica con o sin AbP (32,1% vs. 31,4%; p = 0,952).
El absceso fue significativamente más frecuente en las endocarditis aórticas (p=0,004). En los pacientes con EI aórtica, el 50% presentó absceso, en cambio, el AbP ocurrió en el 20,3% de las EI mitrales y el 34,1% de las mitroaórticas. Su presencia incrementó significativamente la mortalidad quirúrgica en endocarditis aórtica (el 3,6% frente al 21,4%; p=0,043), sin modificarla en el caso de endocarditis mitral (25% vs. 25,5%; p=0,97).
DiscusiónEl hallazgo fundamental del presente estudio es el incremento de mortalidad asociada al AbP en los casos de EI y su relación con la aparición de complicaciones. La tasa de mortalidad asociada a endocarditis con AbP representa del 3,7 al 31% en los diferentes estudios publicados5,10-12, lo que concuerda con los que fueron obtenidos en nuestro registro.
Un estudio publicado por David et al.5 observó recientemente un 15% de mortalidad en pacientes con EI asociada a la presencia de AbP, observando una mayor mortalidad en casos de afectación mitro-aórtica y en shock prequirúrgico. En este trabajo, la tasa de supervivencia a largo plazo en EI con AbP no difiere de la obtenida en EI sin AbP, lo que concuerda con el obtenido en nuestra serie. En la literatura podemos encontrar diferentes resultados respondiendo a la pregunta que plantea la relación entre la presencia de AbP y la tasa de supervivencia a largo plazo. Los resultados de varios estudios establecen la ausencia de diferencias significativas en supervivencia3,5,13,14 pero contrastan con otros datos reportados, en los que el incremento de la mortalidad asociada al AbP es tanto a corto, como a medio y largo plazo6,10. Sabik et al.15 analizaron una serie de AbP aórticos, hallando una relación entre la presencia de AbP y el aumento en la tasa de mortalidad en el seguimiento. En nuestro estudio, sin embargo, la presencia de AbP en el momento de la intervención no se asoció a una mayor mortalidad tardía, ni con una mayor tasa de reinfección de la prótesis implantada. Aunque en el caso de la reinfección precoz (menor a un año de la cirugía) hubo una mayor tendencia en pacientes con AbP. En el seguimiento a largo plazo la supervivencia global fue similar entre los pacientes con y sin AbP (el 70,6% con AbP frente al 75,7% sin AbP) sin diferencias significativas. Asimismo, la incidencia de reinfección de la prótesis implantada fue similar entre los pacientes con y sin AbP (el 15,6% frente al 12,5%).
En cuanto a los factores pronósticos en la mortalidad asociada a EI con AbP, han sido pobremente descritos hasta la fecha. En la experiencia reportada por el Cedars-Sinai Medical Center11 se describe las disfunciones renal y neurológica como principales factores de empeoramiento pronóstico. En cambio, no encuentran diferencias significativas en función de la edad, el microorganismo, la presencia de prótesis valvular previa, el área del absceso o factores ecocardiográficos (insuficiencia valvular y la disfunción del ventrículo izquierdo). Al contrario de lo que establecen en este último estudio, la presencia de prótesis valvular se ha considerado de forma clásica un factor determinante en el pronóstico de EI6,10,16,17.
La presencia de AbP en el caso de EI sobre válvulas protésicas se relaciona con dehiscencia valvular, frecuentemente recurrente y precoz. Así mismo, la formación de fístulas o seudoaneurismas ocurre de manera más frecuente en casos de EI protésica. En los últimos años se ha observado un aumento de la EI protésica, hasta constituir aproximadamente el 10-20% del total de las endocarditis. Dentro de las causas que se han relacionado con el peor pronóstico de los casos de EI protésicas con AbP se encuentran la enfermedad más avanzada en el momento del diagnóstico, el estado crítico de los pacientes o la mayor virulencia de los gérmenes implicados10. El riesgo de presentación de AbP parece similar en el caso de prótesis biológicas o mecánicas18. En nuestro caso, la EI protésica se encuentra más frecuentemente asociada a la aparición de AbP (44,4% vs. 26,2% en nativas), pero esta no supuso un incremento de la mortalidad. En presencia de AbP, encontramos una tasa de mortalidad en EI protésica del 32,1%, que, aunque elevada, no difiere de forma estadísticamente significativa de la mortalidad de la EI protésica sin absceso (31,4%%). Conviene destacar la mayor tendencia a la aparición de dehiscencias valvulares protésicas en las EI con AbP en el momento de la intervención, comparada con los pacientes sin AbP (43,6% de las EI protésicas con AbP presentaron dehiscencia protésica frente al 20,7% de la EI protésicas sin AbP; p=0,009).
Por el contrario, en el caso de EI nativa, la presencia de absceso sí que supuso un incremento marcado de la mortalidad, ascendiendo desde el 19,7% en ausencia de AbP hasta el 29,6% con AbP. Un dato llamativo es el hallazgo de que, a pesar de la destrucción del anillo valvular nativo por el absceso, su presencia no se asoció a una mayor tendencia en la aparición de insuficiencia valvular nativa en el momento de la cirugía. Observamos una tendencia al aumento de los fenómenos embolígenos en relación con el incremento de la destrucción tisular propia del AbP, de forma que en presencia de AbP se observó un 43,6% de embolismo sistémico mientras que en ausencia de AbP fue de un 31,5% (p=0,08).
La asociación entre el microorganismo causal agresivo y la presencia de AbP en EI se ha descrito por la tendencia de ciertos gérmenes a invadir el anillo valvular y producir bloqueo aurículo-ventricular. Se ha relacionado el aislamiento de estos gérmenes agresivos con una gran sintomatología febril como cuadro clínico inicial, insuficiencia aórtica severa, pericarditis y sepsis8,16. El S. aureus ha demostrado un incremento en la mortalidad debida a EI19,20 y relación con la formación de AbP14. Por este motivo, la presencia de hemocultivos positivos para S. aureus forma parte en la actualidad de algunas de las escalas de cálculo del riesgo quirúrgico específicas para EI, como el PALSUSE score, desarrollado por Martínez-Sellés et al.21. En nuestro estudio, no encontramos correlación entre los distintos gérmenes implicados y la presencia de AbP. Especies de microorganismos menos virulentos, como el género Streptococcus y el S. epidermidis en nuestro caso, son los más implicados en el formación de AbP. Este dato concuerda con otros resultados publicados, en los que se describe el incremento de EI producida por diferentes tipos de gérmenes, descritos tradicionalmente como poco virulentos, en AbP con amplia destrucción tisular3.
Finalmente, en cuanto a la válvula afectada, existe gran variabilidad en las características basales de las poblaciones estudiadas en los diferentes estudios publicados. Esto podría derivar en diferencias relevantes al analizar las conclusiones de los mismos. El AbP aórtico es el más estudiado hasta la fecha y es el único tipo de EI incluido en numerosos de los trabajos anteriormente mencionados. En las series que incluyen afectación valvular aórtica y mitral, la proporción de AbP aórtico puede llegar a representar entre el 79 y el 92% de los casos. El previamente mencionado trabajo de David et al.5 incluye afectación del anillo aórtico en el 54% y mitral en el 20%, siendo el resto afectación polivalvular. Por este motivo, este trabajo es el más comparable con nuestro análisis, ya que contamos con el 50% de AbP aórtico y 20,3% mitral. Un dato llamativo en nuestra serie es que la existencia de AbP en casos de EI sobre válvula aórtica supuso un incremento drástico en la mortalidad quirúrgica, subiendo desde el 3,6% de mortalidad en casos de AI aórtica sin absceso hasta el 21,4% en caso de existir AbP, siendo esta diferencia estadísticamente significativa (p=0,043). Encontramos una repercusión menor de la existencia de AbP en la mortalidad de la EI mitral.
Como ya hemos mencionado, la relación del AbP con la mortalidad también pareció más marcada en casos de endocarditis sobre válvulas nativas que protésicas. Por todo ello, el AbP supone un factor que ensombrece el pronóstico de los casos a priori más simples para el tratamiento quirúrgico, como es la endocarditis sobre una válvula aórtica o sobre válvula nativa.
En las recientemente publicadas guías sobre el tratamiento de la EI se recomienda, con mayor insistencia que en las previas, la cirugía urgente en el caso de infección local no controlada basándose en nuevos trabajos22,23 que relacionan la afectación paravalvular con peor pronóstico. De forma adicional, por primera vez se recomienda el empleo de las escalas de predicción del riesgo quirúrgico específicas de EI que incluyen la presencia de destrucción valvular en el cálculo del riesgo operatorio.
Los resultados observados en nuestra serie hacen razonable indicar que en pacientes con EI, en caso de indicación de cirugía, esta se lleve a cabo lo más precozmente posible para evitar la aparición de complicaciones locales que, según nuestros resultados, pueden incrementar la mortalidad, sobre todo en caso de endocarditis aórticas y nativas. La realización de estudios en los que se observen los resultados a este respecto según la demora desde el diagnóstico hasta la cirugía podría aclarar más este aspecto y confirmar el beneficio de esta estrategia.
LimitacionesLa principal limitación de este trabajo es el escaso tamaño muestral del mismo, que genera ausencia de significación en análisis que clínicamente parecen relevantes. Otra de sus limitaciones importantes es que se trata de un análisis retrospectivo en el que solamente están incluidos pacientes que fueron tratados mediante cirugía, lo que sesga los resultados al excluir pacientes que, bien por buena respuesta clínica a tratamiento médico, o por situación clínica comprometida con elevado riesgo quirúrgico, no se indicó cirugía.
El hecho de realizarse en un hospital de tercer nivel, referencia para cirugía cardiovascular, puede suponer del mismo modo un sesgo importante, ya que se incluye a pacientes derivados desde otros centros que, en muchas ocasiones, tienen realizadas las pruebas diagnósticas en otro hospital y, por lo tanto, la información que poseemos respecto a los antecedentes, los hallazgos clínicos y, sobre todo, el seguimiento a largo plazo fue insuficiente. En nuestro análisis contamos con una serie de pérdidas en el seguimiento a largo plazo que podemos atribuir en gran parte al cambio de comunidad autónoma y a la imposibilidad de contacto de manera telefónica con los pacientes.
ConclusiónLa presencia de AbP ensombrece el pronóstico de la EI, repercutiendo de manera predominante en el incremento de mortalidad en el postoperatorio inmediato, sin variar de forma notable la supervivencia a largo plazo. En el caso de afectación de anillo valvular aórtico, localización más frecuente del absceso, y en el caso de EI sobre válvula nativa, la presencia de AbP influyó en el pronóstico, asociándose a un incremento de la mortalidad y de las complicaciones asociadas.
A la luz de los resultados obtenidos, podría estar recomendada la realización precoz de la intervención quirúrgica, en los pacientes con indicación de cirugía, para intentar evitar la formación de abscesos, haciendo especial énfasis en los casos de EI aórtica y sobre válvula nativa. Esta indicación no debe influenciarse por el germen implicado, ya que especies consideradas poco virulentas tienen la capacidad de producir abscesos valvulares en casos de retraso del tratamiento quirúrgico. La realización de estudios que comparen el tiempo a la cirugía en caso de EI aórtica y nativa podría aportar beneficios a la hora de disminuir la morbimortalidad asociada a la EI.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.