Discusión a partir de 3 casos clínicos de la aplicabilidad de la videoconsulta en Atención Primaria.
DescripciónLa videoconsulta es una modalidad de telemedicina síncrona, que permite mayor interacción médico-paciente y se asemeja a la consulta presencial. A pesar de disponer de evidencias de largo recorrido a nivel internacional, no ha sido hasta la llegada de la pandemia por la COVID-19 que se ha iniciado esta modalidad en nuestro país.
En la evaluación y el seguimiento de los problemas de salud mental, confiere un clima de seguridad que facilita la expresión emocional, con un mayor contacto facial que en la actual consulta presencial y se convierte en un método de exploración que complementa y amplía la información necesaria.
En el seguimiento de las enfermedades respiratorias, la videoconsulta permite mejorar la educación en el manejo de la terapia inhalada con la visualización y la grabación de la técnica inhalada en un entorno seguro.
En el manejo de la COVID-19 puede ser la modalidad de consulta de elección para discriminar a los pacientes con afección moderada y la indicación de exámenes complementarios.
ConclusiónLas principales ventajas de la videoconsulta son la evitación de desplazamientos innecesarios y una mayor interacción.
Es necesario resolver aspectos técnicos, favorecer la formación en su uso y crear una cultura que favorezca su implantación progresiva.
Discussion based on three clinical cases of the applicability of videoconsultation in the Primary Care practice.
DescriptionVideoconsults are a modality of telemedicine that allows for an improved doctor-patient interaction and resembles in-person consultations. Despite overwhelming evidence at an international level, it is not until the arrival of the COVID-19 pandemic that it has found a place in our country.
In the evaluation and follow-up of patients with mental health problems, it grants a climate of trust that enables the demonstration of emotions with more facial contact than in on-site consults and translates into a method that complements and expands the necessary clinical information.
In the monitoring of respiratory diseases, videoconsults permit an improved education in management of inhaled therapy and the recording of the inhaling technique in a safe environment.
In the management of COVID-19 it may be the consult of choice to discriminate patients with moderate affectation and indication of complementary tests.
ConclusionThe main advantages to videoconsults are the greater facial interaction and the avoidance of unnecessary displacements.
A need exists to resolve certain technical aspects, encourage training and creating a culture that facilitates its progressive implementation.
El desarrollo exponencial que las Tecnologías de la Información y la Comunicación han experimentado en los últimos años, ha provocado profundos cambios en el modo de relacionarnos. Con su ayuda, nos comunicamos con facilidad salvando distancias.
La comunicación médico-paciente no es una excepción y el número de visitas no presenciales o teleconsultas no ha dejado de aumentar. La irrupción de la pandemia por la COVID-19, con la necesidad de minimizar el riesgo de contagio, hizo que en la primera fase de confinamiento poblacional las visitas presenciales cayeran drásticamente y fueran sustituidas por atención fundamentalmente telefónica, muchas veces llevada a cabo por profesionales distintos. Dichas consultas telefónicas realizadas por profesionales poco entrenados en atención telefónica ha conllevado insatisfacción en los usuarios, fragmentación en la continuidad asistencial, errores y retrasos diagnósticos y un factor más al ya conocido burn-out sanitario.
Tras esta primera fase de caos organizativo, la asistencia sanitaria inició un proceso de adaptación de la actividad, en la que las diferentes modalidades de telemedicina cobraron protagonismo. La consulta en línea (eConsulta en Catalunya y otras zonas) se convirtió en la modalidad predominante por la facilidad de uso que permite al ciudadano contactar con sus profesionales de referencia en cualquier momento del día1; a la vez que surgía la videoconsulta como modalidad de telemedicina síncrona para mejorar las limitaciones de la atención telefónica.
La videoconsulta permite una mayor interacción médico-paciente, semejante a la consulta presencial con la que comparte algunos aspectos básicos de comunicación. Esta se fundamenta en aspectos técnicos que debemos conocer y en algunas habilidades comunicativas diferentes a las de la consulta presencial y que se han de aprender ya desde el período de formación de Grado, para posteriormente integrarse en la actividad asistencial.
El recorrido histórico se inicia en EE. UU., cuando la NASA impulsó las telecomunicaciones como forma de monitorizar a sus astronautas durante las misiones. En España, se empezó a utilizar en los años 80 en el campo militar. El Hospital Central de Defensa Gómez Ulla fue el primero que usó la videoconsulta médica para atender militares destacados en Bosnia-Herzegovina durante la Guerra de los Balcanes.
Posteriormente, algunos países como Australia o Canadá empezaron a usar esta modalidad de consulta como solución a las enormes distancias geográficas.
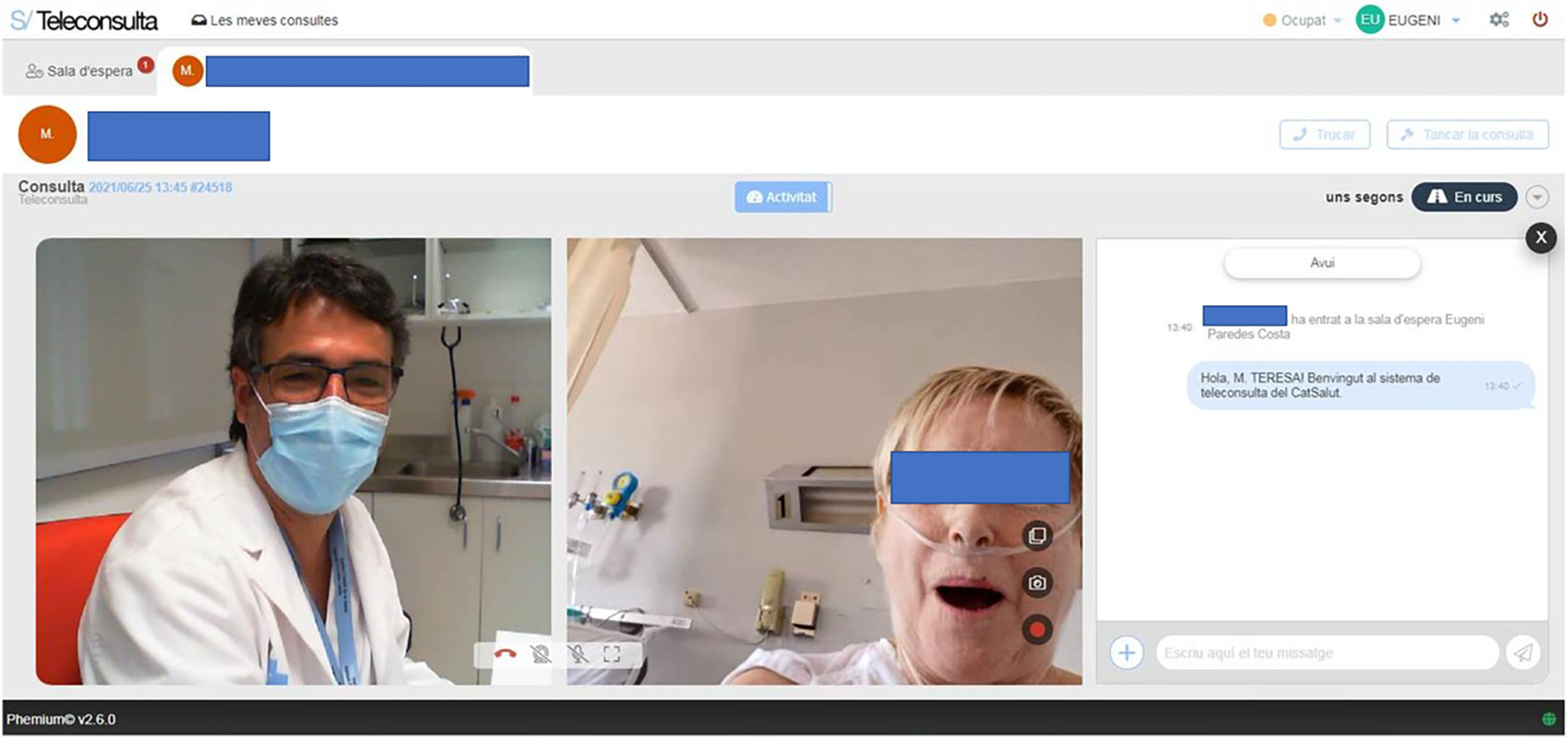
En España, a pesar de alguna iniciativa previa de la sanidad privada, no ha sido hasta la pandemia por la COVID-19 que no se ha introducido en las consultas de Atención Primaria (fig. 1).
Imagen de videoconsulta de seguimiento a un paciente ingresado en sala COVID-19 del hospital de referencia. Fuente: 2 elaboracion propia
Con relación a los requerimientos técnicos cabe mencionar2:
- •
Pantalla de ordenador con espacio suficiente para visualizar bien la imagen de vídeo del paciente.
- •
Cámara con imagen de alta definición en una situación justo por encima de la imagen del paciente.
- •
Altavoces o auriculares de buena calidad para garantizar que el sonido llegue adecuadamente. Si la entrevista debe realizarse en contexto de confidencialidad, mejor auriculares para evitar que el interrogatorio pueda escucharse a distancia. Si el centro es docente y se usan altavoces, se le indicará al paciente que en la consulta está presente el estudiante y/o médico residente.
- •
Software de videoconferencia integrado en la historia clínica electrónica.
En este artículo se narran en formato caso clínico 3 experiencias con el objetivo de mostrar algunos de los usos de la videoconsulta y su aplicabilidad en la atención primaria.
A propósito de 3 casos clínicosTrastorno depresivoSilvia es una joven de 24 años, que un año atrás dio a luz su primer varón tras una FIV. El embarazo y el parto transcurrieron sin complicaciones.
Tras la reincorporación al trabajo, inicia un cuadro de insomnio que no mejora, por lo que hace una demanda telefónica de asistencia médica, solicitando la prescripción de tratamiento farmacológico.
Concertamos una visita presencial en la que refiere lo dura que resulta la vuelta al trabajo, con cambio de horario incluido. Es cajera en un supermercado desde hace unos 4 años y explica que ahora, con la concurrencia de la COVID-19 las cosas «no son como antes». Acordamos benzodiacepina en pauta corta, y ofrecemos soporte emocional y seguimiento.
Unas 6 semanas después refiere empeoramiento. Tomó solo 3 días el tratamiento porque el primer día se levantó con somnolencia y piensa que quizás no podrá escuchar a su hijo si le pasa «algo» durante la noche.
Tras otra nueva visita presencial solicitamos valoración psicológica y proponemos baja médica por unos días. Durante la visita se muestra inhibida en lenguaje, mantiene poco contacto visual y distancia de la mesa, que no se atreve ni a tocar.
En este punto y dada la poca información emocional recogida, proponemos una videoconsulta con el objetivo de mejorar las dificultades de comunicación y observar aspectos de lenguaje no verbal, fundamentales en la entrevista psicológica.
Durante la videoconsulta, Silvia se muestra más comunicativa que en las visitas presenciales previas. Explica que se siente triste, desbordada por las exigencias del trabajo y la dificultad de conciliarlas con las tareas propias de su reciente maternidad. Llora como no había hecho antes en las visitas previas y reconoce que no ve futuro y que ha pensado en «dejarse ir…».
En ese momento, escuchamos el llanto insistente de su hijo. La animamos a que vaya a buscarlo y lo incorpore a la videoconsulta. El bebé tranquilizado ríe, Silvia también. Más relajada expresa que su hijo es lo más importante en su vida y que hará todo lo posible por mejorar.
Dos semanas después, llama al centro solicitando el alta laboral. La llamamos y nos dice que cree que debe intentar volver al trabajo y seguir «remando». Nos agradece la atención prestada y especialmente la videoconsulta que le hizo tomar conciencia de su situación.
DiscusiónLa videoconsulta permite una entrevista directa, con muchas de las características del lenguaje no verbal que difícilmente podríamos observar en una entrevista presencial en el contexto actual, marcado por las mascarillas y la distancia física.
Existe una creciente evidencia de las posibles ventajas de la videoconsulta en el abordaje y el seguimiento de los problemas de salud mental. Se han publicado revisiones de la eficacia de la telepsicología en el trastorno por estrés postraumático3, en la terapia cognitivo-conductual y en los trastornos por ansiedad4,5.
La entrevista clínica con el paciente psiquiátrico requiere inicialmente crear un marco adecuado que confiera un clima de seguridad y confianza para que el paciente pueda explicar su problemática y los sentimientos asociados.
La entrevista presencial con el paciente con trastornos por ansiedad y del estado de ánimo tiene peculiaridades bien conocidas y a menudo es difícil conseguir un clima adecuado en la consulta. Muchos pacientes encuentran dificultades en la comunicación cara a cara hasta el punto de sentirse intimidados, especialmente en el contexto actual.
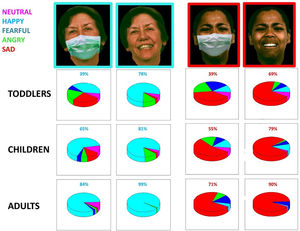
La información proveniente del lenguaje no verbal cobra mucha importancia en el abordaje clínico de los problemas de salud mental, pues habitualmente la ansiedad y el humor se intuyen por la expresión facial y la gestualidad del paciente incluso antes de que los verbalice durante la entrevista. La kinésica y proxémica son un complemento imprescindible y constituyen de hecho elementos de «exploración física» de la entrevista en salud mental. Es común que los pacientes con trastornos psicológicos se sientan en la consulta fuera de su hábitat natural y no muestren toda su expresividad corporal o que la modifiquen por la ansiedad provocada por la propia entrevista. Asimismo, algunos informes preliminares muestran cómo las mascarillas faciales dificultan el reconocimiento de las emociones6 (fig. 2).
Se pidió a los participantes en este estudio que identificasen las emociones de las fotografías con y sin mascarilla, con el porcentaje de aciertos en diferentes tramos de edad. Fuente: Gori et al.6.
Asimismo, los pacientes con trastornos por ansiedad y especialmente con trastornos depresivos experimentan dificultades en reconocer la expresión facial de las emociones en otras personas7. La videoconsulta puede además realizarse sin mascarilla facial, con lo que el paciente recibe y visualiza también la información derivada de nuestra expresividad facial ayudando y reforzando el contenido del mensaje que se transmite.
Finalmente, comentar la ventaja que supone la telemedicina con relación a evitar desplazamientos innecesarios y difíciles para el seguimiento del paciente, hecho importante en los pacientes con depresión y especialmente en áreas rurales8.
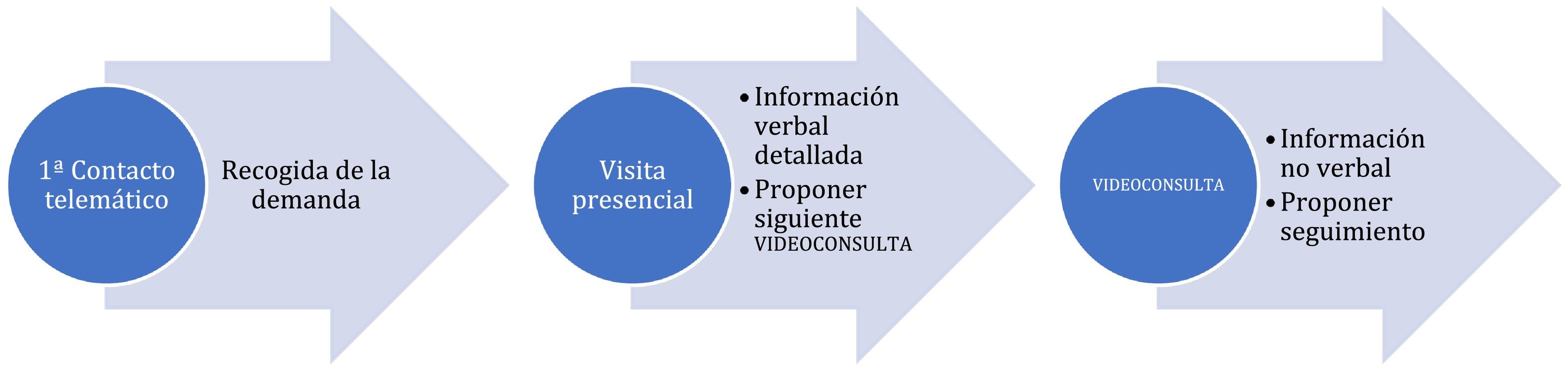
A partir de nuestra propia experiencia y a falta de estándares en su realización, la secuencia que propondríamos se refleja en la. (See Figura 3.)
Paciente con asma que requiere seguimientoRosalía es una paciente de 50 años que consulta por tos de 6 meses de evolución. Sus antecedentes revelan una leve anemia ferropénica por pérdidas ginecológicas.
Presenta tos desde hace unos 6 meses, que atribuyó inicialmente a su hábito tabáquico (18 paquetes/año), motivo por el cual desde hace unos 4 meses dejó de fumar. Consulta por persistencia de la tos que refiere fundamentalmente seca, aunque ocasionalmente se acompaña de expectoración hialina y alguna vez se ha notado «pitos en el pecho». Explica que 4 años atrás tuvo también síntomas similares, pero le duraron menos tiempo.
La exploración física no aporta más datos y realizamos una radiografía de tórax que no muestra signos sugerentes de afectación pleuro-pulmonar y una analítica estrictamente normal. La invitamos a realizar una espirometría forzada en el centro de salud, que evidencia un patrón espirométrico no obstructivo de intensidad leve con una prueba broncodilatadora (+).
Con la orientación diagnóstica de asma bronquial, citamos en consulta presencial para informar de los resultados y valorar la idoneidad de tratamiento inhalado. En consulta, decidimos tratar con una combinación de dosis fija de formoterol-budesonida. Visualizamos algún vídeo de diferentes dispositivos de inhalación y finalmente se escoge uno de polvo seco multidosis. Repasamos verbalmente la técnica y le enviamos por consulta en línea la URL con el vídeo que hemos visto para que luego en su domicilio pueda volver a visualizarlo. Proponemos y acepta una videoconsulta en una semana y le damos la instrucción de que deberá disponerse frente a su cámara con su inhalador para realizar la técnica durante la visita.
En la videoconsulta, la paciente realiza la técnica de manera aceptable, excepto que no ha realizado espiración completa antes de la inhalación enérgica. Un error crítico bastante común con el uso de los «Dry powder inhaler» (DPI). Grabamos a la paciente mientras realiza la técnica y la volvemos a visualizar compartiendo la pantalla, y detenemos el vídeo justo en el punto en el que comete el error para corregirlo.
Posteriormente, monitorizamos el control sintomático mediante la consulta en línea, en la que enviamos adjunto el «Asthma Control Test», en su versión validada en español, que la paciente nos reenvía autocumplimentado cada mes, mostrando valores de buen control.
En 3 meses, el control sintomático ha permitido bajar la dosis inicial hasta realizar el tratamiento a demanda si hay síntomas.
DiscusiónLa adhesión terapéutica en el paciente respiratorio sigue siendo un reto sanitario. Se estima que tan solo un 40% de los pacientes con EPOC o asma tienen una adhesión satisfactoria, y de ellos solo un escaso 40% realizan la técnica correctamente. En los últimos años, no parece haber mejorado esta tendencia a pesar de las múltiples iniciativas en este sentido. La adhesión terapéutica en la terapia inhalada está compuesta por una correcta posología, y de una ejecución de la técnica adecuada, ya que el depósito pulmonar del fármaco puede variar enormemente si se producen errores críticos en su ejecución. Existe una evidencia creciente de la utilidad de la videoconferencia con compartición de pantallas en la educación sanitaria tanto del paciente asmático9, como en la EPOC, incluso comparándola con las consultas presenciales10.
La llegada de la pandemia y de las medidas de seguridad de obligada adopción en las consultas presenciales suponen una dificultad añadida en el manejo del paciente respiratorio crónico. Sin poder realizar la demostración con placebo por parte del profesional sanitario, y sin poder visualizar la comprobación de la técnica del paciente con su dispositivo en la consulta presencial, se impone buscar en la telemedicina soluciones que lo permitan. Una adecuada combinación entre visita presencial-videoconsulta-consulta en línea, puede conseguir mejores resultados que los hasta la fecha conseguidos mediante una entrevista presencial exclusiva.
En concreto y para el manejo del asma, existe bibliografía creciente con relación al uso de la telemedicina11 y algunas sociedades científicas ya han elaborado estándares para su realización12.
Existen también numerosas Apps destinadas al control del asma, algunas de ellas con el aval de sociedades científicas que pueden también contribuir a mejorar la adhesión terapéutica, el grado de control de la enfermedad y mayor autonomía del paciente en la toma de decisiones. El empoderamiento del paciente crónico requiere que este disponga de información sanitaria contrastada, comprensible y disponible para ayudarle a diseñar su itinerario sanitario.
Paciente con la COVID-19 y afectación respiratoriaSe trata de un paciente varón de 52 años valorado en el Centro de Urgencias de Atención Primaria (CUAP) por presentar tos y fiebre de inicio agudo. Como antecedentes médicos destaca un asma bronquial intermitente que precisa ocasionalmente de salbutamol inhalado.
El cuadro actual se inicia con tos seca, opresión torácica y algún sibilante. En el 6t° día presenta fiebre de 38,5 °C, motivo por el cual asiste a consulta. En su valoración la SpO2 es de 96%. En la auscultación pulmonar se constatan algunos sibilantes espiratorios aislados. Se realiza un test antigénico rápido (TAR) que resulta (+).
Con el diagnóstico de COVID-19 e hiperrespuesta bronquial secundaria, se remite al domicilio con la recomendación de reposo, salbutamol y bromuro de ipratropio inhalados cada 8 h, prednisona oral 30 mgr/d en pauta descendente y seguimiento telefónico por parte de su equipo de atención primaria.
En el cribado telefónico, enfermería informa de persistencia de la fiebre con mialgia generalizada y recomienda valoración clínica. Dado que el paciente dispone de pulsioxímetro en su domicilio, le ofrecemos la posibilidad de realizar videoconsulta.
Durante la consulta el paciente se muestra postrado en cama y relata artromialgia, cefalea con tos seca. Los sibilantes han mejorado y no explica disnea. Nos muestra su saturación durante la conversación, que es de 95%. Le indicamos que queremos valorar su respuesta al ejercicio y le damos instrucciones para realizar «1 minut-sit-to-stand test» y visualizarlo, pero lo interrumpe a los pocos segundos por mialgia. Posteriormente, le damos instrucciones para la realización del test de Roth, observando su inspiración en 6 segundos. La SpO2 medida baja a 93% motivo por el cual recomendamos valoración hospitalaria. Durante su estancia en el Servicio de Urgencias, se realiza analítica en la que se destaca D dímeros de 472 ngr/ml. La gasometría arterial descarta la insuficiencia respiratoria. Se realiza también una radiografía de tórax sin alteraciones patológicas. Se le prescribe enoxaparina 40 UI/día, durante 14 días y se remite al domicilio para seguimiento.
Citamos en consulta en 48 horas y realizamos ecografía pulmonar, en la que se aprecia un patrón de aireación correcto, con líneas B aisladas (en patrón B7) en áreas L3 y R6 como único hallazgo. Le indicamos que siga con el tratamiento recomendado y le remitimos algunos vídeos con ejercicios respiratorios mediante consulta en línea.
Tras un mes de seguimiento, se realiza el alta laboral por mejoría.
DiscusiónEn este caso la videoconsulta permitió una mejor y más profunda valoración que el habitual seguimiento telefónico, a la vez que seleccionó mejor la tipología de paciente que requiere valoración con pruebas complementarias. Además, conseguimos más información visual, pistas diagnósticas y una tranquilizadora «presencia terapéutica» que no es posible a través el teléfono.
Con el objetivo de obtener mejor información clínica, desde un principio algunos países adoptaron modelos de videoconsulta13, especialmente para los casos moderados, los pacientes con comorbilidades y con ansiedad relacionada con el diagnóstico de COVID-19 ().
Uno de los puntos críticos a valorar es la disnea en el paciente. En el momento actual no existe ningún test validado y en líneas generales se recomienda hacer preguntas abiertas al paciente para que describa su respiración, la relación de esta con el habla y el ejercicio, o si respira de forma diferente a la habitual.
Se ha valorado la utilidad del «1 Minute Sit to Stand Test», en la infección por SARS-CoV-2, dada la observación de pacientes que presentaban una saturación normal en reposo pero desaturaban al realizar actividad física. Una disminución mayor al 3% durante la realización de este test debe hacernos pensar en una afectación importante, y recomendar evaluación complementaria14.
De igual modo, existen estudios que evalúan la eficacia de la telemedicina y la telemonitorización en la detección de casos potencialmente severos de COVID-1915. En este contexto, parecería la videoconsulta una solución ideal16, exenta de riesgo de contagio por gotas y aerosoles.
ConclusiónLa videoconsulta ha irrumpido como una vía emergente para mejorar la interacción médico-paciente, actualmente condicionada por las medidas de seguridad impuestas desde la llegada de la COVID-19. De hecho, en el momento actual permite un contacto facial sin mascarillas, y sin la incomodidad que pueda representar desplazarse a la consulta clínica.
Además de los ejemplos mostrados en este artículo, existen otros usos en los que la videoconsulta ha mostrado utilidad y que proponemos a continuación:
- •
Enfermedades cutáneas (preferentemente si el paciente ha enviado antes una fotografía mediante la consulta en línea).
- •
Infecciones urinarias no graves y de la vía respiratoria superior (puede requerir la toma de muestras).
- •
Consejo sobre anticoncepción.
- •
Seguimiento de patología crónica: HTA, DM, hiperlipidemia, hipotiroidismo, enfermedades respiratorias crónicas17. Muchas veces con el soporte de los dispositivos que el paciente puede manejar en su domicilio.
- •
Resultados de analíticas, de pruebas de imagen, informes de especialistas hospitalarios. Generalmente, las videoconsultas permiten compartir pantalla y mostrar al paciente aquellos resultados de interés.
- •
En general, en todas las situaciones en las que la exploración física no es necesaria.
A pesar de estas ventajas, una proporción de profesionales encuentran dificultades técnicas en establecer la conexión, y consideran que se requiere entrenamiento18 adicional.
Además, es necesario un plan para introducir y popularizar la telemedicina19, y eso debe hacerse de forma progresiva para intentar evitar que la llamada brecha digital devenga en una nueva inequidad en salud.
La videoconsulta tanto en adición como en sustitución de la consulta presencial parece estar llamada a convertirse en una modalidad de visita habitual en atención primaria.
La comodidad para el paciente evitando desplazamientos innecesarios, y la riqueza de la interacción facial que se consigue parecen sus principales ventajas, mayoritariamente entre la población habituada a las tecnologías de la comunicación digital.
No obstante, cabe mejorar algunos aspectos técnicos para hacer que profesionales y usuarios se manejen cómodamente, además de favorecer la formación y el entrenamiento en esta modalidad y crear una cultura que favorezca su implantación progresiva.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.