Valorar la influencia del acompañante en consulta sobre la calidad de la comunicación médico-paciente y la duración de la consulta.
DiseñoDescriptivo transversal.
EmplazamientoDiez centros de salud.
ParticipantesMédicos residentes de Medicina Familiar y Comunitaria.
IntervencionesAuditoría por pares de videograbaciones de consultas a demanda.
Mediciones principalesHabilidades en comunicación utilizando el cuestionario CICAA-2 (mejorable, aceptable o adecuada); edad (MIR), sexo (MIR, paciente y acompañante), motivos de consulta y duración de la entrevista. Análisis bivariante y multivariante. Autorización del CEI, consentimiento informado oral y custodia de las videograbaciones.
ResultadosParticiparon 73 MIR (53,8% mujeres, 32,9±7,7 años) valorando 260 entrevistas (60,3% mujeres, 2,1±1,0 motivos de consulta). Un 27,7% de consultas con acompañante (sexo femenino 65,3%). La duración media de las entrevistas fue de 8,5±4,0 minutos, superior 2,7±0,5 minutos en consultas con acompañante (p<0,001 t de Student) y con mayor número de motivos de consulta (40% con ≥ 3 motivos, p=0,048 X2). El valor medio de la puntuación total de la escala CICAA-2 (46,9±16,5) fue superior en las consultas con acompañante (diferencia 4,6±2,3), al igual que la tarea 2 (39,3±15,8 con diferencia 4,4±2,2) (p<0,05 t de Student). El modelo obtenido con regresión logística binaria muestra una mayor duración de la consulta con acompañante (OR 1,2; IC [1,1-1,3]) y posiblemente mejor puntuación en la tarea 2 (OR 1,02; IC [0,99-1,1]).
ConclusionesLas comunicaciones triádicas suponen un desafío para las habilidades de comunicación del médico, que mejora sus capacidades para identificar y comprender los problemas del paciente, aunque a costa de una mayor inversión de tiempo.
To know the influence of the companion in triadic clinical encounter on the quality of doctor–patient communication and the duration of the interview.
DesignCross-sectional descriptive study.
Location10 Primary Care Centers.
ParticipantsResident doctors of Family and Community Medicine.
InterventionsPeer review of video recordings of clinical demand consultations.
Main measurementsCICAA-2 questionnaire to assess communication skills (improvable, acceptable or adequate); age and sex, reasons for consultation and duration of the interview. Bivariate and multivariate analyses. Ethical authorization, oral informed consent and custody of the video recordings.
Results73 RD (53.8% women, 32.9±7.7 years) participated with 260 interviews (60.3% women and 2.1±1.0 clinical demands). 27.7% of consultations with a companion (female sex 65.3%). The mean duration of the interviews was 8.5±4.0min. Clinical encounters lasted longer when a companion attended (2.7±0.5min more; p<.001 Student t) and with a greater number of clinical demands (40% with ≥3 reasons, p=0.048 X2). The mean value of the total score of the CICAA-2 scale (46.9±16.5; difference 4.6±2.3) and Task 2 (39.3±15.8 with difference 4.4±2.2) were higher when companion was present (p<.05 Student t). The model obtained with logistic regression shows a longer duration of the consultation with a companion (OR 1.2; CI [1.1–1.3]) and possibly a better score in Task 2 communication skills (OR 1.02; CI [0.99–1.1]).
ConclusionsTriadic communications challenge the clinician's communication skills, improving their abilities to identify and understand patient problems, albeit at the cost of a greater investment of time.
La salud se considera un derecho humano fundamental y constituye un recurso para la vida en mayor medida que un objetivo en sí misma1. Múltiples aspectos económicos, sociales y culturales interaccionan constantemente con otros factores individuales para modular el proceso salud-enfermedad. La adaptación al entorno, clave en la búsqueda de la salud, se basa en el establecimiento de unas adecuadas relaciones interpersonales, la inexistencia de barreras para la comunicación y sentirse apoyado por otras personas. Esta necesidad de apoyo social se objetiva en la práctica clínica en la llamada comunicación triádica2,3, donde una tercera persona acompaña al paciente para facilitar el encuentro con el médico.
Los derechos del paciente, legislados en España en la Ley 41/2002 de autonomía del paciente, sitúan al propio enfermo como titular del derecho a la información, pero también pueden ser informadas las personas vinculadas a él y que estén autorizadas de manera expresa o tácita. En el ámbito hospitalario es habitual ofrecer un régimen de visitas para que la estancia incida lo menos posible en las relaciones sociales y personales del enfermo ingresado. En la atención primaria de salud es muy frecuente que los encuentros clínicos entre médicos y pacientes estén abiertos a una tercera persona: el acompañante3, que generalmente suele ser un familiar, como su cónyuge, un hijo adulto o cuidadores formales.
El acompañante ejerce una poderosa influencia sobre el comportamiento y actitud del paciente respecto a los cuidados en salud y aporta datos de gran valor por su cercanía al enfermo4. La presencia de una tercera persona puede ayudar a mejorar la gestión del autocuidado, aunque también puede negativamente en los procesos comunicativos al limitar el intercambio de información, particularmente aquella relacionada con temas delicados3,5. La gran variedad de roles que puede desempeñar un acompañante durante el acto clínico representa un reto para el profesional de la salud, quien deberá desarrollar diferentes habilidades en comunicación con el objetivo de «acomodar al acompañante» y aprovechar el enorme potencial que ofrece tanto en el aspecto semiológico como de aliado terapéutico, aunque posiblemente a costa de invertir más tiempo en el encuentro clínico4.
Diferentes estudios muestran la influencia del acompañante en la duración del encuentro clínico y en las habilidades comunicacionales del médico de familia2,3,5,6, con resultados dispares debido a las diferencias en el diseño empleado y el entorno sanitario. El objetivo que se plantea en este trabajo es valorar el impacto de la relación paciente-acompañante en la calidad de la comunicación por parte del médico, así como las características y la duración de la consulta, empleando para ello una metodología de aprendizaje de campo mediante videograbaciones de consultas a demanda realizadas por médicos internos residentes (MIR).
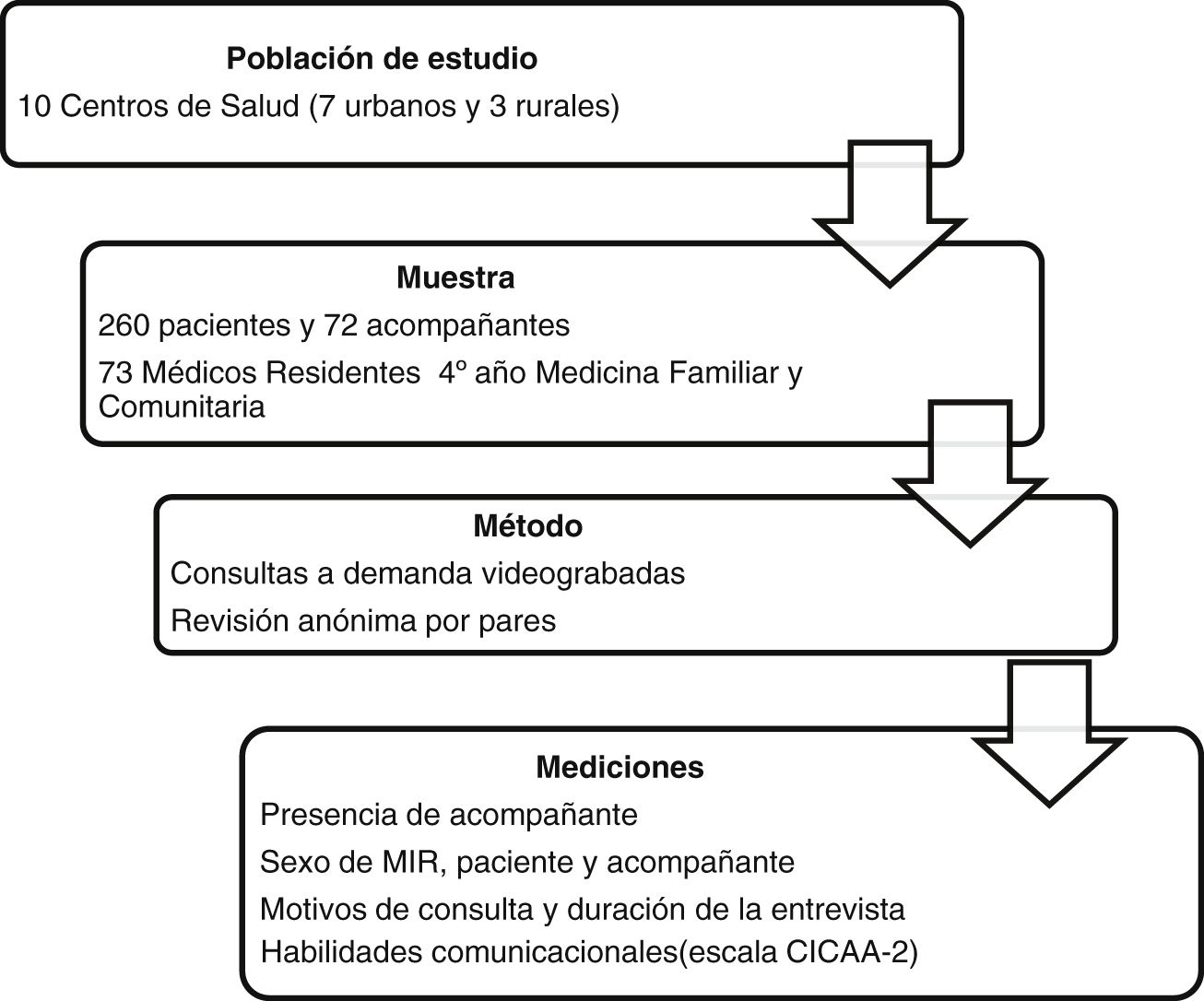
MétodosSe diseñó un estudio descriptivo y transversal utilizando las grabaciones en video de las entrevistas clínicas realizadas durante las consultas de demanda clínica en centros de salud. Estas grabaciones se realizaron en 10 centros de salud urbanos y rurales durante los años 2011 a 2018. Participaron todos los MIR de Medicina Familiar y Comunitaria (MFyC) quienes habían realizado una grabación de su actividad en consulta a demanda en su último año de formación posgraduada con fines docentes. Las videograbaciones fueron posteriormente evaluadas en la Unidad Docente de referencia para mejorar las habilidades en comunicación. Cada grabación se realizó de forma continuada durante, al menos, una hora de consulta empleando una cámara de video de alta definición (SONY Handycam) colocada sobre un trípode situado en una esquina de la consulta, informando al paciente antes de entrar en consulta.
Se calculó un tamaño de muestra de 259 entrevistas teniendo en cuenta una proporción esperada de acompañantes del 20%5, con un nivel de confianza del 95%, una precisión del 5% y unas pérdidas del 5%. Se seleccionaron las consultas donde hubo al menos un motivo de consulta clínico, auditando un mínimo de 3 y un máximo de 6 entrevistas por MIR. Se excluyeron las primeras consultas videograbadas en todos los casos (para evitar el efecto Hawthorne), las grabaciones con mala calidad de audio, cuando había más de un profesional sanitario en consulta, las demandas exclusivamente administrativas y las realizadas por terceras personas sin estar presente el paciente.
La variable principal fue la presencia de acompañante en la consulta. Las variables independientes recogidas fueron sobre el acto médico (duración y motivos de demanda), características del MIR (habilidades en comunicación, edad, sexo y centro de trabajo) y de los consultantes (sexo de paciente y acompañante). Las habilidades en comunicación fueron valoradas mediante la escala CICAA-27, realizando una evaluación a ciegas por pares quienes tuvieron una formación específica previa. Intervino un tercer evaluador en casos de discrepancias en la puntuación superiores al 15%. Se obtuvo la puntuación total de la escala y de sus cuatro tareas: (1) conectar con el paciente/familia (2) identificar y comprender los problemas del paciente/familia (3 y 4) acordar y ayudar a actuar al paciente/familia. Los ítems de cada tarea se muestran en la tabla 1 y se puntuaron como 0 (no cumplir con la actividad evaluada), 1 (hacerla apenas de forma aceptable) y 2 (hacerla adecuadamente), o bien «no procede» en caso de que esa habilidad no fuera necesaria. El valor cuantitativo en cada apartado se obtuvo ponderando el resultado sobre 100, para posteriormente crear una variable cualitativa con las siguientes categorías: habilidades de comunicación mejorables (valores<40%), aceptables (valores entre 40-60%) o adecuadas (valores>60%)8.
Escala CICAA: ítems utilizados en el modelo estándar para cada tarea
| Tarea 1.ª conectar |
| 1. ¿En qué medida el profesional recibe adecuadamente al paciente? |
| 2. ¿En qué medida el profesional hace un uso del ordenador u otros registros de forma que no altera la comunicación? |
| 3. ¿En qué medida el profesional se muestra cortés y amable durante la entrevista? |
| 4. ¿En qué medida el lenguaje no verbal del profesional es el adecuado? |
| 5. ¿En qué medida el profesional muestra empatía en los momentos oportunos? |
| 6. ¿En qué medida el profesional cierra adecuadamente la entrevista con el paciente? |
| Tarea 2.ª identificar y comprender los problemas |
| 7. ¿En qué medida el profesional ha mostrado una reactividad adecuada? |
| 8. ¿En qué medida el profesional facilita el discurso del paciente? |
| 9. ¿En qué medida el profesional establece y mantiene a lo largo de la entrevista un contacto visual-facial adecuado? |
| 10. ¿En qué medida el profesional capta y responde a las pistas ofrecidas por el paciente? |
| 11. ¿En qué medida el profesional emplea preguntas abiertas? |
| 12. ¿En qué medida el profesional ha explorado la idea que tenía el propio paciente sobre el origen y/o la causa de su síntoma o proceso? |
| 13. ¿En qué medida el profesional ha explorado las emociones y los sentimientos que el síntoma o proceso ha provocado al paciente? |
| 14. ¿En qué medida el profesional ha explorado cómo afecta al paciente su síntoma o proceso en su vida diaria, entorno sociofamiliar o laboral? |
| 15. ¿En qué medida el profesional ha explorado las expectativas que el paciente tiene para esta consulta? |
| 16. ¿En qué medida el profesional ha explorado el estado de ánimo del paciente? |
| 17. ¿En qué medida el profesional ha explorado posibles acontecimientos vitales estresantes para el paciente? |
| 18. ¿En qué medida el profesional ha explorado el entorno sociofamiliar? |
| 19. ¿En qué medida el profesional ha explorado factores de riesgo o realizado actividades preventivas no relacionadas con la demanda? |
| 20. ¿En qué medida el profesional ha resumido la información que ha obtenido del paciente? |
| Tareas 3.ª y 4.ª acordar y ayudar a actuar |
| 21. ¿En qué medida el profesional trata de explicar el proceso o el síntoma principal presentado por el paciente? |
| 22. ¿En qué medida el profesional trata de explicar la evolución que puede seguir el proceso? |
| 23. ¿En qué medida el profesional ofrece una información adaptada a los problemas y necesidades que tiene el paciente? |
| 24. ¿En qué medida el profesional ofrece la información de forma clara? |
| 25. ¿En qué medida el profesional da la oportunidad al paciente de participar en la toma de decisiones de la consulta animándole? |
| 26. ¿En qué medida el profesional permite que el paciente exprese sus dudas? |
| 27. Si se produce alguna discrepancia o desacuerdo entre el profesional y el paciente, ¿en qué medida el profesional busca el acuerdo, entrando en discusión y considerando las opiniones del paciente? |
| 28. ¿En qué medida el profesional comprueba que el paciente ha comprendido la información suministrada? |
| 29. ¿En qué medida el profesional consigue compromisos explícitos por parte del paciente respecto al plan a seguir? |
Se creó una base de datos anonimizada utilizando el programa SPSS v21.0. Se realizó un análisis descriptivo, bivariante según la presencia de acompañante y multivariante mediante regresión logística para relacionar la presencia del acompañante con el resto de variables estudiadas, aplicando la prueba de Wald de pasos hacia atrás y el test de Hosmer-Lemeshow para comprobar la igualdad de los modelos, Se aplicó el índice de Kappa para valorar la concordancia en las parejas de evaluadores en la utilización de la escala CICAA-2.
Aspectos éticosEl estudio fue autorizado por el Comité de Ética e Investigación de Jaén. Se observó la confidencialidad de los datos recogidos (LO 3/2018), sin registrar datos personales en la base de datos. Tanto médicos residentes como pacientes otorgaron un consentimiento oral para la realización de las videograbaciones en cada encuentro clínico, que se custodiaron en la Unidad Docente de MFyC según la normativa ICC/ESOMAR. Los pacientes que denegaron el consentimiento no fueron grabados.
ResultadosCaracterización de la muestraSe auditaron un total de 260 entrevistas, realizadas en 10 centros de salud (7 urbanos y 3 rurales) por 73 MIR (3,7±2,2 entrevistas por profesional). Los MIR tuvieron una media de edad de 33,2±7,8 años y una mediana de 29 años (recorrido de edad de 28 a 58 años), siendo el 53,8% mujeres. La persona consultante fue mujer en el 60,4% de las ocasiones y hombre en el restante 46,2%. La mayoría de las consultas se grabaron más en centros de salud urbanos (78,5%) que rurales (39,6%). En un 27,7% de las consultas se contó con la presencia de acompañante, más frecuentemente de sexo femenino (65,3%) que masculino (34,7%). Fue similar la proporción de pacientes mujeres acompañadas por hombres (30,6%) y por mujeres (34,7%), así como de pacientes hombres acompañados por mujeres (30,6%), pero infrecuente la presencia de paciente y acompañante ambos del sexo masculino (4,2%) (p=0,003 test X2).
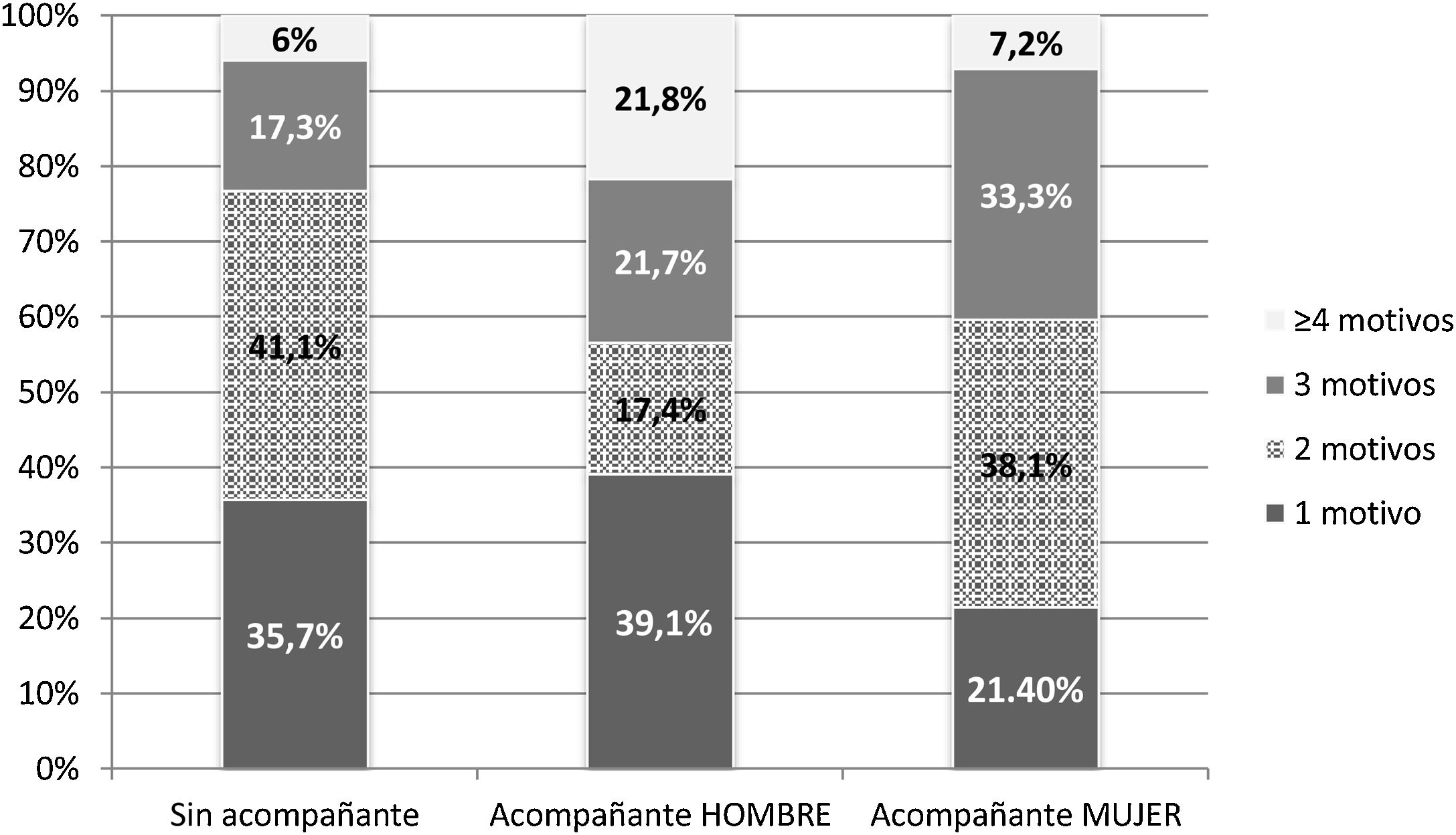
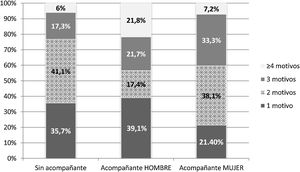
Características de las consulta según la presencia de acompañanteLos resultados de las variables estudiadas según la presencia o no de acompañante se muestran en la tabla 2. La duración media de las entrevistas fue de 8,5 min (DE±4,0), siendo entrevistas más prolongadas cuando estaba presente un acompañante, con una diferencia media de 2,7 min (±0,5) (intervalo de confianza al 95% [1,6-3,7]; p<0,001 test t de Student). No hay diferencias en la duración de la consulta cuando el acompañante fue hombre (10,5±3,6 min) o mujer (10,4±4,8 min). Los procesos agudos (80,4%) fueron la demanda más frecuente en aquellos pacientes que acudieron con acompañante (p<0,05 test X2; tabla 2). Cada consulta tuvo una media de 2,1±1,0 motivos de consulta, siendo más numerosos cuando el paciente iba acompañado (p<0,05 test t de Student; tabla 2) y si el acompañante era hombre, un mayor porcentaje de consultas con 4 o más motivos (p<0,02 test X2; fig. 1). Las demandas fueron diferentes si los pacientes estaban acompañados, destacando las consultas por motivos genitourinarios y de salud mental, frente a los que acudieron solos, en cuyo caso presentaron más problemas del tipo digestivo (p<0,05 test X2; tabla 2).
Principales resultados de las variables estudiadas en función de la presencia de acompañante en la entrevista clínica
| Acompañante | ||
|---|---|---|
| No | Sí | |
| Entrevistas auditadas | 188 (72,3%) | 72 (27,7%) |
| Entrevistas realizadas en centro urbano | 77,1% | 81,9% |
| Características del MIR | ||
| Edad (años) | 33,6±8,1 | 32,1±7,0 |
| Sexo mujer | 52,7% | 43,1% |
| Sexo mujer (paciente) | 41,5% | 34,7% |
| Tiempo de consulta (minutos) (*) | 7,8±3,6 | 10,5±4,4 |
| Procesoa | ||
| Agudo | 77,1% | 88,9% |
| Crónico | 22,9% | 11,1% |
| N.° motivos de consultab | ||
| Uno | 35,7% | 27,7% |
| Dos | 41,1% | 30,8% |
| Tres | 17,2% | 29,2% |
| Cuatro o más | 6% | 12,3% |
| Motivo de consulta principalc | ||
| Síntomas respiratorios | 24,5% | 22,2% |
| Síntomas digestivos | 6,4% | 2,8% |
| Síntomas genitourinarios | 3,7% | 11,1% |
| Síntomas osteomusculares | 12,8% | 13,9% |
| Síntomas neurológicos | 1,6% | 4,2% |
| Síntomas de salud mental | 2,1% | 6,9% |
| Lesiones en piel | 5,3% | 5,6% |
| Pruebas complementarias | 20,7% | 22,2% |
| Consultas administrativas | 21,8% | 8,3% |
| Otros | 0,5% | 2,8% |
MIR: médico interno residente.
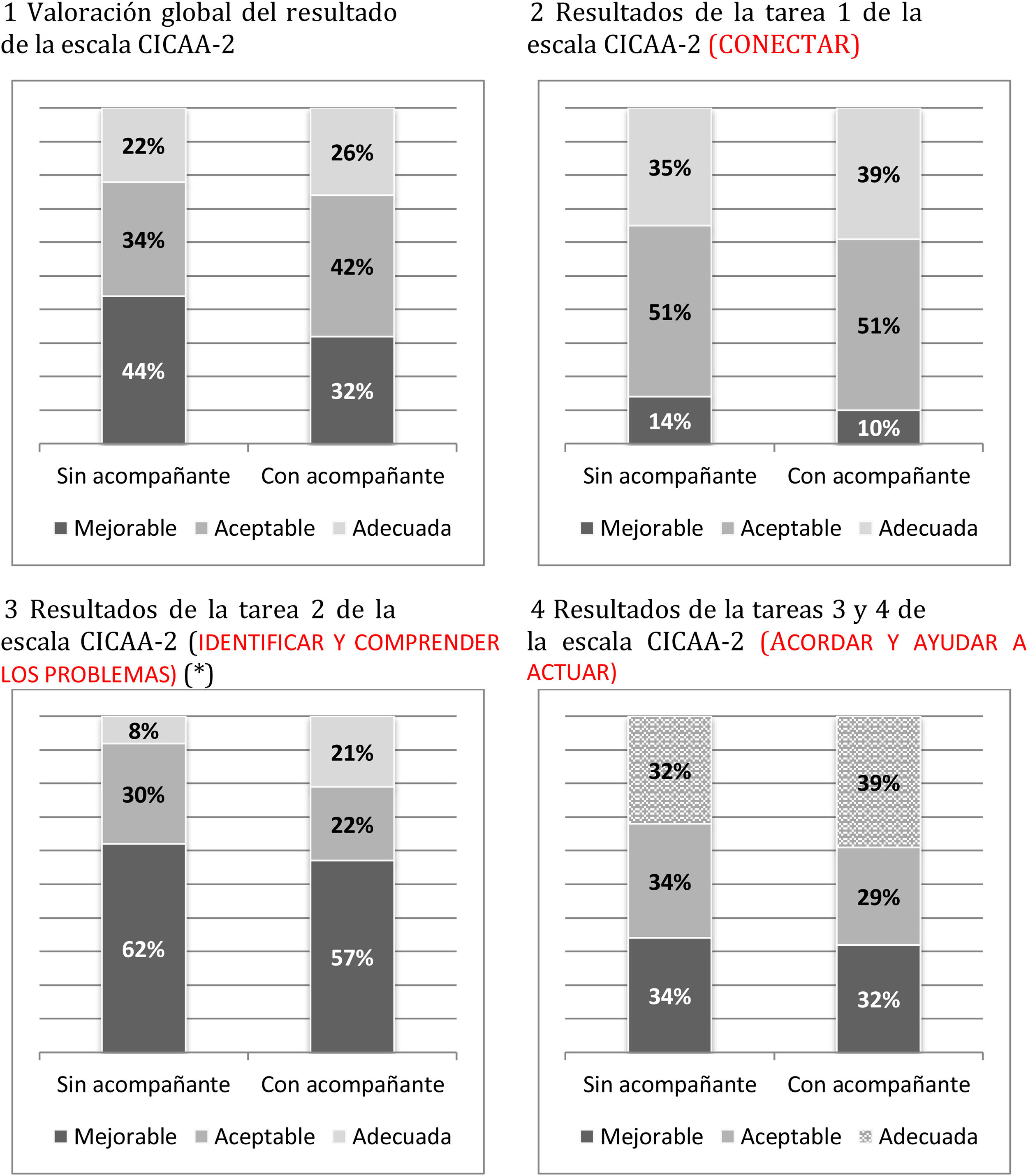
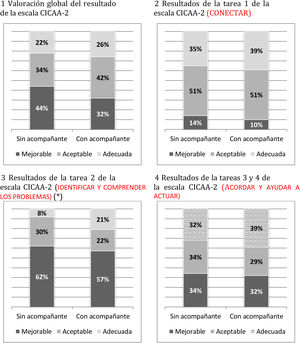
Existe un grado de acuerdo sustancial (índice kappa 0,79) en las puntuaciones otorgadas mediante la escala CICAA-2 por las parejas de evaluadores tras la auditoría de las videograbaciones, con tan solo un 4% de grabaciones donde se precisó la valoración de un tercer evaluador. El valor medio de la puntuación total fue 46,9±16,5 y superior en las consultas donde el paciente acudió acompañado (diferencias medias de 4,6±2,3 con intervalo de confianza al 95% [0,2; 9,2]; p<0,05 test t de Student; tabla 3). La puntuación media de la tarea 2 (identificar) fue de 39,3±15,8 y también superior en consultas con acompañante (diferencia media de 4,4±2,2 con IC al 95% [0,1; 8,7]; p<0,05 test t de Student; tabla 3). Las medias de la tarea 1 (conectar) (57,7±19,0) y de las tareas 3 y 4 (acordar y actuar) (51,5±21) no fueron diferentes en ambos grupos.
Valores obtenidos con la escala CICAA-2 en función de la presencia de acompañante en la entrevista clínica y de su sexo
| Acompañante | ||
|---|---|---|
| No | Sí | |
| Puntuación total (*)Tarea 1 conectarTarea 2 identificar y comprender los problemasaTareas 3 y 4 acordar y ayudar a actuar | 45,6±15,656,7±18,438,1±14,650,4±21,7 | 50,2±18,460,2±20,542,5±18,254,3±21,9 |
| Acompañante | ||
|---|---|---|
| Hombre | Mujer | |
| Puntuación totalTarea 1 conectarTarea 2 identificar y comprender los problemasaTareas 3 y 4 acordar y ayudar a actuar | 48,4±17,958,0±21,741,5±17,751,0±20,6 | 51,2±18,861,3±20,043,1±18,756,1±22,6 |
Diferencias significativas con (*) p=0,041 test t de Student.
a: p=0,044 test t de Student.
Las medias obtenidas con la escala CICAA-2 fueron superiores en las consultas donde hay acompañantes mujeres frente a los acompañantes hombres, aunque sin diferencias estadísticas (tabla 3). En la figura 2 se pueden apreciar las categorías empleadas para categorizar la escala CICAA-2, con diferencias estadísticas en la tarea 2, encontrando en las consultas con acompañantes un mayor porcentaje de habilidades de comunicación aceptables y adecuadas (p<0,05 test X2).
Análisis multivarianteEn la tabla 4 se presenta el modelo final obtenido mediante regresión logística binaria. La única variable que se asocia de forma signiticativa con la presencia de un acompañante en consulta es el tiempo de duración de la entrevista, con una OR de 1,2 (IC al 95% [1,1; 1,3]). El valor de la tarea 2 de la escala CICAA-2 obtiene una significación casi significativa, pero el intervalo de confianza de la OR contiene el valor 1. No se encuentra asociación con el sexo del paciente, el número de motivos de consulta ni otras habilidades en comunicación.
Modelos obtenidos mediante regresión logística multinomial para las habilidades en comunicación según la escala CICAA-2 en función del género del MIR y del paciente
| Variable | Coeficiente | OR | IC 95% | Wald | p |
|---|---|---|---|---|---|
| Sexo del paciente (mujer) | 0,242 | 1,274 | [0,673; 2,409] | 0,554 | 0,457 |
| Número de motivos de consulta | 0,136 | 1,145 | [0,841; 1,560] | 0,742 | 0,389 |
| Duración de la entrevista (minutos) | 0,151 | 1,162 | [1,070; 1,263] | 12,584 | 0,000 |
| Tarea 1 de la Escala CICAA-2 (conectar) | −0,012 | 0,988 | [0,967; 1,010] | 1,079 | 0,299 |
| Tarea 2 de la Escala CICAA-2 (identificar y comprender los problemas) | 0,024 | 1,024 | [0,998; 1,051] | 3,189 | 0,074 |
| Constante | −3,031 | -- | -- | 21,517 | 0,000 |
Igualdad de modelos comprobada con la prueba de Hosmer-Lemeshow (chi2 12,213 y p=0,142).
La presencia de un acompañante en la consulta es un hecho socialmente normalizado y aceptado culturalmente, encontrando prevalencias entre un 20-40% en diferentes ámbitos sanitarios5,9–12. Los resultados constatan una mayor duración de la consulta cuando acude un acompañante y, posiblemente, una mejora de las habilidades en comunicación sobre todo para identificar y comprender los problemas del paciente y de la familia. En médicos residentes españoles se ha demostrado una mayor duración de la consulta cuando se comunican mejor, si hay acompañantes y ante un mayor número de demandas8,9.
La duración media de la consulta, unos ocho minutos, es similar a otros estudios13. El perfil más habitual del paciente acompañado, de edad avanzada y menor educación sanitaria, mayor carga de enfermedad y más motivos demandados por consulta, justificaría la mayor duración del encuentro clínico2,10,14,15. Aunque otros estudios no encuentran este incremento del tiempo de consulta5, en general la presencia de un acompañante obligaría a invertir mayor tiempo al detallarse más los motivos de consulta en la anamnesis y precisarse un mayor acuerdo en la fase resolutiva de la entrevista5,9. Otros estudios2,10 relacionan consultas más prolongadas en enfermos con dificultades para expresarse, con un inadecuado entorno familiar o con circunstancias sociales y psicológicas difíciles.
Los acompañantes suelen ser familiares, más frecuentemente mujeres por su rol social de cuidadora2,9,16, que ofrecen un apoyo emocional, informativo o práctico a la persona acompañada17–20. Su actitud condiciona la participación activa del paciente durante el encuentro clínico14,21 ya que en ocasiones pueden adoptar conductas dominantes o exigentes sobre la toma de decisiones médicas2,5. La mayoría de los pacientes desean ser acompañados pero no quieren que eso les reste protagonismo en su relación con el profesional19,22.
Las habilidades de comunicación mejoran cuando la consulta es triádica, sobre todo para identificar y comprender los problemas, y posiblemente también para acordar y ayudar a actuar al paciente y a la familia8,9. El acompañante genera una dinámica comunicacional diferente, favoreciendo la comunicación no verbal, provocando una menor reactividad y un mayor contacto visual por parte del médico16,23, características esenciales de la tarea 2 de la escala CICAA-2. De igual forma, facilita al profesional captar y responder a las pistas ofrecidas por el paciente, verbalizándolas y mejorando la transmisión de la información biomédica10,18,19,24. En las tareas 3 y 4, el acompañante interviene en la toma de decisiones de la consulta condicionando al profesional para que ofrezca una información clara y adaptada a los problemas y necesidades que tiene el paciente. No obstante, en otras ocasiones la presencia del acompañante podría dificultar la delimitación y el análisis de los motivos de consulta25 y provocar que se precise negociar con mayor frecuencia5.
El uso de una escala validada7 para auditar las videograbaciones no evita un posible efecto Hawthorne, aunque podría ser mínimo al tratarse de una herramienta docente usual en los centros de estudio. Además, ofrece un procedimiento experiencial más riguroso que otras técnicas (como cuestionarios) para obtener datos reales sobre el uso de estrategias de comunicación en la práctica clínica9,10,25,26. El tipo de diseño no diferencia la influencia del rol del acompañante en las habilidades de comunicación, tampoco recoge la opinión de pacientes y acompañantes22 ni datos sobre el acompañante, como edad, parentesco, compromiso familiar o persistencia en el acompañamiento11,27 que ayudarían a definir mejor el rol asumido en cada encuentro clínico.
Como conclusión, los resultados muestran la mejora de las habilidades sociales en las consultas triádicas, sobre todo para identificar y comprender los problemas del paciente, aunque a costa de una mayor inversión de tiempo. Existe un consenso sobre la utilidad del acompañante para promover la participación activa del paciente en su proceso, en la toma de decisiones sobre el tratamiento y en la satisfacción sobre la atención sanitaria17,20 así como para llegar a un acuerdo final6. En general, su presencia parece mejorar la calidad y cantidad de información intercambiada, dando una mejor percepción de comodidad y libertad de expresión para el paciente2,3,18. Otros autores abogan por hacer explícitas las preferencias de paciente y acompañante, y negociar sus roles en la relación clínica2. Estas dinámicas comunicacionales más complejas precisan de un marco conceptual que una la presencia y los comportamientos del acompañante familiar durante las visitas al médico con la calidad de los procesos de atención de la salud interpersonal, la autogestión del paciente y la atención de la salud10, así como los cambios en la comunicación que experimenta el paciente24. Las futuras investigaciones deberán explorar el desarrollo y la evaluación de estrategias específicas para optimizar estas consultas triádicas2,27 utilizando métodos objetivos y estandarizados para valorar encuentros clínicos reales. Ello permitirá una recogida detallada de los procesos comunicativos en tríadas para definir en profundidad los diferentes roles de pacientes y acompañantes y seleccionar las habilidades comunicacionales más necesarias para el profesional26,28.
- •
La tercera parte de las personas que consultan en Atención Primaria suelen acudir acompañadas, siendo pacientes de mayor edad y con más carga de enfermedad. La persona acompañante suele ser un familiar cercano que ejerce como cuidador/a.
- •
La duración de estas consultas parece incrementarse por la participación de la persona que acompaña, aunque existen otros factores que influyen como el número de motivos de consulta o las habilidades en comunicación del profesional.
- •
La persona acompañante puede adoptar diferentes roles durante la entrevista y genera una dinámica comunicacional diferente que obliga al médico a desarrollar más habilidades en comunicación.
- •
Hay un mayor porcentaje de pacientes acompañados por mujeres que por hombres, y en general presentan un número superior de motivos de consulta que las personas que consultan en solitario.
- •
El tiempo de consulta se incrementa casi tres minutos ante la presencia de otra persona acompañante, independientemente de las habilidades en comunicación del médico y los motivos de consulta del enfermo.
- •
Las habilidades comunicacionales parecen también mejorar por parte del profesional sobre todo para para identificar y comprender los problemas del paciente, con diferencias no estadísticas pero sí relevantes para conectar al inicio de la entrevista y para acordar y orientar el problema al cierre.
Este trabajo se ha realizado gracias a la concesión de la beca de investigación Isabel Fernández para proyectos de investigación (referencia 129/15) de la Sociedad Andaluza de Medicina Familiar y Comunitaria en el año 2015.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.