Introducción
Actualmente en España, las enfermedades del aparato circulatorio constituyen la primera causa de muerte. En 1998 causaron el 37% de todas las defunciones
(el 32% en varones y el 43% en mujeres), con una tasa bruta de mortalidad de 342 por 100.000 habitantes.
La cardiopatía isquémica (CI) es la enfermedad que ocasiona un mayor número de muertes cardiovasculares, seguida de las enfermedades cerebrovasculares1,2.
Los pacientes diagnosticados de CI son un grupo de riesgo de presentar algún tipo de ansiedad. Algunos presentan síntomas de ansiedad aislados pero otros se pueden clasificar en el grupo de trastornos de ansiedad generalizados o trastornos adaptativos mixtos, con ansiedad y estado de ánimo depresivo3. La ansiedad influye en la evolución de la enfermedad cardiovascular y en su pronóstico4-6, y probablemente lo haga también en la calidad de vida de estos pacientes.
Múltiples estudios demuestran el beneficio de la aplicación de programas de rehabilitación física y psíquica en pacientes que han sido diagnosticados de CI7-10, aunque la mayoría se ha llevado a cabo en unidades hospitalarias11-14.
El objetivo del trabajo es determinar la efectividad de un programa de relajación aplicado en el ámbito de la atención primaria (AP) en pacientes diagnosticados de CI, mediante la evaluación de la ansiedad y la calidad de vida de estos pacientes. Como objetivo secundario se determina si la relajación modifica el control de la presión arterial (PA) y el tabaquismo.
Pacientes y métodos
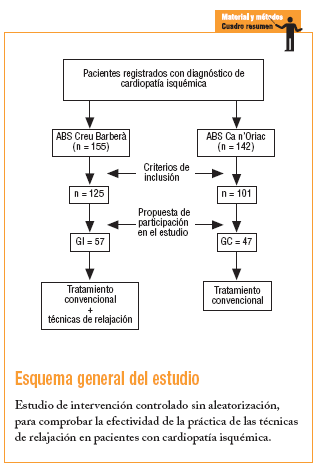
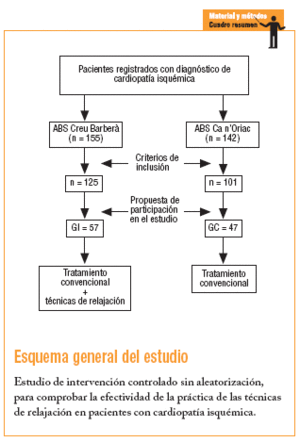
Se realizó un estudio controlado de intervención sin aleatorización que fue llevado a cabo durante 12 meses en pacientes diagnosticados de CI atendidos en 2 áreas básicas de salud (ABS). A los pacientes del grupo de intervención (GI) se les aplicó el tratamiento convencional y las técnicas de relajación (TR), y al grupo control (GC), exclusivamente el tratamiento convencional.
Población de estudio
El GI procedió del Centro de Atención Primaria de Sant Félix, que pertenece a la ABS Creu de Barberà, con una población adscrita > 14 años de 14.433 personas. El GC se obtuvo de la ABS Ca n'Oriach, con una población adscrita > 14 años de 18.149 sujetos. Las 2 ABS están en Sabadell (Barcelona) y atienden a una población con un perfil socioeconómico similar.
La población de estudio estaba constituida por los pacientes incluidos en el registro informatizado de ambos centros que cumplían los criterios de inclusión: edad > 14 y < 70 años, episodio documentado previo de CI y más de 1 año desde el diagnóstico. Se excluyó a pacientes con enfermedad grave concomitante que impidiera su seguimiento.
Se calculó una muestra de 60 pacientes a partir de 155 registrados con CI (precisión del 5%; variabilidad del 50%; intervalo de confianza del 95%).
El GI se obtuvo de los 155 pacientes registrados con CI, de los que 125 cumplían los criterios de inclusión. Se les citó telefónicamente para informarles de la posibilidad de formar parte de un taller de TR. En la reunión se informó en qué consistía el estudio y la intervención, y se excluyó del estudio a los pacientes que declararon su deseo de no participar en él. Hubo un 54% de pérdidas (27 pacientes no localizados, 13 por motivos laborales, 10 no aceptaron, 18 aceptaron pero no acudieron), por lo que finalmente el GI fue de 57 pacientes. El GC se obtuvo de un total de 142 pacientes registrados, de los que 101 cumplían los criterios de inclusión. Hubo un 54% de pérdidas (26 no localizados, 4 por motivos laborales, 11 no aceptaron, 13 aceptaron pero no acudieron). El GC fue de 47 pacientes.
Variables del estudio y registro
Se coleccionó una hoja de registro estructurada. Algunas variables se obtuvieron de la historia clínica del paciente y el resto, durante las reuniones colectivas.
Durante las reuniones (tanto en el GI como en el GC), las preguntas de los tests empleados se leían en voz alta y los participantes tenían que señalar de forma individual, en las hojas de respuesta, la opción correspondiente. Sólo en los casos en los que había dificultades de comprensión o imposibilidad de asistencia a las reuniones colectivas se realizó de forma individual.
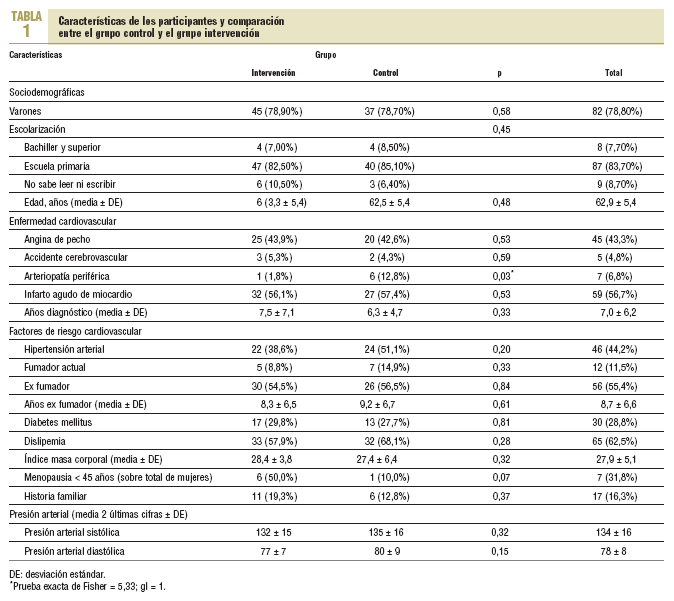
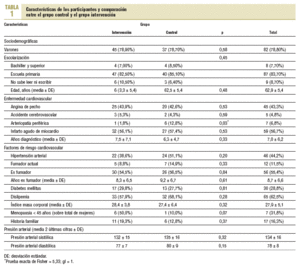
Las variables recogidas al inicio del estudio fueron: edad, sexo, nivel socioeconómico y de escolarización, diagnóstico de enfermedad cardiovascular (infarto agudo de miocardio, angina de pecho, accidente cerebrovascular, accidente isquémico transitorio, arteriopatía periférica), año de diagnóstico de la CI, factores de riesgo cardiovascular (FRCV) conocidos (hipertensión arterial, tabaquismo, hipercolesterolemia, obesidad, diabetes mellitus, intolerancia a la glucosa, historia familiar de CI de primer grado [< 55 años] menopausia antes de los 45 años).
Las variables al inicio y durante el seguimiento fueron:
PA y consumo de cigarrillos por día.
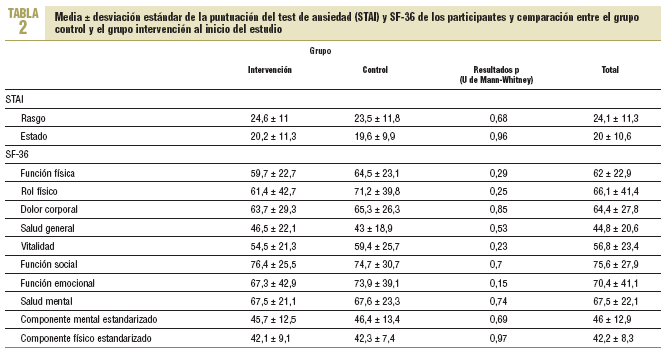
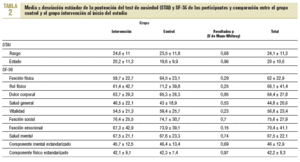
Grado de ansiedad medido mediante la escala-cuestionario STAI (State-Trait Anxiety Inventory7). Este cuestionario comprende escalas separadas de autoevaluación que miden 2 conceptos de la ansiedad, como estado (STAI-estado): estado o condición emocional transitoria, sentimientos subjetivos de tensión y aprensión, y como rasgo (STAI-rasgo): variable relativamente estable que mide la propensión ansiosa a percibir las situaciones como amenazadoras. Consta de 40 preguntas con 4 opciones de respuesta cada una.
Calidad de vida medida según el cuestionario de salud SF-3615. El SF-36 valora 36 ítems que cubren 8 dimensiones de la salud percibida (dolor corporal, salud mental, función física, rol físico, función social, vitalidad, función emocional y salud general). Sus ítems miden tanto estados positivos como negativos de la salud física y del estado emocional.
Visitas al médico por cualquier motivo los últimos 6 meses, que se obtuvieron del sistema informatizado de cada centro.
Evaluación de la práctica de las técnicas de relajación en el grupo de intervención.
Episodios cardiovasculares documentados.
Intervención y seguimiento
Las TR fueron realizadas por el equipo de enfermería del centro, entrenado para tal efecto y con experiencia en su aplicación. Utilizaron las técnicas de Jacobson, Shultz y Relajación Breve16 mediante un taller que duró 10 semanas, a razón de 1 sesión semanal y en grupos de 10 pacientes.
Se aconsejó a los pacientes que realizaran relajación de forma diaria. Posteriormente se reforzó su práctica en las visitas periódicas que realizaban en las consultas programadas del control habitual de enfermería durante todo el período del estudio.
Cuando los pacientes aceptaron su participación, se realizó una primera entrevista en la que se evaluó su estado inicial. Con posterioridad fueron citados periódicamente para conocer su situación clínica, su grado de ansiedad y calidad de vida, así como el resto de variables de seguimiento del estudio.
Las variables se controlaron a los 3, 6 y 12 meses desde el inicio del estudio. Las convocatorias se realizaron telefónicamente y se pidió a todos los pacientes su consentimiento informado.
Análisis
Se compararon las características iniciales de los pacientes del GI y GC mediante la prueba de la *2 para variables nominales y la prueba de la t de Student-Fisher o la prueba de la U de Mann-Whitney, para variables cuantitativas según siguieran una distribución normal o no. Para el análisis de la evolución de las variables estudiadas de los 2 grupos se utilizaron pruebas estadísticas para datos relacionados. Debido a que muchas de las variables analizadas tenían un comportamiento no normal, se emplearon pruebas no paramétricas, como la prueba de los rangos con signo de Wilcoxon o la de Friedman, dependiendo del número de categorías de la variable. Se realizó un análisis según el protocolo en el que se comparó la evolución de las variables al inicio y a los 3, 6 y 12 meses, y se consideraron estadísticamente significativos los valores de p < 0,05.
Resultados
De los 104 pacientes incluidos en el estudio, 3 lo abandonaron (2 pertenecientes al GI por falta de motivación y 1 al GC por cambio de domicilio). Los resultados que se presentan corresponden a los 104 pacientes que iniciaron el estudio.
Descripción de la población de estudio y comparación inicial
de los grupos
En la tabla 1 se muestra la comparación de las diferentes variables recogidas al inicio del estudio: ambos grupos fueron comparables excepto en la incidencia de arteriopatía periférica, que fue más frecuente en el GC.
En la tabla 2 se muestran las puntuaciones del test de ansiedad (STAI) y de los distintos conceptos de salud del cuestionario SF-36. Las diferencias entre las medias del GI y GC no fueron estadísticamente significativas.
Características de las técnicas de relajación en el GI
con el tiempo
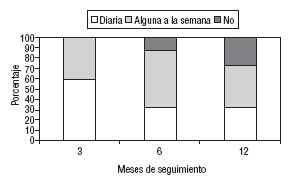
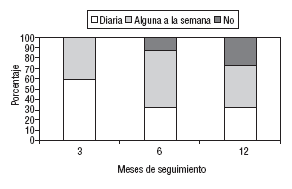
Todos los pacientes del GI declararon practicar la relajación diariamente a los 3 meses, pero el número fue disminuyendo a medida que transcurría el seguimiento, tal y como aparece en la figura 1. La duración de las sesiones experimentó pocos cambios (entre 20 y 22 min) a los 3, 6 y 12 meses. El porcentaje de pacientes que contestó que no les costaba nada relajarse fue del 65, 54 y 68% a los 3,6 y 12 meses, respectivamente.
Fig. 1. Frecuencia de la práctica de relajación en el grupo intervención.
Seguimiento de ambos grupos
Presión arterial y tabaquismo. Los valores de PA sistólica y diastólica, así como el consumo de cigarrillos al día no experimentaron diferencias significativas en ninguno de los 2 grupos del estudio.
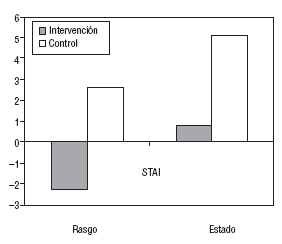
STAI y SF-36. La puntuación media del test STAI-estado del GI disminuyó a los 3 meses respecto a los valores iniciales (3,5 puntos de media) para aumentar a los 6 meses (+4,5 puntos de media) y finalizar el período de seguimiento a los 12 meses con valores muy similares a los iniciales. Las diferencias fueron estadísticamente significativas según la prueba de Friedman (p = 0,023). En cambio, la media del STAI-rasgo del GI disminuyó tanto a los 3 meses como a los 6 y 12 meses en 2,7, 1,7 y 2,2, respectivamente, en comparación a los valores iniciales (p = 0,002).
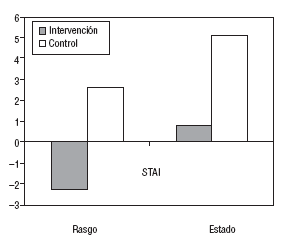
En el GC, la puntuación media de los 2 tests de ansiedad aumentó significativamente en +5,1 en el STAI-estado (p = 0,016) y en +2,6 en el STAI-rasgo (p = 0,034), tanto a los 6 como a los 12 meses. En la figura 2 se muestra la evolución desde el inicio hasta los 12 meses de seguimiento de la puntuación media de los 2 componentes del STAI para el GI y el GC.
Fig. 2. Variación del STAI según el grupo (diferencia media entre la puntuación al inicio y a los 12 meses).
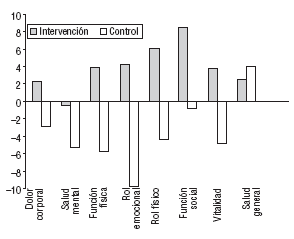
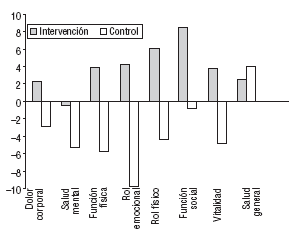
Las distintas dimensiones del SF-36 en el GI experimentaron una mejoría, con un incremento de las puntuaciones medias a los 3 meses excepto el dolor corporal, que empeoró (2,9). Lo mismo sucedió a los 12 meses (fig. 3), con puntuaciones superiores a las iniciales excepto en la salud mental que empeoró sin significación estadística. La dimensión función social mejoró más de 8 puntos su puntuación media (p = 0,012).
Fig. 3. Variación de los componentes del SF-36 (diferencia media entre la puntuación al inicio y al finalizar el estudio).
En el GC, todas las dimensiones experimentaron una disminución, tanto a los 6 como a los 12 meses, y fueron significativas el empeoramiento en dolor corporal (p = 0,033) y la salud mental (p = 0,004). Por el contrario, la salud general mejoró en 3,6 puntos.
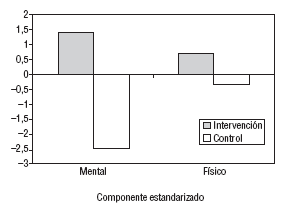
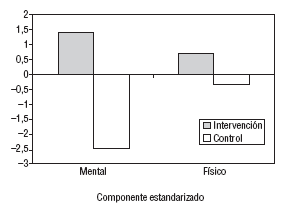
En la figura 4 se muestran las variaciones desde el inicio hasta los 12 meses de los componentes estandarizados mental y físico del SF-36 para los 2 grupos. Ambos componentes mostraron una mejoría en el GI (+1,4 y +0,7) y unas peores puntuaciones en el GC (2,4 y 0,4). Las diferencias fueron únicamente significativas en el componente mental para el GC (p = 0,02).
Fig. 4. Variación del SF-36 según el grupo (diferencia media entre la puntuación al inicio y a los 12 meses).
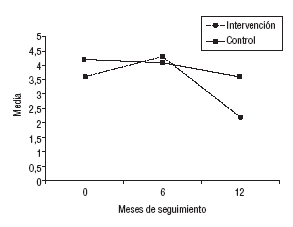
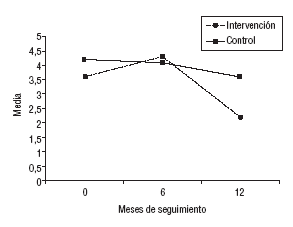
La media de visitas en el GI a los 6 meses experimentó un incremento no significativo, con una disminución significativa a los 12 meses (p < 0,0001). Las diferencias del número de visitas en el GC no fueron estadísticamente significativas (fig. 5).
Fig. 5. Visitas en los últimos 6 meses según el grupo.
Los episodios cardiovasculares registrados durante los 12 meses de seguimiento fueron 7 (15%) en el GI y 6 (13%) en el GC.
Discusión
Las características iniciales del GI y GC fueron similares, incluidos el grado de ansiedad y la calidad de vida.
Una limitación importante de este estudio fue el escaso número de pacientes que cumplía los criterios de inclusión en cada centro (125 y 101), lo que impidió la asignación aleatoria de los pacientes debido a que el tamaño muestral calculado coincidió con el del grupo que aceptó la participación en el estudio, lo que condicionó su potencia estadística.
En este estudio se realizaron 10 sesiones de entrenamiento que se consideraron suficientes para un correcto aprendizaje de las TR, aunque este número es superior al descrito en otros trabajos8,10.
En cuanto a la PA, no se observaron cambios significativos, aunque algunos estudios demuestran que la relajación mejora el control de la PA17-22.
Respecto a la puntuación del STAI-estado, hay evidencias que indican que es más susceptible de disminuir utilizando TR23 que la ansiedad STAI-rasgo. Esta observación se constató en el GI solamente al finalizar el aprendizaje de la relajación (a los 3 meses), ya que a los 12 meses los valores fueron similares a los iniciales. Destaca la disminución significativa de la ansiedad rasgo en el GI al final del período. Las mejores puntuaciones del SF-36 observadas en el GI coinciden con la disminución del grado de ansiedad de este grupo e, igualmente, el empeoramiento de las puntuaciones de la calidad de vida coinciden con el aumento de la ansiedad del GC. Se desconocen los motivos del comportamiento del GC, pero el hecho de no recibir ninguna intervención y un fenómeno añadido de agotamiento podrían influir en estos resultados. En la práctica clínica se desconoce el significado de los cambios de puntuación del test SF-36 en los estudios de seguimiento, en parte debido a que las medias poblacionales se han originado en estudios transversales15.
En relación con la disminución de las visitas médicas en el GI, no se puede atribuir este comportamiento a motivos inherentes al protocolo de estudio, pues el método utilizado fue el mismo en los 2 grupos de estudio.
Durante el período de estudio, los episodios cardiovasculares registrados fueron escasos y similares entre los 2 grupos. Algunos trabajos indican que las TR añadidas a programas de rehabilitación cardíaca son capaces de disminuir el número de ingresos hospitalarios por problemas cardíacos y su coste superior al del programa de relajación9; otros proponen individualizar las intervenciones psicosociales sólo a los pacientes que potencialmente puedan beneficiarse de ellas8,24-27.
Según nuestros resultados y debido al tamaño del grupo de estudio, no podemos definir el perfil del paciente que más podría beneficiarse de la práctica de las TR, aunque posiblemente el grado de ansiedad sea un criterio válido.
Las directrices para nuevos estudios deberían intentar definir dicho perfil.
Sería conveniente establecer talleres de refuerzo periódicos para mantener la práctica de la relajación y así prolongar sus efectos beneficiosos.
Un aspecto destacable de nuestra intervención fue el alto grado de satisfacción percibida por parte de los pacientes y sus familiares, lo cual influyó en la mejora de la confianza en el grupo de estudio y, en definitiva, en una mejor valoración del equipo de AP.
Las características de atención longitudinal e integral de las consultas de AP hacen que sea el lugar más accesible para llevar a cabo programas de rehabilitación física y psíquica como las TR. El factor de continuidad en la atención por parte del médico y la enfermera aconsejan que sean éstos los que lleven a cabo este tipo de actividades.
Agradecimientos
A las Dras. Carme Berbel y Magda Pedrosa, del ABS Ca
n'Oriach, por su colaboración en el grupo control. A la Sra. Rosa M. Martí por su apoyo en el trabajo informático, así como al servicio de admisiones del ABS Creu de Barberà.