El primer artículo de esta serie sobre seguridad clínica lo dedicamos a la epidemiología y a las políticas preventivas de tipo sistémico. En la presente revisión nos centraremos en los errores médicos con especial énfasis en los errores de tipo diagnóstico. Estos errores derivan de las características a veces elusivas de la propia enfermedad, las circunstancias en que el paciente presenta sus síntomas, y las características del propio profesional. Si consideráramos al clínico como una «máquina de diagnóstico» -paradigma del «médico-robot»-, nos sería más fácil admitir unas limitaciones cognitivas, y poner en marcha estrategias institucionales que humanizarían el trato que en ocasiones recibe. De manera más concreta examinaremos 3 estrategias de mejora del razonamiento clínico: reconocimiento de situaciones peligrosas, metacognición y supervisor interno.
The first article of this series on Clinical Safety was dedicated to the epidemiology and systemic preventive policies. In the present review we focus on medical errors with special emphasis on diagnostic type errors. These errors sometimes arise from the elusive characteristics of the disease itself, the way in which the patients present their symptoms, and the characteristics of the professionals themselves. If we consider a general practitioner as a diagnostic machine, -paradigm of “physician as a robot”- it would be easier for us to accept some cognitive limitations and introduce institutional strategies that would humanise the treatment occasionally received. More specifically we will examine three strategies for improving clinical reasoning: recognising dangerous situations, metacognition, and an internal supervisor.
El primer artículo de esta serie sobre seguridad clínica lo dedicamos a la epidemiología y a las políticas preventivas de tipo sistémico1. En la presente revisión nos centraremos en los errores médicos.
Los eventos adversos que se consideran prevenibles reciben la calificación de errores. Los errores cometidos por los médicos pueden clasificarse atendiendo al orden en que aparecen en el acto clínico, a su naturaleza o a su origen (tabla 1)2.
Clasificación de los errores médicos
| Por el orden de aparición en el acto clínico: |
| En la toma de datos |
| En el diagnóstico |
| En el tratamiento |
| En el seguimiento |
| Por su naturaleza factual: |
| Error del sistema/error latente |
| Error de comisión |
| Error de competencia (= falta de pericia/imprudencia) |
| Error de comunicación |
| Error de decisión |
| Error de ejecución |
| Error de fijación |
| Error de juicio |
| Por su origen o causa última: |
| Conocimientos no actualizados o incorrectos |
| Reglas de decisión no actualizadas o incorrectas |
| Falta de competencia en el acto reflexivo que conduce a la decisión |
| Fallo cognitivo o emocional |
Fuente: Modificada de WHO2.
Existe una notable variabilidad en la precisión diagnóstica de los médicos, y esta variabilidad se debe a la propia enfermedad, al paciente y al profesional.
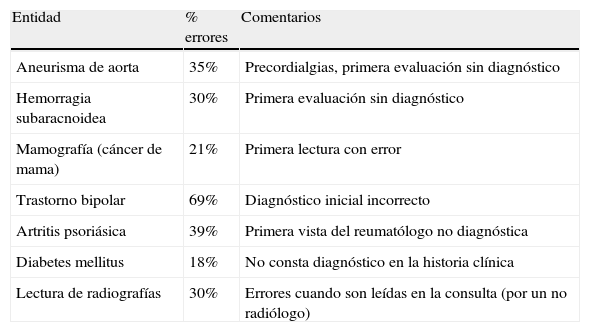
Algunas enfermedades son particularmente difíciles de diagnosticar, en todas partes y por todos los médicos. En la tabla 23 podemos apreciar algunas entidades especialmente esquivas, como el trastorno bipolar, que solo se diagnostica en sus fases iniciales en algo menos de un 40% de los casos, o la artritis psoriásica, que solo es orientada correctamente por el 61% de reumatólogos en una primera visita, o el aneurisma de aorta o la hemorragia subaracnoidea. Estas entidades suelen ser poco prevalentes, y considerarlas en el diagnóstico diferencial exige un esfuerzo constante para verse recompensado dos o tres veces en toda la vida profesional del facultativo. Sería el caso de un niño con fiebre alta y petequias, causante de tantas denuncias judiciales. No basta con que el médico sepa que la sepsis meningocócica produce petequias. Esta información tiene que usarla en el acto asistencial, es decir, transformarla en conocimiento en la acción.
Errores en determinados escenarios clínicos
| Entidad | % errores | Comentarios |
| Aneurisma de aorta | 35% | Precordialgias, primera evaluación sin diagnóstico |
| Hemorragia subaracnoidea | 30% | Primera evaluación sin diagnóstico |
| Mamografía (cáncer de mama) | 21% | Primera lectura con error |
| Trastorno bipolar | 69% | Diagnóstico inicial incorrecto |
| Artritis psoriásica | 39% | Primera vista del reumatólogo no diagnóstica |
| Diabetes mellitus | 18% | No consta diagnóstico en la historia clínica |
| Lectura de radiografías | 30% | Errores cuando son leídas en la consulta (por un no radiólogo) |
Fuente: Berner ES et al3.
El paciente es otra fuente de variabilidad, ya sea por factores anatómicos o fisiológicos excepcionales (dextrocardia, córnea aumentada de grosor, bradicardia sinusal, etc.) o por una personalidad o un estilo de comunicación que desorientan al médico. Sabemos que los pacientes hostiles inhiben habilidades de anamnesis4, y podemos sospechar que los pacientes hipocondríacos merecen menos atención a sus quejas por parte de sus médicos de familia (sesgo de familiaridad5). Epstein et al.6 compararon un paciente con síntomas ambiguos con otro con síntomas que se podían encuadrar más fácilmente en un diagnóstico de reflujo esofágico; el primero recibió, por parte de 100 médicos generalistas, una anamnesis más incompleta y un menor apoyo afectivo, sin alterar otros componentes de la entrevista. Por su parte, Seaburn et al.7 detectaron que hay 2 respuestas polares a los pacientes ambiguos: aumentar el control de la entrevista ignorando la ambigüedad, o profundizar en los síntomas ambiguos, dándose el profesional más tiempo para comprenderlos.
Otro aspecto relativo al paciente que distorsiona en gran manera el curso de la entrevista es cuando este desvela sus expectativas, sobre todo si lo hace al inicio de la entrevista8. El médico deja de esforzarse a nivel de búsqueda diagnóstica cuando percibe que las expectativas del paciente quedan cubiertas, y sabemos también que, si en el momento de cerrar la entrevista, el paciente muestra nuevos temores, el profesional suele reabrir la entrevista y tomar precauciones.
Las expectativas mostradas sobre el tratamiento, en relación con las expectativas sobre exploraciones complementarias, tienen mayor efecto sobre la resolución de la entrevista. Kravitz et al9 encontraron que la simple mención por parte del paciente de que deseaba un antidepresivo influía sobre la prescripción del médico. En su estudio analiza 152 profesionales de atención primaria de salud (APS) que recibieron a un paciente incógnito con rasgos de presentar un síndrome depresivo mayor y a otro con un cuadro de características leves. En ambos casos, los pacientes expresaban en un tercio de las visitas su deseo de recibir un antidepresivo cualquiera, en otro tercio un antidepresivo concreto del que mencionaban el nombre comercial, y en el tercio restante no expresaban ningún deseo de prescripción. Tanto para el paciente con depresión mayor como leve, los porcentajes de prescripción son sustancialmente superiores cuando el paciente expresa su deseo de recibir un antidepresivo, incluso más si no menciona una marca concreta (tabla 3).
Médicos que prescriben un antidepresivo ante 2 pacientes estandarizados
| Paciente estandarizado | Expectativa expresada por el paciente | ||
| Antidepresivo concreto | Antidepresivo en general | No expresaba ningún deseo | |
| Depresión mayor | 53% | 76% | 31% |
| Depresión leve | 55% | 39% | 10% |
Diferencia estadísticamente significativa entre los pacientes que no expresaron expectativa y los que sí.
Fuente: Kravitz RL et al9.
Cuando el paciente solicita directamente una exploración complementaria, el resultado es diferente. Gallagher et al10 estudiaron el efecto que tiene sobre el médico el hecho de que un paciente le solicite una exploración complementaria onerosa y no justificada para su cuadro clínico. Solo el 8% de los médicos (3 de los 39 participantes) estuvieron de acuerdo en realizar la resonancia magnética en la visita inicial, y ocho (22%) dijeron que se podría solicitar en el futuro, en tanto que 20 médicos (53%) acordaron una derivación al neurólogo. Posiblemente el precio de la exploración tuvo que ver con esta conducta menos satisfaciente.
Examinemos finalmente a los médicos como fuente de errores. Existen pocos estudios sobre los errores médicos, y de manera más concreta, sobre errores diagnósticos. Uno de ellos es el de Graber et al.11, que definieron el error diagnóstico como el retraso no intencionado en la emisión de un diagnóstico (aun cuando existía suficiente información previa), un diagnóstico equivocado (se realizó otro diagnóstico antes del correcto) o no presente (no se realizó diagnóstico), desde la perspectiva de una información final más definitiva. El estudio, aunque se desarrolla en el medio hospitalario y en la especialidad de medicina interna, merece nuestra atención porque tiene un enfoque cognitivista, es decir, analiza factores sistémicos, pero también los factores de razonamiento que influyen. Graber et al. señalan que los errores de organización o diseño, a los que llama «errores sistémicos», se ven incriminados en el 65% de los errores diagnósticos detectados, mientras que los de tipo cognitivo lo son en un 74%. Un 44% de las causas profundas de error detectadas no podían prevenirse: falta de colaboración del paciente, presentación atípica de una enfermedad… (la suma de los porcentajes supera el 100% por cuanto un mismo caso podía acumular varios errores y de diferente naturaleza). Entre las causas de tipo cognitivo encontró falta de conocimientos en 11 ocasiones, falta de datos tomados del paciente en 45, falta de procesamiento adecuado de la información en 159, y falta de verificación en 106. Una de las conclusiones principales de este trabajo es que estos errores de tipo cognitivo se debían sobre todo a un cierre prematuro de la entrevista clínica.
Berner y Graber3 estudiaron los errores por especialidades, llegando a la conclusión de que las «perceptivas», es decir, las que basan el diagnóstico en la lectura de imagen (radiología y anatomía patológica), se mueven en tasas de errores sensiblemente inferiores a las especialidades médicas (5 frente a 15%). En una situación intermedia se sitúa la dermatología (11%). Para Berner y Graber, la excesiva seguridad en nuestras hipótesis diagnósticas sería una causa fundamental de los errores clínicos. La hipótesis de la hiperseguridad no anda muy lejana de la de Graber, pues la hiperseguridad justifica el cierre prematuro de la entrevista.
Schiff et al.12, por su parte, analizaron 662 casos clínicos de 310 médicos en los que se había producido algún tipo de error. Los más frecuentes (44%) se atribuyeron a la parte resolutiva de la entrevista (no solicitar la prueba idónea, no proceder a un seguimiento adecuado o no interpretar los datos de una prueba de manera correcta), seguidos de los errores diagnósticos (sobrevalorar o no tener en cuenta una opción diagnóstica) con un 32%, anamnesis (10%), exploración física (10%) y errores en derivaciones e interconsultas (3%).
Croskerry et al.13–15 ofrecen un enfoque algo distinto al estudiar los errores diagnósticos en urgencias, un entorno caracterizado por la alta densidad de decisiones que deben tomarse en un corto espacio de tiempo. Llega a la conclusión de que muchos errores se deben a disposiciones cognitivas que se aplican inapropiadamente a las decisiones médicas. Una disposición cognitiva sería una regla de decisión que aplicamos rutinariamente en nuestra vida cotidiana. Por ejemplo, cuando vamos a comprar ropa y la vendedora alaba nuestro buen gusto, podemos pensar que lo hace para vender una prenda que ha pasado de moda. Esta reacción sería una disposición cognitiva que, traducida a la actividad médica, nos haría pensar, ante un paciente con molestias ambiguas que pide una baja, que lo que de verdad persigue es una baja. Campbell et al.15 identifican 32 disposiciones cognitivas que agrupan en 7 categorías: dejar que los demás piensen por ti; quedar anclado en una opción diagnóstica; no ser capaz de generar un diagnóstico diferencial; sobredimensionar la prevalencia de una enfermedad o la percepción de un riesgo; dejarse influir por el contexto en que se presenta el paciente, o por características de dicho paciente; factores asociados a la personalidad y/o emociones del paciente e hiperseguridad (tabla 4).
Ejemplos de diposiciones cognitivas que sesgan el razonamiento
| *Error fundamental de atribución: tendencia a juzgar y culpar a los pacientes de su enfermedad en lugar de examinar las circunstancias (factores situacionales) que podrían haber sido responsables. |
| *Falacia del jugador: un médico visita una serie de 3 pacientes con dolor torácico y los orienta como angina. Le llega un cuarto paciente con síntomas típicos, pero asume que, por cálculo de probabilidades, es imposible que en tan poco tiempo se le presente otra angina de pecho. |
| *Sesgo de género: tendencia a creer que el género es un factor determinante en la probabilidad de diagnóstico de una enfermedad en particular, cuando no existe tal base fisiopatológica. Por lo general, da lugar a un sobrediagnóstico del género favorecido y un subdiagnóstico del género descuidado. |
| *Sesgo de resultado: tendencia a emitir diagnósticos de entidades con tratamiento eficaz, y evitación de aquellos sin una buena opción terapéutica. |
Fuente: Croskerry P et al13.
Existen pocas dudas de que las disposiciones cognitivas intervienen en la producción de errores diagnósticos, pero también de que aspectos grupales o sociológicos ligados al acto de diagnosticar, así como aspectos cognitivos de tipo estructural (cansancio, limitaciones cognitivas) tienen un papel relevante.
La influencia del grupo social de referencia sobre el acto diagnóstico puede observarse en 3 tipos de situaciones. Por un lado, en los diagnósticos de moda: la irrupción de un nuevo tratamiento para una situación clínica hasta el momento huérfana de tratamiento eficaz supone casi siempre un sobrediagnóstico de dicha entidad. Sería el caso del déficit de atención y el intento de aplicar el tratamiento farmacológico a los muchos casos de fracaso escolar que han sido catalogados erróneamente como tal. La hiperalgesia corporal ha sido otra entidad sujeta a una presión social similar, de manera que el uso y abuso del término «fibromialgia», entidad que cada vez acumula más «fibroescépticos»16, ha supuesto la creación de una red específica de recursos sanitarios y la medicalización de miles de pacientes.
En segundo lugar tenemos los hábitos diagnósticos grupales, deudores de los conocimientos y valores dominantes. El caso de la salud mental es muy interesante. Hace apenas 20 años, se conocía la alta prevalencia de estas enfermedades y su carácter crónico, pero estos conocimientos no habían logrado imponerse en la comunidad médica. Los trabajos de Goldberg17,18 desvelaron esta realidad, y coincidieron además con el lanzamiento comercial de los nuevos antidepresivos ISRS. El resultado fue uno de los incrementos en tasas de diagnóstico (sobre todo de depresión, pero también de ansiedad) más espectaculares de todos los tiempos. Otros padecimientos, sin llegar a estos extremos, también han experimentado incrementos notables, como el síndrome de las piernas inquietas, la demencia de Alzheimer o la apnea del sueño.
Finalmente, tenemos los diagnósticos usuales que realiza nuestro grupo de referencia. Un médico residente formado en un determinado servicio puede etiquetar como infección de orina lo que otro diagnosticaría de prostatitis. Los criterios diagnósticos no escapan a las querencias.
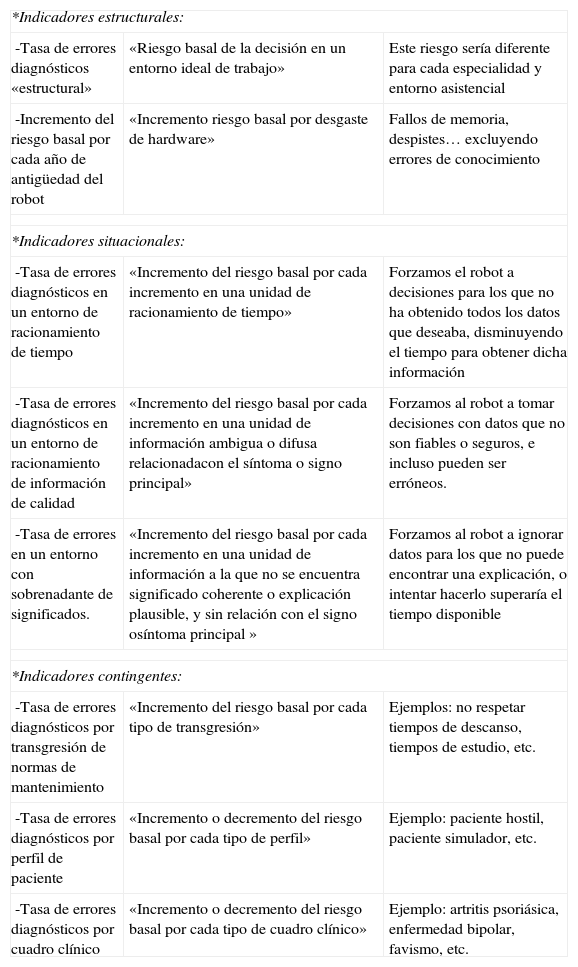
El médico como máquina de decisiónNos cuesta mucho admitir que tenemos límites cognitivos, límites que obviamente se acrecientan cuando estamos cansados o en situaciones de estrés. Esta consideración la tenemos, empero, con las máquinas que construimos. En la tabla 5 se presentan algunos indicadores que obtendríamos si aplicáramos criterios de rendimiento-máquina al médico (paradigma del «médico robot»). No deja de sorprender el hecho de que, si definiéramos estos parámetros, humanizaríamos el trato que ahora mismo damos a los profesionales médicos. ¡Considerarnos máquinas nos haría más humanos!
Paradigma del médico-robot. Indicadores descriptivos del rendimiento diagnóstico de un médico «robot»
| *Indicadores estructurales: | ||
| -Tasa de errores diagnósticos «estructural» | «Riesgo basal de la decisión en un entorno ideal de trabajo» | Este riesgo sería diferente para cada especialidad y entorno asistencial |
| -Incremento del riesgo basal por cada año de antigüedad del robot | «Incremento riesgo basal por desgaste de hardware» | Fallos de memoria, despistes… excluyendo errores de conocimiento |
| *Indicadores situacionales: | ||
| -Tasa de errores diagnósticos en un entorno de racionamiento de tiempo | «Incremento del riesgo basal por cada incremento en una unidad de racionamiento de tiempo» | Forzamos el robot a decisiones para los que no ha obtenido todos los datos que deseaba, disminuyendo el tiempo para obtener dicha información |
| -Tasa de errores diagnósticos en un entorno de racionamiento de información de calidad | «Incremento del riesgo basal por cada incremento en una unidad de información ambigua o difusa relacionadacon el síntoma o signo principal» | Forzamos al robot a tomar decisiones con datos que no son fiables o seguros, e incluso pueden ser erróneos. |
| -Tasa de errores en un entorno con sobrenadante de significados. | «Incremento del riesgo basal por cada incremento en una unidad de información a la que no se encuentra significado coherente o explicación plausible, y sin relación con el signo osíntoma principal » | Forzamos al robot a ignorar datos para los que no puede encontrar una explicación, o intentar hacerlo superaría el tiempo disponible |
| *Indicadores contingentes: | ||
| -Tasa de errores diagnósticos por transgresión de normas de mantenimiento | «Incremento del riesgo basal por cada tipo de transgresión» | Ejemplos: no respetar tiempos de descanso, tiempos de estudio, etc. |
| -Tasa de errores diagnósticos por perfil de paciente | «Incremento o decremento del riesgo basal por cada tipo de perfil» | Ejemplo: paciente hostil, paciente simulador, etc. |
| -Tasa de errores diagnósticos por cuadro clínico | «Incremento o decremento del riesgo basal por cada tipo de cuadro clínico» | Ejemplo: artritis psoriásica, enfermedad bipolar, favismo, etc. |
Fuente: Borrell F, 2011.
Por desgracia no es así, y los médicos estamos sometidos a guardias de 24 h, saturación perceptiva, entornos de trabajo con escasa consideración de criterios ergonómicos, agendas que someten a los pacientes a largas esperas (añadiendo ansiedad a los síntomas que ya aportaban), programas informáticos que dificultan la integración de datos clínicos, y una escasa presencia de programas formativos directamente enfocados a «cuándo» y «cómo» sospechar cuadros clínicos poco frecuentes, atípicos o con riesgo, y las habilidades clínicas que deberíamos desplegar (notoriamente habilidades de exploración física, la pariente pobre de todas ellas)19. Procedamos a reconsiderar bajo el paradigma de «médico robot» los mecanismos psicológicos que conducen a una decisión y las teorías que tratan de dar cuenta de los errores que producen.
Hasta hace pocos años, el enfoque parecía estrictamente ligado a un fallo en la cadena de razonamientos lógicos o en la aplicación de principios matemáticos20. Desde esta perspectiva, se entendían los errores clínicos como actos en los que aplicábamos de manera inapropiada los algoritmos de decisión (fallos conceptuales o memorísticos) o percibíamos de manera errónea riesgos poblacionales debido a una escasa formación estadística.
Esta visión cartesiana dio paso a otra visión en la que se consideraba que el médico tiene 2 grandes estrategias de razonamiento: una de tipo intuitivo y otra de tipo analítico. Es el llamado modelo de las 2 vías14, según el cual los errores se derivarían de un análisis intuitivo, mientras que la vía analítica sería básicamente segura. La vía intuitiva sería la habitual, con bajo gasto energético y basada en hábitos clínicos consolidados, gracias a los cuales clasificaríamos las demandas de los pacientes en baja o alta complejidad. La mayor parte de las situaciones clínicas diarias entrarían en la primera categoría. Serían prácticamente actos reflejos: «para dermatitis seborreica, aplíquese X». Esta vía es económica, pero debe estar sujeta a permanente reconsideración: «¿qué hay en este paciente que le haga especial y me obligue a reflexionar más?». Aquí vendrían las trampas cognitivas de Croskerry, las excusas que nos damos para no activar la vía analítica. Esta segunda vía la activaríamos para aquellos (pocos) casos en que detectamos peligro o perplejidad. Sentirnos en exceso seguros de nuestras intuiciones sería una de causa habitual de error, y nos conduciría a cerrar prematuramente la entrevista. Otras veces dominaría la pereza de «parar» y proceder a un análisis meticuloso, con el consiguiente gasto de tiempo y esfuerzo mental.
Este modelo es el que actualmente está en boga y nos propone varias estrategias preventivas, entre las más importantes: a) detectar y marcar las situaciones clínicas peligrosas; b) llevar a la conciencia los razonamientos falaces que nos impiden activar o nos hacen abandonar prematuramente la vía analítica; y c) promover un supervisor interno que asegure el cumplimiento de tareas clínicas básicas.
Algunas estrategias preventivas de tipo cognitivo-emocionalSituaciones clínicas de «luz roja»Una de las estrategias clásicas ha sido definir marcadores de peligro sobre síntomas o signos. Una cefalea tiene «luz roja» si nos despierta por la noche, se incrementa con maniobras de Valsalva o tiene una intensidad inusual que afecta la conciencia, entre otras posibilidades. En ocasiones, esta marcación no es tan prístina, aunque igualmente eficaz. Los médicos de familia, por ejemplo, percibimos con «luz roja» la expresión facial y corporal de determinados pacientes a los que etiquetamos de «mal estado general» o, más coloquialmente, como que «hace mala cara». Otras veces, la marcación se efectúa a posteriori, producto de un error propio o de alguien próximo a nosotros, con la consiguiente vivencia de peligro; por ejemplo, tener que atender un shock anafiláctico por no preguntar si el paciente presentaba alguna alergia antes de administrar un inyectable.
MetacogniciónUna estrategia más reciente ha sido concienciar a los médicos en período formativo de las trampas cognitivas con las que precipitamos la resolución de un caso. Por ejemplo: «mucho cuidado cuando estés cansado con quedarte anclado a la primera hipótesis que te venga a la cabeza; tienes que hacer un esfuerzo para pensar en otras hipótesis y, sobre todo, en pensar en lo peor que pudiera tener el paciente». Este tipo de estrategia se llama metacognitiva porque propone «pensar sobre lo que pensamos». Por nuestra parte5,21, hemos insistido en la necesidad de introducir como potencial fuente de error la percepción de emociones negativas o simplemente la irritación que a veces nos causan determinados pacientes. Los pacientes que percibimos como «difíciles» o pesados bloquean capacidades fundamentales de razonamiento. En este caso, el hábito a adquirir sería de tipo emocional: adquirir capital-paciencia y demorar la resolución de la entrevista.
Supervisor internoUn tipo especial de metacognición es lo que ha venido en llamarse «supervisor interno». Consiste en un hábito mental por el que, antes de cerrar una entrevista, nos aseguramos de haber realizado una o varias tareas críticas. El tipo de tarea a supervisar es variopinta, y será seleccionada por el médico en función de sus propias debilidades (tabla 6). El profesional se esforzará en mecanizar la interrogación seleccionada en un momento concreto de la entrevista, por ejemplo, tras el primer contacto («¿estoy innecesariamente tenso?»), antes de pasar a la camilla de exploración física («¿tengo una idea clara de lo que debo buscar en la exploración física?»), antes de iniciar la parte resolutiva de la entrevista («¿podría escribir con los datos que tengo un informe clínico?», o antes de cerrar la entrevista («¿olvido alguna tarea preventiva?»). Una estrategia de puesta en práctica del supervisor interno puede consultarse en el texto de Borrell22.
Construir nuestro supervisor interno de tareas
| INICIO (antes de empezar la entrevista) |
| ¿Estoy suficientemente «presente» y con la cabeza despejada? |
| ¿Tengo una predisposición suficientemente positiva hacia el paciente? ¿Le sonrío? |
| ¿Tengo una foto global de este paciente? ¿Debiera tenerla antes de proseguir? |
| FASE EXPLORATORIA |
| ¿Tengo claro a por lo que viene el paciente? |
| ¿Algo interfiere con mi capacidad de estar concentrado y hacer las tareas de anamnesis y exploración física? |
| ¿Tengo prisas por cerrar la fase exploratoria de la entrevista? |
| DECISIÓN CLÍNICA |
| ¿Puedo ya decidir y resolver la entrevista, o me faltan datos? |
| ¿Podría escribir un informe con la cronología detallada de los síntomas? |
| Lectura textual: Si en lugar de «oír» los síntomas del paciente los leyera de un libro, ¿qué se me ocurriría? |
| Hipótesis inversa: ¿y si en lugar de ser la causa de estos síntomas de tipo biológico fueran de origen psicosocial? (y viceversa) |
| ¿Cómo influyen el conocimiento y los prejuicios previos que tengo de este paciente? |
| ¿Existe algún dato relevante que esté omitiendo, o alguna cuestión ética? |
| FASE RESOLUTIVA Y JUSTO ANTES DEL CIERRE |
| ¿Qué diría un buen clínico de esta entrevista? |
| ¿Estoy haciendo todo lo posible por este paciente? |
| ¿Me dejo aspectos preventivos? |
Fuente: Borrell F, 2011.
En ocasiones, se ha asimilado la formación en seguridad a la sensibilización del profesional por este tema (crear cultura de seguridad). Empero con ser importante, el profesional demanda pasos más concretos: diseños de procesos seguros y estrategias para ponerse al día y consolidar hábitos clínicos que le permitan reflexionar y prevenir eventos adversos. Hemos presentado en el primer artículo de esta serie1 los aspectos organizativos que pueden modificarse para ganar en seguridad, pero, ¿qué podemos hacer para asimilar los conocimientos críticos para una lex artis y sedimentarlos en forma de hábitos clínicos seguros?
En primer lugar, el médico tiene que mantener un hábito de estudio. No basta con leer revistas, sino que hay que asimilar la información relevante para ponerla en práctica, y ello exige una estrategia de tipo prontuario, las famosas libretas que todo residente que se precie lleva consigo. Un refinamiento de esta estrategia, que abarcaría también las experiencias clínicas significativas, daría lugar a un portafolio abierto de manera permanente. La simple voluntad de estudiar y aplicar a nuestra realidad nuevos conocimientos constituye un hábito de primer orden.
El estudio debe además dirigirse de modo preferente a detectar criterios y encapsular escenarios. Los «criterios de conducta obligada» son de 2 tipos: de suficiencia diagnóstica (por ejemplo, «2 glucemias por encima de… etc., indican diabetes mellitus») y de procedimiento obligado (por ejemplo, «una angina inestable exige derivación hospitalaria inmediata»; «una orina espumosa obliga a descartar proteinuria»; «en un paciente que refiere heces negras practicaremos tacto rectal»).
Por otro lado, se entiende por encapsulamiento23 la asociación de escenarios clínicos complejos a un término diagnóstico capaz de caracterizarlos para una conducta eficaz. Por ejemplo: «temblor lento de reposo, tono en navaja y falta de balanceo a la marcha, pensar en Parkinson». También para el mismo diagnóstico: «paciente mayor de 60 años que inicia depresión de características endógenas con torpeza de movimientos, pensar en Parkinson aunque no haya en este momento criterios suficientes». El médico de familia debería ser un experto en la detección precoz de enfermedades relevantes, y para ello tiene que proceder a este tipo de encapsulamientos.
Otro aspecto que el clínico debe cultivar es el de sus hábitos de relación, anamnesis y exploración clínica. Con el paso de los años, estos hábitos se simplifican y fosilizan. El profesional tiene que estar permanentemente alerta para verificar, en cada acto clínico, que el esfuerzo invertido sea proporcional a la complejidad del cuadro y practicar las maniobras exploratorias con creatividad, buscando variantes y matices a las mismas. Resulta un excelente ejercicio volver a explorar a los pacientes una vez disponemos de pruebas complementarias.
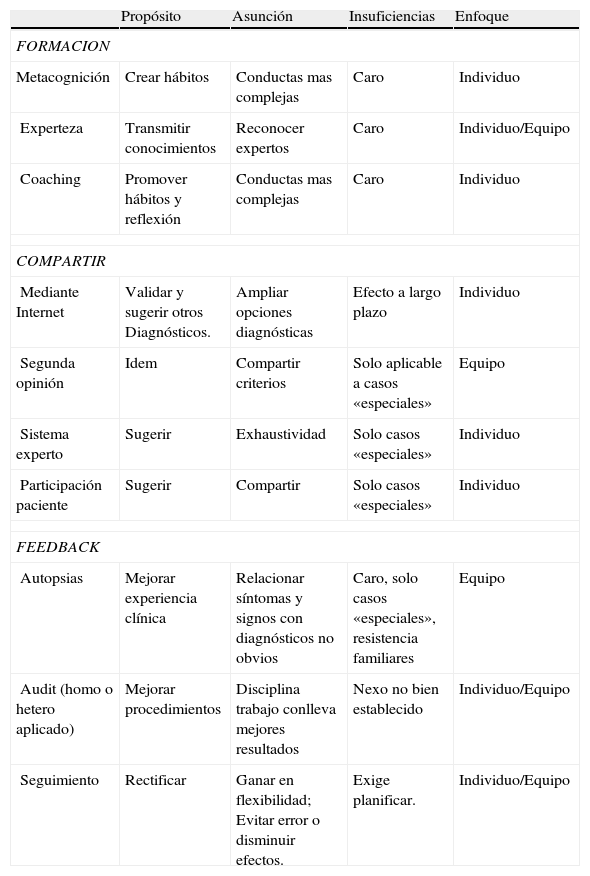
Existe consenso de que estas estrategias individuales tienen que complementarse con estrategias de tipo grupal, compartiendo casos clínicos y recibiendo feedback de los colegas (tabla 7). La actividad clínica combinaría la capacidad del médico de constituir un criterio propio con la flexibilidad de modificarlo y ajustarlo a un consenso de grupo. Estas capacidades son, hasta cierto punto, contrapuestas, de aquí que todo buen clínico es alguien que se ha acostumbrado a separar su autoestima del acierto diagnóstico, y en consecuencia a rectificar sin dolor moral.
| Propósito | Asunción | Insuficiencias | Enfoque | |
| FORMACION | ||||
| Metacognición | Crear hábitos | Conductas mas complejas | Caro | Individuo |
| Experteza | Transmitir conocimientos | Reconocer expertos | Caro | Individuo/Equipo |
| Coaching | Promover hábitos y reflexión | Conductas mas complejas | Caro | Individuo |
| COMPARTIR | ||||
| Mediante Internet | Validar y sugerir otros Diagnósticos. | Ampliar opciones diagnósticas | Efecto a largo plazo | Individuo |
| Segunda opinión | Idem | Compartir criterios | Solo aplicable a casos «especiales» | Equipo |
| Sistema experto | Sugerir | Exhaustividad | Solo casos «especiales» | Individuo |
| Participación paciente | Sugerir | Compartir | Solo casos «especiales» | Individuo |
| FEEDBACK | ||||
| Autopsias | Mejorar experiencia clínica | Relacionar síntomas y signos con diagnósticos no obvios | Caro, solo casos «especiales», resistencia familiares | Equipo |
| Audit (homo o hetero aplicado) | Mejorar procedimientos | Disciplina trabajo conlleva mejores resultados | Nexo no bien establecido | Individuo/Equipo |
| Seguimiento | Rectificar | Ganar en flexibilidad; Evitar error o disminuir efectos. | Exige planificar. | Individuo/Equipo |
Fuente: Berner ES (3) con modificaciones de Borrell F, 2011.
En cada momento histórico la comunidad médica define de manera muy dinámica lo que es lex artis para cada escenario clínico. Cuando un médico comparte su experiencia clínica y sus comportamientos con un grupo de referencia, o un tutor, se percata de varias cosas: a) desviaciones en el uso de un determinado fármaco; b) escotomas diagnósticos, es decir, escenarios clínicos que hasta aquel momento no le merecían calificativo diagnóstico; c) diferente uso de criterios diagnósticos o procedimentales; y d) diferente ejecución y/o interpretación de maniobras exploratorias.
Un aprendizaje de este tipo resulta enormemente significativo. A tal efecto se han propuesto algunas estrategias de diferente tipo: a) basadas en coaching o mentoring, en las que profesionales expertos realizan una tutorización directa sobre otros colegas; b) diferentes componentes de un equipo son nombrados referentes en un campo de su interés, y asesoran al resto de colegas; c) análisis de videograbaciones con metodologías específicas (tipo Problem Based Interview) o generales (tipo método visualización global)5; d) estrategias de portafolio que pueden llegar a mayor volumen de profesionales y tener mejor aceptación24. Estas o parecidas estrategias son capaces de detectar «gestos de calidad», eso es, conductas cuya presencia indica un profesional reflexivo y con capacidad de rectificación (tabla 8). Las instituciones deberían promover este tipo de estrategias así como el reconocimiento de la experteza individual, incorporándolas a la valoración de la carrera profesional.
Gestos de calidad dependientes de la conducta del médico
| INDICIOS EN LA HISTORIA CLÍNICA |
| Integrar datos: presencia de una epicrisis abierta o resumen ejecutivo en el historial |
| Reflexionar datos: existe una planificación o previsión de seguimiento (por ejemplo, «cada año realizar a este paciente»); se justifican decisiones discutibles, se expresan dudas en los cursos clínicos («podría ser…») y/o existen listas de diagnósticos diferenciales en el curso clínico; las listas de problemas contienen problemas evolucionados. |
| Hábitos complejos: alto porcentaje de cursos clínicos siguiendo MEAP o SOAP. Alto porcentaje de cursos clínicos con orientación diagnóstica. Presencia en un alto porcentaje de visitas de una exploración física básica y/u orientada a los problemas |
| Fuente de estos indicios de calidad: auditoría de historias clínicas |
| INDICIOS EN LA ENTREVISTA CLÍNICA |
| Buena delimitación de la demanda. Mapa de demandas |
| Anamnesis de la naturaleza del problema suficientemente detallada |
| Salto psicosocial y averiguar expectativas en casos seleccionados |
| Ocupación verbal del médico inferior al 50% del tiempo en fase exploratoria entrevista |
| Demorar la emisión de un diagnóstico para reflexionar. Expresar el diagnóstico en términos de probabilidad sin disminuir la confianza del paciente |
| El médico reabre la fase exploratoria «sin esfuerzo» ni signos de irritación |
| Fuente de estos indicios de calidad: observación directa (o videograbada) de la entrevista clínica. |
| INDICIOS EN EL SEGUIMIENTO DEL PACIENTE |
| Consultar casos clínicos con compañeros y en sesión clínica. Compartir el paciente con otros colegas |
| Llamadas telefónicas a paciente o consultas por internet |
| Fuente de estos indicios de calidad: registros ad hoc |
Fuente: Borrell F, 2011.
Favorecer el feedback y el seguimiento de casos puede ser clave en entornos de urgencias en que el médico evalúa puntualmente los pacientes. En este sentido, la historia clínica electrónica favorece que el médico reciba de los especialistas u otros colegas una orientación diagnóstica alternativa, y que visualice otras maneras de trabajar, de prescribir o usar medios complementarios de diagnóstico.
Una buena conclusión de lo que pretendemos con estas políticas lo sintetizan Croskerry y Sinclair25: «We believe that clinicians can improve their diagnostic thinking abilities, even in the chaotic emergency environment by recognizing high-risk scenarios; reflecting on the diagnostic process and asking “what else might this be?”; paying attention to shift work and fatigue issues; developing timely feedback processes; and having robust case review processes in their own Emergency Departments».
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Para saber másLIBROS.-
- •
Aranaz JM, Aibar C, Vitaller J, Mira JJ Gestión Sanitaria. Calidad y Seguridad de los pacientes. Fundación MAPFRE. Madrid: Díaz de Santos; 2008.
- •
Baron J. Thinking and Deciding. 3rd ed. Cambridge, UK: Cambridge University Press; 2003.
- •
Gigerenzer G. Simple Heuristics that Make Us Smart. Oxford: Oxford University Press; 1999.
- •
Kassirer JP, Wong JB, Kopelman RI, Manual de razonamiento clínico. Wolster Kluwer, Lippincott Williams & Wilkins, Barcelona; 2011.
- •
Godoy A. Toma de decisiones y juicio clínico. Madrid: Piramide; 1996.
- •
Dowie JU, Elstein A. Professional judgement. A reader in clinical decision making. New York: Cambridge University Press; 1988.
WEB (verificados a mayo 2011)
- •
Society of Medical Decision Making. Disponible en: http://www.smdm.org
- •
The Brunswik Society. Disponible en: http://www.brunswik.org
- •
Decision Analysis Society. Disponible en: http://www.informs.org/Community/DAS
- •
Society for Judgment and Decision Making. Disponible en: http://www.sjdm.org)
- •
Center for Adaptive Behavior and Cognition. Disponible en: http://www.mpib-berlin.mpg.de/en/research/adaptive-behavior-and-cognition
- •
Agencia de Cuidado de Salud, AHRQ Web M&M, October 2007. Disponible en: http://www.webmm.ahrq.gov/index.aspx
- •
El lector encontrará un amplio comentario de cada uno de estos portales en: www.seguridadclinica.blogspot.com