Por muchas y variadas causas el hallazgo de una hiperfosfatasemia en una analítica es relativamente frecuente, y su trascendencia, muy variable. Suele ser el médico de atención primaria quien detecta y habitualmente diagnostica la causa. Por ello es conveniente conocer sus posibles orígenes.
Las fosfatasas alcalinas (FA) son un grupo de enzimas situadas en la membrana celular que intervienen a diferentes niveles en situación fisiológica:
Precipitación del fosfato cálcico en los huesos.
Absorción de fosfatos por el intestino.
Síntesis de proteínas hísticas e hidrólisis de los ésteres fosfáticos del riñón y el hígado.
En el suero humano existen las isoenzimas ósea, hepática, intestinal, placentaria, renal y leucocitaria (fosfatasa alcalina granulocítica)1-3. En condiciones normales y en ausencia de embarazo, se producen casi por partes iguales del sistema hepatobiliar y del sistema óseo. Algunos tumores pueden producir una isoenzima igual o similar a la placentaria (isoenzima de Regan)2,4-8, y otros similar a la intestinal9-11. Será primordial localizar el origen de la hiperfosfatasemia para poder establecer el diagnóstico diferencial, ya que puede ser el primer hallazgo de patologías graves9.
Disponemos de varios métodos para determinar las distintas isoenzimas, que aprovechan sus diferentes propiedades para identificarlas: la isoenzima hepática es termoestable y resiste el efecto de la urea, al contrario de lo que ocurre con la de origen óseo. La fracción ósea es termolábil. También la isoenzima placentaria y la tumoral son termoestables. La electroforesis suele ser el método más usado.
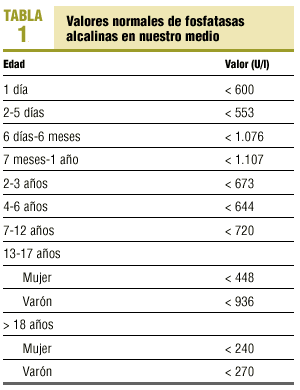
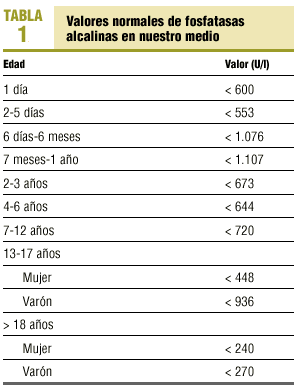
Los valores normales de FA sanguínea en nuestro medio, con la muestra a 37 oC, se muestran en la tabla 1.
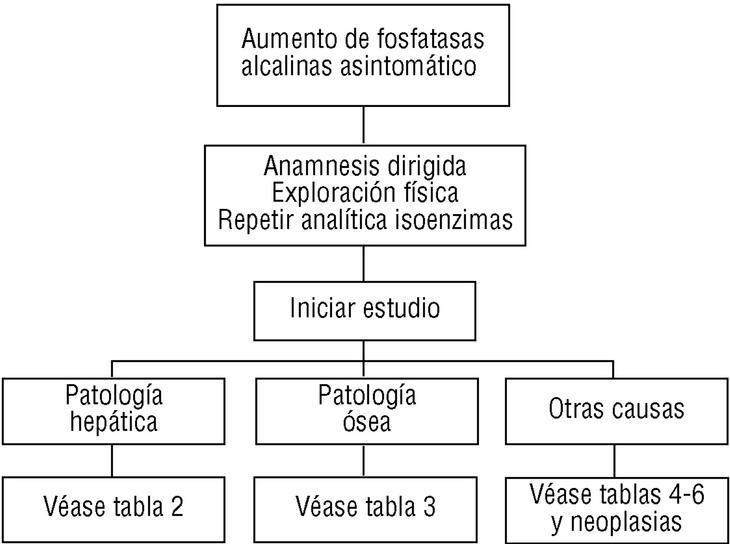
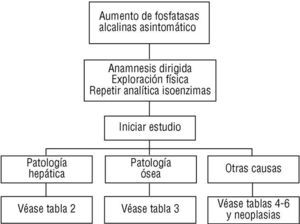
Figura 1Algoritmo de actuación ante una hiperfosfatasemia.
Etiología
Existen numerosas causas responsables de un incremento de la fosfatasemia. Expondremos las más habituales.
Fisiológicas
Edad. Durante el período de crecimiento las elevaciones deben considerarse normales hasta 3-4 veces por encima del valor de referencia. Este incremento es debido a la actividad osteoblástica en el hueso. En mayores de 60 años, elevaciones de la fracción ósea hasta el 30% pueden considerarse normales y se deben al proceso de involución ósea.
Embarazo. Principalmente durante el tercer trimestre, la isoenzima responsable del aumento es de origen placentario.
Hiperfosfatasemia benigna familiar. Aumento persistente de las FA en miembros de una misma familia en ausencia de patología o causa clara de hiperfosfatasemia. Es poco frecuente y de naturaleza hereditaria (autosómica dominante). El aumento puede ser ocasionado tanto por la fracción ósea como por la intestinal12-15.
Hepáticas
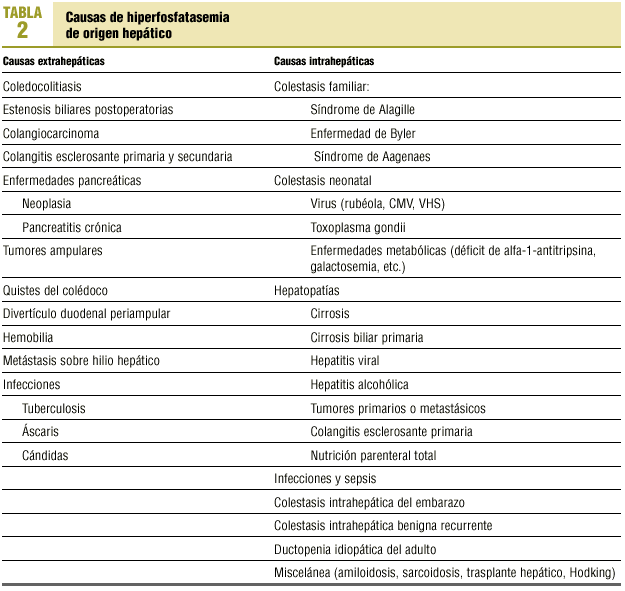
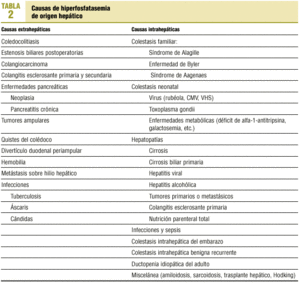
Se resumen en la tabla 216.
Óseas
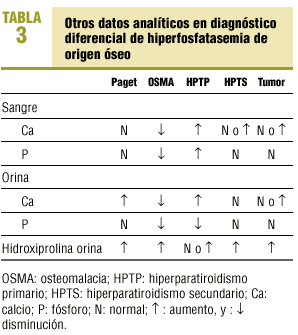
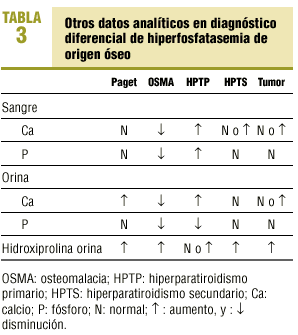
Fracturas, tumores primarios y metastásicos, osteomielitis, enfermedad de Paget, osteomalacia, hiperparatiroidismo primario y secundario. Los hallazgos analíticos, tanto en sangre como en orina, de estas entidades clínicas se señalan en la tabla 3.
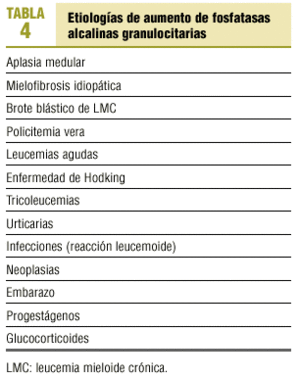
Fosfatasa alcalina granulocitaria
Se resumen en la tabla 4.
Neoplásicas
Algunos tumores pueden producir isoenzimas tumorales: pulmonar, testicular (seminoma), ovárico (tumores mucinosos y mesonéfricos)5, prostático, laríngeo, pancreático, colon/recto, gástrico y linfoma intestinal2-4,10,11.
Miscelánea
Los más importantes se presentan en la tabla 5.
Enfoque diagnóstico y actuación
Tras el hallazgo casual de hiperfosfatasemia, y una vez descartadas las causas fisiológicas y las más evidentes del aumento (fracturas, infarto agudo de miocardio, insuficiencia cardíaca congestiva, infarto pulmonar), repetiremos la determinación analítica pasadas 3 semanas. Paralelamente haremos hincapié en la historia clínica y la exploración física.
Se realizará una historia clínica detallada, investigando especialmente: sospecha de gestación, toma de medicamentos y/o tóxicos (tabla 6), presencia de fiebre, astenia, anorexia, dolores óseos, alteraciones digestivas, respiratorias, genitourinarias, y síntomas paraneoplásicos. De igual manera es importante recoger los antecedentes personales, caso de hábitos tóxicos, ritmo deposicional, existencia de metrorragias, y antecedentes patológicos como hepatopatía, dislipemia, fracturas óseas, enfermedad intestinal, nefropatía, cardiopatía, enfermedades neoplásicas, prostatismo, patología genital masculina y femenina.
La exploración física será similar a la exploración habitual, pero se pondrá especial atención a signos de hepatopatía, hepatosplenomegalia, dolores óseos, deformidades, fracturas, adenopatías, signos de insuficiencia cardíaca, tacto rectal en varones, inspección genital masculina, revisión ginecológica en mujeres, y signos paraneoplásicos.
En la segunda analítica sanguínea se debe incluir las isoenzimas de FA, hemograma, función hepática completa y función renal.
Una vez obtenidas las isoenzimas y conocida la función hepática, se actuará según el diagnóstico de sospecha:
Origen hepático: completar analítica sanguínea (lipidograma, serologías para hepatitis), ecografía y/o tomografía axial computarizada. El aumento de gamma-glutamil-transpeptidasa o 5-nucleotidasa establece el origen hepático por colestasis.
Origen óseo: completar analítica sanguínea (calcio, fósforo, paratohormona, proteinograma). En orina determinaremos calcio, fósforo, hidroxiprolina, 1,25-dihidroxivitamina D3, proteínas (incluida la proteína de Bence-Jones), radiografía y/o gammagrafía ósea.
Si la sospecha es de origen diferente y/o no hallamos etiología hepática u ósea (causas más frecuentes de hiperfosfatasemia), deberemos pensar en otras causas (neoplásicas, etc.).
Correspondencia: Jesús Sánchez Rodríguez. C/ Roques Altes, 11, 3.o. 17007 Girona. España. Correo electrónico: jsanchez@chicole.com