Presentamos el caso de un varón de 72 años, con antecedentes personales de diabetes mellitus no insulinodependiente (DMNID), hipertensión arterial (HTA), cardiopatía isquémica crónica e isquemia crónica de ambos miembros inferiores Rutherford Grado I, que es remitido desde el Servicio de Urgencia Externa por presentar erupción cutánea ampollosa de dos meses de evolución que había empeorado tras retirada de férula en miembro inferior derecho secundaria a fractura de peroné. Refería intenso prurito sin diseminación de lesiones a otras áreas de la superficie corporal con respeto de mucosas. No refirió fiebre ni alteración del estado general. Valorado por Cirugía Vascular, la ecografía Doppler descartó signos de trombosis venosa profunda en territorio fémoro-poplíteo.
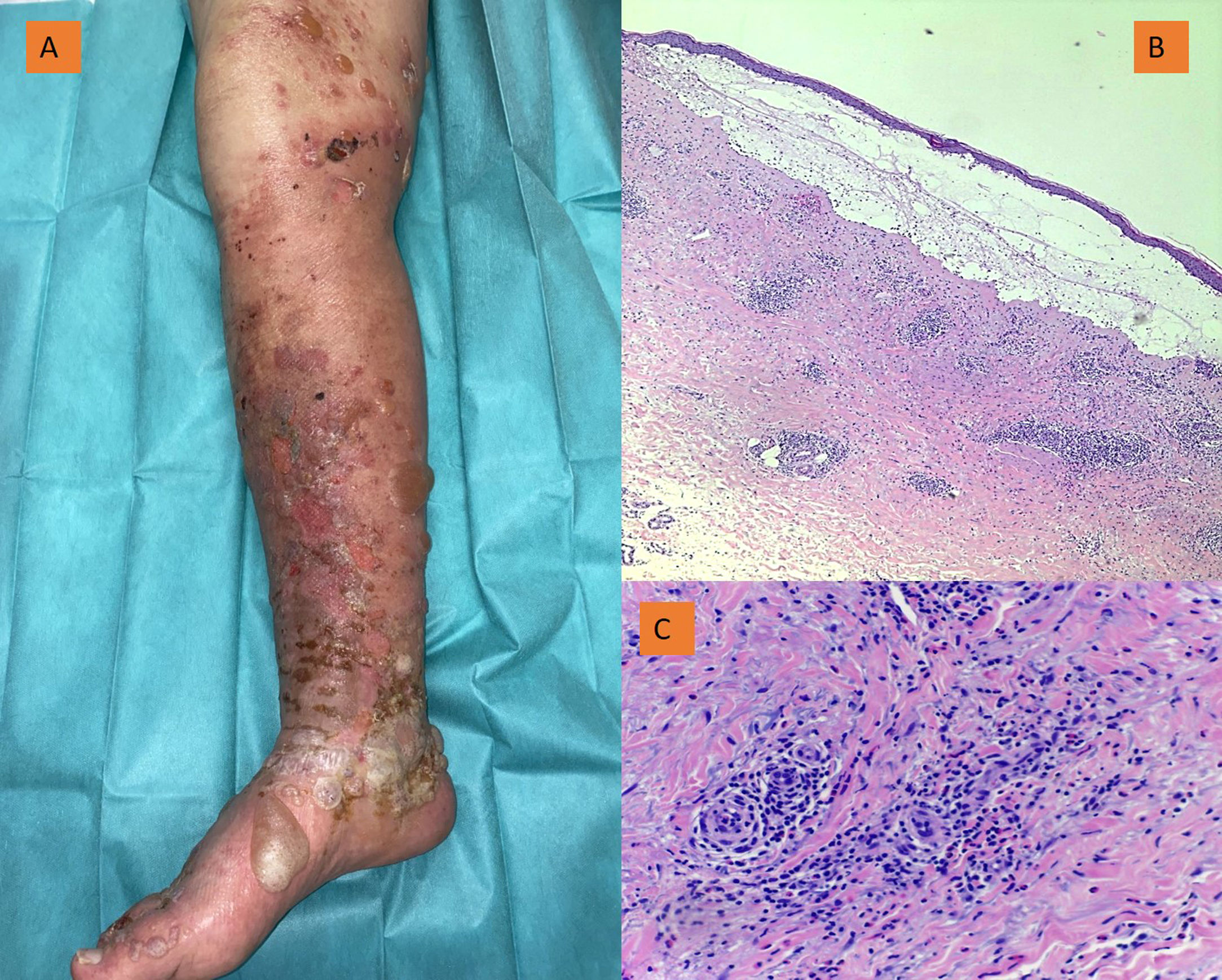
La exploración física mostró miembro inferior derecho con signos francos de insuficiencia venosa crónica, ampollas tensas y exulceraciones por rascado (fig. 1). Los exámenes complementarios solicitados mostraron elevación de PCR (20,2 mg/dL) y discreta eosinofilia (15,03%). Se realizó toma de muestra para estudio histológico y microbiológico. El primero reveló una ampolla subepidérmica con moderado infiltrado neutrofílico y linfocitario, presencia ocasional de eosinófilos (fig. 2) e inmunofluorescencia positiva con depósito lineal de C3. El estudio microbiológico reveló la presencia de Serratia marcescens y Enterococcus faecalis. Se pautó tratamiento en ingreso hospitalario con metilprednisolona 80 mg/24 h y cobertura antibiótica con cefepima 2 g/8 h y linezolid 600 mg/12 h.
Se realizó una valoración geriátrica integral con los siguientes resultados: Índice de Barthel: 75 (Dependencia leve); Índice de Lawton Brody para las actividades instrumentales de la vida diaria (AIVD): 5; Valoración del equilibrio y de la marcha de Tinetti: Equilibrio 12/16 y Marcha 10/12 y Escala de Ansiedad y Depresión de Goldberg: Ansiedad 4 y Depresión: 3.
Tras descartar origen medicamentoso (ausencia de introducción de nueva medicación en los tres meses previos, incluyendo gliptinas), se concluyó diagnóstico de penfigoide ampolloso inducido por traumatismo previo con sobreinfección por Serratia marcescens.
El penfigoide ampolloso es una enfermedad autoinmune de elevada incidencia y prevalencia, que afecta principalmente a población anciana. Está producida por anticuerpos circulantes frente a los antígenos BP180 y BP230, que se encuentran en los hemidesmosomas de la unión dermoepidérmica1. En la mayoría de los casos y desde un punto de vista clínico se caracteriza por el desarrollo de placas urticariformes sobre la que se desarrollan ampollas tensas que suelen respetar las superficies mucosas. Muchos son los factores que pueden desencadenarlo sobre una base genéticamente predispuesta, principalmente infecciones y diferentes medicamentos. Últimamente, se ha prestado especial atención a los inhibidores de la dipeptidil peptidasa 4, también conocidos como gliptinas (vildagliptina y linagliptina) como medicamento desencadenante especialmente en población anciana2, habiéndose concluido la escasa relación de metformina como factor a considerar, medicamento usado por nuestro paciente para controlar su DMNID3.
No obstante, cada vez se comunican más casos de penfigoide ampolloso desencadenado por agentes físicos, tales como quemaduras, cirugía, radioterapia4,5. En nuestro paciente, el hecho de que el eritema y las ampollas se desarrollaran inicialmente en la cicatriz posquirúrgica sugiere que la cirugía traumatológica de peroné puede ser una de las razones de su comienzo. La fisiopatología de este proceso aún no está clara y podría tratarse de un evento coincidente como sugieren algunos autores6. Sin embargo, se han publicado numerosos casos que reflejan cómo determinados procesos quirúrgicos lo desencadenan6–9. Dos tipos de fenómenos descritos en Dermatología han tratado asimismo de sustentar su aparición, el fenómeno isomórfico de Köebner y el fenómeno isotópico de Wolf. El fenómeno isomórfico de Köebner consiste en la aparición de lesiones después de un traumatismo local en áreas de piel previamente no afectada por la enfermedad cutánea correspondiente, y clásicamente se ha relacionado con la psoriasis, aunque puede observarse en otras patologías. El fenómeno isotópico de Wolf sucedería cuando aparece una nueva dermatosis en un área afectada previamente por otra, pero verdaderamente ninguno de los dos se ajusta correctamente al caso descrito y no dan explicación a la diseminación posterior de lesiones en muchos casos.
De cualquier manera, la aparición de una erupción ampollosa localizada en paciente anciano nos obliga a realizar un cuidadoso despistaje que incluye la dermatitis por estasis en pacientes con insuficiencia venosa crónica, dermatitis de contacto alérgica, enfermedades ampollosas autoinmunes y la recientemente descrita enfermedad ampollosa de miembros inferiores en el anciano10. Como en este caso, no sólo la historia clínica sino también el estudio histológico es una importante herramienta diagnóstica para poder realizar una correcta aproximación terapéutica.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.