La consideración social sobre la obesidad ha variado a lo largo de los siglos. En sociedades con dificultades para acceder a los alimentos, la obesidad era casi el objetivo a alcanzar y era signo de pertenecer a la clase pudiente. En la actualidad se considera una auténtica enfermedad. Los motivos de este cambio conceptual están sustentados por numerosas evidencias. Ya Hipócrates afirmaba: «los pacientes obesos se mueren antes que los delgados». Pero no sólo empeora la mortalidad, sino que se ha demostrado que los sujetos obesos son más propensos a una importante lista de enfermedades y situaciones de riesgo (tabla 1) y resultan más caros de mantener desde un punto de vista sanitario (los costes directos e indirectos relacionados con la obesidad suponen un 7% del gasto sanitario total en España1).
A pesar de tener tan claras estas evidencias, nuestra sociedad evoluciona preocupantemente hacia la obesidad. Basándonos en los datos autocomunicados por población mayor de 16 años de la Encuesta Nacional de Salud, en el año 1993, la prevalencia de la obesidad (índice de masa corporal [IMC] > 30) era del 8,9%. Este porcentaje se ha ido incrementando progresivamente desde entonces, y en 2003 alcanzó el 13,3% (incremento del 49%)2. Aunque este fenómeno se ha observado en todos los grupos de edad, la situación de la obesidad infantil es la más preocupante puesto que, según el International Obesity Taskforce3, en España ha evolucionado del 12 al 30% en los últimos 20 años (incremento del 150%). Nuestro futuro como sociedad parece sombrío en este terreno.
Las estimaciones más actuales del Plan Integral de la Cardiopatía isquémica4 y la Sociedad Española para Estudio De la Obesidad (SEEDO)5, basadas en estudios poblacionales (no en datos autocomunicados), cifran la prevalencia de la obesidad en aproximadamente el 15% de la población adulta y el 14% de los adolescentes y niños. El sobrepeso se registraría en el 39% de los adultos y el 26% de los adolescentes y niños. Estos significa que menos del 46% de los adultos y del 60% de los adolescentes y niños tienen un peso correcto.
Morfología de la obesidad
Desde un punto de vista clínico, tradicionalmente se ha subdividido la obesidad en la de predominio central o abdominal, con mayor acumulación de grasa intraabdominal, y la de predominio periférico, con acumulación de grasa fundamentalmente en el territorio subcutáneo (caderas y extremidades). Aunque todas las clasificaciones pueden ser artificiosas, la razón de separar ambos tipos de obesidad parece bien fundamentada, puesto que la grasa perivisceral (intraabdominal) tiene un mayor número de adipocitos por unidad de masa, con una mayor irrigación sanguínea y una mayor inervación nerviosa, fenómenos que facilitan la liberación de ácidos grasos libres (AGL) a la vía portal y posteriormente al hígado6. Como veremos más adelante, esta característica tiene una importancia capital en la presencia de complicaciones cardiometabólicas asociadas a la obesidad abdominal.
Otro de los aspectos a reseñar es el ingente número de artículos que se han publicado en los últimos años sobre la relación entre la obesidad abdominal y el síndrome metabólico (SM), es decir, la concurrencia de la obesidad con otros factores de riesgo cardiovascular, como la hiperglucemia, la dislipemia y la elevación de la presión arterial. Se escapa al objetivo de este artículo profundizar en el terreno de los criterios diagnósticos del SM y sus controversias, pero sí es necesario resaltar los nexos comunes y complejos donde el papel de la resistencia a la insulina (RI) es fundamental.
El tejido adiposo, además de ser un reservorio de energía, posee funciones metabólicas y es capaz de interaccionar con señales de su medio ambiente, interviniendo en el sistema del complemento y, mediante la producción de citocinas y otras sustancias, es un órgano endocrino. El tejido adiposo segrega adipocitocinas como el factor de necrosis tumoral alfa (TNFα), la interleucina 6 (IL-6), la leptina, la adiponectina y la resistina que puede mediar en varios de los cambios metabólicos del SM. Parece ser que las sustancias proinflamatorias de mayor importancia son el TNFα y la IL-6, mientras que la adiponectina actúa como antiinflamatoria, antiaterogénica y antidiabética. El TNFα interfiere en la fosforilación del receptor de la insulina, contribuyendo así a producir la RI. Estos fenómenos ocasionan que el páncreas de los obesos tenga que responder con una mayor secreción insulínica para intentar compensar esta RI.
La alteración de la función de los receptores de la insulina parece ser consecuencia de un estado inflamatorio sistémico crónico de bajo grado. Probablemente el tejido adiposo, como órgano secretor, está «agrandado e inflamado» en los obesos7.
En la obesidad se reduce la secreción de adiponectina y, por tanto, se reduce su papel antiinflamatorio, antiaterogénico y antidiabético. También se ha observado que los sujetos con obesidad abdominal presentan un incremento en la secreción del cortisol, reducción de las concentraciones de testosterona plasmática y somatotropina (GH)8. La principales alteraciones metabólicas asociadas a la obesidad abdominal se recogen en la tabla 29.
El tejido adiposo perivisceral se diferencia del subcutáneo en su facilidad para liberar AGL. Este exceso de AGL liberados al torrente sanguíneo actúa en varias zonas. Desde la grasa perivisceral, por la vía portal, llegan al hígado donde son el sustrato para la neoglucogénesis y, por tanto, se incrementa la producción hepática de glucosa (hiperglucemia). Los AGL reducen la depuración hepática de la insulina. También interfieren en la acción de la insulina (resistencia a la insulina) con aumento de la producción endógena de glucosa. En el páncreas parecen tener un efecto citotóxico directo en el islote. En el aspecto cardiovascular, el exceso de AGL favorece la hipertrigliceridemia y la formación de partículas de lipoproteínas de baja densidad (LDL) pequeñas y densas, más susceptibles a la oxidación y, por tanto, mucho más aterogénicas. En estos sujetos además los adipocitos parecen tener unas altas concentraciones de receptores de hormonas esteroides10. Una de las acciones del cortisol es estimular el almacenamiento de lípidos, en oposición al efecto de las hormonas sexuales, que facilitan la movilización de los lípidos. La hormona de crecimiento inhibe los efectos del cortisol en el depósito de lípidos y amplifica la movilización ocasionada por los esteroides. Estos sucesos probablemente favorecen el depósito de triglicéridos alrededor de las vísceras11.
Obesidad intraabdominal y riesgo cardiometabólico
En cuanto al aspecto fisiopatológico, hemos comprobado que la distribución de la grasa corporal, y especialmente el acúmulo de tejido adiposo visceral, es el factor que guarda más relación con las alteraciones metabólicas del SM (diabetogénicas, aterogénicas, protrombóticas y proinflamatorias)12. Actualmente se habla de riesgo cardiometabólico (RCM), expresión recientemente acuñada por la American Diabetes Association13 y la American Heart Association14, en referencia al riesgo general de desarrollar enfermedad cardiovascular y diabetes mellitus tipo 2 (DM2) asociado a otros factores de riesgo tradicionales y emergentes, como obesidad abdominal y resistencia a la insulina15.
Numerosos estudios clínicos demuestran la relación de la obesidad abdominal con los distintos factores de RCM. Sólo destacaremos algunos de los más significativos. En el terreno cardiovascular, los resultados del estudio de Quebec han demostrado que el conjunto de alteraciones metabólicas observadas en los individuos con obesidad abdominal se ha asociado a un incremento de 20 veces en el riesgo coronario, en una muestra de varones de mediana edad, seguidos durante 5 años16. Otros estudios poblacionales, como el Honolulu Heart Study17 o el Bogalusa Heart Study18, han obtenido resultados similares.
También se ha comprobado que la obesidad abdominal comporta un mayor riesgo de presentar alteración del metabolismo hidrocarbonado19 con una mayor incidencia de DM2 y que este riesgo se incrementa paralelamente al aumento del perímetro de la cintura20, entre otros parámetros.
En nuestro medio, en estos momentos están en marcha 2 estudios que podrán aportar mucha información en este terreno, son los estudios DESIRE y PRED-IR.
Por tanto, aunque el exceso de grasa intraabdominal constituye una situación de mayor RCM, revisiones de la literatura indican que para algunos individuos la obesidad no comporta un mayor RCM. Recientemente en el estudio epidemiológico de Bruneck, Bonora et al21 analizaron la relación entre la resistencia a la insulina y los 4 factores del SM y también concluyeron que hay un subgrupo de obesos con una respuesta metabólica totalmente normal y se los ha denominado «obesos metabólicamente normales», en los que las pérdidas de peso pueden ser incluso contraproducentes. Suelen ser sujetos con antecedentes familiares de obesidad no complicada, que inician su obesidad a edades precoces, con insulinemias normales y una distribución homogénea del exceso de la grasa22.
Medición de la grasa intraabdominal
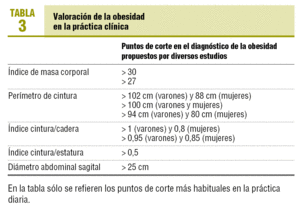
Puesto que el exceso de grasa intraabdominal supone un mayor RCM, su cuantificación es necesaria para una correcta valoración del paciente obeso. Se realiza mediante distintos métodos (tabla 3).
Hay complejas técnicas de imagen (basadas en tomografía computarizada [TC], resonancia magnética o ultrasonografía) con medición de distintos parámetros como el diámetro sagital del abdomen23, etc. Generalmente, estos métodos no son asequibles desde la atención primaria.
Tradicionalmente, en la práctica clínica de nuestras consultas de atención primaria, se ha valorado la obesidad simplemente mediante dos indicadores, como el peso y el IMC; aunque ambos parámetros pueden resultar engañosamente elevados en sujetos musculosos (sin implicar en realidad un mayor riesgo para su salud), siguen siendo de gran utilidad e imprescindibles para la correcta valoración y el seguimiento del sujeto obeso.
La medición del perímetro de la cintura se ha preconizado como una estimación muy válida de la cantidad de grasa intraabdominal, puesto que se ha visto una fuerte correlación con la mortalidad, incluso después de ajustar por el IMC24. Para algunos autores su valor es superior al del IMC en la predicción del SM25. Son muy abundantes los estudios que han relacionado el perímetro de la cintura con un mayor RCM26-29, algunos de ellos en nuestro entorno30.
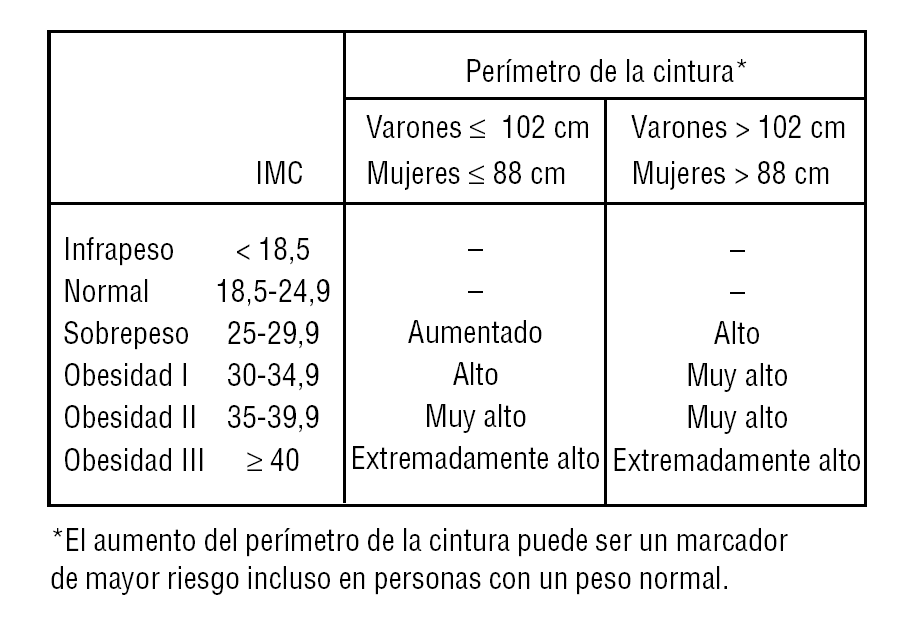
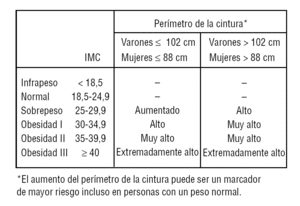
En la figura 1 se observa el RCM en función de los valores del IMC y el perímetro de la cintura31.
FIGURA 1 Riesgo relativo de enfermedad (diabetes, hipertensión arterial y enfermedad cardiovascular) respecto a los sujetos con índice de masa corporal (IMC) y perímetros de cintura normales.
Aunque hay diversos criterios sobre cómo medir el perímetro de la cintura, las recomendaciones actuales abogan por estandarizarlo, de forma que se coloque la cinta métrica paralela al suelo y pase por el punto medio entre la última costilla y la cresta ilíaca, con el paciente en bipedestación al final de la espiración no forzada.
También hay discrepancias sobre el punto de corte en el perímetro de la cintura para considerar una «cintura de riesgo». El perímetro de la cintura, al igual que otras medidas antropométricas, depende de características de raza y sexo, por lo que difícilmente serán superponibles los valores de una mujer japonesa con los de un varón norteamericano. Los puntos de corte en variables numéricas continuas implican un cierto nivel de sensibilidad y especificidad para el diagnóstico. Por todo ello es difícil decidirse por un valor concreto (tabla 2), aunque la mayoría de los autores consideran que en nuestro medio se puede considerar una «cintura de riesgo» cuando es mayor de 94 cm en el varón y 80 cm en la mujer, dado que todavía no disponemos de trabajos prospectivos que demuestren la validez de estos criterios en cuanto al riesgo cardiovascular (RCV) y el riesgo de desarrollo de DM2, las guías todavía se adhieren a los criterios más antiguos: mayor de 102 cm para varones y de 88 cm para mujeres32.
A pesar de las anteriores consideraciones, creemos que su uso debe generalizarse en las consultas de atención primaria como medida indispensable de la obesidad abdominal y valoración del RCM. De hecho, el reciente Consensus Statement sobre perímetro de cintura y RCM, refrendado por la Shaping America's Health: Association for Weight Management and Obesity Prevention; la NAASO: The Obesity Society, y la American Diabetes Asociation33, ha establecido que el perímetro de cintura es un indicador único de la distribución de la grasa corporal, que puede identificar a pacientes que tienen un elevado riesgo cardiometabólico, por encima del IMC. Asimismo, establece que esta medida puede proporcionar información a los clínicos a la hora de determinar a qué pacientes se debería estudiar más en profundidad para evaluar factores de riesgo cardiometabólico.
Hace unos años fue muy extendido el cálculo del índice cintura/cadera como indicador de obesidad central34, hasta que sus detractores afirmaron que el hecho de poseer una amplia cadera (situación que reducirá el valor del índice) no protege del riesgo asociado al exceso de grasa intraabdominal (medido por la cintura). Sin embargo, es una medida que se sigue utilizando frecuentemente en bastantes estudios.
Otros autores27,35-37 consideran que, al igual que ocurre con el IMC, también debe valorarse la altura de los sujetos, puesto que, lógicamente, un sujeto más alto tendrá todos los órganos y estructuras de su economía de un mayor tamaño (incluido el perímetro de la cintura). Por ello promueven el uso del índice cintura/estatura, que se ha demostrado especialmente útil en poblaciones indostaníes (genéticamente predispuestas a la resistencia a la insulina)38.
Basadas en estos métodos y su aplicación en diversos estudios poblacionales23,39, existen ecuaciones predictoras de la grasa visceral y la composición de los distintos compartimentos con mediciones antropométricas, como el índice cintura/cadera o el diámetro sagital a nivel de la cresta ilíaca (medido por TC).
También con estos parámetros, algunos autores han desarrollado métodos de cribado orientados a buscar sujetos de «bajo coste sanitario». Entre estos esfuerzos destacaremos el concepto de «cintura hipertrigliceridémica» propugnado por el grupo de Lemieux40 (cintura > 90 cm y los triglicéridos ≥ 175 mg/dl), que permite identificar aproximadamente al 80% de los sujetos con riesgo alto16.
En nuestro medio se han realizado esfuerzos similares41, y los valores de corte de la cintura son de 94 cm para los varones y 80 cm para las mujeres (con una sensibilidad mayor del 80% y una especificidad próxima al 50%).
Epidemiología de la obesidad abdominal
Considerando el perímetro de cintura (PC) un buen marcador de obesidad abdominal, y considerando patológico («cintura de riesgo») un PC mayor de 102 cm en varones y de 88 cm en mujeres, la encuesta NHANES, realizada en Estados Unidos, encontró obesidad abdominal en el 30,1% de los varones y en el 45,7% de las mujeres entre los años 1988 y 1994. En 1999-2000, esta obesidad abdominal había aumentado un 28% en varones y un 18% en mujeres42. En España, los datos del estudio de Álvarez-León et al43 demuestran que el 34,7% de la muestra estudiada tiene un perímetro de cintura por encima de este umbral.
El estudio IDEA (International Day for the Evaluation of Abdominal obesity), realizado sobre una muestra de 180.000 pacientes de atención primaria en todo el mundo para evaluar la prevalencia de obesidad abdominal, ha demostrado que el PC se asocia al RCV independientemente del IMC y la edad44, y dará interesantes datos de prevalencia de obesidad abdominal en distintas partes del mundo.
Conclusiones
Conscientes de que la obesidad en general, y la intraabdominal en particular, supone un problema sanitario de primera magnitud, ya que da lugar a un elevado RCM, al médico de atención primaria se le plantea la difícil labor de conseguir que sus pacientes disminuyan esa obesidad abdominal (OA) y otros factores de RCM asociados.
Un consenso reciente de la ADA, NAASO y la ASN33, elaborado para establecer la importancia clínica del perímetro de cintura (PC), concluye que el PC es un método sencillo e indicador único de la distribución de la grasa corporal que constituye un elemento de alerta que obliga a determinar la posible presencia de otros factores que con frecuencia se asocian al aumento de cintura e incrementan el riesgo cardiometabólico, como dislipemia e hiperglucemia. Dicho consenso también considera que este parámetro puede ser especialmente útil en pacientes con IMC normales o indicativos de sobrepeso, dado que pueden mostrar un RCM aumentado que no se sospecharía midiendo sólo el IMC. Asimismo, otro reciente documento de consenso, elaborado por 10 sociedades científicas españolas45, resalta la importancia del RCM asociado a la OA e indica que su valoración, una medición muy sencilla tanto para el médico como para el personal de enfermería, debe formar parte de la estimación inicial del RCM de cualquier individuo para su evaluación conjunta con el resto de los factores de riesgo, para así identificar a los obesos con alto RCM.
A la hora de conseguir disminuir esa obesidad abdominal y otros factores de RCM asociados, sin duda el primer paso es conseguir modificar los estilos de vida poco saludables, labor nada fácil puesto que en la mayoría de los casos están arraigados desde la infancia. Es necesario que los pacientes se conciencien de la gravedad de la situación y de la necesidad de cambiar su actitud. En este proceso es imprescindible la negociación individualizada con cada paciente y establecer unos objetivos alcanzables que puedan significar un refuerzo positivo. Estos hábitos de vida saludables incluyen una reducción de la ingesta calórica junto con la realización de actividad física.
En este contexto se ha propuesto el tratamiento farmacológico de la obesidad de forma concomitante para intentar reducir el riesgo de desarrollar DM2 y/o enfermedad cardiovascular, es decir el RCM. El tratamiento farmacológico jamás puede sustituir una alimentación equilibrada y cardiosaludable. Los grupos farmacológicos existentes en la actualidad han ofrecido algunos resultados, aunque, en la mayoría de los casos, no alcanzan las expectativas esperadas. El reciente descubrimiento del sistema endocannabinoide, y concretamente de los receptores cannabinoides CB1, así como el conocimiento de su papel en el control de la ingesta alimentaria y en la regulación del metabolismo energético, puede representar un significativo avance que ayude a los clínicos a reducir la grasa visceral de sus pacientes y la constelación de factores de RCM que la rodea. De hecho, los resultados obtenidos recientemente en los diferentes ensayos clínicos46 realizados con rimonabant, el primer bloqueador CB1, indican un futuro prometedor para esta nueva generación de fármacos que actúan en una diana farmacológica emergente para la reducción de la grasa visceral y el manejo general de los factores de RCM.
Trabajo financiado por Adelphi Targis, S.L.
EAP Raval Sud. Institut Català de la Salut. Departament de Medicina. Universitat de Barcelona. Barcelona. España.
Puntos clave
• La obesidad aumenta el riesgo de mortalidad por distintas causas y el riesgo de enfermedades cardiovasculares y metabólicas y además contribuye a empeorar la calidad de vida.
• La prevalencia de la obesidad está en constante aumento. En nuestro medio, aproximadamente un 50% de la población tiene exceso de peso.
• Tradicionalmente, se subdivide la obesidad en: de predominio central o abdominal (acumulación de grasa intraabdominal perivisceral) y de predominio periférico (acumulación en territorio subcutáneo). La grasa perivisceral tiene más facilidad para liberar ácidos grasos libres.
• Los ácidos grasos libres actúan en varios campos: son el sustrato para la neoglucogénesis, contribuyen a la resistencia periférica a la insulina, tienen efecto citotóxico directo en el islote pancreático e incrementan los triglicéridos y las lipoproteínas de baja densidad pequeñas y densas y los receptores de las hormonas esteroides. Todo ello contribuye a incrementar la glucemia y la aterogénesis.
• La medida del perímetro de la cintura se correlaciona con la cantidad de grasa perivisceral y, por tanto, con el riesgo cardiometabólico.
Correspondencia: J. Franch Nadal.
EAP Raval Sud. Institut Català de la Salut.
Avda. Drassanes, 17-21. 08001 Barcelona. España.
Correo electrónico: 19658jfn@comb.es
Manuscrito recibido el 8-5-2007.
Manuscrito aceptado para su publicación el 15-10-2007.