El sarampión es una enfermedad de declaración obligatoria en España desde 19041, definida como: fiebre con exantema más tos, coriza o conjuntivitis. Para conseguir su eliminación la OMS recomienda la vacunación con dos dosis de triple vírica en ≥95% de la población2; esta vacuna se introdujo en España en el calendario de vacunación infantil en 19811. El plan para la eliminación del sarampión en España se aprobó en el año 20001. En 2017 la OMS-Europa2 declaró la eliminación del sarampión, aunque durante el período 2017-2018 hubo un resurgimiento de casos con brotes a amplia escala. En Galicia, desde 2011 no hubo brotes de sarampión.
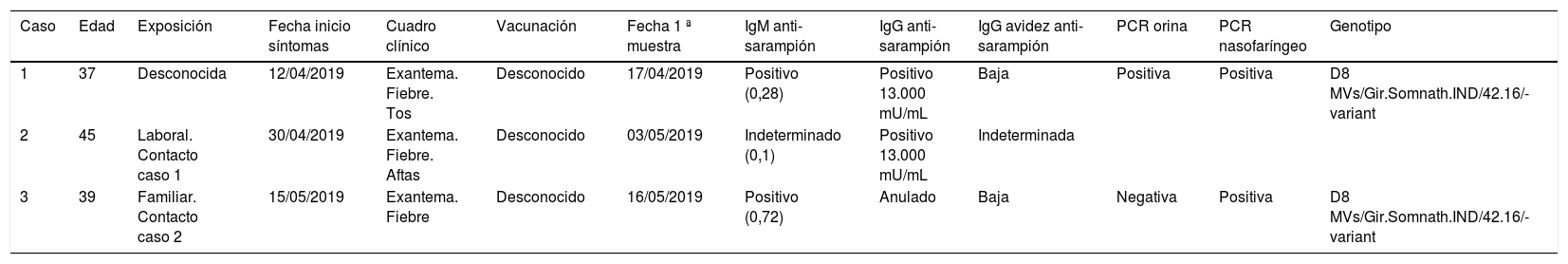
El 24 de abril de 2019, un hospital notificó un caso de sarampión (caso 1) en una trabajadora sanitaria, de 37 años, con un cuadro de fiebre, exantema máculo-papular y tos. Los anticuerpos IgG e IgM anti-sarampión fueron positivos, y los anticuerpos IgG anti-sarampión mostraron baja avidez. En muestras de exudado faríngeo y orina se detectó genoma de sarampión que se identificó como genotipo D8, haplotipo/variante:MVs/Gir Somnath.IND/42.16/-variant. La paciente no refirió vacunación frente al sarampión, ni viajes a lugares con brotes de sarampión activos, ni contacto con casos conocidos de sarampión.
El 2 de mayo de 2019 un varón de 43 años, técnico de ambulancia en la misma área sanitaria que el caso 1, sin constancia de vacunación frente al sarampión, fue atendido por fiebre, erupción generalizada y aftas en la boca. El facultativo que lo atendió, conocedor del caso 1 por la difusión de la información realizada desde Salud Pública a través de la publicación Venres Epidemiolóxico3, solicitó serología de sarampión con resultados: IgG positiva, IgM indeterminada e IgG avidez indeterminada. Ante estos resultados y al no cumplirse definición de caso, se descartó inicialmente como sarampión, aunque pasó a considerarse como caso (caso 2) al detectarse un tercer caso, confirmado, con que le que tenía un vínculo familiar.
El día 16 de mayo de 2019, se comunicó que había un paciente de 39 años (hermano del caso 2) con fiebre y exantema, sin constancia de vacunación frente al sarampión, con IgM anti-sarampión positiva, IgG negativa e IgG anti-sarampión de baja avidez (caso 3). Se detectó genoma del virus del sarampión en suero y exudado faríngeo. Se identificó genotipo D8, haplotipo/variante:MVs/Gir Somnath.IND/42.16/-variant. El resumen de los datos de laboratorio de los tres casos figura en la tabla 1.
Características clínicas y de diagnóstico de laboratorio de los casos del brote
| Caso | Edad | Exposición | Fecha inicio síntomas | Cuadro clínico | Vacunación | Fecha 1 ª muestra | IgM anti-sarampión | IgG anti-sarampión | IgG avidez anti-sarampión | PCR orina | PCR nasofaríngeo | Genotipo |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 37 | Desconocida | 12/04/2019 | Exantema. Fiebre. Tos | Desconocido | 17/04/2019 | Positivo (0,28) | Positivo 13.000 mU/mL | Baja | Positiva | Positiva | D8 MVs/Gir.Somnath.IND/42.16/-variant |
| 2 | 45 | Laboral. Contacto caso 1 | 30/04/2019 | Exantema. Fiebre. Aftas | Desconocido | 03/05/2019 | Indeterminado (0,1) | Positivo 13.000 mU/mL | Indeterminada | |||
| 3 | 39 | Familiar. Contacto caso 2 | 15/05/2019 | Exantema. Fiebre | Desconocido | 16/05/2019 | Positivo (0,72) | Anulado | Baja | Negativa | Positiva | D8 MVs/Gir.Somnath.IND/42.16/-variant |
Se investigaron los contactos del caso 1 y entre ellos se identificó al caso 2. Se hizo vigilancia activa de todos los contactos, laborales, familiares y sociales, de los tres casos y se recomendó que, en caso necesario, actualizasen su calendario vacunal. Además, se hizo vigilancia activa de todos los pacientes que, en los siete días anteriores a que se diagnosticase el caso 1, fueron atendidos en el centro donde trabajaba este caso; y todos los pacientes atendidos el mismo día en que se consultó el caso 3. No se identificaron más casos.
Este brote, con transmisión laboral/familiar, destaca por la clínica atípica en dos de los casos, sospechados gracias a la difusión del caso 1 a través de Venres Epidemiolóxico. Los casos de sarampión atípico suelen relacionarse con el antecedente de vacunación4-6. En los brotes de sarampión de Portugal6, el 44,6% de los casos no cumplían definición de caso y un número elevado eran trabajadores sanitarios vacunados. En este contexto, cabría plantearse si en países con coberturas vacunales elevadas, como España, sería necesario redefinir cuándo sospechar sarampión y planteárselo como diagnóstico diferencial ante pacientes con fiebre y rash, sobre todo si están vacunados y viajaron a un país con brote activo o contactaron con algún caso de sarampión.
FinanciaciónEste documento no contó con financiación.