Los datos de prevalencia sitúan al consumo de cannabis en el primer lugar entre las drogas ilegales (tercero si se tiene en cuenta el tabaco y el alcohol). Dicho consumo supone un serio problema a nivel sanitario y social. Este trabajo repasa dichas complicaciones, especialmente en poblaciones jóvenes. Se señalan asimismo las vías para su correcto diagnóstico y orientación terapéutica desde Atención Primaria. Dicho dispositivo, por las características de los usuarios y de la sustancia, es el primer nivel de asistencia en la mayoría de los casos.
Cannabis is currently the most frequently used illicit drug substance in developed societies, just behind legal alcohol and tobacco. In this article clinical implications concerning cannabis use, particularly in young people, are approached. It also points out ways to make a correct diagnosis in Primary Care, with special emphasis on prevention and treatment. This is the first level of care in most cases.
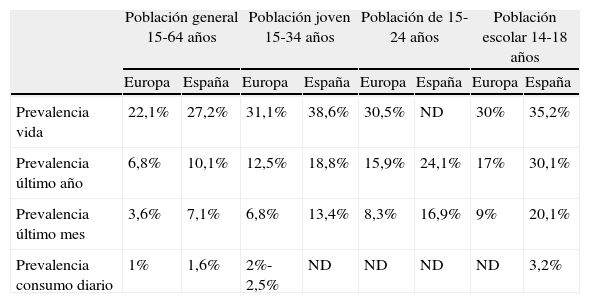
El cannabis es la primera de las drogas ilegales por su prevalencia de consumo en la población general y a nivel mundial. Del conjunto de drogas, legales e ilegales, ocupa el tercer lugar tras el tabaco y el alcohol. Se estima que entre un 3,3 y un 4,4% de la población mundial de 15 a 64 años consumieron cannabis en 20071. Para Europa dicha estimación es del 6,8%2, y los diferentes datos de prevalencia referidos a España la sitúan entre los países mundiales de mayor consumo de cannabis en sus diferentes parámetros2 (tabla 1)1–3.
Prevalencias del consumo de cannabis en población europea y española, por rangos de edad2,3
| Población general 15-64 años | Población joven 15-34 años | Población de 15-24 años | Población escolar 14-18 años | |||||
| Europa | España | Europa | España | Europa | España | Europa | España | |
| Prevalencia vida | 22,1% | 27,2% | 31,1% | 38,6% | 30,5% | ND | 30% | 35,2% |
| Prevalencia último año | 6,8% | 10,1% | 12,5% | 18,8% | 15,9% | 24,1% | 17% | 30,1% |
| Prevalencia último mes | 3,6% | 7,1% | 6,8% | 13,4% | 8,3% | 16,9% | 9% | 20,1% |
| Prevalencia consumo diario | 1% | 1,6% | 2%-2,5% | ND | ND | ND | ND | 3,2% |
ND: datos no disponibles.
Fuentes de referencia:
- •
Observatorio Europeo de las Drogas y las Toxicomanías. Informe Anual 2009: El problema de la drogodependencia en Europa (Datos brutos del 2007).
- •
Delegación del Gobierno para el Plan Nacional sobre Drogas. Informe de la Encuesta Estatal Sobre Uso de Drogas en Estudiantes de Enseñanzas Secundarias (ESTUDES) 2008 (Datos brutos del 2008).
Un dato especialmente preocupante es la juventud de la mayor parte de los consumidores de cannabis, que se concentra de manera principal entre la población de 15 a 34 años, siendo máximo entre los 15 y 24 años2,3 (tabla 1). Los datos de prevalencia de consumo indican que alcanza su máximo a los 18 años (46,9% en el último año; casi un tercio en los últimos 30 días)2,3.
En general se aprecia una tendencia al descenso en el consumo1,2 en los últimos años, si bien entre los jóvenes, algunas encuestas señalan una estabilización en la prevalencia del último mes, y en la de consumo diario3. El consumo de cannabis suele asociarse a experiencias y tiempos de ocio, siendo muy frecuente el policonsumo (tabaco y alcohol, pero también éxtasis, alucinógenos, cocaína…)2–4.
Consecuencias del consumo de cannabisPueden producirse diferentes síntomas clínicos, en función básicamente de la dosis y su contenido de Delta9-Tetrahidrocannabinol (THC), y de la vía de administración. Influye también la expectativa del sujeto, sus experiencias previas y su personalidad, así como el contexto donde se produce el consumo. El cannabis que se consume en España procede en su mayoría de Marruecos y no suele tener alta concentración de THC2.
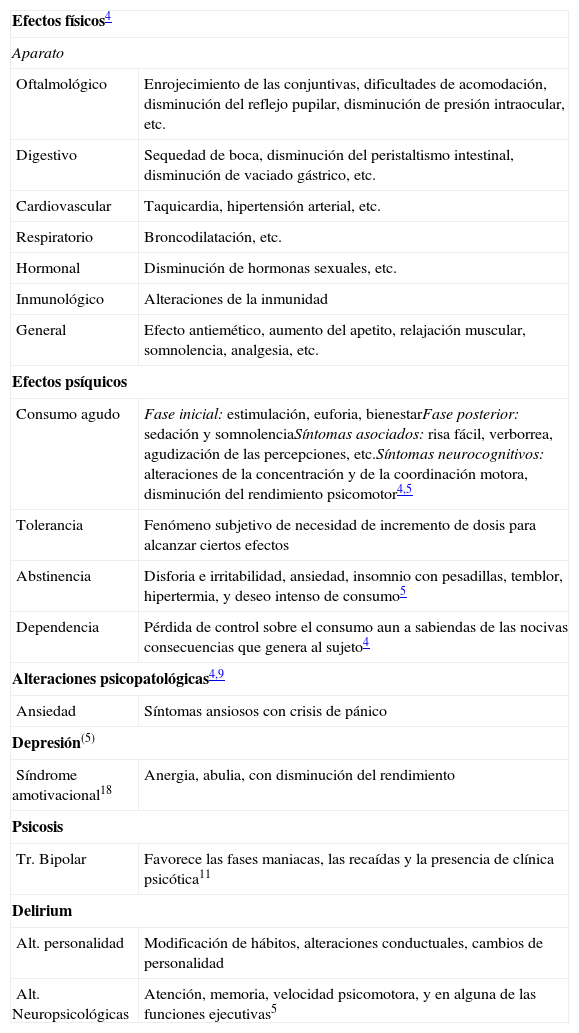
Tradicionalmente se ha considerado al cannabis como una droga blanda de escasas consecuencias médicas, y que no generaba dependencia. Hoy día, sin embargo, están demostradas severas implicaciones sanitarias y sociales relacionadas con su consumo (tabla 2).
Efectos físicos, psíquicos y psicopatológicos del consumo de cannabis.
| Efectos físicos4 | |
| Aparato | |
| Oftalmológico | Enrojecimiento de las conjuntivas, dificultades de acomodación, disminución del reflejo pupilar, disminución de presión intraocular, etc. |
| Digestivo | Sequedad de boca, disminución del peristaltismo intestinal, disminución de vaciado gástrico, etc. |
| Cardiovascular | Taquicardia, hipertensión arterial, etc. |
| Respiratorio | Broncodilatación, etc. |
| Hormonal | Disminución de hormonas sexuales, etc. |
| Inmunológico | Alteraciones de la inmunidad |
| General | Efecto antiemético, aumento del apetito, relajación muscular, somnolencia, analgesia, etc. |
| Efectos psíquicos | |
| Consumo agudo | Fase inicial: estimulación, euforia, bienestarFase posterior: sedación y somnolenciaSíntomas asociados: risa fácil, verborrea, agudización de las percepciones, etc.Síntomas neurocognitivos: alteraciones de la concentración y de la coordinación motora, disminución del rendimiento psicomotor4,5 |
| Tolerancia | Fenómeno subjetivo de necesidad de incremento de dosis para alcanzar ciertos efectos |
| Abstinencia | Disforia e irritabilidad, ansiedad, insomnio con pesadillas, temblor, hipertermia, y deseo intenso de consumo5 |
| Dependencia | Pérdida de control sobre el consumo aun a sabiendas de las nocivas consecuencias que genera al sujeto4 |
| Alteraciones psicopatológicas4,9 | |
| Ansiedad | Síntomas ansiosos con crisis de pánico |
| Depresión(5) | |
| Síndrome amotivacional18 | Anergia, abulia, con disminución del rendimiento |
| Psicosis | |
| Tr. Bipolar | Favorece las fases maniacas, las recaídas y la presencia de clínica psicótica11 |
| Delirium | |
| Alt. personalidad | Modificación de hábitos, alteraciones conductuales, cambios de personalidad |
| Alt. Neuropsicológicas | Atención, memoria, velocidad psicomotora, y en alguna de las funciones ejecutivas5 |
Elaboración propia basada en el Informe de la Comisión Clínica Delegación del Gobierno para el Plan Nacional sobre Drogas. Informe sobre el Cannabis II4.
Prácticamente todos los sistemas del organismo se ven afectados por el consumo de cannabis4,5 (tabla 2).
Efectos psíquicosEl cannabis produce tolerancia, abstinencia5 y dependencia6. La abstinencia es un cuadro más leve que el que provocan otras sustancias7, y previsiblemente se incorporará al futuro DSM-5. No todas las sustancias tienen igual capacidad de provocar dependencia, siendo el cannabis la sustancia menos adictógena de las ilegales. Se estima, para la población general, una prevalencia-vida de la dependencia entre el 1,3 y 2,5%6. El número de usuarios que se convierten en dependientes es relativamente bajo5. El consumo intensivo, el inicio precoz, la aparición de síntomas en el primer consumo y el uso repetido8 son los mejores marcadores de riesgo para el desarrollo de la dependencia.
El consumo de cannabis duplica el riesgo de desarrollar psicosis9. El inicio temprano en el consumo y su uso intensivo incrementan dicho riesgo10,11, al igual que la concentración de THC de la sustancia12. También adelanta la edad de inicio de la esquizofrenia en las personas predispuestas13.
La afectación a nivel neuropsicológico4, que es más marcada en consumidores intensivos y en quienes se iniciaron más tempranamente en el consumo, condicionan el rendimiento del sujeto14 y es dudosa su irreversibilidad.
Probablemente este tipo de alteraciones (y/o el síndrome amotivacional)15 condicionen la disminución del rendimiento escolar, que es una de las complicaciones más importantes. Este descenso se asocia frecuentemente al absentismo en las escuelas e incluso al abandono del programa formativo15. Las consecuencias de estas conductas sobre la futura vida laboral (menor grado de formación alcanzado, mayor riesgo de paro, menores ingresos económicos) y social (insatisfacción con el mundo de las relaciones, mayor dependencia de la ayuda social) del sujeto son importantes. La edad de inicio en el consumo de cannabis se relaciona significativamente con el bajo rendimiento escolar y formativo, pudiendo explicar hasta un 17% de dicho fracaso16.
Sospecha diagnóstica y detección precozLa detección precoz y la derivación a recursos adecuados es esencial. A la edad habitual de inicio en el consumo, el cerebro está todavía en fase de maduración y es especialmente sensible a la acción de tóxicos exógenos4,17. Aunque el inicio temprano se relaciona con mayor psicopatología y deterioro neuropsicológico, y con un riesgo más elevado de desarrollar dependencia tanto de cannabis como de otras sustancias4,14, no obstante, no todos los sujetos que se inician precozmente en el consumo de cannabis desarrollarán dependencia, influyendo tanto la vulnerabilidad personal, como los factores de riesgo y protección7,18.
Diagnóstico y clínica del consumo de cannabisLa mayor parte de la demanda que produce el consumo de cannabis en sujetos jóvenes va primero al médico de familia, y no necesariamente es el consumidor quien la realiza, sino la familia o el colegio. Es por tanto muy importante establecer una sospecha diagnóstica, basada en la clínica de presentación del cuadro.
Una forma frecuente de presentación son las alteraciones conductuales, junto con una pérdida de rendimiento escolar. Los padres suelen referir cambios de carácter, alteraciones del humor, irritabilidad e incluso agresividad. Puede haber también un cambio de hábitos, con pérdida de interés por sus aficiones, abandono o cambio de amigos, aislamiento de la familia... A la exploración suele encontrarse asociada clínica de apatía, depresión, insomnio, o la presencia de crisis de ansiedad inexplicables por otras causas.
Hay que sospechar también el consumo de cannabis en cualquier sujeto joven que se presente con clínica de crisis de ansiedad y/o clínica depresiva en el que el componente de apatía, embotamiento o desmotivación sea llamativo.
Menos frecuentes pero más graves son los cuadros psicóticos. Se suelen presentar precedidos de un período largo de síntomas inespecíficos de apatía y síntomas delirantes que dan paso a un cuadro esquizofreniforme más desarrollado. Otras veces, el inicio es más brusco y con marcado cariz paranoide. En todo sujeto joven que presente clínica psicótica hay que descartar siempre el consumo de sustancias.
La intoxicación aguda se manifiesta por alucinaciones, confusión, ansiedad e inquietud, agitación o ideación delirante paranoide, y suele requerir atención urgente.
Algunos pacientes acuden refiriendo clínica de malestar, irritabilidad, inquietud, insomnio con pesadillas frecuentes, sensación de hipertermia y temblor, en el contexto de una abstinencia al cannabis.
Si el paciente demanda por flashback la primera hipótesis diagnóstica será el consumo de sustancias.
El diagnóstico clínico se puede apoyar con el uso de escalas breves, como Cannabis Use Disorders Identification Test (CUDIT), Severity of Dependence Scale (SDS) o el Cannabis Abuse Screening Test (CAST)19.
El diagnóstico de consumo de la sustancia podría intentarse mediante análisis de sangre y orina (menos desarrolladas están las técnicas en sudor, saliva y pelo). No obstante la alta variabilidad en los niveles y su duración en el tiempo, en función de la frecuencia de consumo, la cantidad de grasa del individuo, la metabolización, etc., hacen de éstas, medidas poco fiables para el diagnóstico y seguimiento20. Establecido el diagnóstico, es importante evaluar el papel de la familia y los factores psicosociales en el desarrollo del consumo y la dependencia.
PrevenciónPara la prevención del consumo de cannabis se requiere de base y desde la infancia, un programa global continuado que implique estilos de vida sanos tanto en la familia como en la escuela y el entorno más próximo, así como un control de la oferta. El papel del médico de Atención Primaria cobra especial relevancia, dado que es el principal punto de entrada de la demanda. Una buena parte de su trabajo preventivo consistirá en la transmisión de información veraz de manera comprensible, el fomento de hábitos higiénicos y estilos de vida saludables, y en su participación como formadores. El objetivo de la psicoeducación será que el adolescente conozca de forma básica las consecuencias del consumo y que adquiera o recupere la percepción de riesgo, sin sentirse amenazado o juzgado.
AbordajeLa formación del médico debe incluir el manejo de herramientas de evaluación, y de la destreza para el desarrollo de programas de intervención motivacional breve, que por sus características se ajustan a las posibilidades del médico de familia. Suelen distinguirse dos subtipos de programas, los muy breves o de intervención mínima (que sólo dan información) y los breves propiamente dichos, que son los más apropiados para el manejo del consumo de cannabis en Atención Primaria. Son programas tanto preventivos como terapéuticos, de corta duración y de brevedad de seguimiento, que tienen un objetivo educativo, y de disminución, retraso e incluso abstinencia del consumo de cannabis. Se basan en los principios de la entrevista motivacional21, buscando la percepción por parte del sujeto de responsabilidad y autoeficacia22.
La motivación para el cambio no es un rasgo estable sino una disponibilidad o deseo de cambiar que fluctúa de un momento a otro. Los programas de intervención motivacional tienen como objetivo principal resolver esa ambivalencia ante el cambio, favoreciendo el mismo. No se trata de indicar al paciente lo que debe hacer sino facilitar que el paciente tome su propia decisión de cambio de sus hábitos y estilo de vida, mediante intervenciones específicas. Estas incluyen la identificación del problema, la información, el análisis de limitaciones y resistencias, el consejo y el pacto terapéutico, la provisión de estrategias adecuadas de afrontamiento, y un seguimiento breve pero estructurado (tabla 3). La actitud general del médico ha de ser de escucha y respeto ante las preocupaciones, opiniones y preferencias del paciente. Deben evitarse en todo caso conversaciones intranscendentes y de colegueo, presiones o amenazas, juicios o críticas, intransigencia e intolerancia, intelectualización o interpretación exagerada, y autorrevelaciones.
Principios de la entrevista motivacional21
| Principio | Expresar empatía |
| Objetivo/s | Dejar saber al usuario que realmente entiende lo que siente. EmpatíaCrear una atmósfera acogedora, no posesivaAceptación positiva incondicional centrada en el pacienteCrear una óptima distancia emocional |
| Habilidades | Escucha reflexivaEscucha activaAutenticidadPreguntas abiertasAceptar la ambivalencia como algo normal, y validar su existencia sin tensión |
| Principio | Crear una discrepancia |
| Objetivo/s | Que el paciente encuentre una motivación para el cambioNo imponérsela, debe surgir de él mismo |
| Habilidades | Estrategias emocionalesTomar conciencia de las consecuenciasValoración riesgo-beneficio |
| Principio | Evitar la discusión y dar un giro a las resistencias |
| Objetivo/s | La resistencia del paciente es una señal para el cambio de estrategia. Identificarlas |
| Habilidades | No enfadarse ante el no cambioNo persistir en una estrategia que genera resistencia. Provocará el efecto contrario al deseadoSugerir alternativasDecisión equilibradaReforzar al paciente y su capacidad para generar alternativas |
| Principio | Fomentar la autoeficacia |
| Objetivo/s | Reforzar la confianza de una persona en su propia capacidad para llevar a cabo una acción |
| Habilidades | Recordar logros pasados del pacienteEjemplizar con personas de su entorno que lo han logradoInformar sobre la abstinencia y su manejoPrevenir y trabajar sobre riesgo de recaída |
Son intervenciones rentables, en especial en sujetos que aún tienen pocos problemas por el consumo, con niveles bajos de dependencia y una historia de uso de sustancias breve, con un entorno estable, y que presentan cierta ambivalencia ante el consumo23, por lo que es interesante identificar la etapa del cambio en que se halla el paciente (tabla 4).
Modelo transteórico del cambio según Prochaska y DiClemente21
| Etapas del cambio | Características |
| Precontemplación | No se plantea el cambio |
| Contemplación | Se plantea el cambio pero no actúa |
| Disposición para la acción | Combinación de intención e intentos conductuales |
| Acción | Los cambios en actitudes y conductas son visibles |
| Mantenimiento | Cambios sostenidos en el tiempo. Autocontrol y normalización de conducta |
| Terminación o recaída |
Basada en Prochaska y DiClemente21.
En ocasiones el abordaje desde Atención Primaria supone un programa de reducción de daños5. Se buscarán, al menos temporalmente, objetivos como la disminución de la cantidad consumida, minimización de los perjuicios a nivel escolar y familiar, en la conducción de vehículos, etc. También en este tipo de programas hay que fomentar que el sujeto desarrolle sus propias estrategias de identificación de situaciones de riesgo (emociones negativas, presión social, conflictos, etc.), control y afrontamiento.
Un aspecto importante es tratar de involucrar a la familia y trabajar con ella desde el inicio en el programa5. Se debe escuchar a los progenitores y ofrecerles un asesoramiento dirigido a desdramatizar y contextualizar el consumo. Se analizarán con ellos los cambios de conducta y los posibles factores facilitadores en el entorno cercano del adolescente. El asesoramiento a las familias y la intervención de éstas en el proceso ha de ser paulatino y continuado, pero respetando siempre el principio de que ha de surgir del adolescente la genuina motivación para el cambio de hábitos.
El médico de Atención Primaria debe considerar la derivación del sujeto a recursos especializados cuando claramente se haya desarrollado una dependencia, o haya aparecido una clínica psicopatológica grave, o un importante desajuste psicosocial no manejable.
No existe un tratamiento farmacológico específico para la desintoxicación de la dependencia de cannabis, siendo éste puramente sintomático4,5, utilizándose durante 1-2 semanas benzodiacepinas a dosis bajas, gabapentina u otros fármacos que ayuden a controlar la ansiedad o las alteraciones del sueño que pueden aparecer.
La deshabituación se realiza a través de terapias individuales y/o de grupo, generalmente de corte cognitivo-conductual, y terapia emocional24, sin olvidar la rehabilitación neuropsicológica cuando es precisa7. En los últimos años se está haciendo un esfuerzo importante, dadas las especiales características de estos usuarios, por establecer programas y recursos específicos para la dependencia de cannabis2.
El manejo del consumo de cannabis en la adolescencia y el inicio de la juventud es una cuestión especialmente delicada desde un punto de vista ético y legal. La actual legislación obliga a informar a los padres de un menor de aquellas circunstancias en que esté en riesgo grave la salud del sujeto. Esto deja un margen para la ambivalencia en el consumo de sustancias. Probablemente sería obligado informar en aquellos casos en que aparecen síntomas graves como la psicosis o el deterioro psicosocial severo. En cualquier caso, lo ideal es trabajar individualmente con el menor la conveniencia de involucrar a sus padres en el proceso terapéutico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.