Se trata de un varón de 66 años con antecedentes de insuficiencia mitral severa diagnosticada hace 4 años (con intervención quirúrgica a los 2 años del diagnóstico), con manifestación de fibrilación auricular paroxística, hipertrofia benigna de próstata, síndrome de apnea obstructiva del sueño y amaurosis fugax. Sigue tratamiento con acenocumarol 4mg según pauta, losartán 50mg medio comprimido/día, amiodarona 200mg 5 días/semana y bisoprolol 2,5mg medio comprimido/día. Tiene alergia a los antiinflamatorios no esteroideos y a tamsulosina.
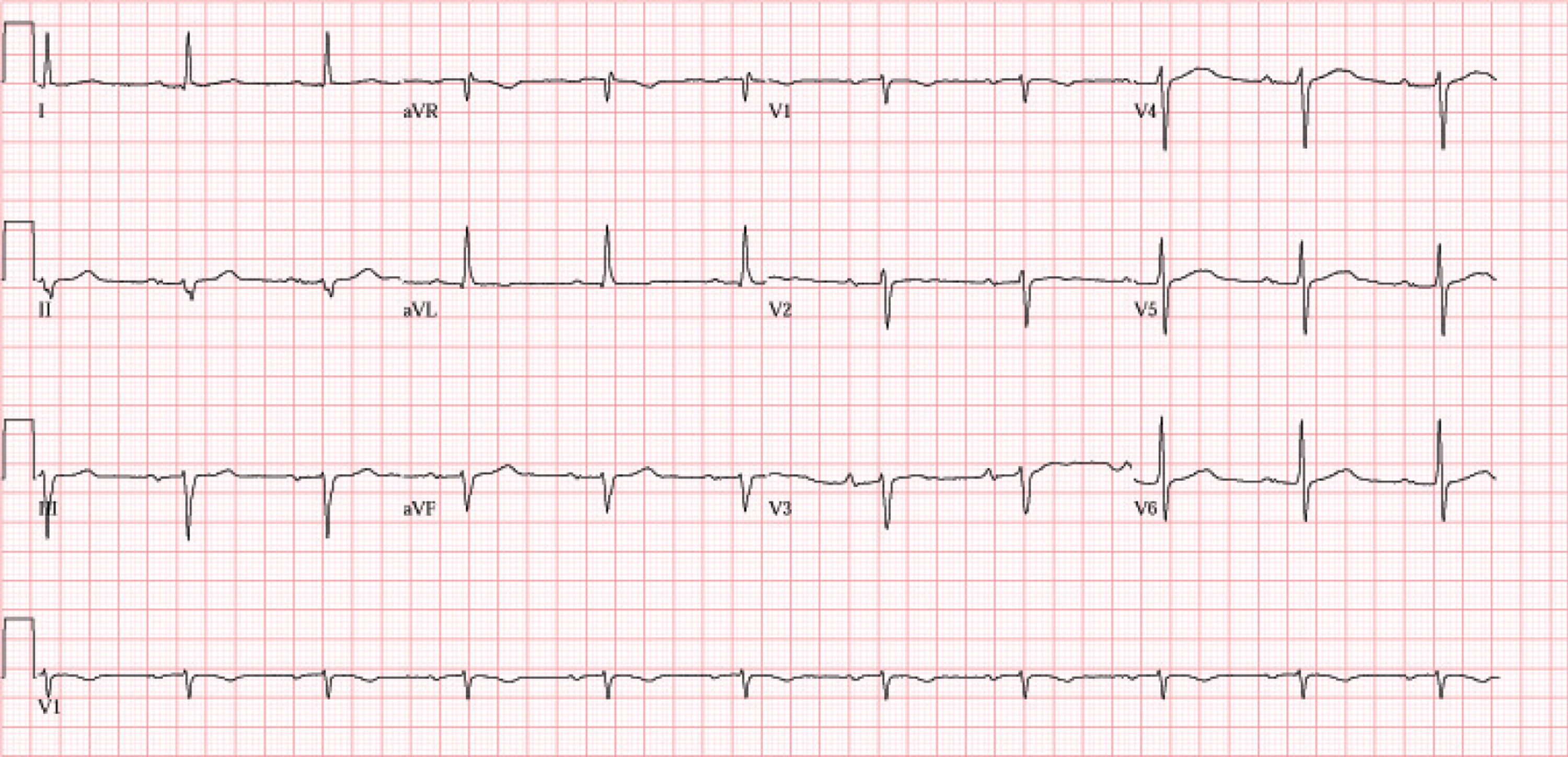
Acude a consulta con clínica de 3 semanas de evolución de caída de cabello, nerviosismo, pérdida de 5kg de peso y episodios frecuentes de palpitaciones. No ha presentado disnea ni ángor. En la exploración, la tensión arterial es de 124/71mmHg, la frecuencia cardiaca, de 73lpm, la auscultación cardiopulmonar muestra tonos cardiacos rítmicos sin soplos y normoventilación, sin aumento de tiroides a la palpación, y no presenta edemas en las extremidades inferiores. Al revisar la historia del paciente, observamos que tiene una analítica realizada 9 meses antes con TSH y T4 normales, aunque ante la reciente sintomatología se solicita analítica completa y electrocardiograma. En este (fig. 1) se objetiva un bloqueo auriculoventricular de primer grado con desviación izquierda del eje (−41̊). En la analítica sanguínea destaca una TSH menor de 0,02μUI/ml y una T4 de 5,36ng/dl, con anticuerpos antitiroglobulina y antiperoxidasa negativos.
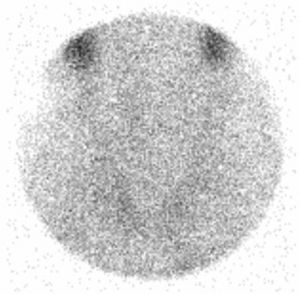
Se realiza interconsulta a cardiología y endocrinología. Cardiología realiza un ecocardiograma, que muestra anillo mitral con ecodensidad aumentada e insuficiencia mitral ligera, sin derrame pericárdico. Se reduce la amiodarona 200mg de 5 a 2 comprimidos semanales y se aumenta bisoprolol de 2,5mg a medio cada 12h ante la sospecha de paroxismos de fibrilación auricular. Endocrinología prescribe tiamazol 5mg 4 comprimidos/día y solicita ecografía y gammagrafía tiroideas. En la ecografía se ve el tiroides aumentado de tamaño con ecoestructura ligeramente heterogénea, sin evidencia de nódulos sólidos ni quísticos, sin aumento de vascularización glandular con Doppler. En la gammagrafía (fig. 2) hay muy baja captación tiroidea. Ambas pruebas atribuyen los resultados a una tirotoxicosis por amiodarona tipo ii.
Al mes, la TSH sigue siendo menor de 0,02μUI/ml, con T4 de 4,18ng/dl y T3 de 8,39pg/dl, por lo que cardiología indica añadir flecainida. Tras un mes más, la TSH sigue por debajo de 0,02μUI/ml, la T4 es de 2,73ng/dl y la T3, de 4,96pg/dl, por lo que cardiología solicita suspender amiodarona y endocrinología prescribe prednisona 30mg/día, mientras sigue con 20mg/día de tiamazol. A los 5 meses del inicio del cuadro, los valores de TSH, T4 y T3 se han normalizado, por lo que endocrinología suspende por completo tiamazol y prednisona. En seguimientos posteriores, los controles analíticos son normales y el paciente permanece asintomático.
El litio, el interferón α y la amiodarona son los fármacos que más frecuentemente producen disfunción tiroidea1. El exceso de hormona tiroidea afecta a muchos órganos y sistemas diferentes. Los síntomas más frecuentes son palpitaciones, fatiga, temblor, ansiedad, problemas del sueño, pérdida de peso, intolerancia al calor, sudor y polidipsia1.
Existen 2 tipos de tirotoxicosis inducida por amiodarona, cuyo tratamiento es diferente1,2. La tirotoxicosis tipo i ocurre habitualmente cuando el paciente tiene un bocio nodular eutiroideo subyacente o una enfermedad de Graves latente y se expone a la amiodarona1. Esto le lleva a sintetizar un exceso de hormona tiroidea y a liberarla. La tirotoxicosis tipo ii es una tiroiditis causada por el efecto tóxico directo de la amiodarona sobre los tirocitos1. La tirotoxicosis tipo i se trata con fármacos antitiroideos y, en algunos casos, añadiendo perclorato de potasio. En la tirotoxicosis tipo ii se usan los glucocorticoides para tratar la inflamación e inhibir la conversión de T4 en T3 en tejidos periféricos, reduciéndose la dosis de corticoides durante 6-8 semanas1,2.