Introducción
El Consenso Europeo (1999) establece unos criterios de control basados en el riesgo epidemiológico de complicaciones macrovasculares y microvasculares de la población diabética1. El United Kingdom Prospective Diabetes Study (UKPDS) ha demostrado recientemente que en relación con el control glucémico con hemoglobina glucosilada (HbA1c) ¾ 7% se redujeron un 25% las complicaciones microvasculares y el infarto agudo de miocardio en un 16%2.
Para la toma de decisiones clínicas el GEDAPS propone como valores de HbA1c para un control óptimo cifras entre un 4 y un 6%, y en referencia al diabético no insulinodependiente aconseja hacer una solicitud semestral de la HbA1c1. Existe unanimidad en considerar que es el mejor parámetro de que disponemos para evaluar la glucemia media en las 6 u 8 semanas previas a la determinación de la glucemia capilar o en sangre venosa, siendo necesario para la toma de decisiones en los cambios del tratamiento y en la detección de posibles fracasos de los fármacos hipoglucemiantes y/o la dieta3,4.
Existen algunos estudios en la bibliografía anglosajona que demuestran que la HbA1c condiciona significativamente un mayor número de modificaciones terapéuticas, un aumento de las consultas y una disminución de la hospitalización en el paciente con diabetes tipo 2 (DM2)4.
No obstante, aunque en nuestro país no existen estudios que analicen «este comportamiento», la práctica clínica diaria nos lleva a pensar que el valor de la HbA1c no tiene la influencia que sería de esperar sobre el abordaje terapéutico de los pacientes con DM2 en atención primaria (APS).
Es una cuestión de gran relevancia conocer el valor real de la información aportada por la hemoglobina glucosilada sobre las decisiones médicas. Son pocos los trabajos que hemos encontrado que evalúen el comportamiento de los médicos de APS sobre los resultados de la HbA1c4.
El objetivo del presente estudio es analizar la influencia de la HbA1c sobre el comportamiento de los médicos de APS en el tratamiento del paciente con DM2.
Material y métodos
Estudio observacional retrospectivo en el Área Básica de Salud de Torreforta-La Granja (Tarragona) durante el primer trimestre de 2001. Se trata de una ABS urbana y docente, enclavada en un barrio de la ciudad de Tarragona, que cuenta con una población compuesta por 21.982 habitantes de nivel sociocultural medio-bajo, y que está atendida por 4 equipos de pediatría y 11 equipos de medicina general (en los que trabajan 6 médicos de familia, 5 generalistas y 4 residentes de tercer año de medicina familiar y comunitaria).
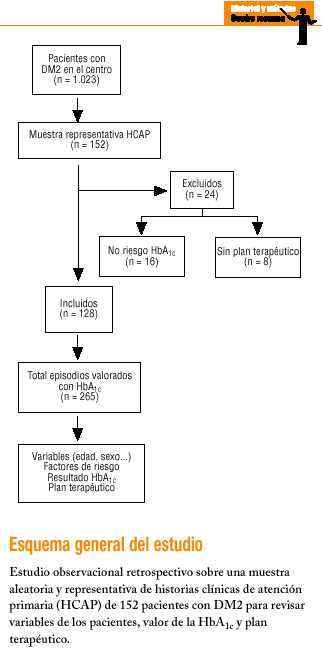
La población de estudio estaba compuesta por un total de 1.023 pacientes diagnosticados y codificados como DM2 en el fichero informatizado de factores de riesgo del centro. En una primera fase seleccionamos una muestra aleatoria sistemática de 152 historias clínicas de atención primaria (HCAP) de DM2 (fracción de muestreo del 15%; intervalo de confianza del 95%; precisión del 8%). En una segunda fase, de cada una de las 152 HCAP en que constaba DM2 revisamos y seleccionamos todos los registros de visitas programadas (entre el 1 de enero de 1999 y el 31 de diciembre de 2000) en las que se había citado al paciente para determinación y control de la HbA1c. Rechazamos y excluimos del estudio todas aquellas visitas en las que, aun constando el resultado numérico de la HbA1c, no existía en la HCAP ninguna anotación acerca de la valoración del resultado y/o las recomendaciones o el plan de tratamiento subsiguiente.
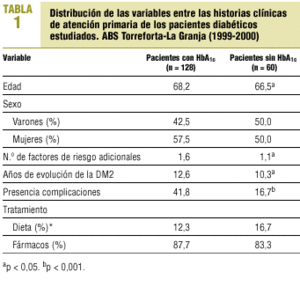
Las variables recogidas fueron: edad, sexo, tipo de cupo (docente o no docente), años de evolución de la diabetes, presencia de otros factores de riesgo (hipertensión, obesidad, dislipemia y tabaco), presencia de complicaciones (cardíacas, renales, oculares, dermatológicas) y el número bienal de determinaciones de HbA1c.
Asimismo registramos el resultado de la HbA1c (aceptable < 7,5%; regular/deficiente entre el 7,5 y el 9%, e inaceptable > 9%), la glucemia basal (aceptable < 140 mg/dl; regular/deficiente entre 140 y 160 mg/dl, e inaceptable > 160 mg/dl).
Finalmente recogimos el tratamiento registrado en la HCAP en la visita inmediatamente anterior (en la que se solicitaba la analítica) y en la subsiguiente (en la que se recogía y valoraba la analítica) para cada uno de los episodios estudiados, valorando en cada caso el escalón terapéutico que constaba para el paciente antes y después del resultado de la HbA1c: a) sólo dieta; b) un antidiabético oral; c) asociación de dos antidiabéticos orales; d) antidiabético oral más insulina, y d) insulina (tanto NPH como insulina rápida).
Por último, a partir de las variables anteriores (escalón terapéutico pre y post-HbA1c) valoramos la repercusión que tuvo el resultado de la HbA1c sobre el tratamiento del paciente:
1. Sin cambios terapéuticos (SC), hecho que implicó la no intervención en el ámbito dietético, higiénico ni farmacológico.
2. Refuerzo de las medidas higienicodietéticas (RM), que consistía en insistir en el cumplimiento de la dieta antidiabética y del ejercicio físico.
3. Incremento de la dosis (ID) del fármaco actualmente prescrito, ya sea uno o más antidiabéticos orales, antidiabético oral más insulina nocturna o insulinización (NPH o NPH más insulina rápida).
4. Cambio del escalón terapéutico (CT), entendiendo como tal las siguientes posibilidades: a) introducir un antidiabético oral; b) asociar dos antidiabéticos; c) asociar insulina al antidiabético oral, y d) suspender antidiabéticos orales y realizar insulinización.
Para el análisis estadístico se facilitan las diferentes proporciones y medias observadas con sus correspondientes intervalos de confianza (IC) del 95%. Para evaluar la asociación entre valores de HbA1c y/o glucemias basales y repercusión terapéutica empleamos la prueba de la χ2, considerando diferencias significativas (DS) si p < 0,05.
Resultados
El 15,8% de las HCAP revisadas no contenía ninguna petición documentada (resultado y valoración) de HbA1c en los dos últimos años.
Entre los 128 pacientes que tenían alguna determinación de HbA1c pudimos obtener un total de 265 episodios clínicos documentados con petición y valoración del resultado de la HbA1c, lo cual representa una cifra media de 0,87 solicitudes de HbA1c por paciente/año globalmente.
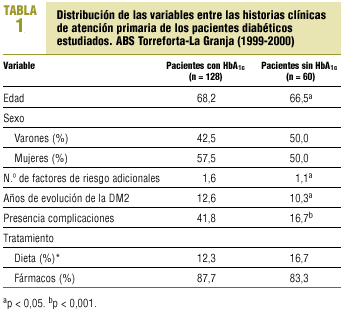
Como puede observarse en la tabla 1, la edad, los años de evolución y el número de factores de riesgo asociados fueron ligeramente inferiores (p < 0,05) en el grupo de pacientes en los que no constaba ninguna HbA1c en los dos últimos años. Del mismo modo, el porcentaje de pacientes con complicaciones fue inferior en este grupo (p < 0,001).
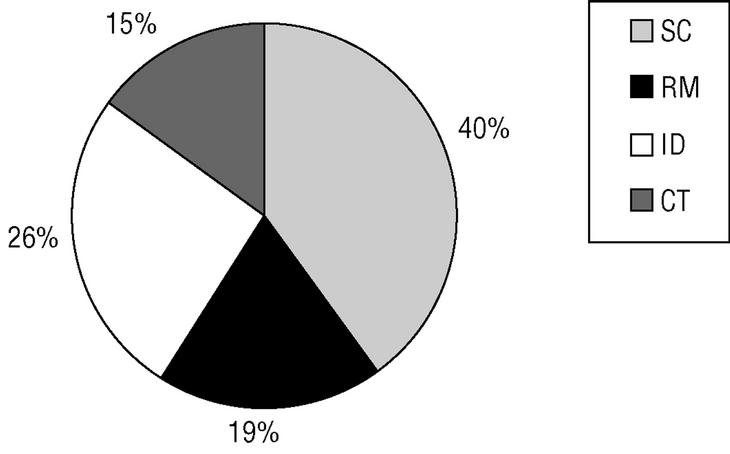
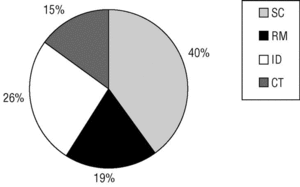
Del total de 265 HbA1c analizadas, el 54,7 ± 5,9% pueden ser consideradas aceptables; el 18,4 ± 4,7%, deficientes, y el 26,9 ± 5,3%, inaceptables. Sin embargo, globalmente observamos que el resultado de la HbA1c no comportó ningún cambio terapéutico en el 40,3 ± 5,9% de los casos; comportó refuerzo de las medidas higienicodietéticas en el 18,7 ± 4,7%; implicó incremento de la dosis en el 25,9 ± 5,3%, y supuso un cambio terapéutico en el 15,1 ± 4,3% de los casos (fig. 1).
Fig. 1 Distribuciones de las repercusiones terapéuticas. ABS Torreforta-La Granja (1999-2000).
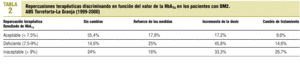
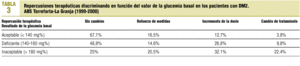
En las tablas 2 y 3 se recogen las repercusiones terapéuticas discriminando en función del valor de la HbA1c y de la glucemia, respectivamente.
Como puede verse en la mencionada tabla 2, se produjeron modificaciones terapéuticas (CT o ID) en el 26,8% de los casos cuando la HbA1c era aceptable, en el 60,4% de los casos cuando era deficiente y en el 60% de los casos cuando era inaceptable.
Como puede apreciarse en la tabla 3, se produjeron modificaciones terapéuticas (ID o CT) en el 16,5% de los casos con glucemias basales aceptables, en el 36,6% con glucemias deficientes y en el 54,5% con glucemias inaceptables.
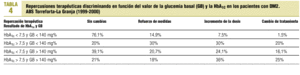
En la tabla 4, donde se exponen las repercusiones terapéuticas en función del resultado de la HbA1c y la glucemia basal conjuntamente, se observa que el mayor número de modificaciones terapéuticas (61%) ocurren cuando la HbA1c y la glucemia basal son simultáneamente altas. Cuando sólo uno de los dos parámetros es elevado, el porcentaje de pacientes en que se introducen modificaciones terapéuticas es del 50% (HbA1c alta y glucemia basal normal) y del 40,2% (HbA1c baja y glucemia basal alta).
Por último, se produjeron cambios terapéuticos en el 9% de los casos, a pesar de existir una HbA1c y glucemia basal aceptables.
Discusión
Hoy día parece fuera de toda duda que la DM2 es una enfermedad cuyo abordaje clinicoterapéutico compete esencialmente a los equipos de atención primaria (EAP)5,6.
En este sentido, creemos que la composición de la plantilla de nuestro EAP, donde se reparten casi al 50% médicos de familia y médicos generalistas, puede considerarse suficientemente heterogénea como para ser representativa de otros EAP docentes de nuestro país.
El hecho de que más del 80% de los pacientes con DM2 de la muestra tuviera registros completos con petición y valoración de HbA1c es un dato que avala la clara asunción de competencias por parte de nuestro EAP en el tratamiento y control de los pacientes con DM2.
Cuando hablamos de pacientes diabéticos y nos referimos a su grado de control (bueno o malo, por ejemplo), en realidad estamos haciendo referencia a múltiples y diversos factores que, en su conjunto, determinarían el grado de control (autonomía y seguridad del paciente, satisfacción y calidad de vida, control metabólico, etc.)6.
El resultado de la HbA1c es ampliamente aceptado como una buena medida del grado de control metabólico de los últimos dos meses en los pacientes diabéticos3.
Aunque está claramente establecida una fuerte correlación negativa entre los valores de HbA1c y el grado de control metabólico, no existe unanimidad a la hora de fijar los rangos o puntos de corte entre las cifras de HbA1c que podrían considerarse aceptables o inaceptables7-9.
De todos modos, en relación con los pacientes con DM2, que son la población objeto de nuestro estudio, parece claro que las posiciones extremadamente agresivas (p. ej., HbA1c óptima del 4-6%) son difícilmente asumibles/alcanzables/poco realistas, mientras que las posiciones poco exigentes (p. ej., HbA1c inaceptable si supera el 10%) son poco rigurosas y aportan poco al tratamiento de estos pacientes10.
En este sentido, creemos que los puntos de corte empleados en nuestro trabajo, aunque pueden ser discutidos, se encuentran razonablemente encuadrados entre ambos extremos (HbA1c aceptable si es menor del 7,5%, y deficiente/inaceptable si supera el 7,5%).
En cuanto a los resultados concretos observados en nuestro estudio, cabe resaltar que cuando la HbA1c era deficiente (7,5-9%) comportó modificaciones terapéuticas sólo en el 61,4% de los casos, manteniéndose este porcentaje independientemente del nivel de deficiencia de la HbA1c (puesto que este porcentaje fue del 60% con HbA1c > 9%) y de su asociación con una glucemia basal también deficiente (modificaciones terapéuticas en el 61% de los casos). Este resultado implica de manera complementaria que en aproximadamente el 40% de los casos con HbA1c deficiente o inaceptable no se produjo ningún cambio terapéutico (incluso a pesar de asociarse simultáneamente a glucemia basal deficiente).
En el otro extremo, llama la atención que, aun cuando existía una HbA1c aceptable, se introducían cambios terapéuticos en el 26,8% de las ocasiones. La reducción de esta proporción hasta un 9% cuando a una HbA1c aceptable se asoció también una glucemia basal aceptable parece evidenciar que los médicos de nuestro EAP tienen en mayor consideración los resultados de la glucemia basal que los de la HbA1c, lo cual se ajusta al hecho de que posiblemente se tienen más en cuenta los valores de la glucemia basal que el valor de la HbA1c en la toma de decisiones.
En este sentido, conviene recordar que, aunque la determinación de HbA1c complementada con perfiles glucémicos ofrece una visión panorámica muy útil en la visita de control, debería tenerse en cuenta que algunos estudios indican que los perfiles glucémicos aportados por los pacientes suelen ser más optimistas que las determinaciones de HbA1c11-13.
Debemos tener en cuenta, además, que nuestro estudio no valora el grado de cumplimiento de las recomendaciones del médico por parte de los pacientes, y esto debe considerarse como una limitación inherente al estudio (especialmente a la hora de interpretar las posibles causas de que no se introduzcan cambios terapéuticos a pesar de estar ante HbA1c inaceptables). Del mismo modo, tampoco se ha tenido en cuenta las causas de incumplimiento, como podrían ser hipoglucemias u otros efectos secundarios farmacológicos, lo cual obliga a los profesionales a incidir sobre estos aspectos antes de introducir cambios terapéuticos14,15.
De todos modos, esto no parece justificar el hecho de que en más de la cuarta parte de los casos se introdujeran modificaciones terapéuticas a pesar de estar ante HbA1c aceptables.
Los resultados confirman la impresión de que no hay un comportamiento homogéneo entre los médicos de atención primaria ante los resultados de la HbA1c, a pesar de las recomendaciones del GEDAPS y los valores que propone como objetivo para un control óptimo.
En vista de los resultados obtenidos, pensamos que se debería establecer un plan de mejoría para conseguir un mejor tratamiento del paciente con DM2 con control metabólico deficiente o inaceptable e intentar evitar así sus complicaciones.
Creemos que son necesarios más estudios para profundizar y averiguar las causas por las que no se producen modificaciones terapéuticas en un porcentaje no despreciable de ellos, e incidir sobre estas causas.
Correspondencia: Mónica Virgós Bonfill. C/ Camí de Tamarit, 13 A. 43893 Altafulla (Tarragona). España. Correo electrónico: m.virgos@terra.es