Introducción
La Sociedad Española de Medicina de Familia y Comunitaria (semFYC), la Sociedad Española de Ginecología y Obstetricia (SEGO) y la Asociación Española para el Estudio de la Menopausia (AEEM), con el apoyo metodológico del Centro Cochrane Iberoamericano (CCIb), han elaborado una guía de práctica clínica (GPC) sobre la menopausia y la posmenopausia1. La versión en formato electrónico de la guía completa puede consultarse en la web de la semFYC (http://www.semfyc.es) y también en las respectivas webs de las instituciones participantes.
La GPC se presenta en tres artículos y éste es el segundo de ellos. En el primer artículo de la serie se abordaron los tratamientos, farmacológicos y no farmacológicos, de los síntomas vasomotores y vaginales2, y en un tercero se evalúan los riesgos y beneficios del tratamiento hormonal3. El presente artículo aborda la evaluación del riesgo de fractura y el cribado de la osteoporosis en la mujer posmenopáusica. Asimismo, la GPC también contempla, aunque no se incluye en este resumen, las intervenciones dirigidas a la prevención de las fracturas en mujeres posmenopáusicas sanas y/o con criterios densitométricos de osteoporosis (prevención primaria) y las intervenciones dirigidas a las mujeres que presentan una fractura previa (prevención secundaria)1.
En la elaboración de la GPC se han tenido en cuenta los elementos esenciales contemplados en los criterios del instrumento AGREE (Appraisal of Guidelines, Research and Evaluation for Europe, http://www.agreecollaboration.org), que son los estándares europeos sobre GPC: definición del alcance y objetivos de la guía, desarrollo y revisión por un equipo multidisciplinario, identificación sistemática de la evidencia científica, formulación explícita de las recomendaciones, claridad en la presentación de la guía y sus recomendaciones, aplicabilidad en el medio, actualización periódica e independencia editorial. Los niveles de evidencia y grado de recomendación se han elaborado a partir de la clasificación de Centro de Medicina Basada en la Evidencia de Oxford (http://www.cebm.net/levels_of_evidence.asp)2.
Factores de riesgo de densidad mineral ósea baja, fractura y caídas
En diversos estudios prospectivos se ha mostrado que aunque la densidad mineral ósea (DMO) es un predictor importante de futuras fracturas, es sólo uno de los múltiples factores que influyen en su génesis4. Tanto los factores de riesgo esqueléticos (dureza y resistencia del hueso) como los relacionados con la caída (traumatismo y fuerza del impacto) son factores que interaccionan entre sí de manera compleja y sinérgica.
La mayoría de los estudios en los que se han evaluado los factores de riesgos predictores de una DMO baja, pérdida de masa ósea y fracturas en las mujeres posmenopáusicas se han realizado en mujeres > 60-65 años (posmenopausia tardía), lo que es una limitación a la hora de evaluar los factores de riesgo de fractura en el grupo de mujeres más jóvenes (50-65 años)4. En la tabla 1 se describen los factores de riesgo que, según los resultados de una revisión sistemática (RS), muestran asociación con la DMO baja y con un mayor riesgo de fractura4.
El riesgo de caída aumenta significativamente con la edad y se estima que un 15-30% de las personas > 65 años se caen al menos una vez al año5. Los principales factores de riesgo de caída descritos en las diversas RS y GPC localizadas6,7 son: antecedentes de caídas frecuentes o de una caída con fractura en el último año, disminución de la agudeza visual, deterioro cognitivo, depresión, debilidad muscular, dificultad para realizar las actividades de la vida diaria y para la movilidad, dificultad para la marcha y el equilibrio, uso de determinados medicamentos (psicofármacos, antiarrítmicos, etc.), alteraciones osteomusculares (artrosis, problemas en los pies, etc.), posibles obstáculos ambientales en el domicilio y una edad > 80 años.
Evaluación del riesgo de fractura
A partir de los factores de riesgo predictores se han propuesto diversos cuestionarios o escalas de puntuación para evaluar el riesgo individual de DMO baja, fractura o caída. En general, estos instrumentos presentan una baja sensibilidad y especificidad y no han sido validados en otras poblaciones4.
Las escalas para evaluar una DMO baja tienen como objetivo seleccionar a las mujeres antes de realizar una densitometría y, así, optimizar el uso de esta prueba. Estas escalas, por tanto, nos informan únicamente del riesgo de presentar una DMO baja y no valoran el riesgo individual de fractura. Entre las múltiples escalas disponibes, la de ORAI, SCORE, OST y la de SOFSURF presentan resultados similares para la predicción de una DMO baja4.
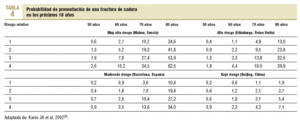
Algunas de las escalas recientes que evalúan el riesgo de fractura han mostrado un rendimiento adecuado, tanto para predecir el riesgo de fractura de cadera como de otros tipos de fractura. La escala de Black de predicción del riesgo de fractura en los siguientes 5 años8 fue desarrollada a partir del estudio SOF (Study of Osteoporotic Fractures, 10.000 mujeres > 65 años) y ha sido validada en la población del estudio EPIDOS (Epidemiologie de l'Osteoporose, con 7.782 mujeres > 65 años)9. Esta escala, aunque no ha sido validada en nuestro medio, ha sido incorporada en las estrategias y algoritmos de esta GPC, ya que presenta una metodología rigurosa y la posibilidad de cuantificar el riesgo de fractura de forma sencilla (tabla 2).
Pruebas para la detección de los cambios de la masa ósea y la tasa de recambio
Densitometría ósea. El término densitometría ósea engloba las pruebas no invasivas que miden la DMO en las diferentes partes del esqueleto mediante técnicas que pueden utilizar o no las radiaciones ionizantes4. La medición de la DMO puede predecir el riesgo de fractura, pero no discrimina adecuadamente entre las personas que presentarán una fractura y las que no (a pesar de su elevada especificidad, la densitometría presenta una baja sensibilidad)4. Los resultados del metaanálisis de Marshall mostraron que cuando la DMO disminuye 1 desviación estándar (DE), la capacidad predictiva del riesgo de fractura en las diferentes localizaciones es similar (riesgo relativo [RR] = 1,5; intervalo de confianza [IC] del 95%, 1,4-1,6), excepto en el cuello femoral (RR = 2,6; IC del 95%, 2,0-3,5) y la columna vertebral (RR = 2,3; IC del 95%, 1,9-2,8), que es más elevada11. El diagnóstico de osteoporosis varía según la localización en la que se realiza la medición, el número de localizaciones evaluadas, la marca de densitómetro y las referencias poblacionales utilizadas4. La evaluación de una sola localización no permite excluir el diagnóstico de osteoporosis y las diversas localizaciones identifican a diferentes subgrupos de población4.
La absorciometría de rayos X de energía doble (DXA) de cuello femoral se muestra como el mejor predictor de fractura de cadera y es comparable con las mediciones del antebrazo para predecir las fracturas en otras localizaciones4. Asimismo, un resultado dentro del rango de osteoporosis, tanto para la DXA de cadera como para los ultrasonidos (US) en el talón, se asocia con un aumento de la probabilidad de fractura de cadera a corto plazo y de fracturas vertebrales4,13. Por otro lado, la combinación de los US en el talón y la DXA de cuello femoral aumenta la capacidad predictiva del riesgo de fractura en comparación con la realización de ambas pruebas por separado4. No obstante, a pesar de que la combinación de los US en el talón y la DXA de cuello femoral aumenta la capacidad predictiva del riesgo de fractura comparada con la realización de ambas pruebas por separado, la correlación entre ambas pruebas es moderada. Los US, además de la DMO, miden otros parámetros estructurales del hueso, por lo que este método permitiría identificar a una población de riesgo diferente a la que identifica la DXA. No obstante, una RS señala como limitación de los US del talón la escasa información disponible en mujeres < 65 años4. Los US de otras localizaciones (dedos, muñeca y rodilla) no se han mostrado superiores al talón y se desconoce la capacidad de predicción del riesgo de fractura de cadera a partir de otras pruebas periféricas4. Asimismo, la escasa correlación entre las diferentes pruebas no permite asegurar que una prueba permita identificar a pacientes con un riesgo similar a los identificados mediante otra prueba4.
Las GPC más recientes señalan la DXA de cadera y columna vertebral como la prueba de elección para evaluar la DMO y señalan la ausencia de estudios que justifiquen la utilización de los US para la toma de decisiones terapéuticas6,14. La evidencia disponible no apoya la necesidad de controlar la DMO en los primeros 2 años de tratamiento4. En este sentido, se ha observado que las mujeres que tras el primer año de tratamiento tienen una disminución en la DMO, a partir del segundo año de tratamiento presentan un aumento (efecto de regresión a la media)12.
Radiografía convencional. No es una prueba sensible ni específica de los cambios de la masa ósea. La detección de cambios consistentes se objetiva tardíamente, cuando la pérdida de masa ósea representa alrededor del 30-50% del total9.
Marcadores óseos. La mayoría de los métodos que evalúan los marcadores óseos presentan una importante variabilidad debido a múltiples factores (edad, sexo, raza, determinadas enfermedades y medicamentos, dieta, ejercicio físico, estación del año y momento del día)15. Asimismo, las características de los instrumentos y los diferentes proveedores que realizan las mediciones pueden afectar a los resultados finales. Actualmente, ningún marcador ni grupo de marcadores identifican de manera adecuada a las mujeres que según la densitometría presentan una DMO baja, y la concordancia entre ambas pruebas es muy baja4. Por otro lado, los marcadores no muestran resultados consistentes sobre el riesgo de predecir fracturas. Por otro lado, las bajas sensibilidad y especificidad de los marcadores no permiten que éstos sean útiles en la selección de pacientes subsidiarios de tratamiento. Las distintas revisiones4,16 y GPC14,17,18 llegan a conclusiones similares.
El cribado de la osteoporosis en la prevención de fracturas
Diversos aspectos hacen de la osteoporosis una entidad susceptible de cribado. Por un lado, la pérdida de masa ósea es un proceso fisiológico gradual y asintomático que, junto con otros factores de riesgo, contribuye a la aparición de fracturas en mujeres de edad avanzada (fractura vertebral a partir de los 65 años y de cadera a partir 75 años). Asimismo, se dispone de tratamientos (modificación de los estilos de vida y tratamientos farmacológicos) que, en una fase precoz del proceso, son capaces de enlentecer la pérdida de masa ósea y disminuir el riesgo de fractura1. Ello conlleva que la medición de la DMO no sólo se utilice en el diagnóstico de la osteoporosis, sino también como prueba de cribado en la evaluación del riesgo de fractura. Sin embargo, actualmente no se dispone de ensayos clínicos aleatorizados en los que se haya evaluado la eficacia del cribado.
No obstante, el cribado de la osteoporosis, como cualquier otro cribado, requiere de una prueba sensible y específica (validez) y que tenga un alto valor predictivo (cribando a poblaciones de mayor riesgo). Actualmente, y como hemos comentado con anterioridad, la validez de la densitometría es baja y no se dispone de información en mujeres < 60-65 años11. Asimismo, también se ha constatado que el mayor beneficio de los tratamientos que han mostrado ser eficaces se obtiene en las mujeres > 65 años, quienes presentan, a su vez, un riesgo elevado de fractura. Por otro lado, no se dispone de información sobre la eficacia y la seguridad a largo plazo (> 5 años) de la mayoría de los fármacos, excepto para el alendronato y el tratamiento hormonal.
En la actualidad, la mayoría de informes y GPC no recomiendan el cribado poblacional de la osteoporosis mediante densitometría y sus recomendaciones, basadas en evidencias indirectas, varían ampliamente6,14,17-19. Entre las estrategias propuestas en los diversos documentos se incluye la selección de mujeres a partir de la suma de múltiples factores de riesgo (antecedentes de fracturas, bajo peso, tabaquismo, etc.). La edad de 65 años es un punto de corte que en algunas estrategias se incluye como factor de riesgo. Otras estrategias priorizan el uso de la densitometría en mujeres con enfermedades que conllevan un mayor riesgo de osteoporosis o que presentan fracturas por fragilidad (osteoporosis secundaria). Algunos autores proponen, debido a la ausencia de resultados de tratamiento a largo plazo y a la rapidez de acción de los fármacos, que el cribado se desplace a poblaciones de mayor edad, es decir, a las mujeres con mayor riesgo de fractura y en las que la intervención tiene una mejor relación coste-efectividad.
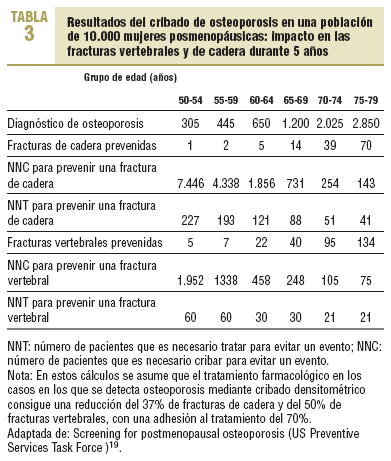
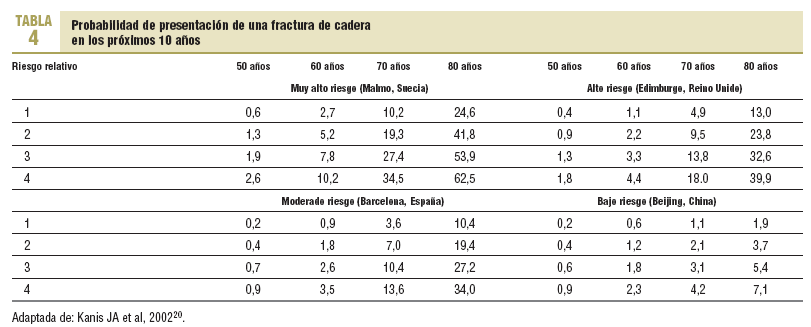
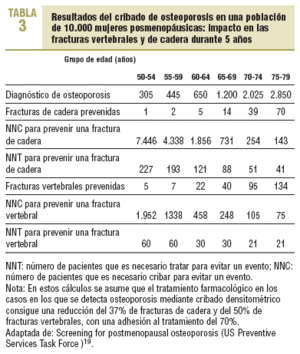
El establecimiento de un punto de corte a los 65 años se argumenta por el menor número necesario de personas cribadas para prevenir una fractura vertebral (NNC), el cual disminuye a partir de los 60-64 años y a partir de los 70-74 años, en el caso de la prevención de una fractura de cadera (tabla 3). No obstante, se debe tener en cuenta que, en nuestra población, el riesgo de fractura es menor que en la mayoría de los países anglosajones y del norte de Europa, lo que conlleva que para un mismo grupo de edad los NNC para prevenir una fractura sean más elevados. En la tabla 4 se describe la probabilidad de que una persona presente una fractura de cadera en los próximos 10 años, para diferentes grupos de edad y en función del riesgo relativo de fractura. Esta probabilidad se estima para 4 poblaciones, una de ellas de nuestro entorno, con diferentes riesgos basales de fractura. A partir de estas estimaciones y asumiendo la realización de una intervención cuando el riesgo de fractura a los 10 años sea > 5%, en nuestro medio estas intervenciones se justificarían en personas > 70 años con un riesgo de fractura >= 2.
Aplicación práctica: estrategias
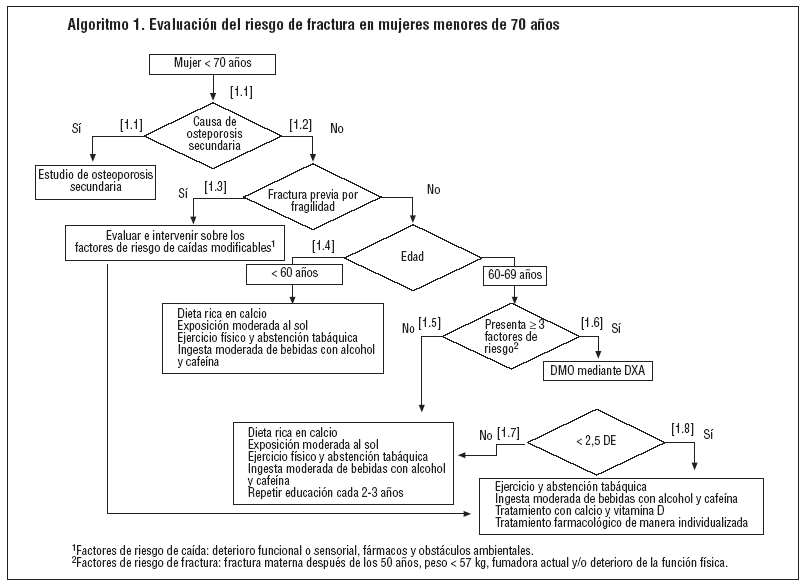
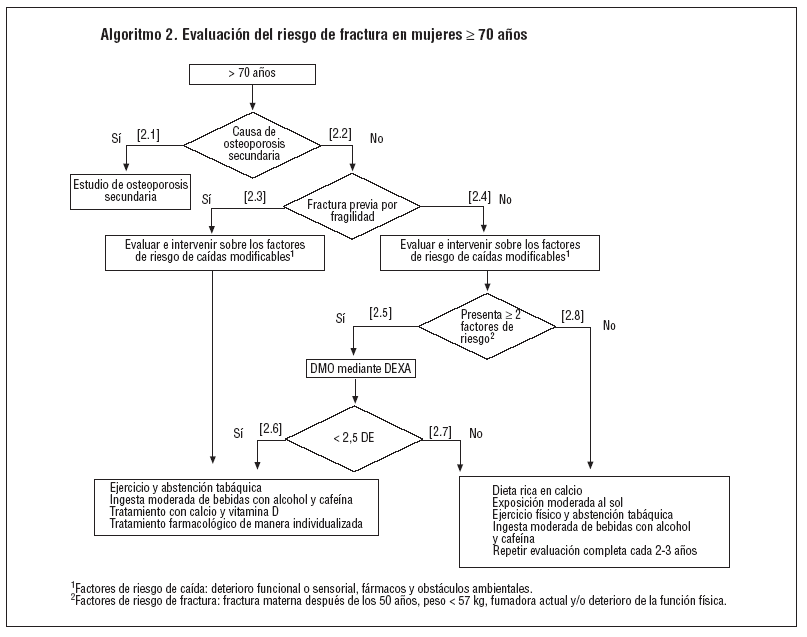
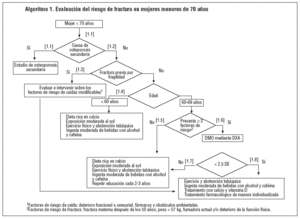
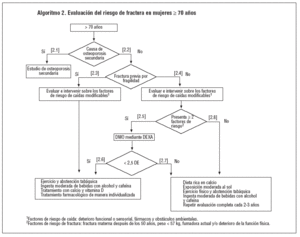
Las estrategias derivadas de la evaluación de la bibliografía científica, así como el consenso del grupo de trabajo, se exponen en los algoritmos 1 y 2. En ambos algoritmos, y con independencia de la edad, los primeros pasos que se deben seguir son:
Evaluar y confirmar, si procede, las posibles causas de osteoporosis secundaria: tratamiento prolongado con glucocorticoides, menopausia antes de los 40 años, trastorno nutricional grave, hiperparatiroidismo primario, deficiencia de vitamina D e hipertiroidismo (puntos 1.1 y 2.1).
Evaluar la presencia de antecedentes de fractura previa por fragilidad (las que resultan de una caída de la altura de una persona de pie o menor, o bien las que se presentan en ausencia de un traumatismo obvio) (puntos 1.2 y 2.2).
Si presenta antecedentes de fractura previa por fragilidad, evaluar si hay un riesgo elevado de caída e intervenir sobre los potenciales factores modificables (alteraciones funcionales o sensoriales, fármacos y obstáculos ambientales). La necesidad de llevar a cabo una densitometría es cuestionable, ya que su resultado no afecta prácticamente la decisión de tratamiento. Proponer un tratamiento farmacológico individualizado (puntos 1.3 y 2.3).
A continuación y siguiendo las indicaciones del algoritmo 1, si no hay antecedentes de fractura previa por fragilidad y la mujer es < 60 años, promover medidas preventivas no farmacológicas (punto 1.4). En este grupo de edad no está indicada la densitometría y no es necesario repetir la evaluación después de cumplir los 60 años, cuando ocurran fracturas por fragilidad o haya una enfermedad compatible con una osteoporosis secundaria. Si una mujer < 60 años acude con una densitometría y el resultado es inferior a 2,5 DE, valorar los factores de riesgo de fractura asociados. Sopesar de manera individualizada el tratamiento farmacológico teniendo en cuenta el bajo riesgo de fractura y la incierta eficacia del tratamiento en este grupo de edad. Si la mujer tiene entre 60 y 69 años, valorar la presencia de factores de riesgo de fractura (el antecedente de fractura previa por fragilidad no se ha de contabilizar a este nivel, pues ya se ha tenido en cuenta al inicio de la evaluación del riesgo). Si presenta menos de 3 factores, promover las medidas preventivas no farmacológicas (punto 1.5). Si la mujer tiene entre 60 y 69 años y presenta 3 o más factores de fractura, evaluar la DMO mediante la densitometría tipo DXA (punto 1.6).
En las mujeres > 70 años, y siguiendo las indicaciones del algoritmo 2, evaluar el riesgo de caída y, si éste es elevado, intervenir sobre los factores que sean potencialmente modificables (alteraciones funcionales o sensoriales, fármacos y obstáculos ambientales) (punto 2.4). Si la mujer presenta 2 o más factores de riesgo de fractura, evaluar la densidad mineral ósea mediante la densitometría tipo DXA en el cuello femoral o en la columna lumbar (punto 2.5).
Siguiendo ambos algoritmos, si la medición de la DMO es inferior a 2,5 DE, promover las medidas preventivas no farmacológicas, iniciar un tratamiento farmacológico con calcio y vitamina D y valorar la necesidad de otros tratamientos farmacológicos de manera individualizada (puntos 1.7 y 2.6). Si la medición de la DMO no es inferior a 2,5 DE, promover las medidas preventivas no farmacológicas y repetir la evaluación del riesgo cada 2-3 años (puntos 1.8 y 2.7). En las mujeres > 70 años que presentan menos de 2 factores de riesgo de fractura se recomienda promover las medidas preventivas no farmacológicas y repetir la evaluación del riesgo cada 2-3 años (punto 2.8).
Con independencia de la estrategia propuesta, las personas a las que se les ofrezca una densitometría de cribado deben ser informadas de las limitaciones de esta prueba, de la necesidad de plantear un tratamiento ante un resultado dentro del rango de osteoporosis, de los inciertos beneficios del tratamiento a escala individual y de la ausencia de información sobre la seguridad de un tratamiento farmacológico prolongado. Estas precauciones son particularmente importantes en las mujeres posmenopáusicas sanas < 65 años.