Introducción
En general, el sistema sanitario español tiene una reconocida eficiencia, situándose en séptimo lugar de una lista de países miembros de la OMS encabezada por Francia, y en la que Estados Unidos ocupa el número 371. Sin embargo, el gasto total en sanidad (expresado en porcentaje del producto interior bruto [PIB], o como gasto en dólares per cápita ajustado por paridad de poder adquisitivo) sitúa a España claramente por debajo de la media de la Unión Europea2. Así pues, hay un debate abierto sobre la necesidad de incrementar la financiación de nuestro sistema sanitario, que coexiste con la estrategia, a menudo poco compartida por los profesionales asistenciales, de seguir profundizando en términos de eficiencia en la gestión clínica3-5.
En el entorno de atención primaria de salud (APS), los Ambulatory Care Groups (ACG) pueden aportar una metodología de análisis de la eficiencia de centros y profesionales. En este sentido, los ACG constituyen uno de los sistemas de clasificación de pacientes6, que agrupa a la población atendida en función de la estimación del uso de recursos (isoconsumo). Desarrollados en la Universidad Johns Hopkins7 en el año 1987, fueron diseñados para su aplicación en la atención ambulatoria8 de Estados Unidos, y han demostrado su adaptabilidad a distintos entornos9,10, entre ellos a la APS de nuestro país11-13. El algoritmo de clasificación de los ACG permite asignar cada individuo a un único grupo ACG de los 106 definidos (grouper: versión 6), basándose en el patrón de morbilidad, la edad y el sexo de cada paciente atendido, durante un período de estudio determinado14. Paralelamente, la asignación a cada individuo de los costes (semifijos o variables) de la atención sanitaria recibida (prescripción farmacéutica, derivaciones a otro nivel asistencial, transporte sanitario, pruebas complementarias: laboratorio, radiología y/o otras pruebas solicitadas) permite la comparación de los costes parciales o totales de la distribución de ACG de la población de estudio, con respecto a una población de referencia o a unos pesos medios previamente definidos.
Diversas evidencias publicadas demuestran que las aplicaciones prácticas de los ACG son diversas: a) ajuste de riesgos o medida de la carga de morbilidad de una población15,16; b) estudio de la eficiencia en el manejo de recursos; c) estudio de eficiencia en el manejo de recursos para una subpoblación de pacientes que tengan una condición de salud igual o relacionada, o d) realización de estudios predictivos que permiten estimar los recursos necesarios para atender a una población de referencia, estableciendo escenarios simulados que, a partir de la variación de las condiciones de la prestación, permitan obtener ahorros respecto a un hipotético modelo predictivo17,18.
El objetivo del estudio fue la medición y la comparación de la eficiencia en el uso de recursos (coste por paciente atendido) entre los cupos asistenciales (medicina de familia-pediatría) de cuatro centros de salud, mediante su ajuste con la metodología de cálculo de los ACG.
Sujetos y método
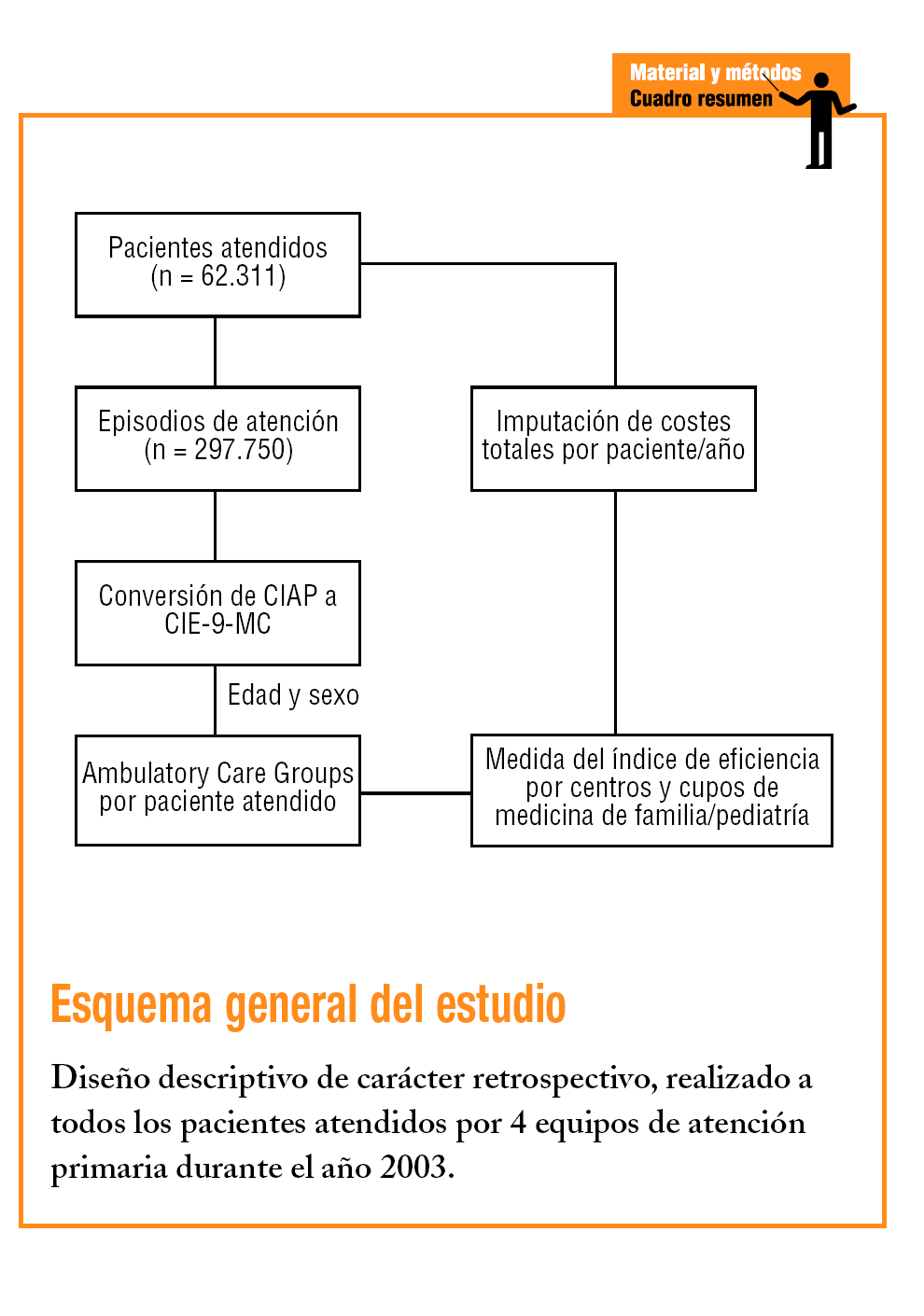
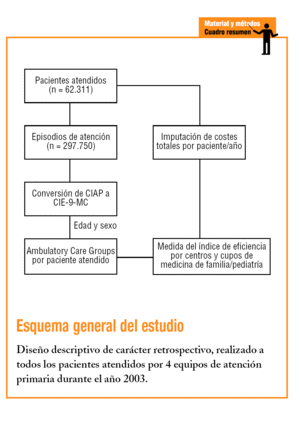
Estudio observacional retrospectivo, a partir de los registros informatizados de los pacientes atendidos en régimen ambulatorio de 4 centros de APS, pertenecientes a los municipios de Badalona, Montgat y Tiana (áreas básicas de salud [ABS] A, B, C y D). Los centros están gestionados por Badalona Serveis Assistencials, empresa pública municipal sin ánimo de lucro, concertada por el Servicio Catalán de la Salud (CatSalut), bajo un modelo de gestión empresarial. La población de referencia estuvo compuesta por la población asignada a los 4 centros (81.235 habitantes), y la población diana seleccionada estuvo formada por todos los pacientes atendidos por cualquier motivo de salud, por los profesionales de dichos centros durante el año 2003, excluyéndose la actividad asistencial de los especialistas integrados (atención especializada) y los sujetos trasladados a otros centros y los que fallecieron durante el período de estudio. A partir de la historia clínica informatizada (programa OMIAP), se construyó una base de datos en la que a cada paciente atendido se le asociaron las variables independientes del estudio (código de centro asignado, código de cupo médico o pediátrico de pertenencia) y las variables dependientes (categoría ACG y costes de la atención recibida). La asignación de un ACG para cada paciente se realizó a través del algoritmo de la versión 6.0 del agrupador, a partir de la edad, el sexo y los episodios de salud atendidos para cada paciente durante el período de estudio. Se definió el episodio como un proceso de atención de una enfermedad o una demanda explícita realizada por el paciente (contacto con los servicios sanitarios). Se consideró equivalente al diagnóstico o motivo de consulta y fueron cuantificados según la Clasificación Internacional de la Atención Primaria (CIAP)19. Los episodios seleccionados, no repetidos, en población atendida, se contabilizaron por las fechas de registro en el curso clínico de las historias clínicas para cada episodio/motivo de consulta, ya sea agudo o crónico, con independencia de la fecha de apertura del diagnóstico.
El diseño del sistema de costes parciales se definió teniendo en cuenta las características de la organización, los requerimientos de información y el grado de desarrollo de los sistemas de información disponibles. La unidad de producto asistencial que sirvió de base al cálculo final fue el coste por paciente atendido durante el período de estudio. Se definieron como costes semifijos-propios (costes indirectos) por naturaleza las partidas contables pertenecientes a los siguientes conceptos de gastos: personal (sueldos y salarios, indemnizaciones y seguridad social), consumo de materiales y trabajos realizados por otras empresas (limpieza, lavandería), servicios externos (reparación y conservación, seguros, suministros y gastos de gestión) amortizaciones y otros gastos variables (criterio de imputación directo) fueron: prescripción de farmacia (precio de venta al público de los productos prescritos), pruebas de laboratorio (gasto por petición), pruebas de diagnóstico por la imagen y pruebas complementarias (tarifa asignada a cada prueba), derivaciones a otro nivel asistencial (coste fijo por derivación) y transporte sanitario (calculado a partir de un coste fijo por transporte en ambulancia o taxi). Se valoraron varias alternativas de reparto a posibles centros de coste asistenciales o no asistenciales mediante la distribución primaria a los servicios finales de medicina de familia y pediatría de cada centro. Se obtuvo un coste medio por visita realizada y se efectuó un reparto directo final para cada paciente. Por tanto, el coste por paciente (Cp), en función del servicio final asignado fue: Cp = (coste medio por visita x número de visitas [costes indirectos]) + (costes variables [costes directos]). El peso relativo de cada ACG se obtuvo dividiendo el coste medio de cada categoría entre el coste medio de toda la población de referencia (conjunto de los 4 centros). De esta forma, se obtuvo el peso relativo de cada grupo respecto al coste medio total. Por tanto, el índice de eficiencia (IE) se estableció entre el cociente por el coste real observado y el coste esperado en función de la distribución ACG para el conjunto de pacientes (estandarización indirecta). Un valor de IE igual a 1 indica una eficiencia igual que la norma o estándar (conjunto de los centros), mientras que un IE inferior a 1 indica una mayor eficiencia (relación inversa).
Se realizó una conversión (mapping) de la CIAP a la Clasificación Internacional de Enfermedades (CIE-9-MC). Para su confección se constituyó un grupo de trabajo formado por 5 profesionales (un documentalista, 2 médicos clínicos y 2 técnicos consultores). Los criterios seguidos fueron diferentes según se estableciera una relación nula (de uno a ninguno; n = 147), unívoca (de uno a uno; n = 221) o múltiple (de uno a varios; n = 332) entre los códigos. Todos los pacientes analizados fueron incluidos en alguna categoría ACG mutuamente excluyente.
Para el análisis de los datos se utilizaron técnicas de estadística descriptiva (intervalos de confianza [IC] del 95%) y bivariante con contraste de hipótesis independientes (χ2 y correlación lineal de Spearman), para verificar la asociación independiente con el IE. El análisis estadístico se realizó con el programa estadístico PRIMER®, considerando diferencias significativas para valores de p < 0,05.
Resultados
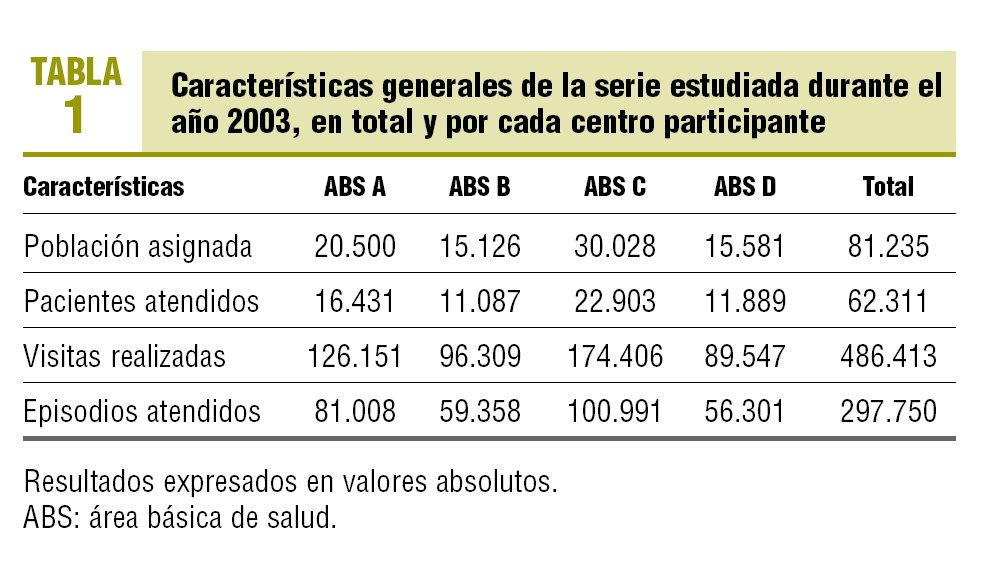
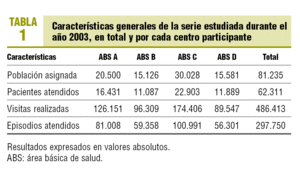
El número de habitantes adscritos a los centros de atención primaria durante el año 2003 fue de 81.235, un 84,7% a medicina de familia y un 15,3% a pediatría. En la tabla 1 se muestra la distribución de la población asignada, la población atendida, las visitas realizadas y los episodios con registro de actividad total y desagregada por cada centro participante en el estudio. Del análisis de dicha información se deduce una intensidad de uso del 76,7% de la población asignada/año, una frecuentación media de 7,8 ± 7,5 visitas/paciente atendido/año y un registro de 4,8 ± 3,2 episodios por paciente atendido.
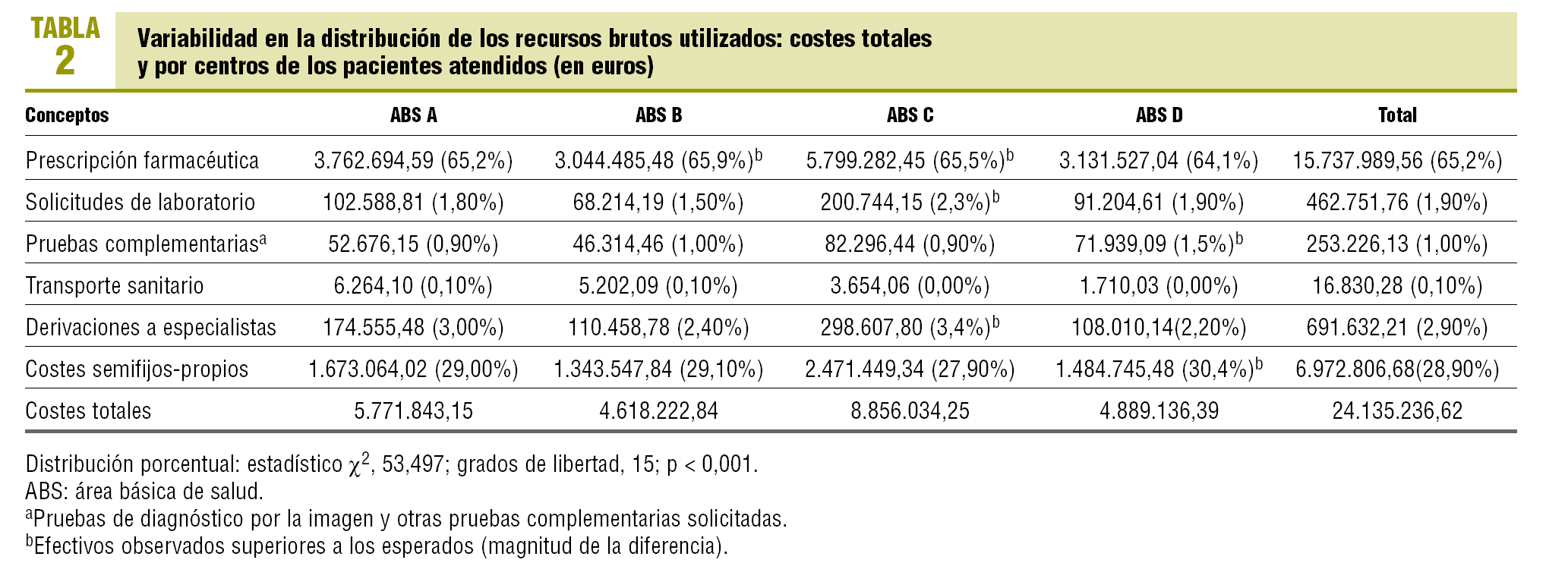
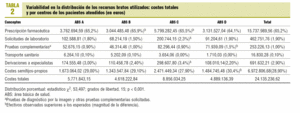
El coste total de la atención sanitaria prestada ascendió a 24.135.236,62 €; el 65,2% correspondió a la prescripción de farmacia, el 28,9% a los costes semifijos-propios, el 2,9% a las derivaciones, el 1,9% al laboratorio, el 1,0% a pruebas de diagnóstico por la imagen y otras pruebas complementarias, y el 0,1% restante al transporte sanitario. En la tabla 2 se detalla la variabilidad en la distribución total y porcentual del coste bruto (no corregido) para cada centro y concepto estudiado (p < 0,001). Se asignó a todos los pacientes atendidos (n = 62.311) en 78 grupos ACG; los 8 grupos ACG más prevalentes incluyen al 52,5% (IC del 95%, 49,8-50,6) de los pacientes del conjunto de la población de estudio (rango, 50,2-53,7). No se detectan diferencias significativas en la distribución de los ACG más prevalentes entre los centros del estudio (p = 0,243).
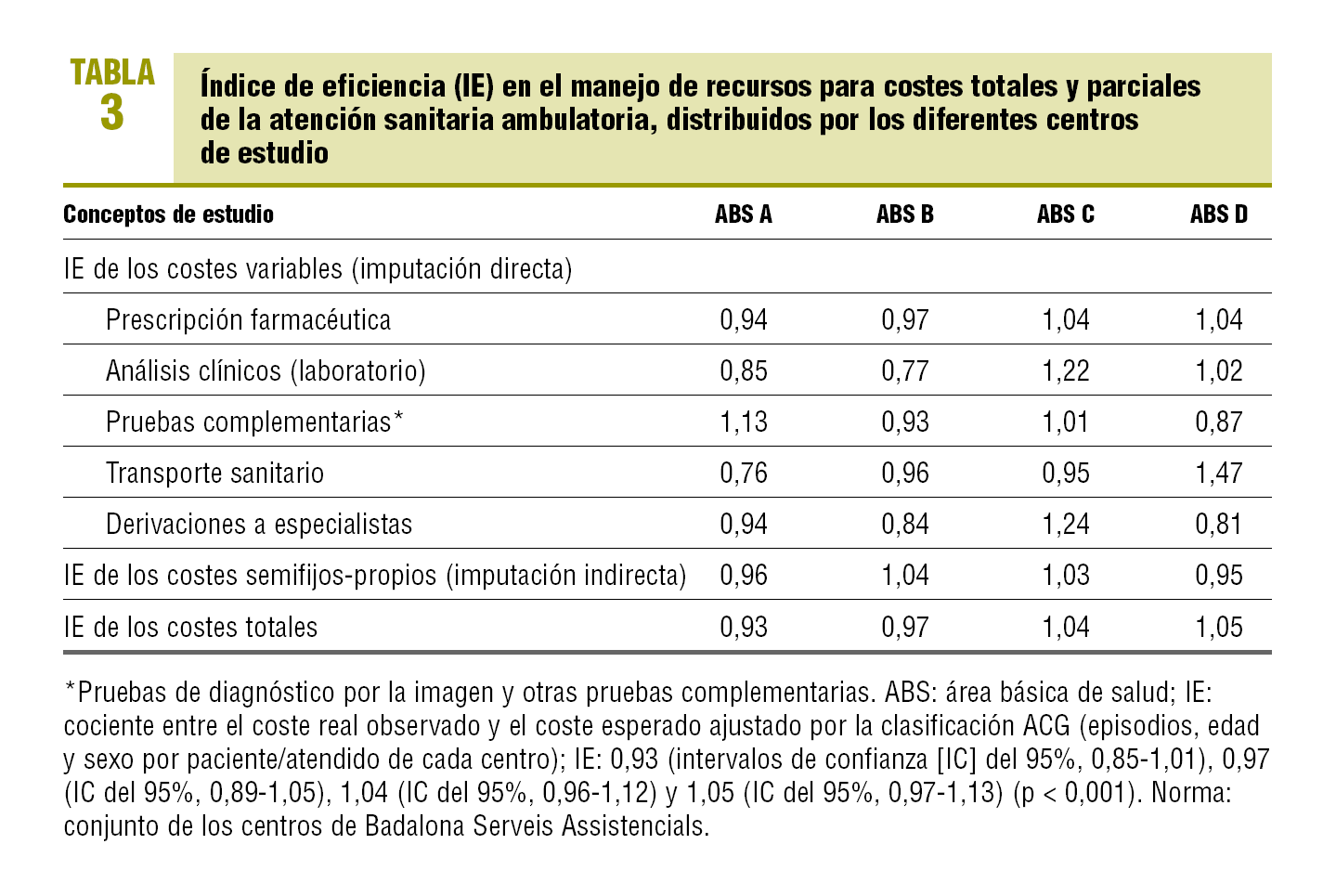
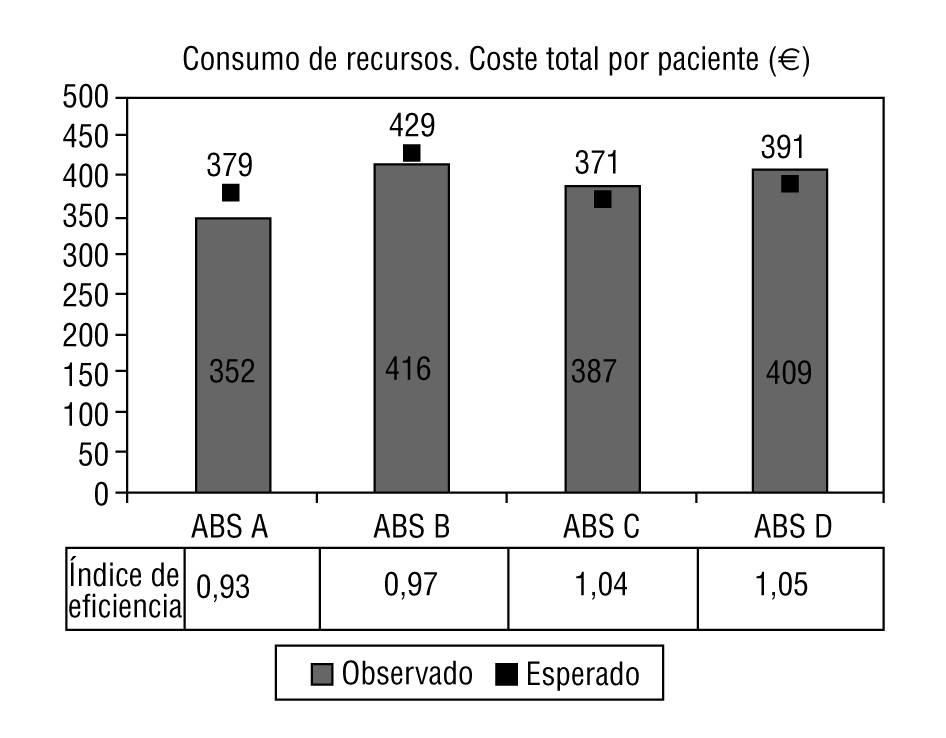
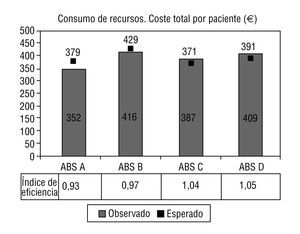
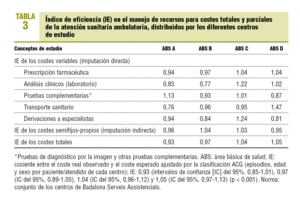
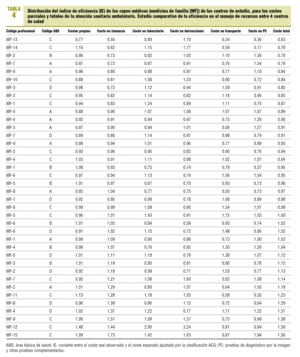
El promedio de coste total por paciente/año fue de 387,34 ± 145,87 e (peso relativo medio [estándar]). En la figura 1 se observa la distribución del promedio de coste total por centro, así como sus IE: 0,93 (IC, 0,85-1,01), 0,97 (IC del 95% 0,89-1,05), 1,04 (IC del 95%, 0,96-1,12) y 1,05 (IC del 95%, 0,97-1,13), respectivamente (p = 0,005). Cabe destacar que esta ordenación en la distribución del IE para los centros fue similar para los costes totales y los de prescripción farmacéutica; sin embargo, para otras categorías de costes, se obtiene una ordenación distinta de mayor a menor IE (derivaciones a ABS D, B, A y C) (p < 0,001) (tabla 3).
FIGURA 1.Distribución del promedio de coste total por paciente/ año (observado, esperado por Ambulatory CareGroup [ACG]). Resultado del índice de eficiencia por cada centro estudiado.
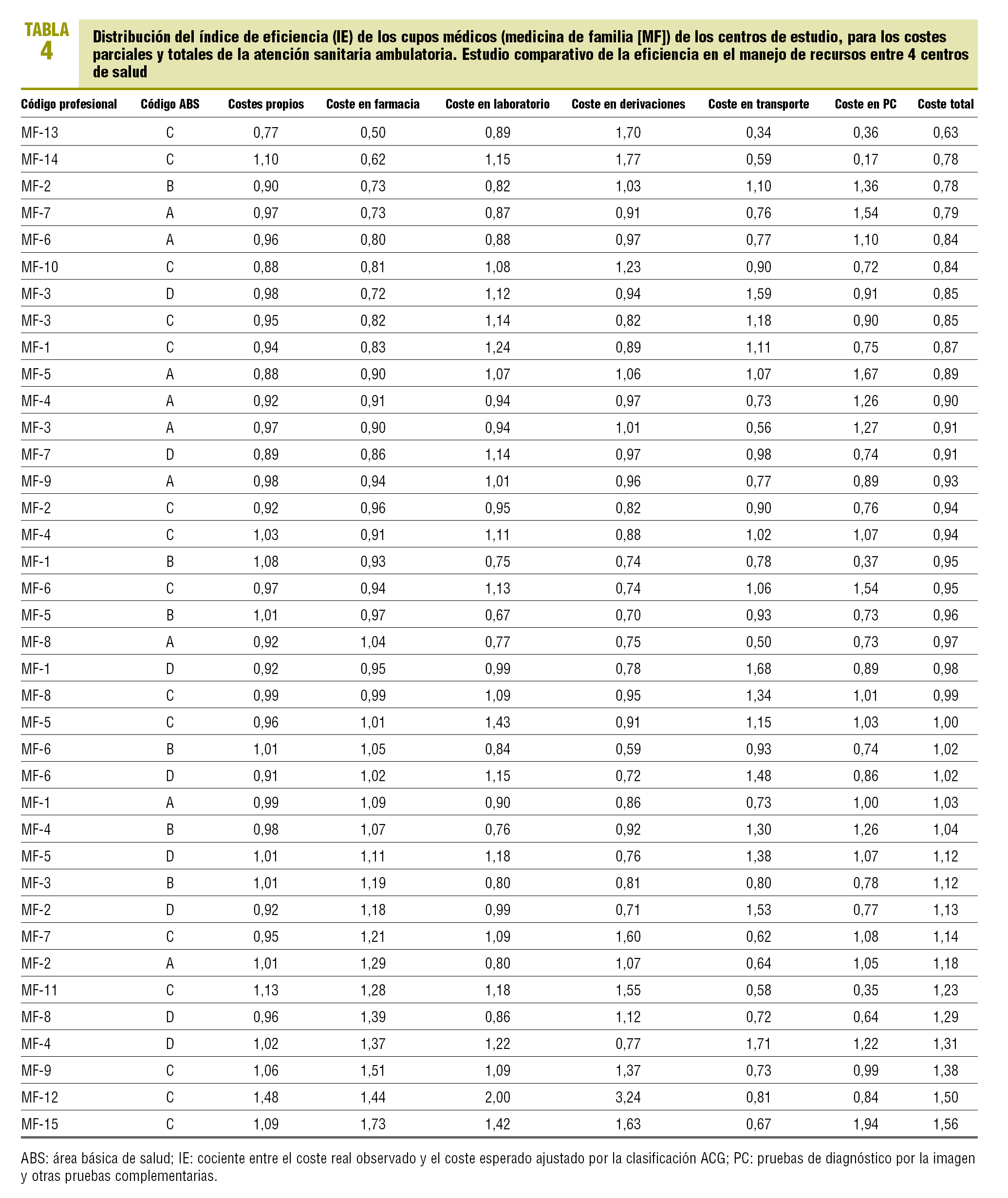
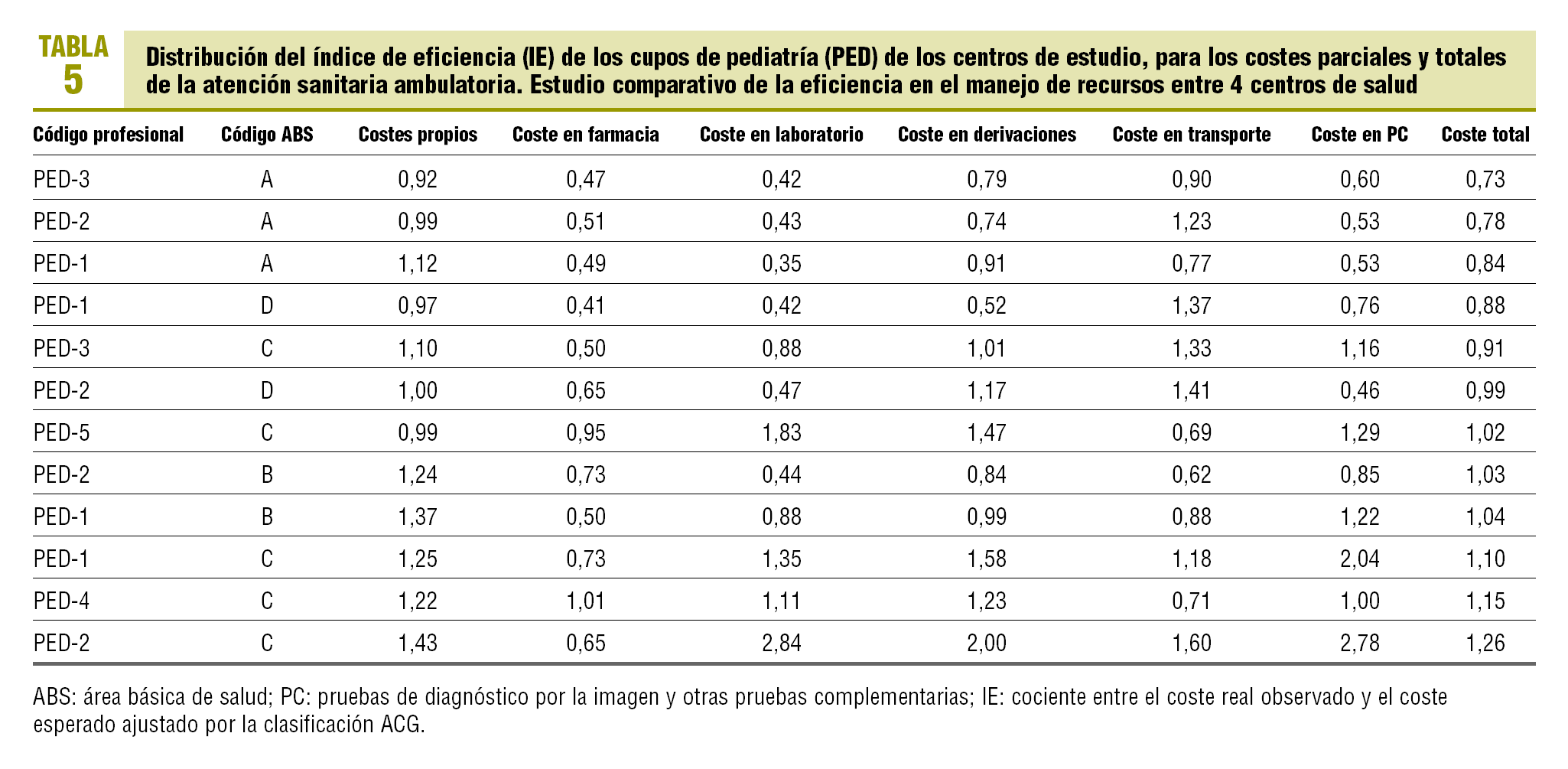
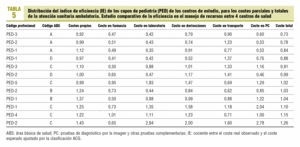
Se procedió, de acuerdo con la misma metodología, al cálculo del IE de los 38 cupos médicos (MF) y 12 cupos de pediatría (PED) de los centros de estudio (tabla 4). El rango del IE en los cupos MF oscila entre 0,63 (alta eficiencia) y 1,56 (baja eficiencia). Respecto del conjunto de los cupos de MF, un 15,8% de ellos registró una eficiencia inferior al 15% (IE > 1,15), y un 18,4% un nivel de eficiencia superior al 15% (IE < 0,85). Se encontró una correlación positiva entre los IE de los costes semifijos-propios (imputación indirecta) y los de la prescripción de farmacia (r = 0,51; p < 0,001), costes de laboratorio (r = 0,58; p < 0,001) y coste de derivaciones (r = 0,64; p < 0,001). El IE de los costes totales tuvo una correlación positiva con el IE de los costes propios (r = 0,63; p < 0,001), costes de laboratorio (r = 0,50; p = 0,005) y, sobre todo, con los costes de farmacia (r = 0,98; p < 0,001) y el coste de las derivaciones (p < 0,001). Asimismo, se encontró una correlación positiva entre el IE del coste de las derivaciones y el IE del coste de laboratorio (r = 0,65; p < 0,001). Los cupos de PED obtuvieron un IE comprendido entre los rangos 0,73 y 1,26, se obtuvo una eficiencia inferior al 15% de la media en 1 profesional pediátrico y una eficiencia superior al 15% en 3 (tabla 5). Se encontró una correlación positiva entre el IE de los costes de pruebas de diagnóstico por la imagen y el de los costes semifijos-propios (r = 0,71; p = 0,009), costes de laboratorio (r = 0,91; p < 0,001) y coste de derivaciones (r = 0,85; p < 0,001). Asimismo, se encontró una correlación positiva entre el IE del coste de las derivaciones y el IE del coste de laboratorio (p < 0,001). Finalmente, se encontró una correlación positiva entre el IE de los costes totales y el de los costes semifijos-propios (r = 0,79; p = 0,002), costes de laboratorio (r = 0,76; p = 0,004), costes de las derivaciones (r = 0,80; p = 0,002) y coste de pruebas de diagnóstico por la imagen (r = 0,77; p = 0,003).
Discusión
La organización de la APS de nuestro país, a partir de la asignación poblacional de base territorial, y a la creciente informatización de sus centros, ofrece un marco idóneo para realizar estudios de alcance poblacional en situación de práctica clínica habitual. En relación con la metodología empleada, cabe citar los siguientes aspectos potenciales limitantes de la validez de los resultados: criterios de inclusión y exclusión de pacientes en la población de estudio, criterio de selección de episodios (medida de la morbilidad), calidad de la codificación diagnóstica5,20, conversión de los episodios diagnósticos de CIAP19 a CIE-9-MC, asignación de costes unitarios de atención y el sistema de imputación de costes semifijos-propios de la atención sanitaria ambulatoria. No obstante, para minimizar el impacto de estos factores, todos ellos conocidos de antemano, se realizan periódicamente en todos los centros de estudio actividades formativas en función de los criterios de consenso entre los profesionales, para reducir la incertidumbre en los problemas de salud (motivos de consulta agudos, crónicos, abiertos o cerrados). Además, se constituyó otro grupo de trabajo para determinar los criterios de imputación/reparto de los costes semifijos-propios a los pacientes. Al aplicar estos mismos criterios, dentro del estudio, para los distintos centros y cupos analizados, aumenta la validez interna de los resultados y la comparabilidad de éstos entre sí; siendo prudentes, en la generalización de los resultados obtenidos a otros modelos organizativos de nuestro entorno20-23.
La proporción de población atendida (intensidad de uso), así como el volumen de la actividad realizada y la frecuentación, se enmarcan dentro de los parámetros esperables en APS de un entorno urbano24,25. Además, la distribución de pacientes dentro de los grupos ACG es similar a los resultados obtenidos en otros estudios realizados en nuestro medio6,11-13. A pesar de que los 4 centros de salud son gestionados por una misma organización, se detectan diferencias significativas en la distribución de los costes entre ellos. Esta evidencia suscita la hipótesis de poder hallar diferencias apreciables, una vez producido el ajuste por ACG, en términos de eficiencia en el manejo de los recursos22,24,25. Destacan por su peso relativo el coste de farmacia y los costes semifijos-propios (entre los dos suponen el 94,1% de los costes de la atención sanitaria ambulatoria). Ambos costes influyen de manera decisiva en el impacto de la eficiencia global de los centros, siendo prioritarios en la realización de medidas de intervención26 y de reducción de la variabilidad27.
La distribución homogénea de los pacientes, en los grupos ACG, entre los centros del estudio ofrece una garantía añadida a la consistencia del algoritmo de clasificación de los ACG como sistema de clasificación de pacientes, y reafirma la consistencia de los resultados observados y del sistema de registro de los profesionales6,20,24. Una vez ajustado el coste de cada centro por ACG, se observa que la ABS A es el centro más eficiente y la ABS D el de menor eficiencia. En cuanto al impacto que puedan tener las diferencias de eficiencia halladas en los centros del estudio, pueden observarse que los pequeños valores de desviación con respecto a la media (en nuestro caso comprendidos en el rango del IE de 0,93-1,05) provocan un incremento considerable en el gasto derivado de la atención27. A modo de ejemplo, en nuestro estudio, si los 4 centros se hubieran comportado con la misma eficiencia que el ABS A, se hubiera producido un ahorro de 1,25 millones de euros. En este sentido, la norma de comparación se construye con la agregación de todo el conjunto de datos obtenidos (4 centros de salud); así pues, la mitad de los centros presentan un IE superior a 1 y la otra mitad un IE por debajo de este valor. Este efecto estadístico podría superarse en caso de contar con una norma representativa de la atención primaria de nuestro entorno; de esta forma, el IE de cada centro estudiado reflejaría su posición relativa dentro de ese entorno. Por tanto, en futuras investigaciones, sobre todo desde la administración sanitaria, se debería potenciar actuaciones encaminadas en la mejora de la medida (evaluación), que sirviera de base para el ajuste o corrección de los recursos disponibles25,26. Para los cupos de MF y PED se obtienen IE que oscilan entre valores de muy alta y muy baja eficiencia. Desde una perspectiva meramente centrada en términos de gestión, podría apostarse por los profesionales que gestionan con mayor eficiencia. Es probable que esta afirmación no sea cierta, por cuanto teóricamente se puede obtener una buena eficiencia dejando de prestar las actividades asistenciales que, siendo necesarias, sean de elevado coste (prescripción farmacéutica), incurriendo en una praxis asistencial poco recomendable22,23. Si observamos, por ejemplo, el resultado de los IE de los dos primeros cupos MF de la tabla 4, éstos obtienen una gran eficiencia al prescribir muy por debajo de la media y, en contrapartida, presentan un nivel de derivaciones excesivamente elevado. En este sentido, la valoración de la calidad asistencial debería hacerse desde una perspectiva global, incluyendo otras dimensiones distintas y complementarias a la eficiencia4 (accesibilidad, efectividad, estructura, satisfacción del usuario entre otras). En el otro extremo, parece plausible valorar como mejorable la eficiencia de los profesionales que se sitúan muy por debajo de la media (IE > 0,10). En éstos, puede observarse que el nivel bajo de eficiencia se extiende a la mayoría de los costes evaluados. Sin duda, los resultados obtenidos sugieren la presencia de patrones de comportamiento profesional22,24,25,27. Algunos de estos perfiles son: a) profesional derivador y prescriptor de pruebas de laboratorio (válido para MF y PED); b) profesional con elevada frecuentación y gran prescriptor de farmacia, laboratorio y derivaciones (válido para MF), y c) profesional derivador y gran prescriptor de pruebas de diagnóstico por la imagen y de laboratorio. Finalmente, se demuestra en los MF que en los costes totales influye sobre todo el coste de farmacia y que para los PED son más determinantes, en una proporción similar, los costes semifijos-propios, laboratorio, derivaciones y pruebas de diagnóstico por la imagen.
Por tanto, la metodología de análisis por ACG permite una aproximación precisa, a pesar de las limitaciones metodológicas expuestas, a la eficiencia en el manejo de recursos de los centros y cupos médicos de la APS de nuestro entorno6,8,9. Los requisitos mínimos para ello consisten en un adecuado registro informático de la actividad asistencial y de los problemas de salud atendidos20,27. Para garantizar la validez externa, es preciso establecer unos criterios consensuados (criterios de inclusión/exclusión de la actividad medida, homogeneidad en la codificación diagnóstica, criterios de imputación de costes de la atención sanitaria, etc.). La eficiencia es un parámetro más de la calidad asistencial y, por tanto, en la evaluación de los servicios, centros y/o profesionales, no debe considerarse de manera aislada de otras dimensiones de la misma. Finalmente, se demuestra que más allá de las posibles aplicaciones en el ámbito de gestión de las entidades prestadoras de servicios, el estudio de la eficiencia puede contribuir a que el profesional conozca mejor su propio perfil en el rendimiento del manejo de los recursos involucrados en la práctica clínica.
Agradecimientos
A C. Illa y A. Arias (IASIST), por el soporte metodológico en el análisis de ACG. A los diferentes profesionales de los centros, ya que sin su trabajo diario no hubiera sido posible la realización de este estudio. A los revisores del artículo, por sus acertados comentarios en la versión anterior del manuscrito.
Correspondencia:
J. Serrat Tarrés.
Director de Salud Pública de BSA.
Pl. Pau Casals,1. 08911 Badalona. Barcelona. España.
Correo electrónico: jserrat@bsa.gs
Manuscrito recibido el 15 de julio de 2005.
Manuscrito aceptado para su publicación el 2 de enero de 2006.