Introducción
La maculopatía asociada con la edad engloba un conjunto de alteraciones caracterizadas por la presencia de «drusas» en la retina que causan problemas en el campo visual central. Las drusas son acumulaciones de material blanco-amarillo que pueden evolucionar a lesiones conocidas genéricamente como degeneración macular o fase tardía de la maculopatía. Hay razonable evidencia (si las drusas son grandes y numerosas) del progreso desde etapas previas hasta la llamada fase tardía de la maculopatía o degeneración macular asociada a la edad (DMAE). Ésta tiene dos formas: atrófica (también llamada seca o «atrofia geográfica») y neovascular (húmeda o exudativa). Aunque con datos muy dispares, parece ser más frecuente esta última. No se conocen sus causas, aunque hay factores de riesgo aparte de la edad, como el consumo de tabaco y factores genéticos que muestran asociaciones consistentes. Aunque hay alternativas terapéuticas, estas lesiones son irreversibles y suponen una causa importante de alteraciones de la visión y calidad de vida por la afección en mayor o menor grado de la visión central.
Historia natural
Es muy rara en menores de 50 años. Aunque no está plenamente demostrado, hay una fuerte asociación entre la presencia de drusas y el desarrollo de formas avanzadas. La presencia de numerosas drusas de tamaño intermedio, de drusas irregulares (llamadas «blandas») o de drusas grandes sí parece incrementar el riesgo de aparición de la fase tardía. Las drusas «duras» no parecen incrementar el riesgo de maculopatía y es raro no encontrar alguna en personas mayores. La variante atrófica se caracteriza por una formación redonda u ovalada de atrofia del epitelio pigmentario en la mácula. Clínicamente produce una cierta visión borrosa central y alteraciones en la percepción del contraste y también del color. Puede pasar a la forma neovascular. Ésta se produce por el crecimiento anormal de vasos sanguíneos que, además, origina escapes de fluido o hemorragias que pueden aparecer bruscamente, llevando a pérdida de visión central (fig. 1). La fase más evolucionada es la formación de una cicatriz disciforme que lleva a ceguera central completa e irreversible. Con un ojo afectado, el riesgo de afección del otro es elevado.
FIGURA1. Aspecto del problema de alteración de la visión central.
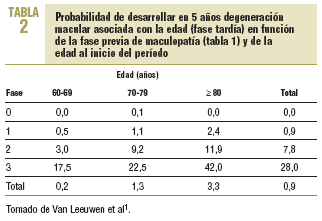
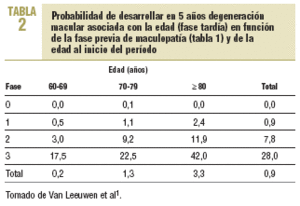
El estudio de seguimiento de Rotterdam1 ofrece importantes datos sobre la evolución de la enfermedad y calcula las probabilidades de desarrollarla en función de la fase previa (véase apartado de diagnóstico y tabla 2) y de la edad (tabla 2). La maculopatía evoluciona fase a fase, los saltos son excepciones y, en los que tenían un solo ojo afectado, la probabilidad de desarrollo de DMAE en el otro ojo era de un 38,7% en 5 años, con el mismo tipo atrófico o neovascular en el 89% de los casos.
Impacto
La DMAE, fundamentalmente la forma neovascular, representa la primera causa de ceguera en personas mayores de países desarrollados. La forma atrófica, o incluso las etapas previas con sólo drusas grandes o numerosas, también pueden afectar a la visión; se requieren textos grandes y se afecta la visión nocturna, signos en general considerados propios del envejecimiento, por lo que no se les presta la debida atención.
Aunque raramente lleva a ceguera completa, ya que la visión periférica no suele afectarse, la alteración en la autonomía y calidad de vida es importante2. En personas mayores supone un gran problema, ya que se une a los problemas de dependencia ya existentes o los genera de forma brusca. En los casos más leves se altera la capacidad para leer, para reconocer caras, ver la televisión, conducir, leer etiquetas de productos y medicamentos, etc. Todo esto resulta en una clara asociación con la depresión3.
Se han desarrollado instrumentos específicos para valorar la calidad de vida relacionada con la visión, como el cuestionario del National Eye Institute (25-item Visual Function Questionnaire [VFQ]4). También es valorable el cuestionario propuesto por un grupo de trabajo de la OMS5.
Dos estudios han encontrado un mayor riesgo de mortalidad en las personas con DMAE6, uno de ellos realizado sólo en mujeres7.
Medición y diagnóstico
En la mayoría de los estudios epidemiológicos, la valoración se realiza mediante fotografía de fondo de ojo, preferentemente con dilatación midriática, y posterior valoración y clasificación de los hallazgos (gradación) por personas entrenadas y siguiendo criterios estandarizados, como los del International ARM Epidemiological Study Group8,9 o el sistema de gradación de Wisconsin10. Debido a la complejidad del sistema internacional, se ha propuesto una clasificación, determinada mediante estudios prospectivos, basada en la capacidad predictiva que tiene cada fase de evolucionar a formas tardías11,12 (tabla 1). En todo caso, las diferencias relevantes entre las clasificaciones y los sistemas de gradación existentes se encuentran en las fases tempranas, mientras que hay un acuerdo casi total en lo relativo a las fases avanzadas. En la definición de maculopatía asociada con la edad no se incluye ningún criterio relacionado con la agudeza visual, y las alteraciones descritas no deben ser secundarias a enfermedades conocidas8.
En el ámbito clínico, y también en algunos estudios, la valoración se realiza mediante oftalmoscopia o biomicroscopía con lámpara de hendidura. La angiografía con fluoresceína se utiliza para caracterizar adecuadamente la fase exudativa, y también mencionar las grandes posibilidades que ofrece la fotografía digital en el ámbito no sólo de investigación, sino también en telemedicina.
Epidemiología
Prevalencia
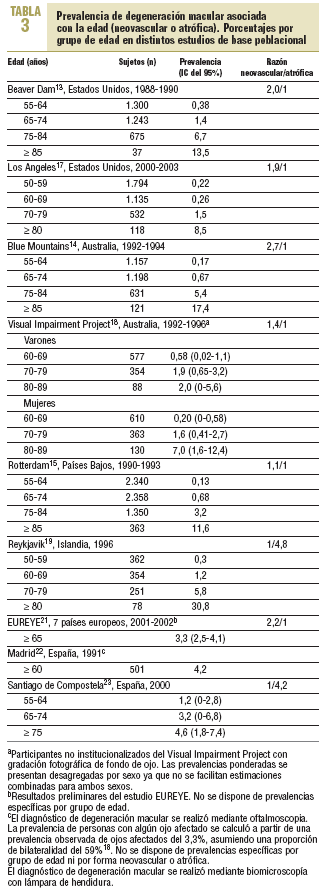
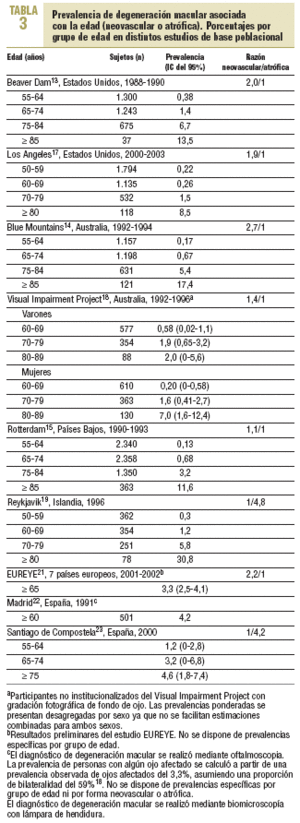
Los estudios de prevalencia más significativos por sus características metodológicas o por su interés en la valoración de la heterogeneidad se describen en la tabla 3. Las prevalencias se refieren a la proporción de personas con algún ojo afectado por la forma tardía de la maculopatía, bien sea neovascular o atrófica. Los estudios están basados en muestras de población general, fundamentemente urbana y no institucionalizada.
A principios de la década de los noventa se realizaron 3 grandes estudios en sujetos de raza blanca de distintos continentes, con tasas de respuesta altas (75-85%) y similares técnicas de gradación fotográfica: el estudio Beaver Dam13, Wisconsin, Estados Unidos; el estudio Blue Mountains14, oeste de Sydney, Australia; y el estudio Rotterdam15, Países Bajos (tabla 3). El análisis combinado de estos trabajos permitió avanzar en el estudio de la degeneración macular y sus factores de riesgo asociados, y mostró una prevalencia combinada del 1,9% en personas > 55 años16. Se han encontrado prevalencias ligeramente más bajas en población latina de Los Ángeles17, Estados Unidos (0,70% en > 50 años) y en la población urbana y rural del Visual Impairment Project18, Victoria, Australia (0,68% en > 40 años). En un estudio más reducido en Reykjavik (Islandia)19 se ha observado una prevalencia de degeneración macular más alta (3,5% en > 50 años), a expensas del aumento de las formas atróficas. En el estudio EUREYE20, multicéntrico europeo con mediciones rigurosas y elevado tamaño muestral, aunque con tasas de respuesta bajas (43%), se midieron la prevalencia y los factores de riesgo asociados en personas > 65 años de siete poblaciones elegidas por ofrecer una variabilidad apreciable en latitud y consumo de antioxidantes: Alicante (España), Belfast (Irlanda del Norte), Bergen (Noruega), Creteil-París (Francia), Tallin (Estonia), Tesalónica (Grecia) y Verona (Italia). Aunque todavía está pendiente de publicar los resultados, se avanza en su página web una prevalencia global de degeneración macular del 3,3%20,21.
Se han encontrado 2 trabajos en la población española (tabla 3). En 1991 Serrano-Garijo y Ramírez-Sebastián22 publicaron los resultados de un estudio llevado a cabo en hogares para mayores de algunos barrios de Madrid, cuyo objetivo principal era valorar distintos problemas de visión en las personas > 60 años. El diagnóstico se realizó mediante oftalmoscopia en una muestra de 501 personas, pero no se definen los criterios precisos de valoración ni las formas neovascular o atrófica. La prevalencia de ojos afectados fue del 3,3%, por lo que asumiendo una proporción de bilateralidad del 59%18, la prevalencia de personas afectadas corresponde al 4,2%. El otro estudio fue presentado por Lago-Bouza et al23 en la XVIII Reunión Científica de la Sociedad Española de Epidemiología y publicado en forma de resumen. Se estudió mediante biomicroscopia con lámpara de hendidura a 474 personas de 55 o más años del ámbito del Complejo Hospitalario Universitario de Santiago de Compostela, y se encontró una prevalencia global del 3,1%. En general, los resultados de Madrid y Santiago de Compostela muestran prevalencias intermedias altas, aunque resulta complicado establecer comparaciones con otros estudios internacionales debido a que el diagnóstico no se basó en técnicas estándar de gradación fotográfica de fondo de ojo.
Respecto a la prevalencia de las distintas formas de degeneración macular, se ha observado una variabilidad sustancial entre los distintos estudios. Incluidas las fases tempranas, el predominio es de formas atróficas o secas, pero si se considera únicamente las fases tardías, las llamadas propiamente DMAE, la mayoría encuentra un predominio de las formas neovasculares, que tienden a ser entre 1,5 y 2,5 veces más frecuentes que las atróficas (tabla 3). En el estudio de Rotterdam, las diferencias entre ambas formas de degeneración macular son menos marcadas. En Reykjavik y Santiago de Compostela, sin embargo, predominan claramente las formas atróficas.
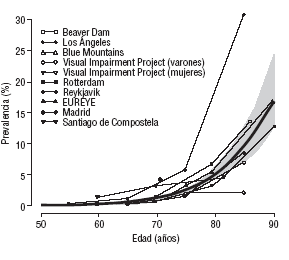
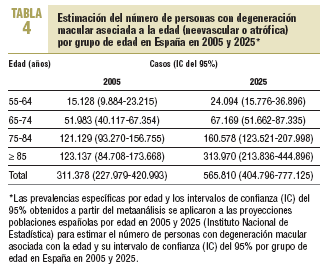
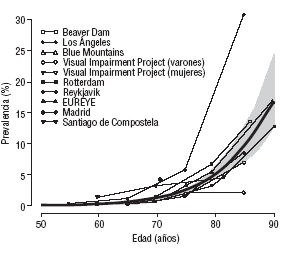
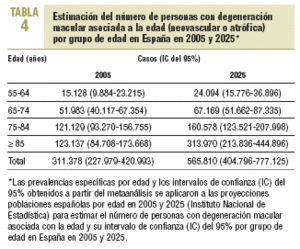
A partir de los estudios internacionales de base poblacional más relevantes y de los estudios disponibles en la población Española, se realizó un metaanálisis dosis-respuesta de efectos aleatorios24 para obtener una estimación combinada de la tendencia en la prevalencia de degeneración macular (neovascular o atrófica) según la edad. A excepción del estudio de Reykjavik, los resultados son bastante homogéneos entre los distintos estudios y muestran un aumento exponencial de la prevalencia de degeneración macular al avanzar la edad por encima de los 65 años (fig. 2). La prevalencia combinada de degeneración macular fue del 0,34% (intervalo de confianza [IC] del 95%, 0,22-0,52%) en el grupo de edad entre 55 y 64 años, del 1,4% (IC del 95%, 1,0-1,8%) entre 65 y 74 años, del 4,7% (IC del 95%, 3,6-6,0%) entre 75 y 84 años, y del 15,5% (IC del 95%, 10,7-21,9%) en personas >= 85 años. Al aplicar estos resultados del metaanálisis a las estimaciones de la población española25, cabría esperar 311.378 casos de degeneración macular en España en el año 2005, una quinta parte de ellos en < 75 años, dos quintas partes entre 75 y 84 años, y otras dos quintas partes en > 85 años (tabla 4). Como consecuencia del envejecimiento poblacional25, y asumiendo que los restantes factores de riesgo permanecen constantes durante las próximas décadas, se estima que el número de casos de degeneración macular en España podría alcanzar los 565.810 en el año 2025. Quizá esta proyección esté sobrevalorada si la disminución del consumo de tabaco y el mejor control de los factores de riesgo cardiovascular hacen reducir la incidencia.
FIGURA 2. Tendencia específica por estudio y combinada de la prevalencia de degeneración macular (neovascular o atrófica) según edad. La tendencia combinada (curva gruesa) y su banda de confianza del 95% (región sombreada) se obtuvieron a partir de una metarregresión de efectos aleatorios entre el logit de la prevalencia y la edad con pesos iguales al inverso de la suma de las varianzas intragrupo e intergrupo.
Incidencia
En general, los datos de incidencia son escasos debido a que los métodos de medición estandarizados son recientes y a que los casos de degeneración macular son poco frecuentes, con lo que la cantidad de personas-tiempo necesarias para contabilizar un número suficiente de casos es muy elevada. Una dificultad adicional es que la mayoría de los estudios longitudinales presentan incidencias acumuladas (proporción de casos nuevos entre las personas inicialmente susceptibles) en períodos de seguimiento relativamente largos de poblaciones ancianas, donde los riesgos competitivos son sustanciales y heterogéneos. Únicamente el estudio Rotterdam1 facilita una estimación de la tasa de incidencia de degeneración macular de 1,8 casos por cada 1.000 personas-año > 55 años. A partir de las incidencias acumuladas y de los períodos medios de seguimiento en los estudios Beaver Dam y Blue Mountains, cabría esperar unas tasas de incidencia en estas poblaciones próximas a los 1,8 y 2,9 casos por 1.000 personas-año, respectivamente26.
Factores de riesgo
Además de la edad, que presenta un patrón muy consistente (fig. 2), el consumo de tabaco es el único factor de riesgo claramente asociado con la degeneración macular en la mayoría de los estudios16,27,28. Se tiende a observar también una mayor prevalencia en mujeres que en varones, pero resulta difícil valorar esta asociación sin ajustar por edad. Asimismo, las formas tardías son bastante raras en la raza negra. Menos consistentes son las asociaciones con la exposición a la luz solar, el color claro de iris, factores dietéticos, obesidad y cirugía de cataratas (una amplia revisión de factores de riesgo puede encontrarse en Seddon et al28). La degeneración macular comparte características con la enfermedad cardiovascular y sus factores de riesgo, incluidos los componentes inflamatorios, éstos con resultados dispares29-31. Recientemente ha aparecido un estudio que implica la infección por Chlamydia en la progresión de la degeneración macular32. Otro grupo de factores con un papel importante son los lípidos33, incluidos los estudios que muestran efectos protectores de las estatinas34,35; aunque esta última asociación es todavía dudosa36.
En cuanto a los factores genéticos, la revista Science ha publicado tres artículos independientes37-39 que encuentran fuertes asociaciones con un polimorfismo que tiene un papel en la inhibición de la vía alternativa del complemento y que, de nuevo, implica mecanismos inflamatorios. Otro estudio ha mostrado una fuerte asociación con una variante del polimorfismo anterior y ha planteado, además, la interesante hipótesis de que la degeneración macular mantiene factores comunes con una enfermedad poco frecuente, la glomerulonefritis membranoproliferativa tipo II40. Asimismo, un estudio en gemelos otorga un papel sustancial a los factores genéticos41. En el estudio de Reykjavik19 se ha encontrado, además, una asociación con antecedentes familiares para la forma atrófica, aunque no para la forma neovascular, posiblemente a causa de la escasa potencia estadística.
Tratamiento y prevención
Por el momento, la curación no parece posible y las alternativas más efectivas sólo consiguen frenar el progreso. Los tratamientos actuales se orientan a formas neovasculares no avanzadas y son la fotocoagulación con láser, la terapia fotodinámica y los inhibidores del crecimiento vascular.
La fotocoagulación con láser obtiene resultados modestos en pocos y seleccionados casos, con lesiones excéntricas, ya que la destrucción es notable y las recidivas, frecuentes.
La terapia fotodinámica consiste en la destrucción de las formaciones vasculares al activarse por la luz una sustancia, verteporfin, que administrada por vía intravenosa tiende a fijarse en los neovasos sanguíneos.
Los inhibidores del factor endotelial de crecimiento vascular, administrados mediante inyecciones intraoculares, todavía están en fase de estudio, aunque ya se han obtenido resultados prometedores en ensayos fase III42.
Desde hace tiempo se está considerando el posible papel protector de los antioxidantes. El estudio AREDS es un ambicioso ensayo clínico desarrollado por el National Eye Institute de Estados Unidos para valorar el efecto de antioxidantes y cinc en la degeneración macular. Encuentran una reducción de entre un 20 y 30% en el riesgo de progresar desde etapas intermedias hasta formas avanzadas43. La fórmula está compuesta por altas dosis de antioxidantes (vitamina E, vitamina C, betacaroteno) y cinc (se añade cobre para prevenir la anemia por deficiencia de cobre que se asocia con altas dosis de cinc). Esta formulación en todo caso es problemática, ya que con dos de sus componentes se han encontrado asociaciones perjudiciales. Recientemente, un metaanálisis ha encontrado un mayor riesgo de mortalidad en los consumidores de dosis altas de vitamina E44. La asociación entre un mayor riesgo de cáncer de pulmón en fumadores que consumían suplementos de betacaroteno ya era conocida y recientemente confirmada45. Por otra parte, otro ensayo clínico no encuentra efecto de dosis altas de vitamina E46, por lo que estas formulaciones deben considerase con mucha precaución.
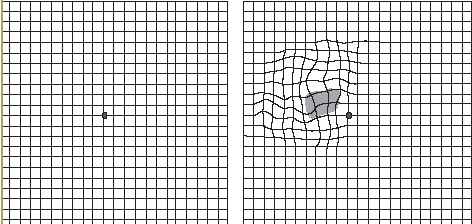
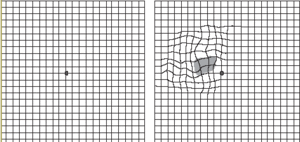
Las alternativas preventivas deben incluir medidas habituales dirigidas al control del consumo de tabaco, de la hipertensión y del consumo de grasas saturadas. La detección precoz es importante, ya que puede aumentar la limitada efectividad de los tratamientos; y en esta línea, el papel del médico de atención primaria es esencial47, que debe remitir al oftalmólogo ante la sospecha de alteraciones iniciales. Valga recordar que las lesiones que ocurren sólo en un ojo pueden pasar desapercibidas por mecanismos compensadores. Puede que en pacientes en riesgo sea conveniente la utilización sistemática, por ellos mismos, de gráficos de Amsler para detectar etapas precoces. La rejilla de Amsler es una cuadrícula de 10 cm de lado con cuadrados de 5 mm y un punto negro para fijar la visión (fig. 3). La prueba consiste en mirar al punto con el otro ojo tapado, a una distancia cómoda (unos 30 cm) y con gafas de leer, si se usan. Hay indicios de lesión neovascular si las líneas en la proximidad del punto aparecen onduladas o desaparecen.
FIGURA 3. Gráfico de Amsler.
Conclusiones
La degeneración macular asociada con la edad afecta a la dependencia y la calidad de vida de un número sustancial y creciente de personas mayores, sobre todo en países desarrollados. La prevalencia en España parece ser de mediana magnitud aunque, debido a las altas proporciones de personas mayores y a su tendencia, el número absoluto de personas afectadas puede ser alto. Queda pendiente la realización de algún estudio con mayor representatividad para confirmar estas aproximaciones, especialmente dilucidar si en España predominan las formas atróficas.
El conocimiento básico de enfermedad por parte de los médicos de atención primaria puede favorecer su detección precoz, incrementado así la eficacia de las opciones terapéuticas, así como instruir a los pacientes en la necesidad de exploración periódica, e insistir en el control de factores de riesgo como tabaquismo, hipertensión y lípidos. Se ha propuesto cambiar el nombre para evitar las connotaciones negativas para los pacientes del término «degeneración». La alternativa es enfermedad macular del envejecimiento11.
Agradecimientos
Las figuras han sido elaboradas originalmente por Francisco Javier Fernández.
Notas
En el proceso de edición se ha publicado el suiguiente artículo sobre el estudio EUREYE: Augood CA, Virgerling JR, De Jong PTVM, et al. Prevalence of age-related maculopathy in older Europeans. Arch Ophthalmonl. 2006;124:529-35.