Los pacientes con demencia son de por sí más vulnerables, y se han visto especialmente afectados por el efecto de la pandemia por COVID-19, tanto de manera directa por la propia enfermedad como de manera indirecta por la privación de estimulación cognitiva debido al aislamiento social por el confinamiento.
La infección por el virus SARS-CoV-2 ha dado lugar a una gran variedad de síntomas, entre ellos, síntomas neurológicos, siendo uno de los principales el delirium, especialmente en los ancianos con demencia. La afectación del virus sobre el sistema nervioso central ha sido tanto directa, por el neurotropismo del virus, como indirecta, por la inflamación y la hipoxia tisular de origen vascular.
Se analizan las diferentes causas que han podido conducir, en las diferentes olas previas a la variante ómicron, al importante aumento de la morbimortalidad en los pacientes con demencia, especialmente en los más mayores.
Patients with dementia are in themselves more vulnerable, and have been especially affected by the effect of the COVID-19 pandemic, both directly due to the disease itself, and indirectly due to the deprivation of cognitive stimulation due to isolation social due to confinement.
SARS-CoV-2 virus infection has given rise to a wide variety of symptoms, including neurological symptoms and especially delirium in the elderly with dementia. The virus has affected the central nervous system, both directly due to the neurotropism of the virus, and indirectly due to inflammation and tissue hypoxia of vascular origin.
The different causes that have been able to lead, in the different waves prior to the omicron variant, to the significant increase in morbidity and mortality in patients with dementia, especially the elderly, are analyzed.
En España, el 15 de marzo de 2020 se declaró el estado de alarma por la epidemia de SARS-CoV-2. Solamente en los dos primeros meses ya se observó que la población anciana era quien sufría el mayor impacto de la pandemia, alcanzando una letalidad del 21,8% (12.834 fallecidos) en los mayores de 80años1. La alta mortalidad en este grupo etario ha sido una constante en el mundo, con cifras que abarcan desde el 14,8% en la primera publicación de China2 hasta el 26,4% en el metaanálisis de Bonanad et al.3. Incluso se recogió una mortalidad del 55,4% en la primera cohorte hospitalaria española publicada del Hospital La Paz (Madrid)4. Las sucesivas olas pandémicas, con sus respectivas variantes víricas, continuaron generando nuevas infecciones que extendieron altas cifras de morbimortalidad debidas a la COVID-19. Sin embargo, la llegada de la vacunación marcó un punto de inflexión, con una disminución significativa de la mortalidad5. Desde el inicio y hasta el 15 de mayo 2022, fecha de nuestra revisión, se han registrado en España 105.642 fallecimientos por COVID-19, de los cuales 67.865 corresponden a mayores de 80años6. En noviembre de 2021 apareció una nueva variante ómicron, de características clínicas muy diferentes a las previas, que ha generado una sexta y séptima olas, con un mayor número de casos de infectados pero con mucha menos mortalidad en todos los grupos de edad, sobre todo en ancianos, en su mayoría correctamente vacunados7.
La tasa de mortalidad habitual previa a la pandemia, descrita para las personas mayores con demencia, fue tres veces superior a lo que normalmente se esperaría para el promedio de 5años en pacientes sin demencia8. En un análisis realizado en Inglaterra, entre el 27 de marzo de 2020 y el 8 de enero de 2021, sobre el exceso de mortalidad de personas con demencia (suponiendo que la mayoría tenían más de 65años), la COVID-19 representó el 31% del exceso de muertes de todas las personas mayores de 65años. Si se combina con el hecho de que solo el 4% de las personas mayores de 65años tienen un diagnóstico formal de demencia, ello sugiere que la COVID-19 ha tenido un impacto desproporcionado en esta población8.
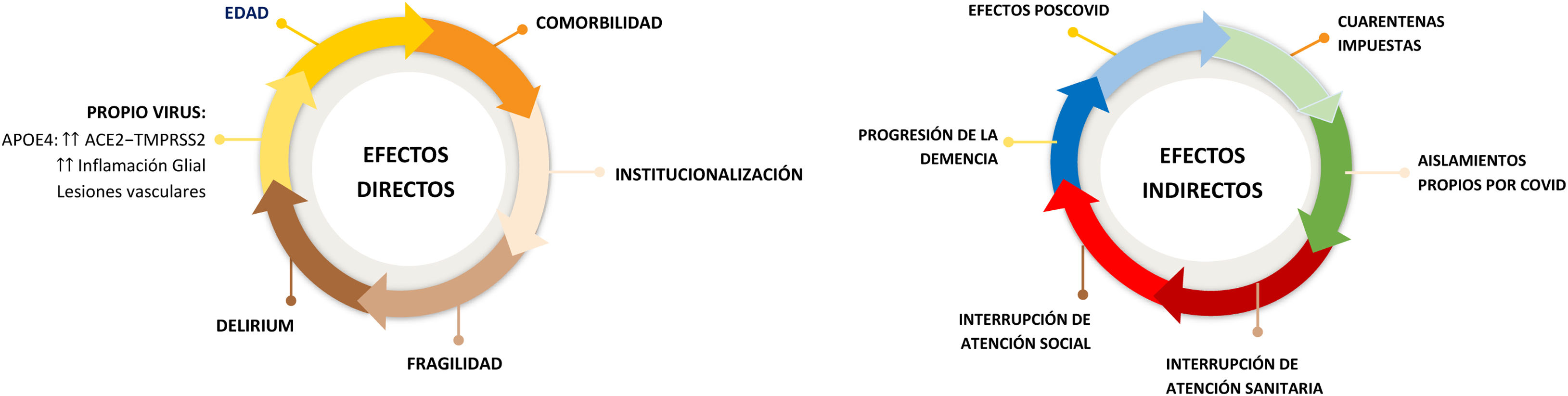
Ante estos datos, el objetivo de la presente revisión narrativa es analizar la relación entre la COVID-19 en las primeras olas pandémicas previas a la variante ómicron y el aumento de morbimortalidad en los pacientes mayores con demencia, así como los efectos negativos en la evolución de la propia demencia. Todo ello puede ser debido a la acción directa del virus, o a efectos indirectos provocados por las consecuencias de las medidas de prevención necesarias (fig. 1).
Efectos adversos directos de la infección por COVID-19 sobre el aumento de la morbimortalidadMayor mortalidadEn un estudio llevado a cabo por Bianchetti et al.9, en el que se valoró la prevalencia de demencia en pacientes hospitalizados por COVID-19, se concluyó que en los pacientes con demencia la tasa de mortalidad fue notablemente superior a la de los sujetos sin demencia (62,2% frente al 26,2%; p<0,001), siendo la demencia un factor de riesgo independiente de mortalidad, ajustado por edad y sexo (p<0,024). En la misma línea, el metaanálisis de Liu et al.10 objetivó que los pacientes con demencia infectados por COVID-19 tienen más riesgo de una peor evolución, y, de hecho, la tasa de mortalidad fue mayor que la de los pacientes sin demencia de edades similares (OR: 5,17 [2,31-11,59]). En el estudio de Hariyanto et al.11, igualmente se mostró que la demencia se asociaba con un mayor riesgo de infección por COVID-19 (OR: 2,76 [1,43-5,33]), COVID-19 grave (OR: 2,63 [1,41-4,90]) y mayor mortalidad por dicha enfermedad (OR: 2,62 [2,04-3,36]).
En la revisión publicada por Wang et al.12 se observó un exceso de mortalidad en pacientes con demencia debido directamente a la pandemia con respecto a los fallecimientos habituales anuales de pacientes con demencia. Y esto se ha producido, en mayor o menor medida, en todos los países del mundo. Para sacar estas conclusiones, reclutaron datos de informes de mortalidad por todas las causas en 74 países y territorios durante los años 2020 y 2021, revisando también hasta 11años antes. Calcularon el exceso de mortalidad a lo largo del tiempo como la mortalidad observada menos la mortalidad esperada. Según este estudio, España presenta un importante exceso de mortalidad: 186,7 por 100.000 habitantes; por comunidades, la más alta es Cataluña (252,6 por 100.000), seguida de Aragón (250,3), Castilla-La Mancha (234), Castilla y León (228,8), Madrid (217,8) y La Rioja (208,9). Este exceso de mortalidad se ha producido, sobre todo, en las personas de mayor edad.
Mayor incidencia de deliriumEn el estudio de Marengoni et al.13, hasta el 27,5% de los pacientes ingresados por COVID-19 presentaron un cuadro de delirium, el cual se asociaba con mayor mortalidad, porque en el grupo con delirium fallecen el 72%, frente al 31,8% del grupo sin delirium (p<0,001). Los mismos resultados obtuvo el metaanálisis de Pranata et al.14, en el que observaron que el 27% de pacientes hospitalizados por COVID-19 presentaron delirium, y este se asoció con elevada mortalidad (OR: 2,39 [1,64- 3,49]). En el trabajo multicéntrico de Rebora et al.15, de 516 pacientes ingresados por COVID-19, el 14,1% presentaron delirium al ingreso, siendo la presencia de demencia el principal factor implicado (OR: 4,66 [2,03-10,69]). Además, el 58,9% de los fallecimientos ocurrieron en el grupo con delirium, frente al 33,4% en el grupo sin delirium, sin influencia de la edad y excluyendo de la muestra a los pacientes ingresados en la UCI. Datos similares se obtuvieron en el estudio OCTA-COVID del Servicio de Geriatría del Hospital de la Cruz Roja (Madrid): analizaron una cohorte de más de 300 nonagenarios, donde los pacientes con demencia presentaban un mayor porcentaje de delirium, y siendo este un factor independiente de mortalidad (OR: 1,72 [1,10-2,70])16.
Causas propias del paciente con demencia que padece COVID-19 y que impactan aumentando la morbimortalidadMayor fragilidadEn el estudio de Hewitt et al.17 evaluaron la fragilidad mediante la Clinical Frailty Scale (CFS), y los resultados sugieren que tener COVID-19 es más grave para las personas frágiles, con mayor porcentaje de fallecimiento a medida que aumenta la puntuación en la escala CFS (p<0,0001). Dumitrascu et al.18, en una revisión sistemática y metaanálisis, observaron que la fragilidad, de nuevo medida por la escala CFS, se asoció significativamente con la mortalidad en pacientes con COVID-19 (OR: 1,79 [1,49-2,14]). Además, la fragilidad se relacionó con una mayor probabilidad de delirium. Acorde con lo anterior, el metaanálisis publicado por Zou et al.19 determina que los pacientes más frágiles clasificados por la escala CFS tienen mayor riesgo de mortalidad a corto plazo que los pacientes mayores no frágiles (OR: 2,3 [1,8-2,9]).
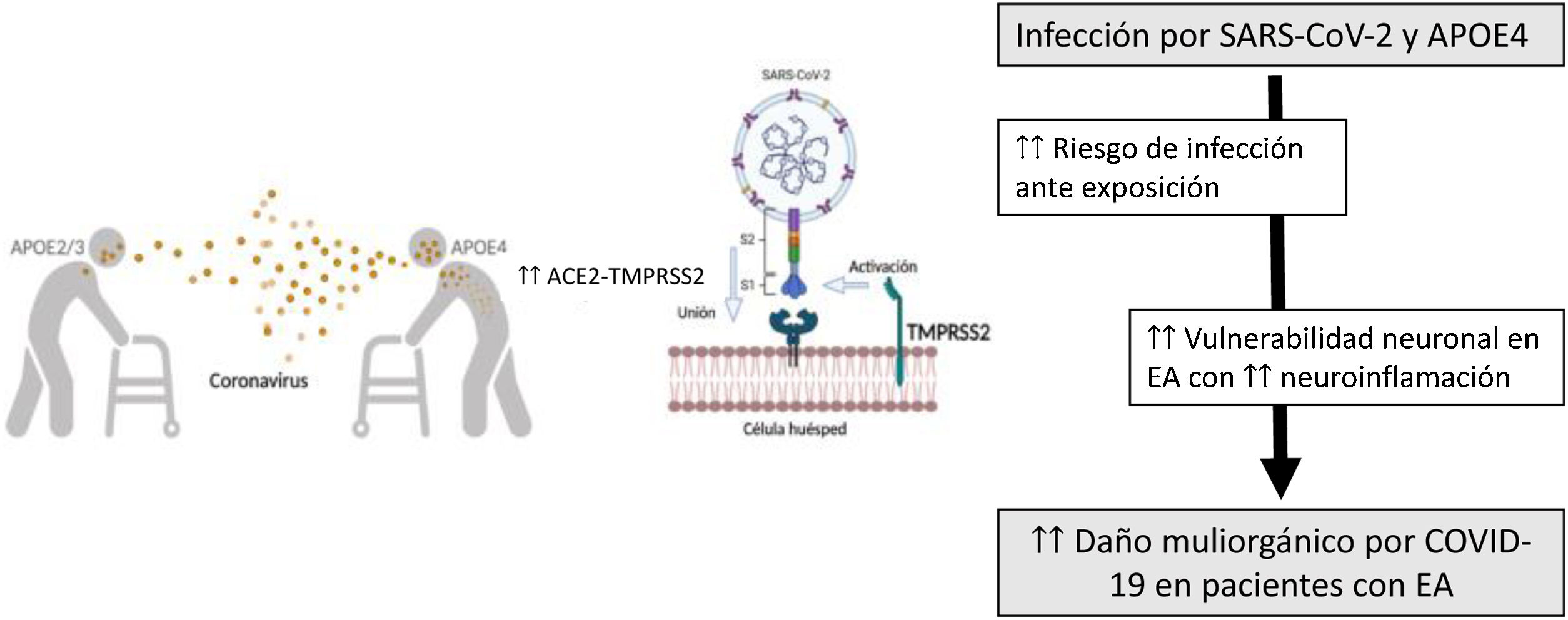
Mayor neuroinflamación (fig. 2)Desde los primeros momentos de la pandemia se comprobó que la COVID-19 también podía afectar al sistema nervioso central (SNC). En relación con el mecanismo lesional, se sabe que las neuronas sensitivas olfatorias expresan dos receptores: la enzima convertidora de angiotensina2 (ACE2), que actúa como receptora del virus, y la serina-proteasa transmembrana de tipo2 (TMPRSS2), que facilita la unión, la replicación y la acumulación del virus en el interior celular9. Posteriormente, el virus puede alcanzar el SNC por vía hematógena, dado que las citoquinas y las interleucinas (IL) 6, 1β y 17, así como el factor de necrosis tumoral alfa (TNF-α), alteran la barrera hematoencefálica (BHE). Esto provoca una mayor permeabilidad por la inflamación causada y la muerte de células endoteliales y astrocitos20. También pueden alcanzar el cerebro a través de la eminencia media del hipotálamo y otros órganos circunventriculares, los cuales tienen zonas fenestradas en la pared capilar que hacen a la BHE permeable. Otra vía de entrada propuesta es mediante el transporte del virus por células del sistema inmune infectadas (monocitos, neutrófilos y célulasT), que sirven como reservorio y entran a través de los vasos, las meninges y el plexo coroideo21.
Una característica patológica clave de la demencia por enfermedad de Alzheimer (EA) es la neuroinflamación. El cerebro de los pacientes con EA y otras demencias contiene citoquinas derivadas de la microglía (TNF-α, IL-1β e IL-6), lo que refleja un microambiente inflamatorio crónico que se puede ver exacerbado con la «tormenta de citoquinas» ocasionada por la infección por SARS-CoV-2, especialmente las más graves22. En resumen, el daño neurológico del virus se produce tanto por vía vascular (daño endotelial con puesta en marcha de inflamación y fenómenos trombóticos) como por la vía de activación glial, activada de por sí en la EA. Además, el alelo de la apolipoproteína E4 (APOE4), relacionado con la EA tardía, favorece la expresión de las vías de entrada del virus, ACE2 y TMPRSS2, en mayor medida que en los otros alelos (APOE2/E3)23 (fig. 2).
Mayor exceso de mortalidad en centros residenciales de ancianos y de diferente manejo clínicoSegún el informe SESPAS 202224, el exceso de fallecimientos en las residencias se ha estimado en 26.448 personas entre marzo de 2020 y mayo de 2021 (un 10,6% del total de las personas dependientes atendidas en residencias, con un exceso de mortalidad del 43,5%), concentrándose las muertes en los primeros meses de la pandemia. Sin embargo, desde el inicio de 2021 la incidencia de casos y el número de fallecidos en los centros residenciales de mayores ha descendido claramente, en parte debido al elevado número de vacunados en residencias en los primeros meses de 202124. Otro dato a tener en cuenta es que los pacientes mayores con COVID-19 han tenido un manejo clínico diferente del resto de la población. Según el estudio de Canevelli et al.25, los pacientes con demencia tenían menos posibilidades de recibir tratamientos farmacológicos específicos (41,6% vs 60,6%; p<0,001) y un menor acceso a unidades de cuidados intensivos (4,5% vs 23,2%; p<0,001; OR: 0,31 [0,17-0,59]; p<0,001) frente a pacientes sin demencia.
En el estudio llevado a cabo por España et al.26 se estudiaron los factores predictores de mortalidad en dos grupos de pacientes con COVID-19: un grupo de población general y otro de pacientes institucionalizados. Entre otras conclusiones, destacan que los pacientes más mayores procedentes de residencias, tanto con demencia (OR: 0,10 [0,01-0,94]; p=0,0443) como sin demencia (OR: 0,25 [0,15-0,44]); p<0,0001), tenían menor acceso a la UCI que la población general, siendo los pacientes institucionalizados con diagnóstico de demencia los que presentaron un mayor riesgo de fallecimiento (p<0,001).
Efectos adversos indirectos de la pandemia en los pacientes con demenciaMayor impacto negativo del confinamiento y del aislamiento socialEn el estudio elaborado por Cohen et al.27, en una muestra de 119 pacientes con demencia que vivían en domicilio analizaron las consecuencias tras las primeras 8semanas de confinamiento. Objetivaron que el 60,5% de los pacientes con demencia comenzaron o empeoraron sus síntomas psicoconductuales (SPCD), siendo lo más significativo el aumento de ansiedad (43%), del insomnio (28%) o de la depresión (29%). Además, hubo un aumento de la sobrecarga del cuidador (p<0,001). También se constata un empeoramiento de SPCD en los pacientes analizados en el estudio de Canevelli et al.28, donde destaca que hasta el 54,7% de los pacientes experimentaron agitación/agresión, apatía y depresión. En la misma línea, los resultados del estudio multicéntrico de Azevedo et al.29, en el que analizan las consecuencias del aislamiento social debido a la pandemia en pacientes con demencia, constatan que el 53% de la muestra presenta empeoramiento cognitivo debido al confinamiento. Así mismo, evalúan un amplio abanico de SPCD, y obtienen como resultado que hay una relación estadísticamente significativa (p<0,001) entre la situación pandémica y el empeoramiento de los siguientes síntomas: agresividad (16,8%), síntomas obsesivo-compulsivos (18,1%), alucinaciones (15,9%), insomnio (23,1%) y cambios en el apetito (35,2%). Además, también destaca un empeoramiento funcional con mayor dificultad para llevar a cabo las actividades de la vida diaria (28,3%).
Por otro lado, en pacientes mayores de 65años se ha observado un incremento de dos a tres veces del riesgo de diagnóstico de demencia tras la COVID-19, aunque se precisan más estudios para corroborar estos datos30. En esta misma dirección, el trabajo de Borelli et al.31 concluye que la mitad de los cuidadores referían observar un empeoramiento cognitivo de los pacientes (53,4%) y un tercio de los cuidadores objetivaban un deterioro funcional en las actividades básicas de la vida diaria (34,5%).
Mayor sobrecarga y afectación de cuidadores y familiaresEn la pandemia, la figura del cuidador ha experimentado un aumento significativo del estrés en su día a día. Entre otros motivos, por la necesidad de cuidados a tiempo completo, así como por la imposibilidad de salir de los domicilios. Y en este grupo de cuidadores cabe destacar también a los trabajadores sanitarios de residencias u hospitales32.
En el estudio antes referido de Azevedo et al.29 evaluaron también la situación de los cuidadores, destacando el aumento de los siguientes síntomas relacionados específicamente con la situación de confinamiento: cansancio (50,2%), nerviosismo (44,5%), tristeza (38,6%), irritabilidad (37,1%) y empeoramiento del insomnio (33,3%). Tanto el nerviosismo como el tiempo de dedicación a los cuidados del paciente con demencia se relacionan con el grado más avanzado de demencia de los pacientes (p<0,001).
Por último, en el estudio multicéntrico italiano de Rainero et al.33, en el que analizan a pacientes y cuidadores, se recoge que hasta la mitad de los cuidadores refieren cambios en su estilo de vida, y el 15,5% comentan también problemas intrafamiliares. Además, entre el 43,4% y el 47,4% de los cuidadores referían aumento de ansiedad, y entre el 17,2% y el 24,3% describían aumento de depresión. Complementario a esto, los cuidadores objetivaban un empeoramiento cognitivo hasta en el 60% de los pacientes, y un aumento de la ansiedad hasta en el 45,9% de los pacientes.
DiscusiónAlgo obvio ante los resultados expuestos es que, a mayor edad, mayor riesgo de mala evolución durante el transcurso de la COVID-19, siendo esta relación directamente proporcional. Paralelamente, la edad también es un factor de riesgo para el desarrollo de demencia, especialmente EA: por encima de los 80años, el 25% tienen un diagnóstico de demencia por EA, y por encima de los 90años, cerca del 50%. Los pacientes con demencia son más frágiles per se, ya que el propio diagnóstico de demencia implica asumir la condición de fragilidad, y esta progresa a la vez que la demencia. Igualmente, este perfil de pacientes asocia más comorbilidad, y tanto la fragilidad como la presencia de comorbilidades implican peor evolución de la COVID-19.
Pero como se ha mostrado, la demencia actúa como factor de riesgo independiente de mortalidad en pacientes con COVID-19. Y estas conclusiones se obtienen, a pesar de que los pacientes con demencia han estado infrarrepresentados con respecto al porcentaje habitual de pacientes con demencia que suelen estar ingresados en los hospitales. Esta falta de representación se debe a que el manejo clínico de los pacientes con COVID-19 no ha sido el mismo, por criterio de edad y/o comorbilidades, y especialmente los institucionalizados. Al mismo tiempo, en la primera ola de la pandemia la falta de test diagnósticos no permitió una correcta contabilidad de todos los pacientes enfermos. Por tanto, las cifras de mortalidad publicadas son, muy probablemente, menores a las reales.
En cuanto a la clínica, también se ha expuesto que la COVID-19 causa varios síntomas neurológicos, entre ellos delirium. De hecho, en múltiples casos ha sido la forma de presentación. Surgen dudas de si la mayor presencia de delirium en pacientes con COVID-19 se debe a la edad, la fragilidad, al diagnóstico previo de demencia, al neurotropismo del propio virus u otros factores como el aislamiento social (incluyendo el aislamiento durante la propia hospitalización). Es probable que la coexistencia de estos factores diese lugar a unas condiciones idóneas para la aparición del delirium. Igualmente, parece demostrado que la presencia de delirium ha actuado como factor de riesgo de mortalidad independiente. Además, este síntoma puede empeorar la demencia, tanto por el estado de inflamación producido a nivel cerebral por la invasión vírica del SNC, como por el estado de hipoxia que puede condicionar la enfermedad.
Otro importantísimo daño ha sido el estrés acumulativo del paciente y sus familias por las cuarentenas impuestas, permaneciendo aislados en sus hogares o en centros residenciales durante meses. Los pacientes mayores con demencia tienen el agravante de una mala adaptación a cambios tan bruscos, y con relación a esto, ha sido muy complicado que estos pacientes asumiesen la imposición de medidas de seguridad que requería la situación pandémica, como llevar mascarilla o guardar la distancia entre otros. El aislamiento impuesto, con falta de estímulos como salir a la calle, acudir a centros de día o interaccionar con las personas del entorno, ha producido un incremento notable de la apatía, de la depresión o de la ansiedad. Esto ha condicionado la aparición o la exacerbación de muchos SPCD, con el consecuente aumento en el consumo de psicofármacos y sus efectos adversos. En este sentido, las consultas telefónicas aliviaron a pacientes y familiares, dando seguimiento y soluciones rápidas a los cuidadores ante la falta de atención hospitalaria. En conjunto, ha existido un empeoramiento cognitivo de estos pacientes, que, junto con el aislamiento domiciliario, ha desembocado en un grave empeoramiento funcional. Y esto se traduce en una pérdida muy significativa de la calidad de vida y una mayor morbimortalidad, y ello asociado a frecuentes interrupciones en la atención sanitaria y social, así como a la sobrecarga de los cuidadores.
Por tanto, se puede concluir que las personas mayores con demencia han sido, y son, más vulnerables a los efectos adversos de la infección por SARS-CoV-2 debido a una mayor mortalidad, a la mayor frecuencia de delirium, al diferente manejo y a la gran fragilidad. Todo ello asociado a mayor riesgo de infección por institucionalización y tropismo-neuroinflamación, sobre todo en la demencia tipo Alzheimer. Por sus características, estos pacientes seguirán siendo vulnerables a los efectos de cualquier pandemia. Pero no se debe olvidar que, por grandes que sean las cifras de la pandemia, su tamaño es pequeño en relación con las cifras de la demencia, especialmente la EA, y se debería esperar que los datos presentados sean lecciones aprendidas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.