Escenarios
En un contexto de cambios impredecibles, la libertad es la habilidad de actuar tanto con confianza como con un completo conocimiento de la incertidumbre: ¿qué retos podrían presentarse? ¿Cómo podrían responder otros a mis acciones? Los escenarios futuros no son predicciones, simplemente es imposible predecir el futuro con certeza. Un proverbio dice: «El que predice el futuro miente incluso si dice la verdad». Más bien, los escenarios son vehículos para ayudar a pensar1.
¿Dónde estamos en tanto que especialistas de medicina de familia (MF)? Han pasado 20 años desde la reforma de la atención primaria (AP) en España, ¿hemos logrado nuestra especificidad?, ¿aportamos un valor añadido a lo que hacemos? o ¿tratamos de emular constantemente a otros?, ¿generamos conocimiento desde la MF?, ¿nos nutrimos de él? Es cierto que no se han producido los cambios esperados con la reforma de la AP. |
¿Dónde estamos en tanto que especialistas de medicina de familia (MF)?
Han pasado 20 años desde la reforma de la atención primaria (AP) en España, ¿hemos logrado nuestra especificidad?, ¿aportamos un valor añadido a lo que hacemos? o ¿tratamos de emular constantemente a otros?, ¿generamos conocimiento desde la MF?, ¿nos nutrimos de él?
Es cierto que no se han producido los cambios esperados con la reforma de la AP, y ni la práctica ni la educación médica han sido modificadas por la MF. Sin embargo, de estar en una posición muy periférica, en la actualidad la AP/MF tienen una cierta fuerza, y el escenario de hoy es diferente al de hace 20 años, lo cual nos sugiere barreras y oportunidades nuevas.
Sin embargo, de estar en una posición muy periférica, en la actualidad la AP/MF tienen una cierta fuerza, lo cual nos sugiere barreras y oportunidades nuevas. |
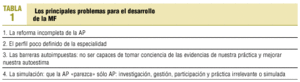
Los principales problemas para el desarrollo de la MF (tabla 1)
La reforma incompleta de la AP
Hay una falta de inversiones, un abandono del apoyo a la investigación, y una «reforma de la reforma» orientada a los gestores (informatización, cartera de servicios y contrato programa...)2, todo ello debido al valor marginal que se le concede a la AP porque «no logra resultados» salvo en servicios. Además se ha implementado la teoría de Alma-Ata sólo desde el marco biologicista y hospitalario. No se ha contado con otros marcos y otros actores.
Principales problemas para el desarrollo de la MF: hay una falta de inversiones, un abandono del apoyo a la investigación y una «reforma de la reforma»,todo ello debido al valor marginal que se le concede a la AP. |
¿Cómo está la AP en el 2001? De una etapa de desarrollo florido en la década de los ochenta, se ha pasado a otra de estancamiento en los noventa caracterizada por una escasa creatividad; rutina en las tareas; cartera de servicios y contratos programa burocráticos y desconectados con el clínico; falta de inversiones en AP y parálisis de la reforma, con una participación de la AP en el presupuesto sanitario sólo del 14%, y que está estancada los últimos años, donde los teóricos incrementos están a expensas del gasto en farmacia asignado a AP; las inversiones en AP están por debajo del nivel de la atención hospitalaria, e incluso han disminuido; las consultas de AP están masificadas, la demanda de asistencia de la población ha experimentado un importante crecimiento en los últimos años (27% entre 1994 y 1999); el número de profesionales no se ajusta a las necesidades asistenciales; la implantación de sistemas informáticos está centrada en los gerentes, cuyos objetivos son puramente administrativos; menor peso proporcional de los MF en relación al resto de los especialistas (menos del 40% de los médicos del sector público); abandono de la investigación en AP con menor relevancia de las unidades de investigación del Fondo de Investigación Sanitaria, y énfasis en la investigación básica, de mayor impacto mediático y rentabilidad política3.
¿Cómo está la AP en el 2001? Hay una parálisis de la reforma, con una participación de la AP en el presupuesto sanitario sólo del 14%, y que está estancada en los últimos años, las inversiones en AP incluso han disminuido; las consultas de AP están masificadas, la demanda ha experimentado un importante crecimiento en los últimos años (27% entre 1994 y 1999); el número de profesionales no se ajusta a las necesidades asistenciales. |
Desde luego, la MF permanece, pero los «especialistas» de segundo nivel parecen tener más fuerza4. En los últimos 20 años no se ha producido ningún verdadero avance o innovación en MF, porque no se han hecho operativos los conceptos teóricos «viejos» aportados desde Alma-Ata, que siguen permaneciendo como significativos5, y por la falta de una verdadera participación del colectivo de AP. Verdaderamente no se han hecho preguntas al práctico ni se le han facilitado los pensamientos para obtener respuestas profundas para tratar de construir teoría desde la práctica, por lo que gran parte de la investigación en AP resulta irrelevante, no teniendo más objetivo que el de hacer currículum en lugar de realizar el aprendizaje necesario. La falta de respuestas a los problemas6 después de 20 años en la AP con las soluciones implementadas quiere decir que el marco actual está agotado.
El perfil poco definido de la especialidad
Es imperativo que los MF participen en el desarrollo de tecnologías que faciliten el desarrollo de la especialidad y mejoren los resultados de la práctica. Éstas pueden incluir historia clínica, entrevista, familia, comunidad, educación, enfermedades crónicas y agudas comunes, promoción y prevención7,8. De hecho, muchos de estos elementos específicos de diagnóstico y tratamiento de MF no reciben el nombre de «clínica»9.
| Hay un perfil poco definido de la especialidad. Es imperativo que los MF participen en el desarrollo de tecnologías que faciliten el desarrollo de la especialidad. Éstas pueden incluir historia clínica, entrevista, familia, comunidad, educación, enfermedades crónicas y agudas comunes, promoción y prevención. |
Las barreras autoimpuestas
No somos capaces de sacar experiencias de la nuestra propia, ni de entender y trabajar «lo comunitario» en los escenarios actuales, ni de tomar conciencia de cómo pueden construirse las evidencias en AP (en la realidad, en el contexto) y aumentar nuestra autoestima con ello trabajamos en la práctica de forma diferente al médico hospitalario, pero eso nos parece «poco científico», y no tenemos la autoestima para defenderlo, tememos incluir lo subjetivo y emocional en el desarrollo de nuestra práctica. Sin embargo, sí se han realizado aportaciones factibles de la actividad comunitaria en los escenarios actuales10.
Hay barreras autoimpuestas. No somos capaces de sacar experiencias de la nuestra propia, ni de entender y trabajar «lo comunitario» en los escenarios actuales, ni de tomar conciencia de cómo pueden construirse las evidencias en AP y aumentar nuestra autoestima. |
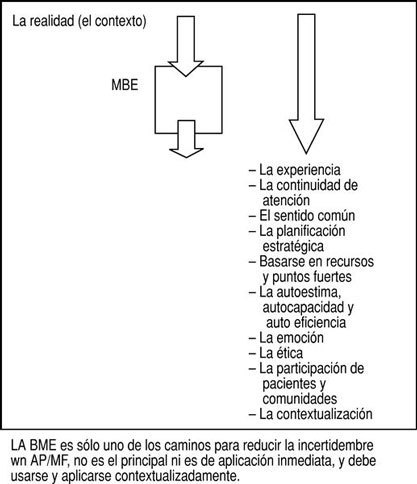
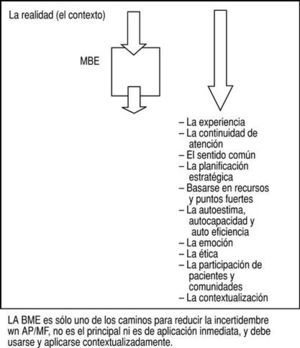
¿Cuál es la evidencia en nuestra práctica y cómo se construye? La figura 1 expone un esquema de la gestión de incertidumbres en AP, donde la medicina basada en la evidencia es únicamente una posibilidad que debe elegirse después de valorar el contexto y que debe volverse a contextualizar tras su aplicación, y que existen otras muchas formas propias de la AP de reducción y gestión de la incertidumbre que son más adecuadas para multitud de situaciones de la vida real.
Fig 1:¿Cómo gestionar la incertidumbre en medicina de familia?: ¿de modo subjetivo u objetivo?
La simulación: que la AP «parezca» sólo AP investigación, gestión, participación y práctica irrelevante o simulada
Gran parte de la investigación en AP es irrelevante. La verdadera investigación, la que puede suponer novedades y desarrollos, no se está publicando y permanece oculta. No se hace gestión: se administran las ideas de los burócratas. Incluir al actor «ciudadano» no entra en los propósitos de la democracia representativa (ni el ciudadano, ni el «práctico» cuentan para el político ni para el «teórico»).
| La verdadera investigación, la que puede suponer novedades y desarrollos, no se está publicando y permanece oculta. |
Los escenarios futuros de la AP
El sistema tiende a la autoperpetuación, salvo que una crisis lo destruya. En la actualidad la «verdadera» AP no forma parte del sistema, y sí de un sistema «alternativo» emergente. La AP «tradicional» es un apéndice del sistema hospitalario. Si las contradicciones del sistema se agravan como puede verse en el caso del sida, donde la aceptación social de la ciencia cuantitativa lleva a un incremento de los problemas en forma de gastos inaceptables en investigación y en producción de servicios demandados, junto con un gran cambio en la velocidad de modificación de los servicios medicosociales, y un mayor poder de enfermos y asociaciones ciudadanas en países desarrollados, así como de países pobres o en desarrollo11, se revalorizará la AP «verdadera». Sin embargo, si estas contradicciones no son tan graves, la AP «tradicional» podría derivar a un sistema de caridad.
Escenarios futuros de la AP: en la actualidad la «verdadera» AP no forma parte del sistema, y sí de un sistema «alternativo» emergente. La AP «tradicional» es un apéndice del sistema hospitalario. |
Encrucijada de modelo
¿Se hace realmente gestión en AP? Más bien se gestionan las ideas de los burócratas. ¿Tenemos unos servicios realmente orientados al ciudadano? ¿Mediante el sistema actual podremos tenerlos alguna vez? ¿Estamos realmente dirigidos, potenciados, o simplemente somos conducidos? Incluir al actor «ciudadano» no entra en los propósitos de la democracia representativa, y el cortocircuito que podría suponer la necesidad real que deriva de teorizar desde la práctica tampoco se está realizando, porque el actor «práctico» tampoco cuenta para el «teórico».
¿Se hace realmente gestión en AP? ¿Tenemos unos servicios realmente orientados al ciudadano? ¿Estamos realmente dirigidos, potenciados, o simplemente somos conducidos? |
Tenemos que dejar de mirar hacia los grandes objetivos del hospital e incluso de la AP «tradicional», y empezar una estrategia de «lo pequeño es hermoso»12 añadiendo valor a lo «micro»: mejor conocimiento del contexto, mejor coalición y cooperación en la salud, mejor comprensión de los significados para el paciente, mejores niveles de participación, mejores historias clínicas verdaderamente de AP, mejores mecanismos de toma de decisiones complejas, etc., en lugar del número de servicios, gasto farmacéutico, niveles bioquímicos de los diabéticos, etc.
| Tenemos que empezar una estrategia de «lo pequeño es hermoso» añadiendo valor a lo «micro»: mejor conocimiento del contexto, mejor coalición y cooperación en la salud, mejor comprensión de los significados para el paciente, mejores niveles de participación. |
¿Cómo eliminar las barreras autoimpuestas? Maximizar las fortalezas de la especialidad
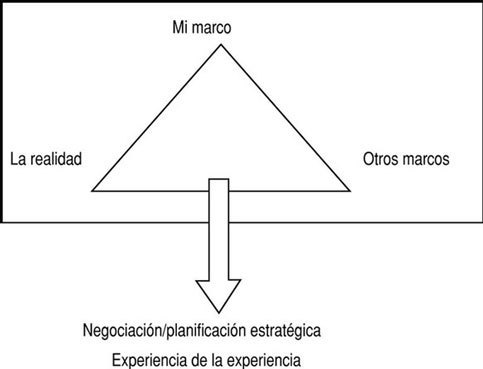
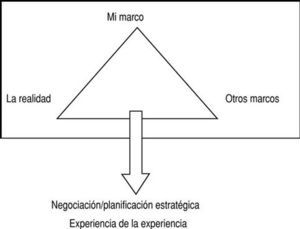
Es preciso desarrollar teoría e investigación específicas desde la práctica, tomando conciencia de la importancia de la misma. La figura 2 muestra el «trípode del aprendizaje», que nos ayudaría a conseguir nuestro objetivo. Primero se ha de tomar conciencia de nuestra experiencia y confrontarla con la realidad, para después entrar en contacto con otros marcos.
Fig 2:Trípode del aprendizaje.
No deberíamos reducir el rango de áreas de competencia del MF, sino aumentarlo. Pero, por ejemplo, ampliar las prácticas de cirugía menor, realizar el seguimiento de niños y embarazos, realizar infiltraciones..., está bien, pero es «tomar el rábano por las hojas», es centrarse y dar valor a lo periférico en lugar de a lo central. Se trataría de desarrollar las tareas específicas y propias, y los puntos fuertes diferenciales del MF,
y liderar ciertas áreas de desarrollo profesional: semiología específica de MF, la enfermedad individual como expresión del contexto grupal disfuncional, salud mental, familia y comunidad, atención al anciano, etc. Este desarrollo debe favorecer la diversidad, creciendo cada uno desde sus fortalezas, y disfrutando de las mismas13. Mantener al paciente en el centro, y llegar al papel de coordinador/asesor/defensor del paciente. ¿Hay límites en nuestro ámbito de actuación?, ¿quiénes deben ponerlos? La negociación entre actores conscientemente detectados.
Oportunidades que no debemos perder: aportación de tecnologías específicas de AP a la medicina, el desarrollo de alianzas y el estímulo de redes funcionales de prácticos donde el gran conocimiento existente se pueda compartir y desarrollar, así como trabajar con asertividad para establecer nuestro papel en el sistema sanitario. |
Oportunidades que no debemos perder14
La aportación de tecnologías específicas de AP a la medicina: «lo pequeño es hermoso»12, el desarrollo de alianzas y el estímulo de redes funcionales de prácticos donde el gran conocimiento existente se pueda compartir y desarrollar, así como trabajar con asertividad para establecer nuestro papel en el sistema sanitario15, el desarrollo o aumento de nuestra eficiencia16 (capacidad de atender bien a un coste razonable), para lo cual se precisa «entender» a los pacientes en sus contextos, es decir, ser más eficientes (y también más eficaces) es contextualizar mejor y más profundamente. Todo esto implica el desarrollo de un nuevo modelo de paciente responsable de su salud, lograr enlaces entre la Universidad y los MF prácticos, y la mejora del programa de formación y la investigación desde los prácticos.
Todo esto implica el desarrollo de un nuevo modelo de paciente responsable de su salud, lograr enlaces entre la Universidad y los MF prácticos y la mejora del programa de formación y la investigación desde los prácticos. |
Producimos la mayoría de las ocasiones encuentros clínicos unidimensionales, volcados en exceso hacia el síntoma y no hacia el problema (y los síntomas son casi siempre físicos, pero los problemas no). Uno de los elementos esenciales de la definición de MF es la de estar «orientado al problema» (el MF es el médico general que atiende de forma integral a cualquier tipo de paciente sin diferenciar entre problemas, edad, sexo, enfermedad o sistema orgánico); nuestra especialidad clínica está centrada en la familia, el problema y la evidencia17. El enfoque de la práctica de MF no está determinado por los diagnósticos o procedimientos, sino por las necesidades humanas. Las competencias de la MF dependen de las necesidades de los pacientes y comunidades donde trabajen. Estas necesidades no se pueden detectar por métodos superficiales y/o cuantitativos, que detectan significados inmediatos, sino por verdaderos encuentros en profundidad donde se aborden los significados profundos (los significados de los significados). Como dicen los maoríes, «un maorí puede llegar a ser médico, pero un médico no puede llegar a ser maorí»18.
El médico que tendrá éxito en el futuro (el que ofrece un valor añadido al paciente y a la empresa que contrata)
La excelencia, en definitiva, consiste en convertirse individual y colectivamente en un sistema inteligente, capaz de extraer comprensión de la información, de hacer significativa esa información para resolver problemas reales. Y esta excelencia del profesional culmina cuando también es capaz de facilitar en el paciente los procesos de comprensión de la realidad de su salud y enfermedad, de extraer nuevos significados a los datos que hasta el momento daba por ciertos creencias o simplemente cedía al médico para su interpretación. Sin embargo, esta cesión es imposible porque nadie puede encontrar tus propios significados. La consulta excelente sería aquella donde el médico encontrara cosas significativas para él y facilitara que el paciente también encontrara cosas significativas para sí mismo.
El médico que tendrá éxito en el futuro es el que ofrece un valor añadido al paciente y a la empresa que contrata. La excelencia consiste en convertirse individual y colectivamente en un sistema inteligente, capaz de extraer comprensión de la información, de hacer significativa esa información para resolver problemas reales. Y culmina cuando también es capaz de facilitar en el paciente los procesos de comprensión de la realidad de su salud y enfermedad. |
Agradecimientos
Agradecemos a la Sociedad Canaria de MFyC su invitación para participar en las XII Jornadas de la Sociedad Canaria de Medicina Familiar y Comunitaria, 14-16 de junio 2001, lo que nos sirvió de incentivo para reflexionar sobre algunas de estas ideas que se allí se presentaron y debatieron; así como al Dr. José Ramón Vázquez Díaz que nos aportó conceptos clarificadores.