Evaluar el cumplimiento, la persistencia y los costes del tratamiento del trastorno depresivo mayor (TDM) en el ámbito de atención primaria, haciendo énfasis en aspectos diferenciales de aquellos pacientes con una respuesta subóptima al tratamiento antidepresivo (AD) inicial.
DiseñoDiseño observacional retrospectivo realizado a partir de registros poblacionales de Badalona Serveis Assistencials. Criterios de inclusión: edad ≥ 18 años, inicio del episodio durante 2008-2009 y estar en tratamiento AD al menos 8 semanas tras la primera prescripción. El seguimiento fue de 12 meses. Dos grupos de estudio: pacientes con respuesta subóptima/remisión. Principales mediciones: sociodemográficas, cumplimiento y persistencia del tratamiento, costes sanitarios (directos e indirectos).
ResultadosSe analizaron 2.260 sujetos (media edad: 58,8 años, 74% mujeres). El 42,7% (IC95%: 40,0-46,4%) presentó respuesta subóptima al tratamiento.
Estos pacientes tenían una media de edad mayor, mayor proporción de mujeres y de pensionistas respecto al grupo de remisión, así como de comorbilidad. También peores porcentajes de cumplimiento (65,1 frente a 67,7%) y persistencia del tratamiento a los 12 meses (31,8 frente a 53,2%), respectivamente; p<0,001. Los costes sanitarios/anuales fueron de 826,1 € para pacientes con respuesta subóptima frente a 451,2 € en los pacientes en remisión; pérdidas de productividad de 1.842,0 frente a 991,4 €, respectivamente; p<0,001. Los factores asociados a la respuesta subóptima fueron: falta de cumplimiento (OR=1,7), años de enfermedad (OR=1,2), edad (OR=1,1) y presencia de comorbilidad (OR=1,1).
ConclusionesLos pacientes con respuesta subóptima al tratamiento AD inicial presentaron mayor comorbilidad, menor cumplimiento terapéutico y ocasionaron mayores costes totales, especialmente en pérdidas de productividad laboral.
To evaluate the compliance, persistence and costs of the treatment of major depressive disorder (MDD) in the setting of Primary Care, placing emphasis on the different aspects of those patients with an initial suboptimal response to antidepressant treatment.
DesignA retrospective observational study using the population registers of Badalona Healthcare Services. The inclusion criteria consisted of; age ≥18 years, initial episode during 2008-2009, and to be on antidepressant treatment for at least 8 weeks after the first prescription. The follow-up was 12 months. Two study groups were formed, patients with suboptimal response, and remission. Main measurements: Sociodemographic data, compliance and adherence to treatment, health costs (direct and indirect).
ResultsA total of 2,260 subjects were analysed (mean age 58.8 years, 74% women). Just under half (42.7%, 95% CI; 40.0-46.4%) had a suboptimal response to the treatment.
These patients had a higher mean age, a higher proportion of women, and pensioners, as well as higher comorbidity, compared to the remission group. They also had poorer compliance percentages (65.1% vs. 67.7%) and treatment persistence at 12 months (31.8% vs. 53.2%), respectively, P<.001. The annual health costs were, 826.1€ for patients with a suboptimal response vs. 451.2€ in patients in remission; loss of productivity 1,842.0€ vs. 991.4€, respectively; P<.001. The factors associated to a suboptimal response were; lack of compliance (OR=1.7), years with the disorder (OR=1.2), age (OR=1.1) and presence of comorbidity (OR=1.1).
ConclusionsThe patients with an initial suboptimal response to antidepressant treatment had a higher comorbidity, lower therapeutic compliance, and incurred higher total costs, particularly in losses in work productivity.
El trastorno depresivo mayor (TDM) es uno de los diagnósticos psiquiátricos más habituales en la población general, con una prevalencia-año estimada de 3,9% y una prevalencia-vida de 10,5%1–4. Las estrategias de salud y las guías terapéuticas sugieren que el paciente con TDM debe ser inicialmente asistido en el ámbito de atención primaria (AP)2,5–7.
El TDM es una enfermedad incapacitante que altera la calidad de vida percibida, y ocasiona un incremento en la utilización de los recursos sanitarios8–10. Su impacto económico es importante; algunos estudios evidencian que un tercio de los costes son sanitarios (directos) y los más elevados los constituyen los costes indirectos o asociados a las pérdidas de la productividad laboral (costes no sanitarios)11–13.
En la actualidad, el principal objetivo en el manejo del TDM es alcanzar la remisión de los síntomas14. En este sentido, un importante avance en el conocimiento del tratamiento de la depresión ha sido el estudio STAR-D donde se observó que la remisión sintomática conlleva un mejor pronóstico global y un menor riesgo de recurrencias15. Las guías terapéuticas recomiendan a los antidepresivos del grupo de los inhibidores selectivos de la recaptación de serotonina (ISRS) como los fármacos de primera elección en el tratamiento del TDM2,5,16. Sin embargo, solo un 40-50% de los pacientes alcanzan la remisión tras el tratamiento antidepresivo inicial, independientemente del fármaco elegido17. Se han planteado 4 estrategias farmacológicas diferentes ante la ausencia de respuesta o respuesta parcial al tratamiento AD de primera línea: incremento de la dosis del AD, cambio por un AD diferente, combinación/asociación con un segundo AD o combinación con un segundo fármaco sin actividad farmacológica antidepresiva per se18. Lamentablemente, no existe acuerdo sobre las ventajas de una estrategia sobre otras, y por tanto en la vida real, cada médico ha manejado esta situación clínica de diferentes maneras19. En este aspecto, es básico introducir el concepto de respuesta subóptima para definir a la ausencia de remisión, puesto que los síntomas no resueltos mantienen la disfunción psicosocial y pueden producir mayores tasas de recurrencia20,21.
Aproximadamente un tercio de los pacientes suspenden la medicación durante el primer mes, y alrededor del 40% durante los tres primeros meses tratamiento22,23. Solo algunos estudios han cuantificado de forma directa el impacto económico de la respuesta suboptima al tratamiento del TDM, demostrando que estos costes son significativamente superiores en los pacientes que no remiten11–13.
El objetivo principal del estudio fue evaluar los costes del tratamiento del TDM en el ámbito de AP, haciendo énfasis en los aspectos diferenciales entre los pacientes con una respuesta subóptima al tratamiento. Como objetivos secundarios se determinaron el cumplimiento terapéutico y la persistencia del tratamiento.
Material y métodosDiseño y población de estudioSe realizó un estudio observacional de carácter retrospectivo a partir de la revisión de los registros de datos informatizados (anonimizados) correspondientes a 6 centros de salud de atención primaria gestionados por Badalona Serveis Assistencials S.A. (Apenins-Montigalà, Morera-Pomar, Montgat-Tiana, Nova Lloreda, Martí-Julià y El Progrés) y que dan una cobertura a 120.000 habitantes. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Universitario Germans Trías i Pujol de Badalona (NCT01446692).
Criterios de inclusión y exclusiónSe incluyeron en el estudio todos aquellos pacientes que cumplieron con los siguientes criterios: a) edad ≥ 18 años; b) diagnóstico de TDM según criterios de la Clasificación Internacional de Atención Primaria (CIAP-2; código P76 y epígrafe específico)24, ya sea un episodio único o recurrente; c) estar en tratamiento AD instaurado entre el 1 de enero de 2008 y el 31 de diciembre de 2009; d) que la prescripción cumpliera los criterios de mínimo tratamiento (al menos 8 semanas de tratamiento AD)5,25; e) estar en el programa de prescripciones crónicas para la obtención de las recetas médicas (con registro constatado de la dosis diaria, el intervalo de tiempo y la duración de cada tratamiento administrado), y f) con una duración del seguimiento clínico de al menos 12 meses.
Grupos de estudio y criterios de remisiónSe consideraron dos grupos de estudio: a) pacientes con una respuesta subóptima al tratamiento AD de primera línea, y b) pacientes en remisión tras el primer tratamiento AD. El seguimiento, a partir de la fecha de inicio del tratamiento, fue a los 6 y 12 meses para las principales medidas del estudio. Se consideró un paciente en remisión sintomática del TDM cuando alcanzó una puntuación total en la escala de depresión de Hamilton ≤ 7 puntos, tras al menos 8 semanas de tratamiento AD a dosis adecuadas26. La respuesta subóptima se definió como la ausencia de remisión, es decir, presencia de síntomas residuales tras un tratamiento farmacológico a dosis y tiempo adecuados (puntuación total de Hamilton de depresión ≥ 8 puntos)20,21. La medición de la escala de depresión de Hamilton se realiza en nuestros centros de salud en forma protocolizada por el personal médico o de enfermería que atiende al paciente con depresión.
Variables sociodemográficas y comorbilidadSe obtuvo información de variables sociodemográficas y morbilidad. Las principales variables de estudio fueron: edad (continua y por rangos) y sexo, así como los antecedentes personales obtenidos a partir de la historia clínica informatizada codificados según la CIAP-224. Como variable resumen de la comorbilidad general, para cada paciente atendido, se utilizó: a) el índice de comorbilidad de Charlson27, y b) el índice de casuística individual, obtenido a partir de los Adjusted Clinical Groups (ACG)28, un sistema de clasificación de pacientes por isoconsumo de recursos. El aplicativo ACG proporciona las bandas de utilización de recursos (BUR) con lo que cada paciente en función de su morbilidad general queda agrupado en una de las 5 categorías mutuamente excluyentes: 1) usuarios sanos o de morbilidad muy baja; 2) morbilidad baja; 3) morbilidad moderada; 4) morbilidad elevada, o 5) morbilidad muy elevada.
Medicamentos prescritos, cumplimiento y persistencia del tratamientoSe consideraron las prescripciones de los grupos terapéuticos y principios activos del Sistema Nervioso Central de la codificación ATC: AD (N6A), antipsicóticos y estabilizadores del ánimo (N5A), ansiolíticos (N5B), hipnóticos y sedantes (N5C)29. El cumplimiento terapéutico se definió como el grado de coincidencia o concordancia del comportamiento de un paciente en relación al consumo de la medicación en función de las recomendaciones de los profesionales de la salud que lo atendieron. El porcentaje de cumplimiento del período (12 meses) se calculó mediante el cociente entre el número total de comprimidos dispensados y el número total de comprimidos recomendados o prescritos, asumiendo que la dispensación del fármaco (adquisición de la medicación en la farmacia) no supone su consumo o toma real, pero se asocia estrechamente con ésta13. Se consideró un cumplidor alto cuando presentó valores ≥ 80%; medio, entre 50-79%; y bajo, < 50%30. La persistencia del tratamiento se definió como el tiempo, medido en semanas, sin abandono del tratamiento inicial o sin cambio a otra medicación al menos 8 semanas después del inicio del tratamiento.
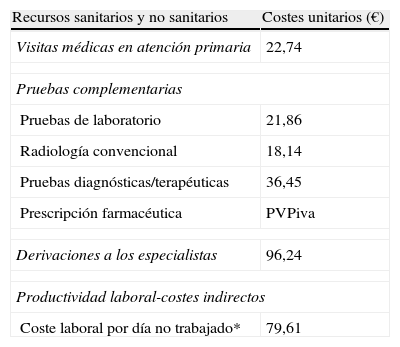
Uso de recursos y modelo de costesSe consideraron como costes directos sanitarios (costes directos) los relacionados con la actividad asistencial (visitas médicas, solicitudes diagnósticas o terapéuticas, etc.), efectuadas por los profesionales; y como costes no sanitarios o indirectos, los relativos a las pérdidas de productividad laboral (número de bajas y días de incapacidad)31. El diseño del sistema de costes se definió teniendo en cuenta las características de la organización y el grado de desarrollo de los sistemas de información disponibles. La unidad de producto que sirvió de base al cálculo final (durante el período de estudio) fue el paciente atendido; y el coste fue expresado en coste medio por paciente (coste/unitario). Los diferentes conceptos de estudio y su valoración económica se detallan en la tabla 1. Las diferentes tarifas se obtuvieron a partir de la contabilidad analítica de los centros, excepto la medicación y los días de baja laboral. Las prescripciones (recetas médicas agudas, crónicas o a demanda) se cuantificaron según el precio de venta al público por envase en el momento de la prescripción. Los días de incapacidad laboral o pérdidas de productividad se consideraron como costes no sanitarios (costes indirectos). El coste se cuantificó según el salario mínimo interprofesional32.
Detalle de los costes unitarios de los recursos sanitarios y de las pérdidas de productividad laboral
| Recursos sanitarios y no sanitarios | Costes unitarios (€) |
| Visitas médicas en atención primaria | 22,74 |
| Pruebas complementarias | |
| Pruebas de laboratorio | 21,86 |
| Radiología convencional | 18,14 |
| Pruebas diagnósticas/terapéuticas | 36,45 |
| Prescripción farmacéutica | PVPiva |
| Derivaciones a los especialistas | 96,24 |
| Productividad laboral-costes indirectos | |
| Coste laboral por día no trabajado* | 79,61 |
Fuente de los recursos sanitarios: contabilidad analítica propia. Valores expresados en euros. PVPiva: precio de venta al público con IVA. (*): Fuente Instituto Nacional de Estadística. Costes pertenecientes al año 2009.
Se efectuó un análisis estadístico descriptivo univariante con valores de media, desviación estándar e intervalos de confianza (IC) del 95%; y se comprobó la normalidad de la distribución con la prueba de Kolmogorov-Smirnov. En todas las variables analizadas, el número de casos ausentes fue inferior al 15%, y fueron tratados estadísticamente como no disponibles o ausentes. Para analizar la persistencia del tratamiento se usó la prueba no paramétrica de supervivencia de Kaplan-Meier (mediana de tiempo). En el análisis bivariante se utilizaron las pruebas de ANOVA, ji al cuadrado y correlación lineal de Pearson. Se efectuó un análisis de regresión logística para obtener las variables asociadas a la falta de remisión (variable dependiente), con procedimiento por pasos hacia adelante (estadístico: Wald). La comparación del coste se realizó según las recomendaciones de Thompson y Barber33 mediante el análisis de la covarianza (ANCOVA), con el sexo, la edad, la comorbilidad y el índice de Charlson como covariables (procedimiento: estimación de medias marginales; ajuste de Bonferroni). Se utilizó el programa SPSSWIN versión 17, estableciéndose una significación estadística para valores de p<0,05.
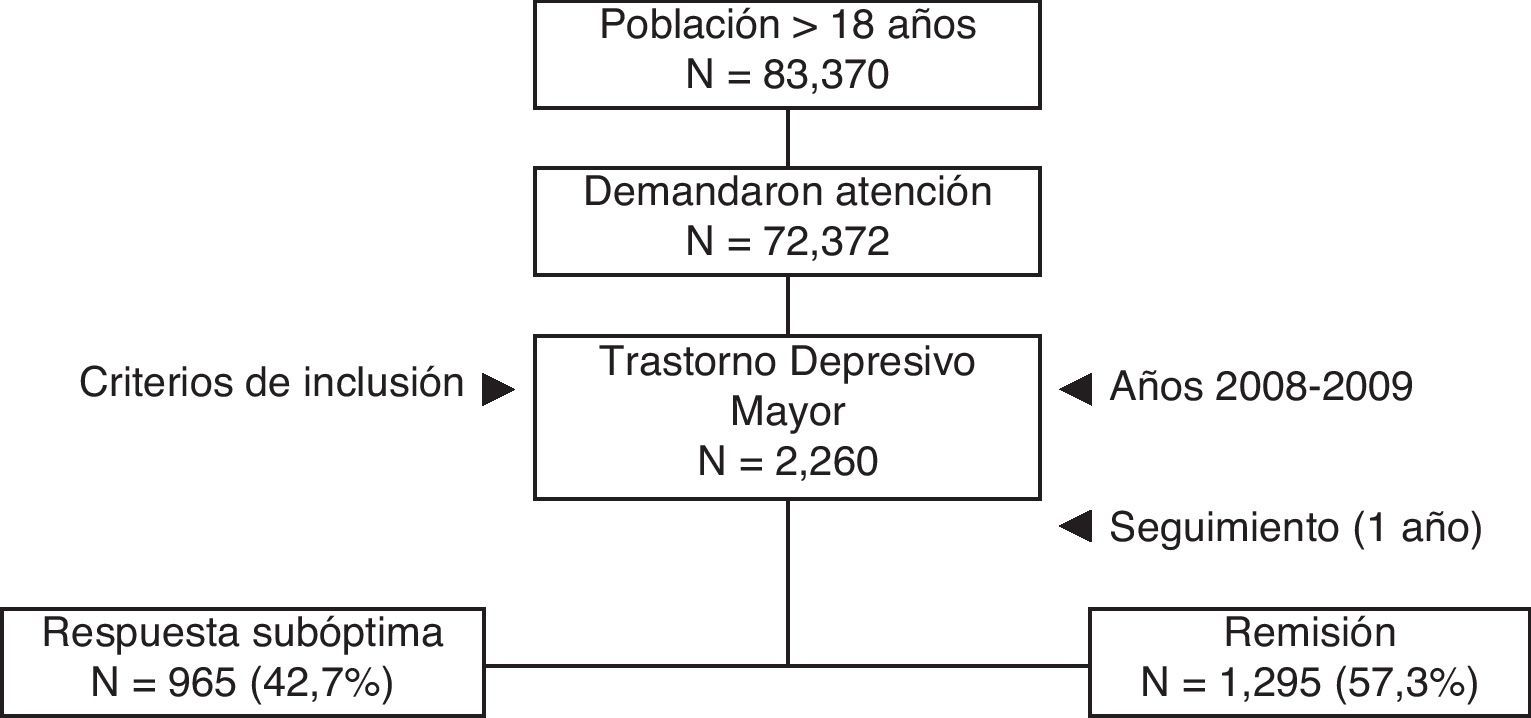
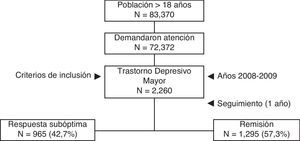
ResultadosEl número de pacientes asignados ≥ 18 años fue de 83.370, de los que 72.372 demandaron atención médica. Finalmente se analizaron 2.260 sujetos que cumplían con los criterios de inclusión (fig. 1). La edad media fue de 58,8 años (DE: 15,9), un 74,0% fueron mujeres, las BUR fueron de 2,5 puntos y el promedio de diagnósticos comórbidos fue de 4,6 por paciente. En general, la dislipidemia (43,6%), la hipertensión arterial (34,2%) y la fibromialgia (25,2%) fueron los antecedentes personales más frecuentes. La incidencia anual (casos nuevos) fue del 16,3% (IC 95%: 14,5-17,5%); con una tasa de incidencia acumulada de 6,8/1.000 habitantes/año (IC 95%: 6,1-7,9/1.000 habitantes/año).
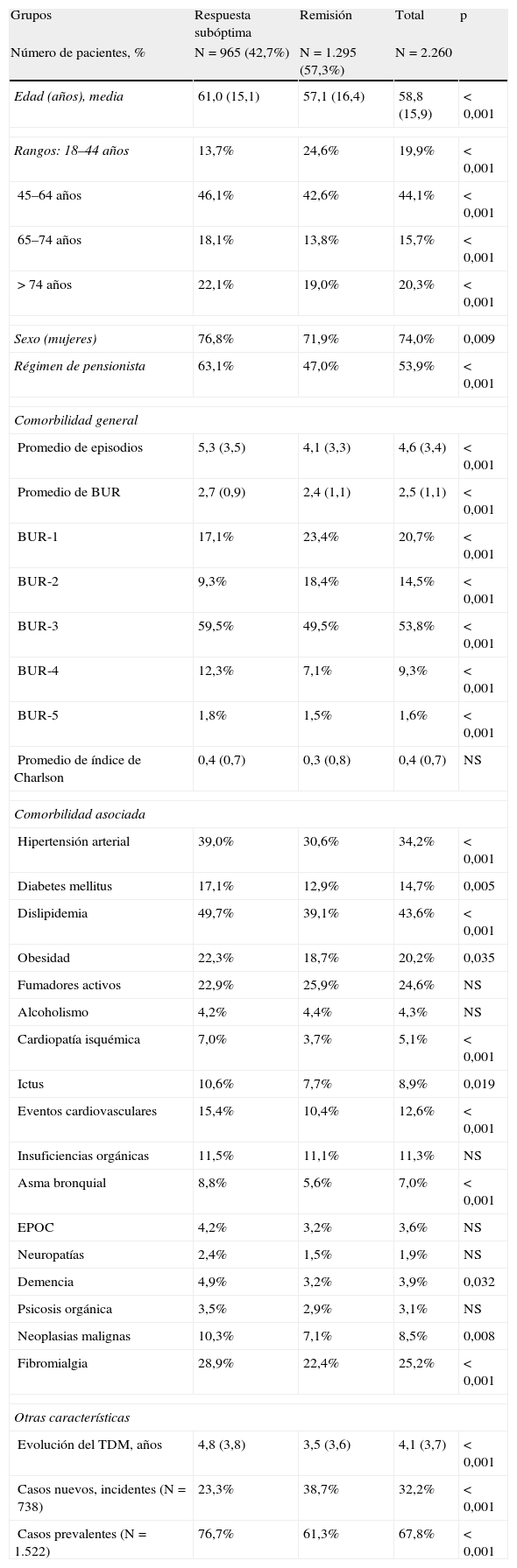
El 42,7% de los pacientes (n=965; IC 95%: 40,0-46,4%) presentó una respuesta subóptima al tratamiento AD inicial. Este grupo de pacientes tenía una media de edad mayor (61,0 frente a 57,1 años; p<0,001), mayor proporción de mujeres (76,8 frente a 71,9%; p=0,009) y de pensionistas (63,1 frente a 47,0%; p<0,001) respecto al grupo en remisión. También presentaban un mayor promedio de comorbilidad general: 5,3 frente a 4,1 episodios/año y 2,7 frente a 2,4 BUR/año. En la tabla 2 se describen las características sociodemográficas y clínicas de los pacientes.
Características sociodemográficas y clínicas de la serie estudiada
| Grupos | Respuesta subóptima | Remisión | Total | p |
| Número de pacientes, % | N=965 (42,7%) | N=1.295 (57,3%) | N=2.260 | |
| Edad (años), media | 61,0 (15,1) | 57,1 (16,4) | 58,8 (15,9) | < 0,001 |
| Rangos: 18–44 años | 13,7% | 24,6% | 19,9% | < 0,001 |
| 45–64 años | 46,1% | 42,6% | 44,1% | < 0,001 |
| 65–74 años | 18,1% | 13,8% | 15,7% | < 0,001 |
| >74 años | 22,1% | 19,0% | 20,3% | < 0,001 |
| Sexo (mujeres) | 76,8% | 71,9% | 74,0% | 0,009 |
| Régimen de pensionista | 63,1% | 47,0% | 53,9% | < 0,001 |
| Comorbilidad general | ||||
| Promedio de episodios | 5,3 (3,5) | 4,1 (3,3) | 4,6 (3,4) | < 0,001 |
| Promedio de BUR | 2,7 (0,9) | 2,4 (1,1) | 2,5 (1,1) | < 0,001 |
| BUR-1 | 17,1% | 23,4% | 20,7% | < 0,001 |
| BUR-2 | 9,3% | 18,4% | 14,5% | < 0,001 |
| BUR-3 | 59,5% | 49,5% | 53,8% | < 0,001 |
| BUR-4 | 12,3% | 7,1% | 9,3% | < 0,001 |
| BUR-5 | 1,8% | 1,5% | 1,6% | < 0,001 |
| Promedio de índice de Charlson | 0,4 (0,7) | 0,3 (0,8) | 0,4 (0,7) | NS |
| Comorbilidad asociada | ||||
| Hipertensión arterial | 39,0% | 30,6% | 34,2% | < 0,001 |
| Diabetes mellitus | 17,1% | 12,9% | 14,7% | 0,005 |
| Dislipidemia | 49,7% | 39,1% | 43,6% | < 0,001 |
| Obesidad | 22,3% | 18,7% | 20,2% | 0,035 |
| Fumadores activos | 22,9% | 25,9% | 24,6% | NS |
| Alcoholismo | 4,2% | 4,4% | 4,3% | NS |
| Cardiopatía isquémica | 7,0% | 3,7% | 5,1% | < 0,001 |
| Ictus | 10,6% | 7,7% | 8,9% | 0,019 |
| Eventos cardiovasculares | 15,4% | 10,4% | 12,6% | < 0,001 |
| Insuficiencias orgánicas | 11,5% | 11,1% | 11,3% | NS |
| Asma bronquial | 8,8% | 5,6% | 7,0% | < 0,001 |
| EPOC | 4,2% | 3,2% | 3,6% | NS |
| Neuropatías | 2,4% | 1,5% | 1,9% | NS |
| Demencia | 4,9% | 3,2% | 3,9% | 0,032 |
| Psicosis orgánica | 3,5% | 2,9% | 3,1% | NS |
| Neoplasias malignas | 10,3% | 7,1% | 8,5% | 0,008 |
| Fibromialgia | 28,9% | 22,4% | 25,2% | < 0,001 |
| Otras características | ||||
| Evolución del TDM, años | 4,8 (3,8) | 3,5 (3,6) | 4,1 (3,7) | < 0,001 |
| Casos nuevos, incidentes (N=738) | 23,3% | 38,7% | 32,2% | < 0,001 |
| Casos prevalentes (N=1.522) | 76,7% | 61,3% | 67,8% | < 0,001 |
BUR: bandas de utilización de recursos; EPOC: enfermedad pulmonar obstructiva crónica; TDM: trastorno depresivo mayor; valores expresados en porcentaje o media (desviación estándar); NS: no significativo; p: significación estadística.
Los pacientes con respuesta subóptima mostraron peores porcentajes de cumplimiento terapéutico (65,1 frente al 67,7%; p<0,001) y persistencia del tratamiento a los 12 meses de seguimiento (31,8% [IC 95%: 27,5-35,9] frente al 53,2% [IC 95%: 50,5-56,9%]; p<0,001), respectivamente. Se obtuvo una aceptable correlación entre el grado de cumplimiento y el tiempo de persistencia del tratamiento (r=0,692; p<0,001). La distribución del cumplimiento terapéutico y la persistencia del tratamiento se detallan en la tabla 3.
Distribución del cumplimiento terapéutico y la persistencia del tratamiento
| Grupos | Respuesta subóptima | Remisión | Total | p |
| Número de pacientes, % | N=965 (42,7%) | N=1.295 (57,3%) | N=2.260 | |
| Cumplimiento terapéutico, 12 meses | 65,1% | 67,7% | 66,6% | <0,001 |
| ≥ 80%, alto | 40,0% | 51,3% | 46,5% | <0,001 |
| 50-79%, medio | 38,9% | 24,9% | 42,9% | <0,001 |
| < 50%, bajo | 21,1% | 23,8% | 22,6% | <0,001 |
| Persistencia del tratamiento, semanas | ||||
| En 6 meses | 46,5% | 64,4% | 53,9% | <0,001 |
| En 12 meses | 31,8% | 53,2% | 42,7% | <0,001 |
Valores expresados media (desviación estándar). Cumplimiento terapéutico: relación entre el número de comprimidos dispensados entre los prescritos. Persistencia: mediana de tiempo sin abandono del tratamiento inicial o sin cambio a otra medicación, al menos 8 semanas después de la prescripción inicial.
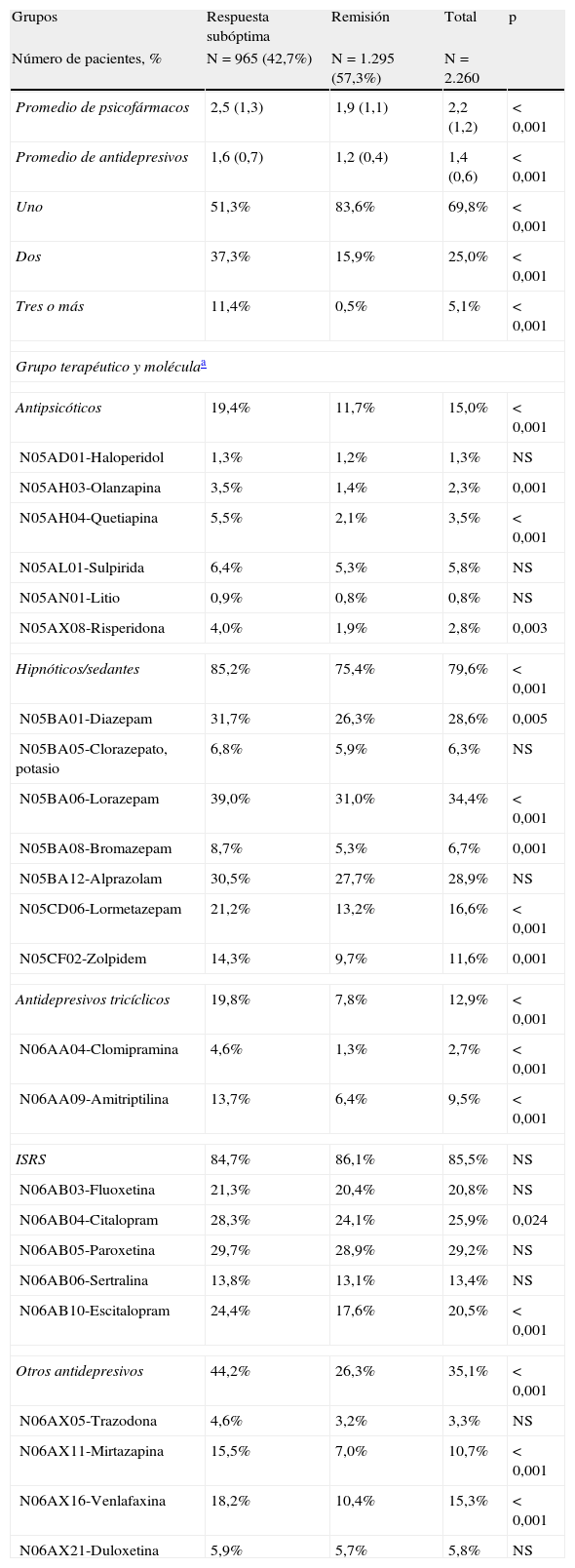
Los pacientes que no alcanzaron la remisión mostraron un mayor promedio de psicofármacos (2,5 frente a 1,9; p<0,001) y AD (1,6 frente a 1,2; p<0,001). En este grupo también destaca el elevado consumo de sedantes/hipnóticos (85,2 frente a 75,4%; p<0,001). Por principios activos, paroxetina fue el fármaco más prescrito del grupo de los ISRS (29,2%), mientras que venlafaxina lo fue del resto de AD (15,3%). En la tabla 4 se muestra la distribución de los tratamientos prescritos.
Distribución de los tratamientos farmacológicos
| Grupos | Respuesta subóptima | Remisión | Total | p |
| Número de pacientes, % | N=965 (42,7%) | N=1.295 (57,3%) | N=2.260 | |
| Promedio de psicofármacos | 2,5 (1,3) | 1,9 (1,1) | 2,2 (1,2) | < 0,001 |
| Promedio de antidepresivos | 1,6 (0,7) | 1,2 (0,4) | 1,4 (0,6) | < 0,001 |
| Uno | 51,3% | 83,6% | 69,8% | < 0,001 |
| Dos | 37,3% | 15,9% | 25,0% | < 0,001 |
| Tres o más | 11,4% | 0,5% | 5,1% | < 0,001 |
| Grupo terapéutico y moléculaa | ||||
| Antipsicóticos | 19,4% | 11,7% | 15,0% | < 0,001 |
| N05AD01-Haloperidol | 1,3% | 1,2% | 1,3% | NS |
| N05AH03-Olanzapina | 3,5% | 1,4% | 2,3% | 0,001 |
| N05AH04-Quetiapina | 5,5% | 2,1% | 3,5% | < 0,001 |
| N05AL01-Sulpirida | 6,4% | 5,3% | 5,8% | NS |
| N05AN01-Litio | 0,9% | 0,8% | 0,8% | NS |
| N05AX08-Risperidona | 4,0% | 1,9% | 2,8% | 0,003 |
| Hipnóticos/sedantes | 85,2% | 75,4% | 79,6% | < 0,001 |
| N05BA01-Diazepam | 31,7% | 26,3% | 28,6% | 0,005 |
| N05BA05-Clorazepato, potasio | 6,8% | 5,9% | 6,3% | NS |
| N05BA06-Lorazepam | 39,0% | 31,0% | 34,4% | < 0,001 |
| N05BA08-Bromazepam | 8,7% | 5,3% | 6,7% | 0,001 |
| N05BA12-Alprazolam | 30,5% | 27,7% | 28,9% | NS |
| N05CD06-Lormetazepam | 21,2% | 13,2% | 16,6% | < 0,001 |
| N05CF02-Zolpidem | 14,3% | 9,7% | 11,6% | 0,001 |
| Antidepresivos tricíclicos | 19,8% | 7,8% | 12,9% | < 0,001 |
| N06AA04-Clomipramina | 4,6% | 1,3% | 2,7% | < 0,001 |
| N06AA09-Amitriptilina | 13,7% | 6,4% | 9,5% | < 0,001 |
| ISRS | 84,7% | 86,1% | 85,5% | NS |
| N06AB03-Fluoxetina | 21,3% | 20,4% | 20,8% | NS |
| N06AB04-Citalopram | 28,3% | 24,1% | 25,9% | 0,024 |
| N06AB05-Paroxetina | 29,7% | 28,9% | 29,2% | NS |
| N06AB06-Sertralina | 13,8% | 13,1% | 13,4% | NS |
| N06AB10-Escitalopram | 24,4% | 17,6% | 20,5% | < 0,001 |
| Otros antidepresivos | 44,2% | 26,3% | 35,1% | < 0,001 |
| N06AX05-Trazodona | 4,6% | 3,2% | 3,3% | NS |
| N06AX11-Mirtazapina | 15,5% | 7,0% | 10,7% | < 0,001 |
| N06AX16-Venlafaxina | 18,2% | 10,4% | 15,3% | < 0,001 |
| N06AX21-Duloxetina | 5,9% | 5,7% | 5,8% | NS |
Valores expresados en porcentaje o media (desviación estándar); NS: no significativo; p: significación estadística; ISRS: inhibidores selectivos recaptación de serotonina.
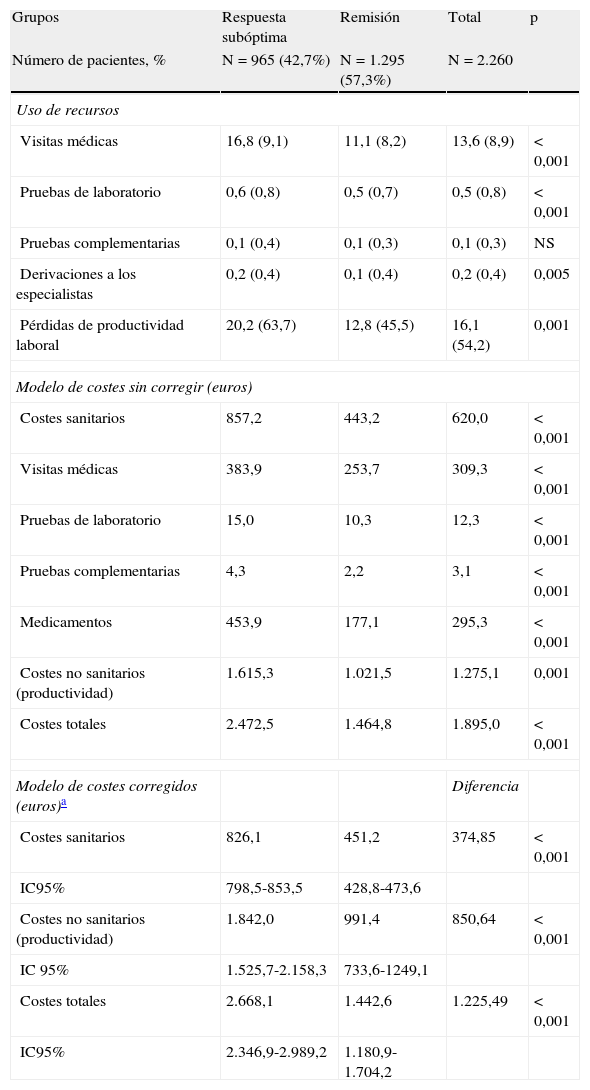
La tabla 5 presenta el uso de recursos y el modelo de costes. Se observó un mayor promedio de visitas/año (16,8 frente a 11,1; p<0,001) y días de incapacidad laboral (20,2 frente a 12,8 días; p<0,001) en los pacientes con respuesta subóptima comparados con los que alcanzaron la remisión. El coste total bruto anual de los pacientes que demandaron asistencia durante los 12 meses de seguimiento ascendió a 4,3 millones de euros. Los costes desagregados en sanitarios (directos) y pérdidas de productividad laboral (indirectos) fueron del 32,7 y 67,3%, respectivamente, p<0,001. Las visitas médicas fueron del 16,3%, los medicamentos prescritos del 15,6% y las pruebas diagnósticas del 0,8%. El coste medio por paciente de los costes directos brutos según el estado de remisión (respuesta subóptima/presencia de remisión) fueron de 857,2 € frente a 443,2 €; p<0,001. En el modelo corregido, los costes totales fueron de 2.668,1 € (IC 95%: 2.346,9 - 2.989,2 €) frente a 1.442,6 € (IC 95%: 1.180,9-1.704,2 €), respectivamente; p<0,001. Los costes por pérdida de productividad laboral fueron de 1.842,0 € frente a 991,4 €; y los sanitarios (directos) de 826,1 € frente a 451,2 €, respectivamente, p<0,001. En todos los componentes del coste (brutos y corregidos) se mantuvieron estas diferencias. En el modelo logístico utilizado, los factores predictivos asociados a una respuesta subóptima al tratamiento AD fueron: la falta de cumplimiento terapéutico (OR=1,7; IC 95%: 1,3-2,7), los años de evolución de la enfermedad (OR=1,2; IC 95%: 1,1-1,3), la edad (OR=1,1; IC 95%: 1,0-1,3) y la presencia de comorbilidad (OR=1,1; IC 95%: 1,0-1,2), p<0,05.
Uso de recursos y modelo de costes (promedio/unitario/año)
| Grupos | Respuesta subóptima | Remisión | Total | p |
| Número de pacientes, % | N=965 (42,7%) | N=1.295 (57,3%) | N=2.260 | |
| Uso de recursos | ||||
| Visitas médicas | 16,8 (9,1) | 11,1 (8,2) | 13,6 (8,9) | < 0,001 |
| Pruebas de laboratorio | 0,6 (0,8) | 0,5 (0,7) | 0,5 (0,8) | < 0,001 |
| Pruebas complementarias | 0,1 (0,4) | 0,1 (0,3) | 0,1 (0,3) | NS |
| Derivaciones a los especialistas | 0,2 (0,4) | 0,1 (0,4) | 0,2 (0,4) | 0,005 |
| Pérdidas de productividad laboral | 20,2 (63,7) | 12,8 (45,5) | 16,1 (54,2) | 0,001 |
| Modelo de costes sin corregir (euros) | ||||
| Costes sanitarios | 857,2 | 443,2 | 620,0 | < 0,001 |
| Visitas médicas | 383,9 | 253,7 | 309,3 | < 0,001 |
| Pruebas de laboratorio | 15,0 | 10,3 | 12,3 | < 0,001 |
| Pruebas complementarias | 4,3 | 2,2 | 3,1 | < 0,001 |
| Medicamentos | 453,9 | 177,1 | 295,3 | < 0,001 |
| Costes no sanitarios (productividad) | 1.615,3 | 1.021,5 | 1.275,1 | 0,001 |
| Costes totales | 2.472,5 | 1.464,8 | 1.895,0 | < 0,001 |
| Modelo de costes corregidos (euros)a | Diferencia | |||
| Costes sanitarios | 826,1 | 451,2 | 374,85 | < 0,001 |
| IC95% | 798,5-853,5 | 428,8-473,6 | ||
| Costes no sanitarios (productividad) | 1.842,0 | 991,4 | 850,64 | < 0,001 |
| IC 95% | 1.525,7-2.158,3 | 733,6-1249,1 | ||
| Costes totales | 2.668,1 | 1.442,6 | 1.225,49 | < 0,001 |
| IC95% | 2.346,9-2.989,2 | 1.180,9-1.704,2 | ||
Valores expresados en media (desviación estándar); p: significación estadística; IC: intervalo de confianza.
Modelo de ANCOVA: cada prueba F contrasta el efecto simple de la presencia de remisión en cada combinación de niveles del resto de los efectos mostrados. Estos contrastes se basan en las comparaciones por pares, linealmente independientes, entre las medias marginales estimadas. Componentes aleatorios: estado de remisión y sexo; covariables: comorbilidad y edad.
En nuestro estudio, el promedio de pacientes con TDM que presentó una respuesta subóptima al tratamiento antidepresivo inicial fue del 42,7%. Eran pacientes de mayor edad, mayor comorbilidad y costes totales que aquellos que alcanzaron la remisión. Además, los pacientes con respuesta subóptima mostraron porcentajes de cumplimiento y persistencia del tratamiento inferiores (65,1 vs. 67,7%; 31,8 vs. 53,2%, respectivamente). Sin embargo, los resultados obtenidos deben interpretarse con prudencia y dentro del escenario de proveedor de servicios propio, obligándonos a ser cautelosos con la validez externa de los resultados34–36.
Las diferentes cargas de morbilidad halladas entre ambos grupos pueden repercutir en los costes totales de la enfermedad. Salvando las diferencias metodológicas, los resultados observados son similares a otros estudios revisados8–13. En nuestro estudio, los costes totales desagregados en sanitarios (directos) y las pérdidas de productividad laboral (indirectos) fueron del 32,7 y 67,3%, respectivamente. Esta distribución es parecida a la descrita en poblaciones de AP de Suecia y España, donde los costes indirectos alcanzan hasta el 65% del coste total12,13. Cabe destacar que los costes no sanitarios (pérdidas de productividad laboral) aún podrían haber sido más elevados en los pacientes que no alcanzaron la remisión, puesto que un importante porcentaje de estos pacientes se encuentra fuera del mercado laboral (mayor edad). Ante la imposibilidad de no haber obtenido una medida más precisa de esta incapacidad, esta variable podría considerarse como una limitación del estudio. Además, la entrada en vigor de los nuevos precios de referencia de los medicamentos en nuestro país podría hacer variar sensiblemente los costes de los fármacos.
Los costes de la enfermedad son una fortaleza del estudio. En este aspecto, es indudable que el período de estudio, la metodología empleada, el carácter fluctuante de la enfermedad y las características de los pacientes (comorbilidad) influyen en los resultados37. En este aspecto, cabe destacar que nuestra población presenta una edad superior a la comunicada por otros estudios10–13, ya que no se ha excluido a la población anciana. Parece que en todas las enfermedades crónicas que requieren un tratamiento prolongado, se requiere un considerable compromiso por parte de los pacientes en tomar la medicación prescrita. Destaca un elevado consumo de benzodiacepinas (superior al 65% de los pacientes); este dato contrasta con los resultados de otros estudios realizados en otros países, en los que el uso de estos fármacos es menor y siguen criterios más estrictos5,8. Es posible que en nuestro medio existan discrepancias a la hora de seguir las recomendaciones internacionales en la práctica clínica y que resulte difícil convencer a los pacientes de la necesidad de una retirada precoz de estos medicamentos.
Otras posibles limitaciones del estudio inciden en el diagnóstico de certeza de la enfermedad, la medida de la remisión y al modelo de costes, atribuibles al sistema de información desarrollado. La limitación más importante del estudio podría ser la exactitud del diagnóstico, en este sentido los pacientes que responden peor lo hacen pese a ser más intensamente tratados y con un abanico de psicofármacos más variado. Por tanto, en el artículo se muestran las limitaciones propias de los estudios obtenidos de bases de datos poblacionales (como por ejemplo, el infrarregistro de la enfermedad o la posible variabilidad de los profesionales en la utilización rutinaria de las diferentes escalas de cribado clínico). Además, es posible que no se incluyeran en el estudio los casos más graves o de diagnóstico incierto, ya que generalmente se atienden en los centros de salud mental. Debe de considerarse una limitación más del estudio el no haber podido incluir el posible tratamiento o soporte psicosocial de estos pacientes, así como cuantos de estos pacientes vivían solos. En cuanto a los costes directos solo se contabilizaron los relativos a la sanidad pública y del área de influencia del paciente. Por su parte, las bajas laborales pueden ser un indicador limitado de los costes indirectos, ya que infraestiman el trabajo por cuenta propia.
En conclusión, la presencia de una respuesta subóptima al tratamiento antidepresivo de primera línea en el ámbito de atención primaria se asocia con una mayor morbilidad, menor cumplimiento terapéutico y costes sanitarios mayores, especialmente en incapacidad laboral.
- •
El trastorno depresivo mayor constituye uno de los diagnósticos psiquiátricos más habituales en la población general con un gran impacto individual, familiar y social. En la actualidad, el principal objetivo terapéutico es alcanzar la remisión de los síntomas. Sin embargo, solo un 40-50% de los pacientes alcanzan la remisión tras el tratamiento antidepresivo inicial, independientemente del fármaco elegido. Existe poca información del cumplimiento y la persistencia del tratamiento, así como de las estrategias farmacológicas elegidas y los costes del manejo del trastorno depresivo mayor tras una respuesta subóptima al antidepresivo inicial en el ámbito de atención primaria.
- •
En nuestro estudio, el promedio de pacientes con trastorno depresivo mayor que presentó una respuesta subóptima al tratamiento antidepresivo inicial fue del 42,7%. Eran pacientes de mayor edad y mayor comorbilidad que aquellos que alcanzaron la remisión sintomática. Además, mostraron porcentajes inferiores de cumplimiento y persistencia del tratamiento.
- •
Estos resultados refuerzan la importancia de establecer planes de mejora del manejo del trastorno depresivo mayor.
El trabajo fue financiado por AstraZeneca Spain S.A., sin influir en los resultados finales del mismo.
Conflicto de interesesJorge Mauriño y Luis Cordero son empleados de AstraZeneca.