Conocer el grado de coordinación/cooperación entre la atención primaria (AP) de Cataluña y los centros de salud mental de adultos (CSMA), los centros de atención y seguimiento a las drogodependencias (CASD) y los centros de salud mental infanto-juvenil (CSMIJ). Evaluar si hay diferencias en coordinación en función del carácter urbano o rural de los municipios.
DiseñoEstudio descriptivo transversal.
Emplazamiento80 centros de AP representativos de las 7 regiones sanitarias de Cataluña.
ParticipantesSelección mediante muestreo aleatorio estratificado; 356 de los 618 médicos de familia a los que se ofreció participar completaron una encuesta que evaluaba diferentes aspectos de coordinación con los servicios especializados.
ResultadosLos participantes indicaron un peor acceso a los CSMA que a los CASD y a los CSMIJ. Sin embargo, la formación proporcionada por los CSMA era mejor que la de los otros dos dispositivos en todos los indicadores empleados. No se hallaron diferencias significativas en las variables de acceso y formación entre zonas urbanas y rurales.
ConclusionesLa cooperación entre la AP y los servicios especializados en salud mental de Cataluña es óptima en algunos aspectos. No obstante, sería conveniente que se redujera el tiempo de espera para las primeras visitas en los CSMA y que los CASD y los CSMIJ incrementaran las actividades de formación.
To find out the current coordination/cooperation level of primary care (PC) with the adult mental health centres (AMHC), the addiction treatment centres (ATC) and children and adolescent mental health centres (CAMHC) of Catalonia (Spain). Differences in coordination between urban and non-urban areas were also evaluated.
DesignCross-sectional descriptive study.
SettingEighty PC centres representing the seven health regions of Catalonia.
ParticipantsSelection was by means of a multi-staged and stratified sampling method. A total of 356 of the 618 PC physicians who agreed to participate completed a survey evaluating different aspects of coordination with the specialised mental health services.
ResultsThe PC physicians indicated that the availability of AMHC was worse than that provided by ACT and CAMHC. However, the reports on the state of the referred patients and the training courses in mental health offered by the AMHC were more frequent. There were no significant differences in availability or training in mental health between urban and non-urban areas.
ConclusionsThe cooperation between the PC and the specialised mental health services of Catalonia is optimal in some aspects, but patient waiting time needs to be reduced for first visits to the AMHC and training activities offered by the CAMHC and the ACT need to be increased.
Varios estudios epidemiológicos realizados en Europa han señalado que aproximadamente un 25% de los pacientes que consultan en atención primaria (AP) presentan algún trastorno mental1–3. Esta prevalencia es muy similar a la obtenida en estudios multicéntricos llevados a cabo en España, en los cuales la prevalencia de los trastornos mentales oscila entre el 29,5 y el 53,5%4–6.
Por diversas razones un alto porcentaje de los casos no son detectados ni tratados por el médico de familia7. Por este motivo, en los últimos años las políticas sanitarias de los países occidentales hacen hincapié en la necesidad de una estrecha coordinación entre los centros de AP y los dispositivos especializados de salud mental (SM)8, con el fin de incrementar no sólo la detección de los trastornos mentales, sino también la adecuación del tratamiento de éstos.
Varios estudios realizados en AP apoyan la eficacia de las intervenciones basadas en la coordinación con los servicios especializados de SM9–15. Por ejemplo, en Canadá10 se instauró un programa de colaboración, en el que un psiquiatra visitaba de forma periódica y asesoraba telefónicamente a los médicos de familia de varios centros de AP de la región de Ontario. Como resultado, se produjo una mejora en la capacidad del médico de AP para manejar a los pacientes más difíciles y disminuyó el número de derivaciones a los servicios de SM. En Estados Unidos, Hedrick et al13 intentaron conocer cuál de los dos modelos alternativos de intervención en AP (colaboración frente a modelo tradicional) conseguía reducir en mayor medida la severidad de los síntomas depresivos de una muestra de veteranos de guerra con depresión mayor. Los análisis indicaron que el modelo de colaboración producía una reducción más rápida de la sintomatología depresiva, además de un mayor aumento en la calidad de vida.
En España, a pesar de que los planes sanitarios de muchas comunidades autónomas promueven la coordinación entre los servicios de AP y SM, investigaciones recientes16,17 han puesto de manifiesto que, en general, los médicos de familia siguen percibiendo el grado de cooperación como insatisfactorio. Arrillaga et al16, en una encuesta a los médicos y al personal de enfermería de varios centros de AP de Guipúzcoa, comprobaron que estos profesionales valoraban como deficiente la coordinación con los centros de SM, percibían como insuficientes sus conocimientos en psiquiatría y se sentían poco preparados para tratar los trastornos mentales. En un estudio llevado a cabo en Castilla-La Mancha, Latorre et al17 encontraron que casi un 80% de los médicos de AP encuestados valoraban negativamente la coordinación entre su centro de salud y los servicios especializados de SM.
El objetivo principal del presente trabajo, llevado a cabo en Cataluña, es conocer el grado de coordinación de AP con los dispositivos especializados en salud mental: centros de salud mental de adultos (CSMA), centros de atención y seguimiento a las drogodependencias (CASD) y centros de salud mental infanto-juvenil (CSMIJ). En segundo lugar, pretendemos conocer si hay diferencias en la coordinación/cooperación con estos servicios especializados en función del tipo de municipio (urbano/rural) al que pertenecen los médicos de familia encuestados.
MetodologíaDiseñoEste trabajo forma parte del estudio DASMAP: estudio epidemiológico de carácter transversal llevado a cabo en Cataluña, cuyo objetivo principal era conocer la prevalencia de los trastornos mentales en la atención primaria de salud. Para la selección de los centros de atención primaria (CAP) se llevó a cabo un muestreo aleatorio estratificado; cada estrato correspondía a cada una de las 7 regiones sanitarias (RS) de Cataluña (Alto Pirineo y Valle de Arán, Lérida, Campo de Tarragona, Tierras del Ebro, Cataluña Central, Gerona y Barcelona). Se excluyeron del estudio los CAP que daban cobertura a áreas con menos de 4.000 personas. En total se seleccionaron 80 CAP; el número de CAP por RS era proporcional a la población atendida en cada RS (se estableció un mínimo de 6 CAP por RS). Sólo los médicos de los CAP seleccionados que habían aceptado participar en el estudio DASMAP (n=618) fueron invitados a participar en el presente trabajo.
ProcedimientoEntre octubre del 2005 y marzo del 2006, tras contactar por vía telefónica y/o correo con los gerentes de los CAP para explicarles los objetivos del estudio, se entregó a los médicos participantes una encuesta autorrellenable, anónima e individual, en la que debían describir diferentes aspectos referidos a la coordinación con los CSMA, CASD y CSMIJ. Las encuestas eran recogidas 2 semanas después de su entrega en los mismos centros.
MedidasLos aspectos recogidos en la encuesta se pueden agrupar en dos categorías: a) accesibilidad: tiempo de espera de primeras visitas no urgentes derivadas, posibilidad de consulta con el psiquiatra de referencia mediante teléfono/correo electrónico, atención a urgencias psiquiátricas (visitas no programadas en el dispositivo de SM), y b) formación: frecuencia de reuniones con el especialista en SM de referencia, información sobre la situación de los pacientes derivados y formación continuada en psiquiatría y salud mental.
Se consideró que la accesibilidad era «óptima» si: a) el tiempo de espera de primeras visitas no urgentes derivadas oscilaba entre 1 y 8 semanas; b) la posibilidad de acceso al psiquiatra de referencia era, si no en el mismo día, al menos durante esa semana, y c) se dedicaban entre 40–50h/semana a la atención a urgencias psiquiátricas no programadas. Si no se cumplían estas tres condiciones, la accesibilidad era considerada como «no-óptima». Se consideró que la formación era «óptima» si: a) la frecuencia de reuniones con el especialista de referencia era al menos trimestral; b) se recibían informes de alta y seguimiento y se comentaban casos en reuniones periódicas, y c) se realizaban más de 3 sesiones de formación continuada en SM al año. Si no se cumplían estas tres condiciones, la formación era valorada como «no-óptima».
Se consideró CAP de zona «urbana» si daba cobertura a un municipio con más de 25.000 habitantes; mientras que los que daban cobertura a municipios de menos de 15.000 habitantes, y con una actividad económica básicamente del sector primario, fueron categorizados como «rurales». Los municipios de entre 15.000 y 25.000 habitantes fueron considerados «semiurbanos». Las zonas semiurbanas y rurales se agruparon en una misma categoría en los análisis estadísticos. Un 74,63% de los CAP fueron clasificados como urbanos y un 25,37% como rurales.
Análisis estadísticosSe estimó el porcentaje de las respuestas para cada una de las preguntas sobre coordinación, en total y en función del tipo de municipio (urbano frente a rural). Se realizaron pruebas exactas de Fisher para conocer la relación entre las respuestas a las preguntas y la naturaleza urbana o no urbana de los municipios. También se realizaron regresiones logísticas, tomando como variables dependientes el grado de accesibilidad y formación, y como variables independientes, la naturaleza urbana o rural del municipio, la antigüedad del equipo de AP y los años que llevaba el médico de familia en dicho equipo (fig. 1).
ResultadosDe los 80 CAP contactados, 77 participaron finalmente en el estudio DASMAP. Participaron 356 médicos de AP (el 57,8%, mujeres), por lo tanto, la tasa de respuesta obtenida fue del 57,6%. Los participantes tenían una media±desviación estándar de edad de 42,5±9 años, la media de edad con la que habían obtenido la especialidad de medicina familiar y comunitaria era de 30,9±7,7 años, los equipos de AP llevaban en funcionamiento una media de 9,4±5,8 años y la media de antigüedad de los médicos en dichos equipos era de 7,7±6,8 años. En cuanto al tipo de contrato, un 58,5% eran titulares, un 28% eran interinos, un 6,2% eran suplentes y un 7,3% tenían otro tipo de vinculación con el CAP (p. ej., residentes MIR). El 83,84% de los médicos de AP daban cobertura a municipios categorizados como urbanos.
Cooperación entre atención primaria y centros de salud mental de adultosEn la tabla 1 se muestran las respuestas obtenidas. Algo más del 53% de los médicos señalaron que el tiempo de espera para las primeras visitas no urgentes oscilaba entre 5 y 12 semanas y aproximadamente el 84% podía contactar con el psiquiatra el mismo día o durante esa semana. El 60% señaló que la atención a urgencias psiquiátricas no programadas no era posible o se daba sólo en casos excepcionales. No se detectaron diferencias significativas entre áreas urbanas y rurales. Sólo para un 10,42% de los médicos de AP la accesibilidad a los servicios de SM podría ser considerada óptima. Tras ajustar por años de funcionamiento del equipo de AP y antigüedad del médico en el equipo, no se hallaron diferencias en la posibilidad de tener una accesibilidad óptima en función de si se trataba de una zona urbana o rural.
Cooperación entre AP y CSMA
| Rural | Urbano | Total | |
| Accesibilidad | |||
| Tiempo de espera de primeras visitas no urgentesa | |||
| 1–4 semanas | 14,34% (n=37) (10,55–19,2) | 21,15% (n=11) (12,08–34,38) | 15,48% (n=48) (11,85–19,98) |
| 5–8 semanas | 31,78% (n=82) (26,36–37,75) | 28,85% (n=15) (18,15–42,57) | 31,29% (n=97) (26,35–36,7) |
| 9–12 semanas | 22,48% (n=58) (17,77–28,01) | 21,15% (n=11) (18,15–34,38) | 22,26% (n=69) (17,95–27,26) |
| 12 semanas–6 meses | 25,58% (n=66) (20,6–31,29) | 21,15% (n=11) (12,08–34,38) | 24,84% (n=77) (20,32–29,98) |
| >6 meses | 5,81% (n=15) (3,53–9,44) | 7,69% (n=4) (2,9–18,86) | 6,13% (n=19) (3,93–9,43) |
| Total | 100% (n=258) | 100% (n=52) | 100% (n=310) |
| Posibilidad de acceso al psiquiatra mediante teléfono/correo electónico para realizar consultasb | |||
| Mismo día | 47,92% (n=127) (41,94–53,97) | 42,86% (n=21) (29,81–56,98) | 47,13% (n=148) (41,64–52,7) |
| <1 semana | 37,36% (n=99) (31,71–43,37) | 40,82% (n=20) (28–55,01) | 37,9% (n=119) (32,67–43,42) |
| 1–2 semanas | 2,64% (n=7) (1,26–5,46) | 6,12% (n=3) (1,98–17,43) | 3,18% (n=10) (1,72–5,84) |
| >2 semanas | 2,26% (n=6) (81,02–4,97) | 0 | 1,91% (n=6) (0,86–4,2) |
| No accessible | 9,18% (n=26) (6,75–14,05) | 10,2% (n=5) (4,29–22,36) | 9,87% (n=31) (7,02–13,72) |
| Total | 100% (n=265) | 100% (n=49) | 100% (n=314) |
| Atención a urgencias psiquiátricas no programadasc | |||
| Horario ambulatorio (40–50 h/semana) | 20,66% (n=50) (16–26,26) | 16,67% (n=8) (8,53–30,03) | 20% (n=58) (15,77–25,03) |
| Horario ambulatorio (<40 h/semana) | 20,25% (n=49) (15,63–25,82) | 18,75% (n=9) (10,02–32,36) | 20% (n=58) (15,77–25,03) |
| Sólo excepcionalmente | 39,67% (n=96) (33,66–46) | 47,92% (n=23) (34,23–61,92) | 41,03% (n=119) (35,48–46,82) |
| No es posible | 19,42% (n=47) (14,89–24,93) | 16,67% (n=8) (8,53–30,03) | 18,97% (n=55) (14,84–23,92) |
| Total | 100% (n=242) | 100% (n=48) | 100% (n=290) |
| Formación | |||
| Frecuencia de reuniones con el especialista de referenciad | |||
| Mensual | 58,96% (n=158) (52,93–64,72) | 14,29% (n=7) (6,94–27,15) | 52,05% (n=165) (46,52–57,53) |
| 1–3 meses | 20,15% (n=54) (15,75–25,41) | 28,57% (n=14) (17,66–47,72) | 21,45% (n=68) (17,26–26,34) |
| 3–6 meses | 4,10% (n=11) (2,28–7,28) | 10,2% (n=5) (4,29–22,36) | 5,05% (n=16) (3,11–8,1) |
| 6 meses–1 año | 4,48% (n=12) (2,55–7,74) | 10,2% (n=5) (4,29–22,36) | 5,36% (n=17) (3,35–8,48) |
| Inexistentes | 12,31% (n=33) (8,87–16,84 | 36,73% (n=18) (24,46–51,01) | 16,09% (n=51) (12,42–20,58) |
| Total | 100% (n=268) | 100% (n=49) | 100% (n=317) |
| Información sobre la situación de los pacientes derivadose | |||
| Generalmente recibe informes de alta y seguimiento | 65,41% (n=174) (59,47–70,92) | 59,62% (n=31) (45,82–72,04) | 64,47% (n=205) (59,02–69,56) |
| Recibe informes sólo a demanda | 27,07% (n=72) (22,04–32,76) | 15,38% (n=8) (7,86–27,94) | 25,16% (n=80) (20,67–30,25) |
| No suele recibir informes ni de altas | 7,52% (n=20) (4,89–11,39) | 25% (n=13) (15,06–38,52) | 10,38% (n=33) (7,46–14,26) |
| Total | 100% (n=266) | 100% (n=52) | 100% (n=318) |
| Formación continuada en psiquiatría y salud mentalf | |||
| Sesiones regulares, más de 3 al año | 45,59% (n=119) (39,61–51,7) | 23,53% (n=12) (13,83–37,1) | 41,99% (n=131) (36,6–47,57) |
| Sesiones irregulares, menos de 3 al año | 35,25% (n=92) (29,66–41,27) | 47,06% (n=24) (33,83–60,71) | 37,18% (n=116) (31,96–42,71) |
| No se realizan sesiones conjuntas de formación | 19,16% (n=50) (14,81–24,42) | 29,41% (n=15) (18,53–43,3) | 20,83% (n=65) (16,66–25,73) |
| Total | 100% (n=261) | 100% (n=51) | 100% (n=312) |
En cuanto a la formación, el 52% de los médicos afirmaron realizar reuniones mensuales con el especialista de referencia, aunque se observaron diferencias estadísticamente significativas en función de si el municipio era urbano o rural (test exacto de Fisher, p<0,001). Más de la mitad de los médicos señalaron que recibían información sobre la situación de los pacientes derivados, pero un 25% de los médicos de áreas no urbanas y un 7,52% de los de áreas urbanas no solían recibirlos (test exacto de Fisher, p<0,001). Algo más del 40% de los médicos de AP afirmó realizar más de 3 sesiones de formación continuada en SM a lo largo del año, con una tendencia a recibir menor formación los médicos de áreas rurales (p=0,01). En general, el 30,15% estaría recibiendo una formación considerada como óptima, y los médicos de zonas no urbanas tendían a recibir una formación menos óptima, aunque sin significación estadística (odds ratio [OR]=0,54; intervalo de confianza [IC] del 95%, 0,25–1,15).
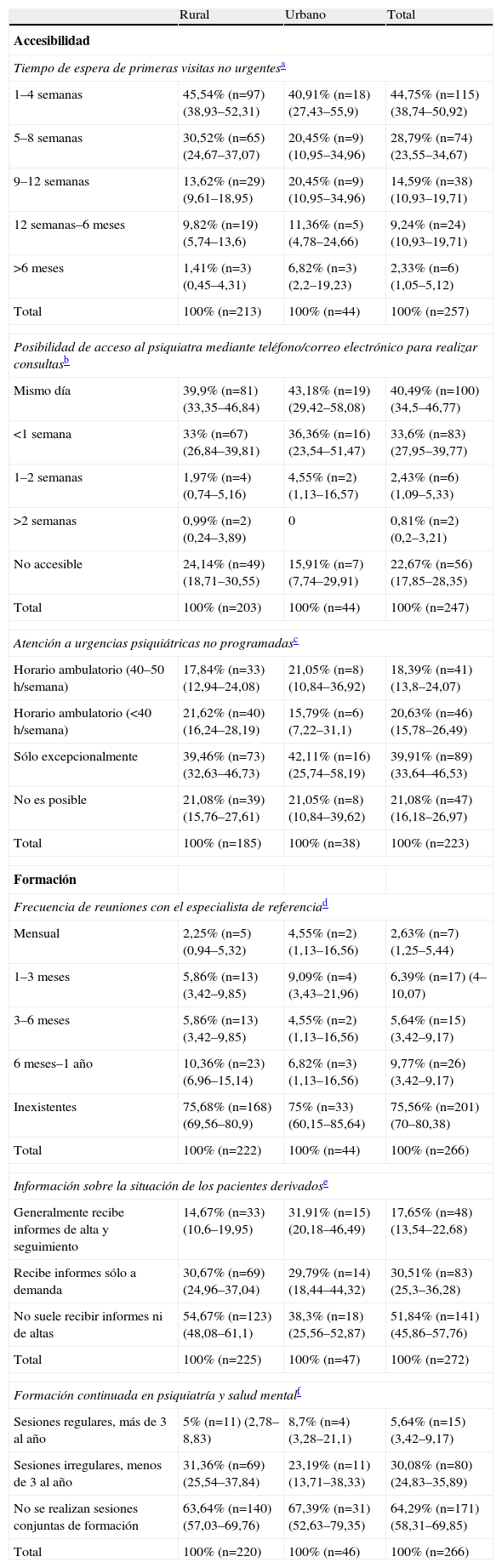
Cooperación entre atención primaria y centros de atención y seguimiento a las drogodependenciasEl 44,75% de los médicos de AP indicaron que el tiempo de espera para una primera visita no urgente en un CASD oscilaba en 1–4 semanas. El 74,09% podía contactar con el profesional de referencia en el mismo día o durante esa semana. El 60% de los encuestados señaló que la atención a urgencias no programadas no era posible o sólo lo era excepcionalmente. No se detectaron diferencias estadísticamente significativas en función de si los CAP eran urbanos o rurales (tabla 2). El 14,41% consideró que la accesibilidad total era óptima, y no hubo diferencias entre los médicos de zonas urbanas y rurales.
Cooperación entre atención primaria y centros de atención y seguimiento a las drogodependencias
| Rural | Urbano | Total | |
| Accesibilidad | |||
| Tiempo de espera de primeras visitas no urgentesa | |||
| 1–4 semanas | 45,54% (n=97) (38,93–52,31) | 40,91% (n=18) (27,43–55,9) | 44,75% (n=115) (38,74–50,92) |
| 5–8 semanas | 30,52% (n=65) (24,67–37,07) | 20,45% (n=9) (10,95–34,96) | 28,79% (n=74) (23,55–34,67) |
| 9–12 semanas | 13,62% (n=29) (9,61–18,95) | 20,45% (n=9) (10,95–34,96) | 14,59% (n=38) (10,93–19,71) |
| 12 semanas–6 meses | 9,82% (n=19) (5,74–13,6) | 11,36% (n=5) (4,78–24,66) | 9,24% (n=24) (10,93–19,71) |
| >6 meses | 1,41% (n=3) (0,45–4,31) | 6,82% (n=3) (2,2–19,23) | 2,33% (n=6) (1,05–5,12) |
| Total | 100% (n=213) | 100% (n=44) | 100% (n=257) |
| Posibilidad de acceso al psiquiatra mediante teléfono/correo electrónico para realizar consultasb | |||
| Mismo día | 39,9% (n=81) (33,35–46,84) | 43,18% (n=19) (29,42–58,08) | 40,49% (n=100) (34,5–46,77) |
| <1 semana | 33% (n=67) (26,84–39,81) | 36,36% (n=16) (23,54–51,47) | 33,6% (n=83) (27,95–39,77) |
| 1–2 semanas | 1,97% (n=4) (0,74–5,16) | 4,55% (n=2) (1,13–16,57) | 2,43% (n=6) (1,09–5,33) |
| >2 semanas | 0,99% (n=2) (0,24–3,89) | 0 | 0,81% (n=2) (0,2–3,21) |
| No accesible | 24,14% (n=49) (18,71–30,55) | 15,91% (n=7) (7,74–29,91) | 22,67% (n=56) (17,85–28,35) |
| Total | 100% (n=203) | 100% (n=44) | 100% (n=247) |
| Atención a urgencias psiquiátricas no programadasc | |||
| Horario ambulatorio (40–50h/semana) | 17,84% (n=33) (12,94–24,08) | 21,05% (n=8) (10,84–36,92) | 18,39% (n=41) (13,8–24,07) |
| Horario ambulatorio (<40h/semana) | 21,62% (n=40) (16,24–28,19) | 15,79% (n=6) (7,22–31,1) | 20,63% (n=46) (15,78–26,49) |
| Sólo excepcionalmente | 39,46% (n=73) (32,63–46,73) | 42,11% (n=16) (25,74–58,19) | 39,91% (n=89) (33,64–46,53) |
| No es posible | 21,08% (n=39) (15,76–27,61) | 21,05% (n=8) (10,84–39,62) | 21,08% (n=47) (16,18–26,97) |
| Total | 100% (n=185) | 100% (n=38) | 100% (n=223) |
| Formación | |||
| Frecuencia de reuniones con el especialista de referenciad | |||
| Mensual | 2,25% (n=5) (0,94–5,32) | 4,55% (n=2) (1,13–16,56) | 2,63% (n=7) (1,25–5,44) |
| 1–3 meses | 5,86% (n=13) (3,42–9,85) | 9,09% (n=4) (3,43–21,96) | 6,39% (n=17) (4–10,07) |
| 3–6 meses | 5,86% (n=13) (3,42–9,85) | 4,55% (n=2) (1,13–16,56) | 5,64% (n=15) (3,42–9,17) |
| 6 meses–1 año | 10,36% (n=23) (6,96–15,14) | 6,82% (n=3) (1,13–16,56) | 9,77% (n=26) (3,42–9,17) |
| Inexistentes | 75,68% (n=168) (69,56–80,9) | 75% (n=33) (60,15–85,64) | 75,56% (n=201) (70–80,38) |
| Total | 100% (n=222) | 100% (n=44) | 100% (n=266) |
| Información sobre la situación de los pacientes derivadose | |||
| Generalmente recibe informes de alta y seguimiento | 14,67% (n=33) (10,6–19,95) | 31,91% (n=15) (20,18–46,49) | 17,65% (n=48) (13,54–22,68) |
| Recibe informes sólo a demanda | 30,67% (n=69) (24,96–37,04) | 29,79% (n=14) (18,44–44,32) | 30,51% (n=83) (25,3–36,28) |
| No suele recibir informes ni de altas | 54,67% (n=123) (48,08–61,1) | 38,3% (n=18) (25,56–52,87) | 51,84% (n=141) (45,86–57,76) |
| Total | 100% (n=225) | 100% (n=47) | 100% (n=272) |
| Formación continuada en psiquiatría y salud mentalf | |||
| Sesiones regulares, más de 3 al año | 5% (n=11) (2,78–8,83) | 8,7% (n=4) (3,28–21,1) | 5,64% (n=15) (3,42–9,17) |
| Sesiones irregulares, menos de 3 al año | 31,36% (n=69) (25,54–37,84) | 23,19% (n=11) (13,71–38,33) | 30,08% (n=80) (24,83–35,89) |
| No se realizan sesiones conjuntas de formación | 63,64% (n=140) (57,03–69,76) | 67,39% (n=31) (52,63–79,35) | 64,29% (n=171) (58,31–69,85) |
| Total | 100% (n=220) | 100% (n=46) | 100% (n=266) |
En cuanto a la formación, el 75,56% de los médicos refirió que las reuniones con el especialista eran inexistentes, más de la mitad (51,84%) no solía recibir informes de los pacientes derivados, con diferencias estadísticamente significativas entre los profesionales de áreas urbanas y no urbanas, observándose en los últimos una tendencia a recibir más informes que los primeros (test exacto de Fisher, p=0,02). El 64,29% no realizaba sesiones conjuntas de formación con los profesionales del CASD. La formación era óptima para tan sólo el 3,2% de los médicos encuestados. Tras ajustar por años de funcionamiento del equipo de AP y antigüedad del médico, no se observó ninguna asociación estadísticamente significativa, aunque los médicos de zonas no urbanas tendían a recibir una mejor formación (OR=3,62; IC del 95%, 0,74-17,88) (tabla 2).
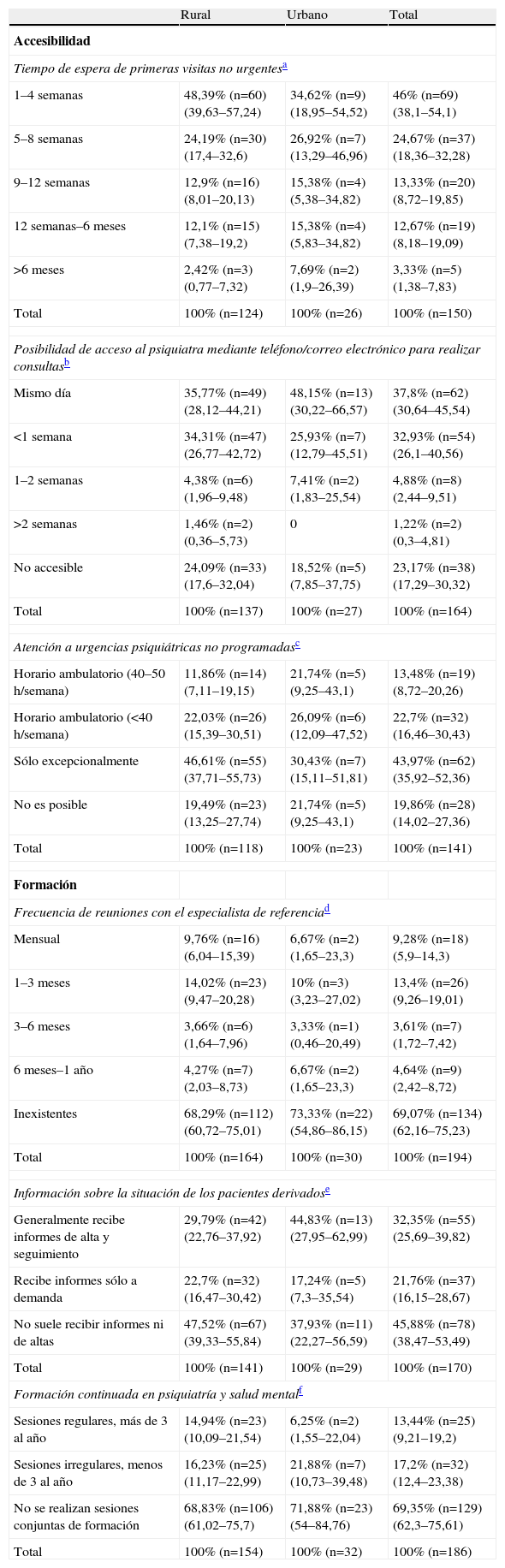
Cooperación entre atención primaria y centros de salud mental infanto-juvenilEl 6,72% de los médicos encuestados consideraron la accesibilidad general como óptima, sin relación estadísticamente significativa con la zona donde se ejerciera. El 9,66% clasificó como óptima la formación recibida en SM infantil, sin relación con la zona donde se ejerciera (tabla 3).
Cooperación entre atención primaria y centros de salud mental infanto-juvenil
| Rural | Urbano | Total | |
| Accesibilidad | |||
| Tiempo de espera de primeras visitas no urgentesa | |||
| 1–4 semanas | 48,39% (n=60) (39,63–57,24) | 34,62% (n=9) (18,95–54,52) | 46% (n=69) (38,1–54,1) |
| 5–8 semanas | 24,19% (n=30) (17,4–32,6) | 26,92% (n=7) (13,29–46,96) | 24,67% (n=37) (18,36–32,28) |
| 9–12 semanas | 12,9% (n=16) (8,01–20,13) | 15,38% (n=4) (5,38–34,82) | 13,33% (n=20) (8,72–19,85) |
| 12 semanas–6 meses | 12,1% (n=15) (7,38–19,2) | 15,38% (n=4) (5,83–34,82) | 12,67% (n=19) (8,18–19,09) |
| >6 meses | 2,42% (n=3) (0,77–7,32) | 7,69% (n=2) (1,9–26,39) | 3,33% (n=5) (1,38–7,83) |
| Total | 100% (n=124) | 100% (n=26) | 100% (n=150) |
| Posibilidad de acceso al psiquiatra mediante teléfono/correo electrónico para realizar consultasb | |||
| Mismo día | 35,77% (n=49) (28,12–44,21) | 48,15% (n=13) (30,22–66,57) | 37,8% (n=62) (30,64–45,54) |
| <1 semana | 34,31% (n=47) (26,77–42,72) | 25,93% (n=7) (12,79–45,51) | 32,93% (n=54) (26,1–40,56) |
| 1–2 semanas | 4,38% (n=6) (1,96–9,48) | 7,41% (n=2) (1,83–25,54) | 4,88% (n=8) (2,44–9,51) |
| >2 semanas | 1,46% (n=2) (0,36–5,73) | 0 | 1,22% (n=2) (0,3–4,81) |
| No accesible | 24,09% (n=33) (17,6–32,04) | 18,52% (n=5) (7,85–37,75) | 23,17% (n=38) (17,29–30,32) |
| Total | 100% (n=137) | 100% (n=27) | 100% (n=164) |
| Atención a urgencias psiquiátricas no programadasc | |||
| Horario ambulatorio (40–50 h/semana) | 11,86% (n=14) (7,11–19,15) | 21,74% (n=5) (9,25–43,1) | 13,48% (n=19) (8,72–20,26) |
| Horario ambulatorio (<40 h/semana) | 22,03% (n=26) (15,39–30,51) | 26,09% (n=6) (12,09–47,52) | 22,7% (n=32) (16,46–30,43) |
| Sólo excepcionalmente | 46,61% (n=55) (37,71–55,73) | 30,43% (n=7) (15,11–51,81) | 43,97% (n=62) (35,92–52,36) |
| No es posible | 19,49% (n=23) (13,25–27,74) | 21,74% (n=5) (9,25–43,1) | 19,86% (n=28) (14,02–27,36) |
| Total | 100% (n=118) | 100% (n=23) | 100% (n=141) |
| Formación | |||
| Frecuencia de reuniones con el especialista de referenciad | |||
| Mensual | 9,76% (n=16) (6,04–15,39) | 6,67% (n=2) (1,65–23,3) | 9,28% (n=18) (5,9–14,3) |
| 1–3 meses | 14,02% (n=23) (9,47–20,28) | 10% (n=3) (3,23–27,02) | 13,4% (n=26) (9,26–19,01) |
| 3–6 meses | 3,66% (n=6) (1,64–7,96) | 3,33% (n=1) (0,46–20,49) | 3,61% (n=7) (1,72–7,42) |
| 6 meses–1 año | 4,27% (n=7) (2,03–8,73) | 6,67% (n=2) (1,65–23,3) | 4,64% (n=9) (2,42–8,72) |
| Inexistentes | 68,29% (n=112) (60,72–75,01) | 73,33% (n=22) (54,86–86,15) | 69,07% (n=134) (62,16–75,23) |
| Total | 100% (n=164) | 100% (n=30) | 100% (n=194) |
| Información sobre la situación de los pacientes derivadose | |||
| Generalmente recibe informes de alta y seguimiento | 29,79% (n=42) (22,76–37,92) | 44,83% (n=13) (27,95–62,99) | 32,35% (n=55) (25,69–39,82) |
| Recibe informes sólo a demanda | 22,7% (n=32) (16,47–30,42) | 17,24% (n=5) (7,3–35,54) | 21,76% (n=37) (16,15–28,67) |
| No suele recibir informes ni de altas | 47,52% (n=67) (39,33–55,84) | 37,93% (n=11) (22,27–56,59) | 45,88% (n=78) (38,47–53,49) |
| Total | 100% (n=141) | 100% (n=29) | 100% (n=170) |
| Formación continuada en psiquiatría y salud mentalf | |||
| Sesiones regulares, más de 3 al año | 14,94% (n=23) (10,09–21,54) | 6,25% (n=2) (1,55–22,04) | 13,44% (n=25) (9,21–19,2) |
| Sesiones irregulares, menos de 3 al año | 16,23% (n=25) (11,17–22,99) | 21,88% (n=7) (10,73–39,48) | 17,2% (n=32) (12,4–23,38) |
| No se realizan sesiones conjuntas de formación | 68,83% (n=106) (61,02–75,7) | 71,88% (n=23) (54–84,76) | 69,35% (n=129) (62,3–75,61) |
| Total | 100% (n=154) | 100% (n=32) | 100% (n=186) |
En la interpretación de los resultados tenemos que tener en cuenta las siguientes limitaciones: a diferencia de estudios previos, como el de Latorre et al17 en Castilla-La Mancha, la tasa de respuesta en nuestro trabajo no fue muy alta. No obstante, se obtuvo una tasa de respuesta equiparable e incluso mayor que la de otros estudios de encuesta realizados por correo en nuestro entorno18. Al excluir los CAP que daban cobertura a menos de 4.000 personas, los médicos de municipios rurales o semiurbanos se encuentran infrarrepresentados (16,16%). Además, no se dispone de unos estándares o criterios que permitan calificar una cooperación entre dispositivos como «óptima» o «no óptima», razón por la cual el equipo investigador estableció unos criterios basados en el consenso, que son arbitrarios y discutibles.
A pesar de las limitaciones comentadas, se puede afirmar que la cooperación entre AP y los servicios especializados en SM de Cataluña es satisfactoria. No obstante, podría ser conveniente reducir el tiempo de espera para las primeras visitas en los CSMA e incrementar las actividades de formación por parte de los CASD y los CSMIJ. En estudios llevados a cabo en otras comunidades autónomas16,17 y en otros países europeos19, también se concluye que la coordinación entre AP y los dispositivos de SM es susceptible de mejora. Kaltiala-Heino et al19, en un estudio realizado en Finlandia, encontraron que la mayoría de los médicos encuestados tenía una pobre opinión sobre la transferencia de información entre AP y SM. Además, solamente un 25% creía que los servicios psiquiátricos disponibles en su ciudad eran «suficientes» y un 55% opinaba que los servicios prestados en estos dispositivos eran inadecuados. Aunque en estos trabajos se mide satisfacción con la cooperación y no el grado de cooperación a través de indicadores, las conclusiones serían en realidad muy similares.
Hay ciertos obstáculos de carácter abierto (aspectos económicos, presión asistencial) y encubierto (aspectos conceptuales y actitudinales), identificados en otros países de nuestro entorno20,21, que podrían explicar las carencias en coordinación encontradas en nuestro trabajo. Con respecto a los factores encubiertos, se ha visto que algunos médicos de AP del Reino Unido21 son reacios al llamado «cuidado compartido», al quedar menos clara su función y sentirse desbordados por la atención que requieren los pacientes con trastornos mentales. Por otro lado, los especialistas en SM tienen una actitud defensiva y desconocen la «cultura» de AP. Sería interesante que futuras investigaciones se centraran en identificar cuáles son, a juicio de los profesionales de AP y SM, las principales barreras para una adecuada coordinación, con el fin de desarrollar estrategias para paliar estas dificultades en la medida de lo posible.
Conseguir que los médicos de AP de las zonas no urbanas se reúnan más habitualmente con el especialista de referencia, reciban con más frecuencia cursos de formación en SM, así como más informes de los pacientes derivados, parece también un objetivo prioritario. Las diferencias halladas en nuestro entorno podrían suponer una falta de «equidad» y repercutir en los pacientes de las zonas rurales o semiurbanas22. Se ha comprobado que es mejor para la salud mental de los pacientes de las zonas no urbanas tener unos profesionales de primaria mejor formados que la contratación de más especialistas23,24. Otro aspecto que sería interesante conocer en el futuro es cuáles son las necesidades específicas de formación en SM de los profesionales de AP de Cataluña. Algunos estudios han señalado importantes diferencias entre las habilidades que los facultativos de AP demandan y los objetivos de los programas de formación propuestos por los especialistas25. La evidencia científica indica que solamente consiguen modificar las habilidades, el conocimiento y las actitudes de los médicos de AP los programas de formación en SM multifacéticos, individualizados, interactivos, continuos y próximos al contexto de la práctica clínica real26.
Los datos obtenidos en el presente trabajo proporcionan a las autoridades sanitarias, los facultativos de AP y los especialistas en SM información sobre el grado de colaboración entre ambos dispositivos asistenciales y las áreas susceptibles de mejora en Cataluña. Próximos estudios podrían profundizar en cuáles son las barreras para la mejora de dichos aspectos y evaluar si la implantación del reciente Plan Director de Salud Mental y Adicciones27 consigue corregirlos.
- •
Un 25% de los pacientes que consultan en atención primaria sufren algún trastorno mental.
- •
Las intervenciones basadas en la coordinación con los servicios especializados de salud mental suelen ser muy eficaces.
- •
Los médicos de atención primaria valoran negativamente la coordinación con los servicios de salud mental, pero no se ha analizado de forma separada la coordinación con cada tipo servicio: adultos, infanto-juvenil y drogodependencias.
- •
Los médicos de atención primaria indican que hay peor acceso a los centros de salud mental de adultos que a los de infanto-juvenil o drogodependencias.
- •
Los centros de salud mental de adultos proporcionan una mejor formación.
- •
Los médicos de atención primaria de zonas rurales tienden a recibir menor formación en salud mental por parte de los centros de adultos, pero mayor de los centros de drogodependencias.
Agradecimiento especial a la Sra. Cristina Molina, Directora del Pla Director de Salut Mental i Addiccions del Departament de Salut de la Generalitat de Catalunya, por haber promovido la realización del estudio DASMAP.
Fuente de financiaciónEl presente trabajo forma parte del estudio DASMAP, financiado por la Direcció General de Planificació i Avaluació Sanitària (Departament de Salut de la Generalitat de Catalunya). Para la explotación de los datos se recibió una ayuda del Instituto de Salud Carlos III, a través de la convocatoria 2006 del Programa de Promoción de la Investigación Biomédica y en Ciencias de la Salud para la realización de estudios de investigaciones sobre evaluación de tecnologías sanitarias e investigación en servicios de salud (PI06/90607).
Juan Vicente Luciano y Ana Fernández han sido contratados gracias a la Financiación del Ministerio de Sanidad y Consumo, Instituto de Salud Carlos III, Red RD06/0018/0017.
Este trabajo recibió el premio a la mejor comunicación oral en la IX Jornada de la Sociedad Catalana de Calidad Asistencial, que tuvo lugar en junio de 2007 en Sant Joan de Déu-Servicios de Salud Mental (Sant Boi de Llobregat, Barcelona).