Introducción
En la atención global al paciente del actual modelo sanitario se incluye la atención farmacéutica y, concretamente, la utilización de los medicamentos. En este sentido, es muy importante seguir unos mismos criterios en la racionalización de su uso, así como dar la misma información, tanto al paciente como a los diferentes ámbitos asistenciales1. Los principales problemas que pueden derivarse de una prescripción de medicamentos no adecuada por una deficiente información o comunicación son, entre otros, las duplicidades terapéuticas, las reacciones alérgicas o anafilácticas, las interacciones clínicamente relevantes, una posología del tratamiento inadecuada, la falta de comprensión del tratamiento y un escaso cumplimiento de la terapia farmacológica2-4.
En los servicios de urgencias médicas (SUM) de nuestro entorno, tanto hospitalarios como de atención primaria (AP), es donde se hace más patente esta escasa integración de la información, ya que se visita al paciente de una manera puntual5 y en la mayoría de los casos no se dispone de un historial farmacoterapéutico previo.
En los últimos años, la mayoría de las intervenciones que tenían como objetivo aumentar la calidad de la prescripción, tanto en urgencias como en otros ámbitos asistenciales, estaban dirigidas básicamente al médico prescriptor. A veces se ha observado que eran efectivas, pero en alguna ocasión el resultado obtenido no fue el esperado6,7. Por este motivo, es necesario buscar nuevos elementos que ayuden a incrementar la calidad de la prescripción, considerando que, aparte del médico, influyen otros factores, entre los cuales está el mismo paciente. Así, partiendo de la base de que el paciente desempeña un papel activo en la prescripción de su terapia farmacológica, es importante que él sea consciente de este hecho y que esté correctamente informado para que su influencia sea beneficiosa y, de esta manera, aumente la eficiencia de su tratamiento8,9. En algunos estudios realizados en el ámbito de urgencias se ha observado que la información que tiene el paciente de su terapia dista mucho de ser la adecuada para asegurar la eficiencia de ésta10-14. Debido a lo anteriormente expuesto, se planteó la realización de un estudio en dos fases diferenciadas con los siguientes objetivos: a) una primera fase en la que se valora cómo se facilita la información farmacológica en los SUM de nuestro entorno, para detectar aspectos susceptibles de mejora, y b) una segunda fase en la que, considerando los resultados de la fase anterior, se determine si la difusión de unos pósters y folletos dirigidos a los pacientes puede aumentar la información que tiene el médico prescriptor sobre alergias a los medicamentos y la medicación que están tomando los pacientes, y la comprensión del tratamiento prescrito por parte del paciente.
Pacientes y método
Diseño
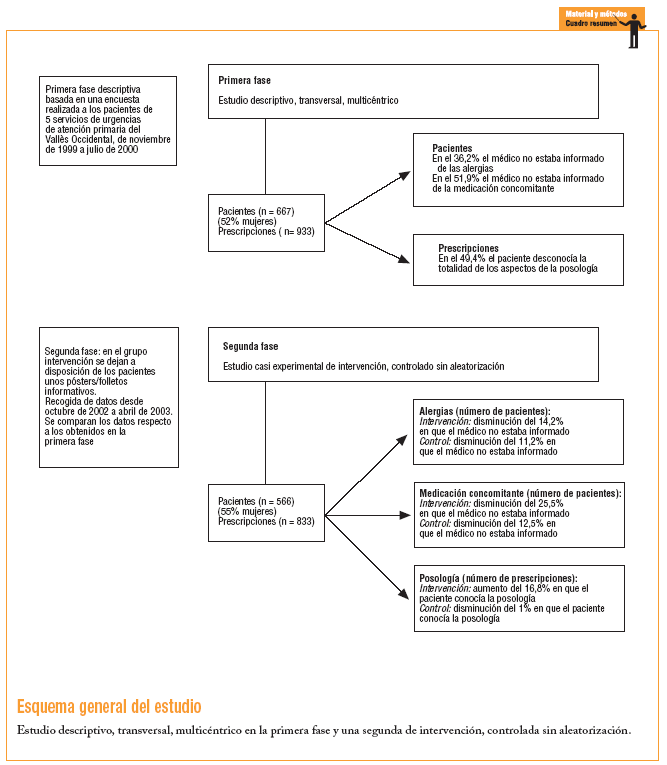
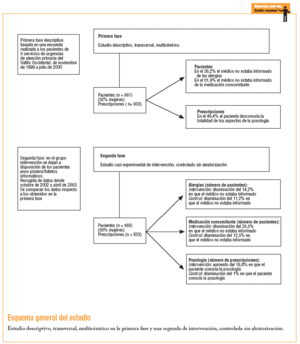
En la primera fase se realizó un estudio descriptivo, transversal, multicéntrico. En la segunda fase se llevó a cabo un estudio casi experimental, de intervención, controlado sin aleatorización.
Ámbito
En el grupo de intervención se incluyeron 2 servicios especiales de urgencias (SEU) y 3 servicios ordinarios de urgencias (SOU) del Institut Català de la Salut (ICS): el SOU Cerdanyola-Ripollet y el SEU Sabadell. En el grupo control se incluyeron el SEU Badia del Vallès, el SOU Castellar del Vallès y el SOU Santa Perpètua.
Selección de pacientes
Se incluyó a todos los pacientes que eran dados de alta del SUM durante el tiempo en que estaba el encuestador en el centro, que daban su consentimiento y cumplían con los siguientes criterios: que les había prescrito uno o más medicamentos en el SUM y tenían la capacidad suficiente (o en su defecto, su acompañante) para responder una encuesta. No se incluyó a los pacientes que solamente acudían al SUM en busca de recetas de tratamientos prescritos por otros médicos ajenos al SUM, ni tampoco aquellos a los que no se les precribió tratamiento farmacológico.
Intervenciones y seguimiento
En la segunda fase, en las salas de espera de los centros del grupo intervención se dejaron a la vista de los pacientes unos pósters y folletos informativos (anexo 1) que invitaban al paciente a informar al médico de sus alergias y la medicación concomitante, y a preguntar si tenían alguna duda sobre su tratamiento. Tanto en la primera fase como en la segunda, la información se obtuvo mediante una encuesta realizada a los pacientes que salían de la consulta médica y de la información escrita en la receta. El período de recogida de datos de la primera fase fue de noviembre de 1999 hasta julio de 2000; el de la segunda fase fue desde octubre de 2002 hasta abril de 2003. El número de días en que se realizó la encuesta fue el mismo para cada centro. Se escogió al azar el día de la semana de forma que no fuera siempre el mismo para cada SUM.
Variables
Las variables principales fueron: a) proporción de pacientes cuyo médico no estaba informado de si tenían o no alergias conocidas a medicamentos o de la medicación concomitante que estaban tomando en el momento de la visita; b) proporción de prescripciones en las que el paciente conocía la totalidad de los aspectos que se debía evaluar de su medicación (dosis, frecuencia, duración del tratamiento e instrucciones especiales de administración de cada receta). En el caso de los fármacos tópicos, no se evaluó el número de unidades administradas. Respecto a las instrucciones sobre la forma de administrarlo, sólo se consideró en los fármacos por vía oral cuando su ingesta con o sin alimentos o a una franja horaria determinada era relevante para la eficacia del tratamiento. En las variables secundarias se describió la proporción de pacientes que presentaron los siguientes problemas relacionados con los medicamentos (PRM): peligro real de alergia, si cumplían la prescripción, y el porcentaje de pacientes que presentaban duplicidad, incongruencia o interacción clínicamente relevante entre los fármacos prescritos y la medicación que tomaban de forma concomitante.
Cálculo de la muestra
En la primera fase se realizó un estudio piloto de 145 encuestas que permitió estimar que en el 40% de los pacientes el médico no estaba informado sobre la medicación concomitante. Tomando como guía esta proporción y aceptando una variabilidad del 10% y un error alfa de 0,05, se obtuvo que, como mínimo, se debía realizar 93 encuestas en cada centro. La información recogida en el estudio piloto se incorporó al estudio definitivo. En la segunda fase, partiendo de los resultados de la primera fase, donde aproximadamente en un 50% de los pacientes el médico desconocía la medicación concomitante y considerando como relevante una disminución del 15% de esta variable (asumiendo un error beta de 0,1 y un error alfa de 0,05 en distribución bilateral), se calculó una muestra de al menos 227 encuestas de cada uno de los grupos, control e intervención (programa EPIDAT, 1998).
Análisis
Las variables son cualitativas y se han expresado como frecuencias absolutas y como porcentajes con su intervalo de confianza (IC) del 95% mediante la aproximación normal. Para comparar los resultados entre la primera y la segunda fase del estudio, así como entre el grupo intervención y el grupo control, se realizó la prueba de la *2. Para determinar si las diferencias observadas entre los dos períodos y/o entre el grupo intervención y el grupo control eran debidas a la intervención realizada, se aplicó la prueba de homogeneidad de la razón de ventajas de Breslow-Day y Tarone. Se consideraron significativos los valores de p < 0,05.
Resultados
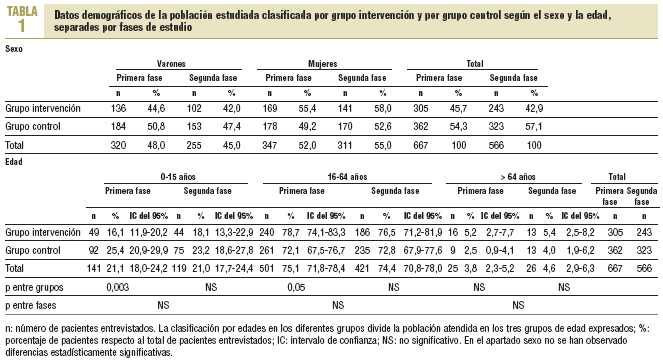
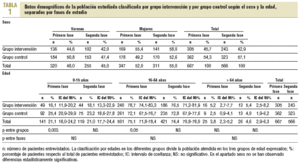
El número total de pacientes incluidos fue de 1.233 (667 en la primera fase y 566 en la segunda fase), con un 53,4% de mujeres y una edad media 29 ± 18 años (tabla 1). Se analizaron 1.766 prescripciones correspondientes a estos pacientes (933 en la primera fase y 833 en la segunda). En la segunda fase, el 64% de los pacientes del grupo intervención leyó los pósters/folletos (de ellos, el 61,3% sólo leyó el póster). Únicamente una persona no entendió el mensaje.
Información que tenía el médico sobre el historial farmacológico del paciente
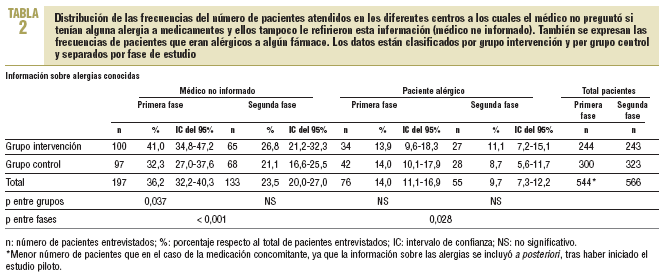
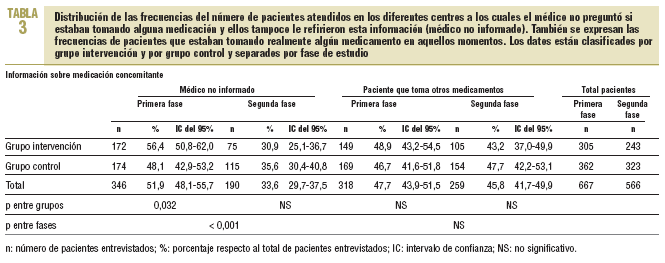
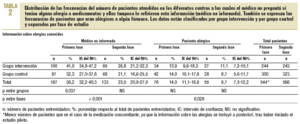
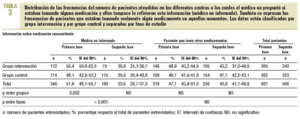
En la primera fase se observó que en el 36,2% de los pacientes el médico no estaba informado de sus alergias, ya que no lo había preguntado al paciente y éste no lo había referido, y tampoco disponía del historial del paciente. En el caso de la medicación concomitante, el médico la desconocía en el 51,9% de los pacientes (tablas 2 y 3). El número total de pacientes de la tabla 2 es inferior al de la tabla 3 porque, a raíz del análisis y la evolución del estudio piloto, se incluyó la pregunta sobre las alergias en el cuestionario original.
En la segunda fase, en el análisis antes-después se observó una disminución del 12,7% (IC del 95%, 18-7,4) y del 18,3% (IC del 95%, 23,7-12,9) en el número de pacientes cuyo médico desconocía las alergias y la medicación concomitante, respectivamente (p < 0,001). En cuanto al análisis entre grupos, en el segundo período no se observaron diferencias entre los grupos de intervención y control cuando se realizó la prueba de la *2. No obstante, cuando se aplicó la prueba de Breslow-Day y Tarone en el conocimiento de la medicación concomitante, la mejora de resultados fue mayor para el grupo intervención, con una disminución del 25,5% (IC del 95%, 33,5-17,5), frente a una reducción del 12,5% (IC del 95%, 19,8-5,2) en el grupo control (p = 0,024) (tablas 2 y 3).
En la primera fase, a 3 pacientes se les prescribió un medicamento al cual eran alérgicos. La proporción de incongruencias o duplicidades y de interacciones fue inferior en la segunda fase (3,1%) respecto a la primera (4,9%).
Comprensión del paciente del tratamiento que se le había prescrito
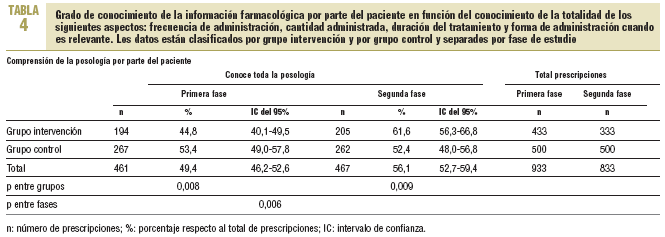
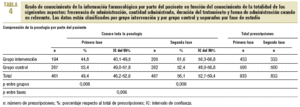
En la primera fase, en el 49,4% de las prescripciones el paciente conocía todos los aspectos de la posología del medicamento prescrito, mientras que la forma de administrarlo y la duración del tratamiento eran los aspectos que más desconocían (tabla 4).
En la segunda fase, en el análisis antes-después se observó un incremento del 6,7% (IC del 95%, 1,9-11,5) en el número de recetas de las que el paciente conocía todos los aspectos evaluados (p = 0,006). En el análisis entre grupos, el porcentaje de prescripciones en las que había un conocimiento total de la posología fue del 9,2% (IC del 95%, 2,4-16), y esta cifra fue superior en el grupo intervención respecto al grupo control (p = 0,009). En cuanto a la prueba de Breslow-Day y Tarone, la mejora de conocimiento de la posología fue mayor para el grupo intervención que para el grupo control (incremento del 16,8%; IC del 95%, 9,8-23,8; frente un decremento del 1%) (p < 0,001) (tabla 4).
Discusión
Los resultados de la primera fase del presente trabajo indican un elevado grado de desconocimiento de la historia farmacológica del paciente por parte del médico, así como una comprensión deficiente de la pauta terapéutica por parte del enfermo en los SUM del estudio. En la segunda fase, estos resultados mejoraron con una disminución de la proporción de pacientes cuyo médico desconocía sus alergias y la medicación concomitante y un aumento de la proporción de prescripciones en las que el paciente conocía todos los aspectos de la posología. Parece ser que la intervención realizada influyó en esta mejora de resultados, aunque deben considerarse las limitaciones del estudio. Así, en la primera fase del estudio se observó que el grupo intervención y el grupo control no eran homogéneos, es decir, había diferencias en los resultados de las variables analizadas (tablas 2 a 4). Esto se podría haber minimizado aleatorizando a los pacientes, pero no fue posible ya que el tipo de intervención no permitía que el grupo control y el grupo intervención estuvieran en un mismo centro. Por este motivo, en el análisis de los resultados se realizó la prueba de razón de ventajas de Breslow-Day y Tarone, ya que tiene en cuenta el punto de partida de cada grupo para el análisis de los datos. También hay que considerar que es posible que se produjera el efecto Hawthorne, ya que el médico conocía la presencia del encuestador pero, al analizar diferencias entre el grupo control y el grupo intervención, resta importancia al problema porque, si se produjo, lo hizo en los 2 grupos. Otra limitación que cabe considerar es que el investigador era también el encuestador y que la fuente principal de información fue el paciente (no se contrastó con ninguna otra). Para minimizar este problema se intentó que la encuesta fuera muy estructurada y con preguntas concretas y cerradas, que no reflejaran valoraciones subjetivas.
Información que tenía el médico sobre el historial farmacológico del paciente
Del resultado de esta variable cabe destacar el elevado porcentaje de pacientes cuyo médico de urgencias desconoce información relevante sobre su historial farmacológico (en alrededor del 35% de los pacientes desconoce la información sobre las alergias y en el 50% la referente a la medicación concomitante). Este resultado es similar al de otros estudios realizados en los servicios de urgencias, tanto en nuestro ámbito, con un estudio en el que se observó que en un 38,2% de las historias del servicio de urgencias faltaba registrar las alergias del paciente15, como del extranjero, donde se observó que había falta de información relevante para el clínico en el 32% de los pacientes atendidos en los servicios de urgencias16. El hecho de indicar a los pacientes de los SUM que informen al médico sobre su historial farmacológico ha propiciado que los médicos estén más informados sobre este tema. En el caso de las alergias, esto no se ha podido observar debido probablemente a la más baja proporción de pacientes alérgicos incluidos en el estudio respecto a los que toman medicación concomitante (los pacientes que tienen algún tipo de alergia son los más motivados para informar sobre ella). También es importante observar que esta mejora de la información probablemente influyó en una disminución del porcentaje de PRM evaluados. A pesar de todo, se cree conveniente no confiar únicamente en la memoria de los pacientes y optar por una solución más eficiente a esta falta de información del médico del SUM, como sería la instauración de un sistema de información integrado e informatizado en todos los ámbitos asistenciales, tal como indican otros autores4. Faltaría investigar si este sistema contribuye a una mayor calidad de la prescripción.
Comprensión del paciente del tratamiento que se le había prescrito
Los resultados del presente estudio coinciden con los de otros trabajos publicados al indicar un bajo grado de comprensión del tratamiento prescrito por parte del paciente nada más salir de la consulta médica del SUM10-13. De todas maneras, se debe tener en cuenta que el paciente podrá tener otras fuentes de información, fuera del SUM, como son su médico de cabecera o la oficina de farmacia1.
La colocación de unos pósters en las salas de espera en los que se anime al paciente a interesarse más por su terapia farmacológica ha mostrado ser eficaz para aumentar esta comprensión de su tratamiento, sea porque el mismo paciente se ha interesado más o porque el póster también ha servido de recordatorio al médico para que facilite más información. Este aumento de la comprensión se ha producido sin que se incidiera en la mejora de la información escrita suministrada al paciente. Sería interesante investigar si la implantación de un sistema informatizado de la prescripción que permitiera la obtención de unas recetas correctamente cumplimentadas puede ayudar también a obtener una mayor comprensión del tratamiento prescrito.
En un principio se podría considerar que la angustia o el estado de salud del paciente de un SUM14 no permitirían la lectura y la comprensión de unos pósters y folletos informativos; esto no ha sido así, sobre todo en el caso de los pósters (el 61,3% de los pacientes que leyeron estos elementos comunicativos solo leyó los pósters). Seguramente el hecho de que los pósters estuvieran más a la vista que los folletos (se colgaron justo al lado de la puerta del consultorio médico y los folletos se dejaron en las mesillas de las salas de espera) ha influido en que tuvieran mejor resultado. Esto sugiere que, en el momento de utilizar estos elementos de comunicación, también es importante considerar dónde se ubicarán, aparte de garantizar que tengan un diseño atractivo y que contengan un mensaje comprensible para la mayoría de la población. Así, se puede afirmar que pueden ser una buena medida (no tienen un elevado coste y no suponen un sobreesfuerzo para los profesionales sanitarios) para implicar más al paciente del SUM en su terapia y potenciar la comunicación entre médico y paciente. Debemos pensar que, en la relación médico-paciente, el médico no es el único agente que actúa, sino que el paciente tiene su parte de responsabilidad. Por este motivo, es fundamental realizar intervenciones dirigidas a los pacientes que ayuden a mejorar esta relación.
También es necesario considerar que los resultados positivos de esta intervención en el aumento de la comprensión que tiene el paciente de su tratamiento podrían ser extrapolables a otro tipo de consultas médicas, tanto del ámbito de la atención primaria como del hospitalario.
En definitiva, es importante haber conseguido aumentar la comprensión que tiene el paciente de su tratamiento y potenciar la comunicación médico-paciente porque, para mejorar el cumplimiento terapéutico, hay un amplio consenso en considerar que, aparte de seleccionar correctamente el tratamiento, es fundamental establecer una buena relación médico-paciente y dedicar tiempo a suministrar información, instrucciones y recomendaciones3,17.
Agradecimientos
A l'Àmbit Centre de l'Institut Català de la Salut y al personal sanitario de los SUM del estudio por su colaboración y ayuda. A la empresa Boldú Comunicació por el diseño de los pósters y folletos informativos.