Introducción
La diabetes mellitus (DM) es una de las enfermedades más frecuentes. Se estima que su prevalencia en nuestro país oscila entre el 4 y el 6% de la población1.
Un 15% de los pacientes diabéticos desarrollará a lo largo de su vida problemas en sus pies, que afectan con mayor frecuencia a la población de 45-65 años2. Los signos y síntomas clínicos que configuran el pie diabético (PD) tienen una prevalencia del 8 y el 13%3. Los problemas comunes incluyen la infección, la ulceración o la gangrena, llegando en casos severos a la amputación de un dedo, un pie o una pierna2. El pie diabético afectará a la actividad social, laboral y familiar del paciente y supone un elevado coste, tanto para la familia como para el enfermo y el sistema de salud4. En el 7,5% de todos los diabéticos y en el 15% de los mayores de 80 años se desarrollará una alteración trófica del pie5. El porcentaje de diabéticos que durante la evolución de su enfermedad no presenta ningún tipo de alteración es apenas de un 7%6.
Hasta un 10% de los casos que presentan problemas en los pies requieren largos ingresos hospitalarios o la amputación de la extremidad afectada1.
Las amputaciones en el PD son 15 veces más frecuentes entre personas con DM, aunque un 50% podría ser prevenidas7. La incidencia de amputaciones es de 5,97 por cada 100.000 diabéticos/año, elevándose en edades superiores a los 45 años a 9,15 por cada 100.000 diabéticos/año8. Además, las personas que han sufrido una amputación tienen un 50% más de riesgo de morir en los 3 años siguientes6 y un tercio de los diabéticos que han precisado una amputación mayor pierden la extremidad contralateral en un período de 5 años3.
Se puede definir el PD como la alteración clínica de origen preferentemente neuropático e inducida por una situación de hiperglucemia mantenida, a la que puede añadirse un proceso isquémico que, con desencadenante traumático, produce lesión y/o ulceración del pie9.
Las principales causas que determinan la aparición/evolución del pie diabético son consecuencia directa de la degeneración inducida en distintas localizaciones por la diabetes, y son las siguientes: neuropatía (sensorial, motora, autónoma)10, enfermedad vascular periférica (macroangiopatía, microangiopatía) y susceptibilidad de infección (defectos de la función leucocitaria).
Podemos diferenciar varios tipos de pie diabético11:
1. Pie neuropático:
Neuropatía sensitiva: falta de sensibilidad táctil, térmica, dolorosa y vibratoria; dolor o parestesias.
Neuropatía motora: atrofia y debilidad muscular en la musculatura intrínseca.
Neuropatía autónoma: piel caliente y disminución o ausencia de sudor.
2. Pie vasculopático: claudicación intermitente y dolor de reposo, empeora con el decúbito y mejora con las piernas colgando; frío en los pies, disminución o ausencia de pulsos.
3. Pie neuroisquémico: poco frecuente (suelen coincidir con el pie neuropático o isquémico).
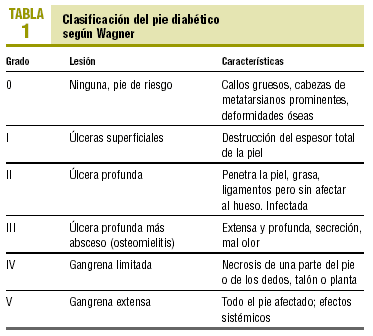
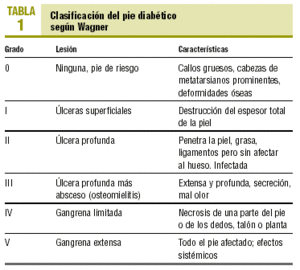
Proponemos la clasificación del PD según Wagner (tabla 1)12.
Este trabajo pretende ofrecer el esquema básico de actuación para el cuidado adecuado del PD para prevenir sus complicaciones y tratar sus problemas, y va dirigido a todos los pacientes diabéticos desde el mismo momento en que se diagnostica la diabetes.
Objetivos
Mejorar la información y formación del personal de enfermería respecto al PD, posibilitando una mayor calidad asistencial.
Mejorar la información y formación de los pacientes diabéticos sobre los cuidados de sus pies y de la diabetes, posibilitando una mayor calidad de vida y, por tanto, reduciendo las secuelas y complicaciones.
Específicos
Identificar al paciente con pie de riesgo (tabla 2)13.
Educación sanitaria del paciente, familiares y/o cuidadores para el correcto cuidado del PD.
Aumentar la autoestima e independencia del paciente respecto a su nueva situación.
Prevención, detección y tratamiento precoz de cualquier lesión en el pie, especialmente úlcera.
Abordaje de enfermería
1. Recepción y toma de datos del paciente diagnosticado de DM8.
2. Valoración de enfermería:
Antecedentes de interés: diabetes (insulina, glucemia, dieta, tratamiento); peso, talla; tabaquismo, alcoholismo, uso de drogas, ejercicio; hipertensión; ocupación/oficio; problemas cardíacos, de visión, renales, óseos, de movilidad; historia previa de úlceras.
Signos y síntomas: sensación de hormigueo y acorchamiento en los pies, dolor de piernas al andar, inflamación de las piernas, sudores.
3. Valoración de necesidades, patrones o modelo de enfermería (a elegir según lugar de trabajo).
4. Exploración del pie14-17: se realizará la primera vez que recibamos al paciente en la consulta y cada 2-3 meses (al menos un examen exhaustivo al año).
4.1. Exploración física: en decúbito y bipedestación, para analizar deformidades, prominencias, hallux valgus, etc.
Valorar: sequedad de la piel, coexistencia de micosis, zonas de hiperqueratosis, atrofia cutánea y pérdida de vello en la extremidad.
4.2. Exploración vascular:
Palpación de pulsos pedios y tibiales posteriores.
Temperatura, coloración, tiempo de recuperación capilar de la piel, repleción venosa.
4.3. Exploración hemodinámica: cuando se sospeche de compromiso vascular severo, derivar a especialista (en este caso se recomendaría un estudio vascular no invasivo, como el Doppler).
4.4. Exploración neurológica: será llevada a cabo por el médico de familia, especialista o podólogo. Comprende las siguientes técnicas: exploración superficial (tacto, dolor, temperatura), exploración profunda (vibratoria y presora), artrocinética, dolor profundo11, valoración de la función motora del miembro inferior (reflejo cutáneo plantar y reflejo aquíleo y rotuliano, tono muscular)18.
Información al paciente
Explicar al paciente, familia y/o cuidador los motivos por los que realizamos el procedimiento y el fin que pretendemos alcanzar, solicitando su cooperación.
Planificación de cuidados
Diagnósticos de enfermería19,20
Dolor relacionado con disminución del aporte de oxígeno al músculo en actividad.
Riesgo de lesión relacionado con la neuropatía.
Riesgo de deterioro de la integridad cutánea relacionada con alteración de la circulación y sensibilidad.
Alteración en el mantenimiento de la salud relacionado con una falta de conocimientos acerca de la enfermedad, el programa de ejercicios, los cuidados de los pies, etc.
Ansiedad relacionada con la falta de conocimientos sobre procedimientos preoperatorios o postoperatorios.
Deterioro de la movilidad física relacionado con lesión en el pie; negativa a moverse; limitación de la amplitud de movimiento; disminución de la fuerza, control y/o masa muscular.
Descripción del procedimiento
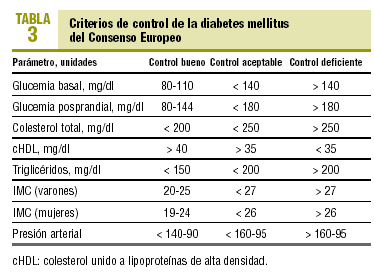
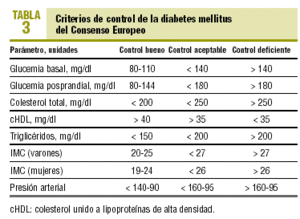
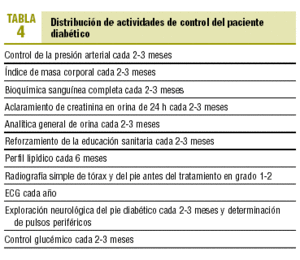
En todo diabético no hospitalizado se recomienda realizar los siguientes controles en coordinación con el médico de familia correspondiente (véanse los valores en la tabla 3 y las actividades en la tabla 4)8:
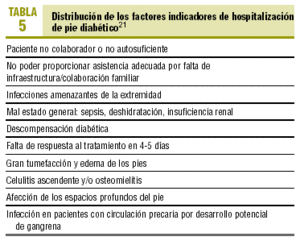
Si la evolución no es la adecuada debería ser remitido para su hospitalización (tabla 5).
Cuidados de enfermería
Dependiendo del grado en el que se encuentre el pie del paciente diabético, según la escala de Wagner, llevaremos a cabo los siguientes cuidados:
Grado 08
Material para higiene: palangana, toalla, jabón o gel de pH ligeramente neutro, guantes no estériles, lima de cartón, espejo, agua tibia, cremas ricas en sustancias hidratantes y suavizantes como lanolina.
Material para el control glucémico: reflectómetro, tiras reactivas, lancetas, guantes.
Material de curas: apósito hidrocoloide extrafino, antiséptico, piedra pómez, crema salicilada al 10%, antimicóticos, crema de urea al 15%.
Material para educación: trípticos informativos, hoja de periódico.
Actividades
Comprobar los conocimientos del paciente sobre la diabetes mediante anamnesis.
Lavar el pie del paciente diabético con agua tibia y jabón ligeramente neutro.
Exploración del estado general del pie, especialmente en los espacios interdigitales, buscando presencia de humedad, maceración, descamación de la piel, cortes o heridas.
Si hay hiperqueratosis, se aplicará tópicamente vaselina salicilada al 10% una vez al día durante una semana, o crema hidratante a base de lanolina o urea después de un correcto lavado y secado de los pies, 1-2 veces al día. La utilización de piedra pómez es muy recomendable para eliminar durezas.
Si hay fisuras, aplicar un apósito hidrocoloide extrafino cada 48-72 h. Están indicados los antisépticos suaves y, a ser posible, que no tiñan la piel21.
En el caso de presentar deformidades, valorar la posibilidad de prótesis de silicona o plantillas22.
Uña incarnata: no cortar las uñas sino limarlas. Si ésta es recidivante se realizará tratamiento quirúrgico.
Micosis, pie de atleta: se trata con antimicóticos tópicos y evitando la humedad del pie21.
Educación sanitaria8
1. Buen control metabólico.
2. Evitar el tabaco y el alcohol.
3. Evitar el sobrepeso, la obesidad y el sedentarismo.
4. Nunca caminar descalzo sobre cualquier superficie o piso, especialmente en la playa.
5. Calzado: a) inspeccionar el calzado por dentro diariamente (grietas, clavos punzantes, piedrecillas o cualquier otra irregularidad que pueda irritar su piel), y b) los zapatos deben ser amplios, confortables y bien acojinados, blandos y flexibles y de cuero porque transpira mejor el pie (se recomiendan zapatos deportivos con suela de goma); si son nuevos, utilizarlos de forma progresiva (mejor a última hora de la tarde), y con poco tacón (2-3 cm en varones y hasta 4 cm en mujeres). La puntera debe permitir el movimiento de los dedos. La suela debe ser antideslizante y no demasiado gruesa.
6. Calcetines: utilizar siempre, incluso con sandalias o zapatillas. Son preferibles de algodón o lana, de tamaño adecuado y sin costuras, remiendos o dobleces. Cambiarlos cada día. Se evitarán las ligas.
7. Higiene: es necesario lavarse los pies diariamente, con agua tibia o fría, durante 5 min. Antes de introducir los pies en el agua se debe comprobar la temperatura con el codo. Es importante secar con cuidado los pies, sobre todo entre los espacios interdigitales. Para ello se puede usar un secador con aire frío (se puede utilizar polvos de talco con óxido de cinc sobre las zonas donde se acumula la humedad).
No utilizar almohadillas eléctricas o botellas de agua caliente para calentarse los pies.
Hidratación: después del aseo, aplicar crema hidratante en la planta, el dorso y el talón, pero no en los espacios interdigitales (crema de urea al 15% o con lanolina).
8. Inspección diaria: se realizará observando el dorso, la planta y los espacios interdigitales con un espejo.
Buscar: lesiones entre los dedos, cambios de color, hinchazón, ampollas, callos, durezas, cambios en la cantidad de vello en las piernas, parestesias, inflamación, quemaduras, ulceraciones.
Si tiene helomas y/o hiperqueratosis, evitar la «autocirugía de cuarto de baño». Se recomienda acudir al podólogo.
Si aparece alguna de las lesiones anteriores, lavarla con agua y jabón, aplicar antiséptico incoloro y cubrir con gasas; tras ello, se acudirá al podólogo o centro sanitario de referencia identificándose como diabético.
9. Uñas: deben cortarse con cuidado usando tijeras de borde romo, aunque es preferible limarlas, nunca más allá del límite de los dedos (1-2 mm) y sus bordes han de quedar rectos, se puede utilizar lima de cartón. Las uñas gruesas o que se rompen con facilidad deben ser cortadas por un podólogo.
10. Actividad física:
Camine diariamente al menos 30 min. Ir aumentando gradualmente la distancia recorrida, con calzado adecuado. Ejercicio recomendado: nadar, montar en bicicleta...
Enseñar ejercicios del tipo: descalzo, sin calcetines y sentado cómodamente en una silla, coloque una hoja de periódico bajo sus pies e intente partirla a la mitad usando solamente los pies. Una vez conseguido, repita la operación con cada uno de los trozos obtenidos 2 veces más. Por último, intente formar con todos los trozos una pelotilla de papel, recordando que solamente puede utilizar los pies para ello, y una vez que lo haya hecho, cójala con ambos pies y tírela lo más lejos posible8.
Grado 1-28
Material de curas: guantes estériles y no estériles, suero fisiológico y solución antiséptica (clorhexidina), gasas estériles, sulfadiacina argéntica, apósito hidrocoloide, alginatos o apósitos de carbón activado y plata, jeringa de 50 ml, bisturí, vendas de algodón y crepé, esparadrapo, hisopo estéril, compresas estériles de gasa hidrófila. Material para control glucémico (véase grado 0).
Actividades
Exploración física del pie, prestando especial atención a la superficie plantar, cabeza de los metatarsianos y espacios interdigitales, buscando pérdida de espesor cutáneo.
Evaluar la causa que originó la lesión.
Tomar una muestra de la úlcera hasta llegar al fondo para cultivo y antibiograma.
Limpieza diaria de la herida con suero fisiológico o solución antiséptica (clorhexidina) y desbridamiento en caso de que presente tejido necrótico, esfacelos o detritos; ayudarnos con productos como las enzimas proteolíticas o los hidrogeles.
Valorar la lesión cada 2-3 días, especialmente la existencia de infección: celulitis, crepitación, afección ósea, exudado purulento, fetidez, profundidad, fístulas, gangrena21.
Se recomienda realizar una cura húmeda para favorecer la cicatrización. Tópicamente, ante signos de infección, estaría indicado el uso de sulfadiacina argéntica y en lesiones muy exudativas, productos absorbentes, como los apósitos de hidrofibra de hidrocoloide, los alginatos, y también los apósitos de carbón activado y plata21.
Se aconseja, para favorecer el retorno venoso, elevar las piernas con una almohada al dormir y al sentarse.
Realizar ejercicios de flexoextensión y rotación del tobillo y, si es posible, de la rodilla.
Reposo estricto durante un mínimo de 3 semanas.
Realizar una radiografía focalizada de la zona.
Vendaje de la zona lesionada con vendas de crepé (técnica en espiral o en ocho).
Antibióticos si hay infección tras la recogida de cultivo, siempre con prescripción médica1. Analgésicos necesarios asociados a inhibidores de la secreción gástrica1. Heparina cálcica subcutánea y uso de algún plan de antiagregación plaquetaria y pentoxifilina1.
Educación sanitaria.
Fisioterapia del pie diabético22: evitar los ejercicios de apoyo de peso, como trotar y la marcha prolongada. Sí se realizarán ejercicios sin carga de peso como natación, ciclismo, remo y ejercicios de los miembros superiores.
Localmente, ante una úlcera que no sigue una evolución satisfactoria, se sospecha osteomielitis (realizar siempre una radiografía de la zona)21.
Grado 3-48
Material de curas y control glucémico (véase grado 1-2), oxígeno directo sobre la úlcera.
Actividades
Exploración física del pie (especial atención a los pulsos periféricos, tiempo de llenado capilar).
Si presenta abscesos, gangrena húmeda o signos generales de infección, derivar al hospital.
Radiografía focalizada de la zona.
Muestra de la herida para cultivo y antibiograma.
Limpiar con suero fisiológico a chorro teniendo en cuenta que el envase no toque la piel. Desbridamiento si procede y vendaje de la zona.
Antibióticos en caso de infección según prescripción médica. Analgésicos necesarios asociados a inhibidores de la secreción gástrica1. Heparina cálcica subcutánea y uso de algún plan de antiagregación plaquetaria y pentoxifilina1.
Oxigenoterapia según prescripción médica directamente sobre la piel (con mascarilla o tubo).
Educación sanitaria y fisioterapia del pie diabético (véase grado 1-2).
Gangrena de un dedo/dedos del pie: estudiar circulación periférica y valorar tratamiento quirúrgico21.
Grado 5
Material de curas (véase grado 1-2)8.
Actividades
1. Tratamiento preoperatorio: abarcaría 1-5 días19:
Ingreso urgente en el hospital8.
Exploración física para valorar la extensión de la gangrena.
Cuidado o vigilancia de la otra extremidad inferior porque tiene alto riesgo de ulceración8.
Ejercicios respiratorios para mejorar la ventilación, tonificación general, higiene postural (para evitar retracciones articulares o capsulotendinosas)1.
Concienciación de lo que va a ser su nuevo esquema corporal.
Tratamiento quirúrgico-amputación8.
2. Cuidados posquirúrgicos18: valorar el estado físico y mental del paciente. Consistiría en:
Constantes habituales, control de la diuresis y vigilancia del apósito1.
Fluidoterapia parenteral e insulinoterapia según los controles de glucemia cada 6 h.
Tratamiento analgésico. A veces, se requiere interconsulta con la unidad de dolor.
Cambios posturales y demás medidas preventivas de úlceras por presión.
Realización de la cura diariamente.
Higiene del muñón al quitarse la prótesis al final del día con jabón líquido/gel neutro y agua caliente cambiándola gradualmente a fría y secar bien. Aplicar antiséptico (clorhexidina y/o povidona yodada). No es recomendable utilizar alcohol sobre el muñón.
Prevención del edema mediante un vendaje compresivo de distal a proximal (en espiga)19:
* Muñones por encima de la rodilla: en decúbito supino, utilizamos venda de crepé de 5 * 15 cm. Se comienza en la cara anterior del muslo, se cruza sobre el surco glúteo, se cubre de modo circular con una vuelta para sujetar la venda en la parte posterior y a partir de ahí comenzamos con las diagonales: la primera desde la parte externa superior a la parte interna inferior del muñón; alrededor del extremo inferior del muñón para comenzar una segunda vuelta diagonal desde la parte externa final a la zona interna superior, asegurando que el vendaje se adapta a la ingle; se continúa para hacer dos giros rectos en el extremo proximal al muñón, terminando con el vendaje en su cara externa (repetir las diagonales).
* Muñones por debajo de la rodilla: posición en sedestación, venda de crepé de 5 * 10 cm. Se comienza en la cara anterior, en el tubérculo tibial, y se continúa como en el caso anterior cubriendo las caras central, externa e interna de la extremidad del muñón; se asegura el vendaje dando 2 vueltas alrededor del muslo, justamente por encima de la rodilla antes de sujetar el extremo de la venda. Si el muñón es muy corto, se puede vendar por encima de la rótula hacia el extremo distal del muslo, pero sin presionar sobre ésta. Prevención de retracciones musculares por actitudes viciosas de las articulaciones (higiene postural).
Mantener o ganar fuerza mediante un programa de ejercicios: cinesiterapia, ejercicios asistidos de muñón y activos del miembro contralateral y tronco; cambios posturales independientes y el movimiento, con ayuda, para ir al baño. Posteriormente, movimientos activos del muñón y se inicia la deambulación con andador o bastones, si es posible1.
Recomendar que el psiquiatra valore la respuesta emocional del paciente a la amputación1.
Educación sanitaria.
Recomendaciones al alta hospitalaria1: controlar la presión arterial, el consumo de tabaco y controlar los valores de glucosa y lípidos en sangre; dieta correspondiente. Se recuerdan los cuidados de la lesión y la importancia de evitar el apoyo sobre ésta.
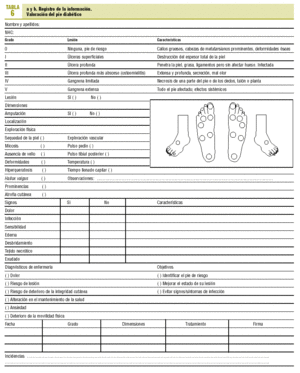
El registro de la información se expone en la tabla 6 a y b.
Las complicaciones y precauciones22-24 más importantes se describen en la tabla 7.
Los criterios e indicadores de calidad asistencial se describen en la tabla 8.
Conclusiones
Dado que en la actualidad el número de pacientes diabéticos va aumentando significativamente, y con ello aparecen más casos de pie diabético, resulta necesario ampliar los conocimientos para poder prevenir las complicaciones podales y tratar las que estén presentes para conseguir una mejora en la calidad de vida. Para ello, se realiza este manual de atención del PD para personal de enfermería con el objetivo de facilitar la labor asistencial en dicho sector de la población.
Agradecimientos
A D. Luis Arantón Areosa, enfermero y supervisor de la unidad de Calidad del CH Arquitecto Marcide-Profesor Novoa Santos, por su desinteresada colaboración en la realización de este trabajo.