Introducción
Se da el nombre de arteriopatía periférica (AP) a la enfermedad arteriosclerótica de las extremidades inferiores. De las 3 grandes manifestaciones clínicas de la arteriosclerosis, es la de pronóstico más benigno, pero ya en el estudio de Framingham se observó que los enfermos con claudicación intermitente presentaban un riesgo de mortalidad cardiovascular 2 veces superior que los pacientes sin claudicación de iguales edad y sexo1. Estudios posteriores han demostrado que también la AP asintomática conlleva un incremento del riesgo de presentar eventos cardiovasculares y mortalidad total2-4.
El Doppler de bolsillo es un instrumento fácil de utilizar y permite realizar el diagnóstico de AP en el paciente asintomático. Con la ayuda de un esfigmomanómetro es posible determinar la presión arterial sistólica (PAS) en las arterias braquiales, pedias y tibiales posteriores y así poder calcular el índice tobillo-brazo (ITB)5,6. Son muchos los estudios realizados que demuestran la validez del ITB y su valor como predictor de morbimortalidad cardiovascular y mortalidad total2-4,7-9. El diagnóstico temprano de la AP, cuando el paciente está todavía asintomático, permite iniciar el tratamiento de forma precoz y mejorar su pronóstico10,11.
El cálculo del ITB puede ser especialmente útil en el paciente con diabetes mellitus tipo 2 (DM2), que tiene un elevado riesgo cardiovascular. La AP es una de las complicaciones de la DM2 y un factor etiológico y de mal pronóstico de pie diabético12-16.
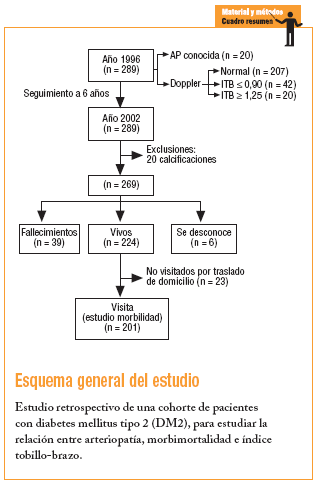
Se han publicado pocos estudios acerca de la prevalencia de AP en pacientes con DM2 en los que se haya utilizado el Doppler, y menos aún estudios de seguimiento de estos enfermos para conocer su pronóstico17,18. Por este motivo, en 1996 se realizó en Mataró un estudio con el objetivo de conocer la prevalencia de AP en los pacientes con DM2 atendidos en el centro de salud19. A los diabéticos sin AP conocida se les practicó una exploración con Doppler para calcular el ITB de cada extremidad inferior. La prevalencia de AP hallada fue del 21,4%, muy superior a la previamente diagnosticada (6,9%).
En el año 2002 nos planteamos conocer el estado de los pacientes estudiados en el año 1996 e iniciamos un nuevo estudio con el objetivo de conocer la morbimortalidad a los 6 años de los pacientes con DM2, en relación con la presencia o no de AP, y el valor del ITB como predictor de morbimortalidad cardiovascular y total en la DM2.
Sujetos y método
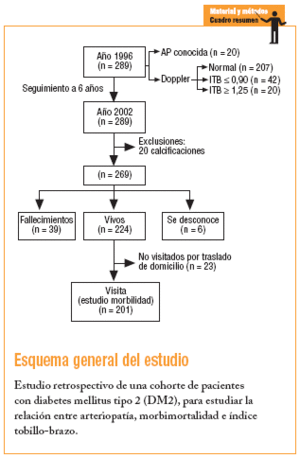
Se trata de un estudio retrospectivo de seguimiento de una cohorte durante 6 años.
Han participado en el trabajo los diabéticos estudiados en 1996. Se ha excluido a 20 pacientes que presentaban criterios de calcificación, hecho que impide conocer el estado intraluminal de las arterias. También se ha excluido a los diabéticos a los que no ha sido posible localizar y de los que se desconocía si estaban vivos o muertos, y en el estudio de morbilidad, a los que se habían trasladado de domicilio y no pudieron acudir a la visita.
La recogida de datos se realizó desde el 1 de julio de 2002 hasta el 28 de febrero de 2003. Los pacientes fueron citados y en cada uno se realizaron una anamnesis, una exploración física, un electrocardiograma, una exploración oftalmológica y una analítica general.
Se revisaron todas las historias clínicas desde la realización del Doppler en 1996 hasta la última visita en el centro para registrar los nuevos eventos tanto microvasculares como macrovasculares. Los criterios diagnósticos fueron los mismos que se utilizaron en el año 1996:
AP: diagnóstico bien documentado en la historia clínica o un ITB ¾ 0,90 en al menos una de las 2 extremidades inferiores.
Cardiopatía isquémica: episodio bien documentado de angina de pecho, infarto agudo de miocardio (IAM) o intervención quirúrgica coronaria.
Accidente cerebrovascular (ACV) isquémico: episodio bien documentado de ACV isquémico o estenosis de los troncos supraaórticos é 50%.
Neuropatía: diagnóstico presente en la historia clínica.
Insuficiencia cardíaca: diagnóstico presente en la historia clínica.
Nefropatía: presencia confirmada de microalbuminuria (30-300 mg/24 h) o proteinuria (> 300 mg/24 h) y/o creatinina > 1,3 mg/dl.
Retinopatía: diagnóstico realizado por oftalmólogo.
Úlceras: registro en la historia.
Evento cardiovascular no mortal: nuevo diagnóstico de AP o nuevo episodio de cardiopatía isquémica o ACV no mortal.
Mortalidad: se consultaron los archivos de pasivos del centro de salud y los del único hospital de referencia (Hospital de Mataró) para conocer la causa de muerte de los pacientes fallecidos durante el período estudiado. Las causas se clasificaron en: a) cardiovasculares (IAM, ACV isquémico, AP, muerte súbita), y b) no cardiovasculares (todas las restantes).
Cuando las historias clínicas no se encontraban en el archivo del centro se consultaba la base de datos informática SIAP (Sistema Informàtic d'Atenció Primaria) para conocer si el paciente había fallecido y/o había cambiado de domicilio.
Los datos se introdujeron en una base de datos informatizada y se exploraron con el programa estadístico SPSS/PC versión 12. Para su análisis se ha utilizado la prueba de la *2 y el análisis de regresión logística binaria (selección de variables por pasos hacia delante). Las variables introducidas fueron: edad, sexo, años de evolución de la diabetes, hipertensión arterial (HTA), tabaquismo, dislipidemia, valor del ITB y presencia de enfermedad cardiovascular en 1996 (cardiopatía isquémica, ACV y AP conocida). Como prueba de bondad de ajuste se utilizó, en todos los casos, la prueba de Hosmer-Lemeshow.
Se ha comparado a los pacientes sin AP en 1996 con los que presentaban AP (diagnóstico bien documentado en historia clínica o ITB ¾ 0,90) y con los que tenían un ITB ¾ 0,90.
Resultados
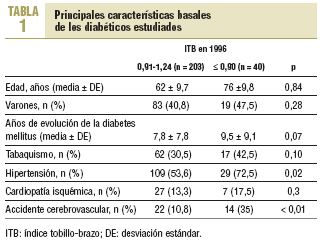
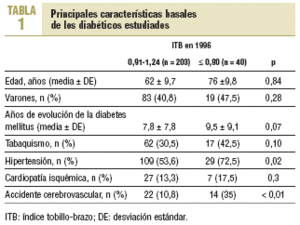
De los 269 pacientes estudiados en 1996, 207 no presentaban AP. De los 62 con AP, 20 estaban previamente diagnosticados y a 42 se diagnosticó tras realizar una exploración con Doppler. En la tabla 1 constan las características de los pacientes en función de los valores de ITB obtenidos. Se encontró una mayor prevalencia de HTA y enfermedad cerebrovascular entre los pacientes con ITB ¾ 0,90.
De los pacientes que no presentaban criterios de calcificación se desconocían los datos de 6, por lo que se excluyeron (en 1996, 2 presentaban ITB patológico y 4, ITB normal). El estudio de mortalidad se ha realizado con 263 diabéticos.
Se han trasladado de domicilio y no han podido acudir a la visita de control, aunque se sabe que están vivos, 23 diabéticos. De éstos, 2 pertenecían al grupo de AP conocida y 21 al grupo de ITB normal. Estos pacientes no presentaban diferencias estadísticamente significativas con los pacientes estudiados con respecto a la edad, el sexo, la presencia de AP, los factores de riesgo cardiovascular y la presencia de cardiopatía isquémica o ACV en 1996. Después de las exclusiones, el estudio de morbilidad se ha realizado con 201 diabéticos.
Mortalidad
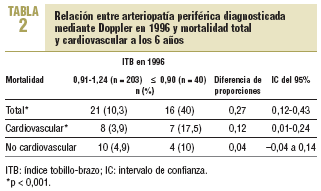
Del total de diabéticos estudiados han fallecido 39 (14,8%), de los cuales 19 presentaban AP en 1996 (31,6%) y 20 (9,8%) no la presentaban (p = 0,001). Han muerto por causa cardiovascular 21 pacientes, 12 (57,1%) con AP y 9 (42,8%) sin AP (p = 0,001).
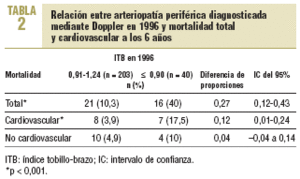
De los 40 pacientes con ITB patológico (¾ 0,90) han fallecido 16 (40%), y 21 (10,3%) con ITB normal (p < 0,001). Han muerto por causa cardiovascular 7 (17,5%) con ITB patológico y 8 (3,9%) con exploración normal (p = 0,017) (tabla 2).
No se han hallado diferencias estadísticamente significativas en las muertes no cardiovasculares.
Morbilidad
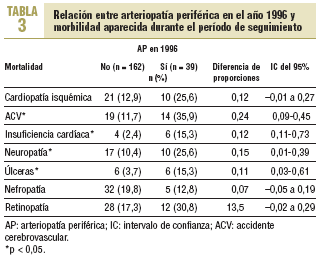
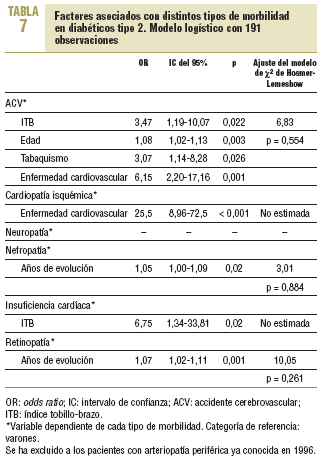
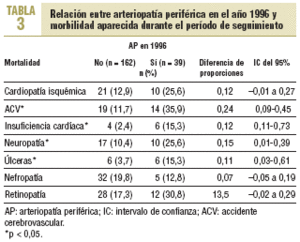
De los 201 pacientes que han podido ser visitados, los que presentaban AP en 1996 han presentado un número significativamente mayor de episodios de cardiopatía isquémica (p = 0,04), ACV (p < 0,001) y úlceras (p = 0,006), así como una mayor probabilidad de presentar insuficiencia cardíaca congestiva (p = 0,001), neuropatía (p = 0,01) y retinopatía (p = 0,05). Las diferencias no son significativas para la nefropatía (tabla 3).
Morbimortalidad
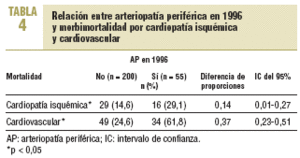
Al analizar conjuntamente la morbimortalidad se observa que 16 (29,1%) diabéticos con AP en 1996 han presentado un evento coronario y 34 (61,8%), uno cardiovascular, en comparación con 29 (14,6%) (p = 0,01) y 49 (24,6%) (p < 0,001) sin AP (tabla 4). Los pacientes que presentaban ITB patológico han mostrado una mayor probabilidad de presentar un evento cardiovascular (p < 0,001), pero no coronario (tabla 5).
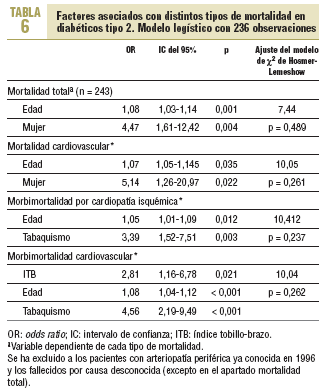
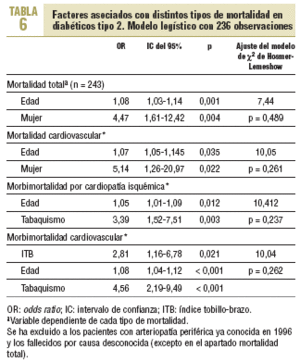
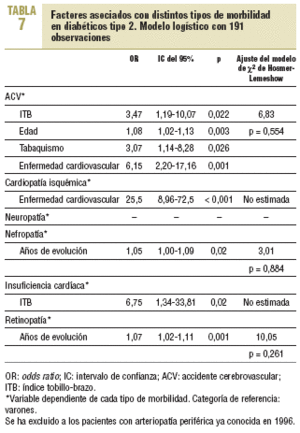
Al realizar el análisis multivariable se observa un mayor riesgo de morbimortalidad cardiovascular (odds ratio [OR] = 2,81; intervalo de confianza [IC] del 95%, 1,16-6,78), ACV (OR = 3,47; IC del 95%, 1,19-10,07) e insuficiencia cardíaca (OR = 6,75; IC del 95%, 1,34-33,81) entre los diabéticos con ITB ¾ 0,90 (tablas 6 y 7). Si se analiza la morbimortalidad cardiovascular, excluidos los pacientes con cardiopatía isquémica, ACV y/o AP conocidas en 1996, persiste un incremento del riesgo en los pacientes con ITB patológico (OR = 3,01; IC del 95%, 1,38-6,59; p = 0,006).
Discusión
Los resultados obtenidos en nuestro estudio muestran un aumento de la morbimortalidad cardiovascular y la mortalidad total en los pacientes con AP en 1996 y también en los que únicamente presentaban un ITB ¾ 0,90.
La mayor prevalencia de HTA y enfermedad cerebrovascular entre los pacientes con ITB ¾ 0,90 ya ha sido descrita por otros autores8,9,17. Al realizar el análisis multivariable persiste un mayor riesgo de morbimortalidad cardiovascular entre los pacientes con un ITB patológico.
Conocemos únicamente 2 estudios publicados de prevalencia y seguimiento de AP en pacientes con DM2. Beach et al18 estudiaron a 252 diabéticos mediante la determinación del ITB y, a los 2 años de seguimiento, la mortalidad entre los diabéticos con AP fue del 22%, mientras que en los que no presentaban AP fue del 4% (p < 0,0005). Kallio et al17 siguieron a 130 pacientes con DM2 durante 11 años y también hallaron una mayor mortalidad entre los que presentaban AP al inicio del estudio, tanto sintomática como asintomática (el 58 frente al 16%; p < 0,001).
En no diabéticos se ha realizado un gran número de estudios prospectivos que demuestran un mayor riesgo de mortalidad cardiovascular y total en los pacientes con ITB ¾ 0,902-4,20.
En cuanto a la morbilidad, hemos encontrado que la presencia de AP se asocia con una mayor probabilidad de presentar no sólo enfermedad coronaria y cerebrovascular ya descrita por otros autores20-23, sino también una mayor prevalencia de insuficiencia cardíaca congestiva, retinopatía y neuropatía. Aunque Dolan et al24 ya describieron la asociación entre AP y neuropatía, no conocemos ningún trabajo de cohortes realizado únicamente en pacientes con diabetes en el que se estudie la morbilidad en relación con la presencia o no de AP.
Uno de los puntos débiles del trabajo son las pérdidas que se han producido a lo largo de los 6 años. Si excluimos a los pacientes con criterios de calcificación se ha perdido únicamente el 10,7% de los pacientes y en el estudio de mortalidad, el 2,2%.
Otro punto conflictivo es la valoración de los eventos de forma retrospectiva, ya que los datos se han recogido fundamentalmente de la historia clínica. Sin embargo, creemos que la recogida de la información ha sido correcta, ya que el centro de salud dispone de una plantilla sanitaria muy estable que facilita el seguimiento del paciente y un único hospital de referencia.
Otra limitación del estudio es el número de casos, que ha sido suficiente para estudiar la relación del ITB con la mortalidad pero insuficiente para el estudio de la morbilidad. Sería necesario poder seguir a un grupo amplio de diabéticos, como se ha hecho con población general, para conocer el verdadero valor del ITB como predictor de complicaciones en la DM2.
En los últimos años se han publicado importantes ensayos clínicos en el campo de las enfermedades cardiovasculares. Algunos de ellos han introducido como novedad la utilidad del ITB para realizar el diagnóstico de AP y poder analizar a estos pacientes como submuestras separadas, al igual que se realiza con la cardiopatía isquémica y el ACV25. Otros han considerado entre los eventos principales estudiados la AP26,27 y, junto con otros estudios28, han demostrado la eficacia del control estricto de los factores de riesgo de la arteriosclerosis también en estos pacientes. Estos trabajos son los que han llevado a los autores de las más importantes recomendaciones para la prevención y el tratamiento de la enfermedad cardiovascular a aconsejar la aplicación de medidas de prevención secundaria en el paciente con AP, tanto sintomática como diagnosticada únicamente mediante ITB29-31. La American Heart Association32 recomienda la práctica de ITB a todos los mayores de 50 años, especialmente si son diabéticos, con la intención de identificar a los pacientes con un riesgo cardiovascular alto y así poderlos tratar de forma más agresiva, y también para poder realizar una búsqueda más activa de enfermedad arterial coronaria y cerebral.
Todos estos datos hacen que nos reafirmemos en la importancia de incorporar la exploración con Doppler en las consultas de atención primaria para así identificar, con una sencilla exploración, a los pacientes con mayor riesgo cardiovascular y poder ofrecerles un tratamiento que ha demostrado ser eficaz.
Bibliografía
1.Kannel WB, Skinner JJ, Schwartz MJ, Shuerleff D. Intermittent claudication. Incidence in the Framingham study. Circulation. 1970;XLI:875-83.
2.Criqui M, Langer RD, Fronek A, Feigelson HS. Klauber MR, et al. Mortality over a period of 10 years in patients with peripheral arterial disease. N Engl J Med. 1992;326:381-6.
3.Vogt MT, Cauley JA, Newman AB, Kuller LH, Hulley SB. Decreased ankle/arm blood pressure index and mortality in eldery women. JAMA. 1993;270:465-9.
4.Leng GC, Fowkes FG, Lee AJ, Dunbar J, Housley E, Ruckley CV. Use of ankle brachial pressure index to predict cardiovascular events and death: a cohort study. BMJ 1996;313:1440-4.
5.Yao ST, Hobbs JT, Irvine WT. Ankle systolic pressure measurements in arterial disease affecting the lower extremities. Br J Surg. 1969;56:676-701.
6.Prineas RJ, Chairman PD, Harland WR, Janzon L, Kannel W. Recomendations for use non-invasive methods to detect aterosclerotic peripheral arterial disease in population studies. American Heart Association Council on Epidemiology. Circulation. 1982;65:A1562-5.
7.Ouriel K, Mc Donnell AE, Metz CE, Zarins CK. A critical evaluation of stress testing in the diagnosis of peripheral vascular disease. Surgery. 1982;91:686-93.
8.McKenna M, Wolfson S, Kuller L. The ratio of ankle and arm arterial pressure as an independent predictor of mortality. Atherosclerosis. 1991;87:119-28.
9.Hooi JD, Kester AD, Stoffers HE, Rinkens PE, Knottnerus JA, Van Ree JW. Asymptomatic peripheral arterial occlusive disease predicted cardiovascular morbidity and mortality in a 7-year follow-up study. J Clin Epidemiol. 2004;57:294-300.
10.Hiatt AJJ. Medical treatment of peripheral arterial disease and claudication. N Engl J Med. 2001;344:1608-21.
11.Criqui MH, Denenberg JO, Langer RD, Fronek A. The epidemiology of peripheral arterial disease: importance of identifying the population at risk. Vascular Med. 1997;2:221-6.
12.Brand FN, Abbott RD, Kannel WN. Diabetes, intermitent caludication, and the risk of cardiovascular events. Diabetes. 1989; 38:504-9.
13.Orchard TJ, Strandness E. Assessment of peripheral vascular disease in diabetes. Report and recomendations of an International Workshop. Circulation. 1993;88:819-28.
14.Becks PJ, Mackaay AJC, Neeling JND, De Vries H, Bouter LM, Heine RJ. Peripheral arterial disease in relacion to glycaemic level in an elderly Caucasian population: the Hoorn Study. Diabetologia. 1995;38:86-96.
15.Miettinrn H, Salomaa V. Diabetes and macrovascular disease. J Cardiovascular Risk. 1997;4:76-82.
16.Jude EB, MRCP, Oyibo SO, Chalmers N, Boulton AJ. Peripheral arterial aisease in diabetic and nondiabetic patients. A comparison of severity and outcome. Diabetes Care. 2001;24:1433-7.
17.Kallio M, Forsblom C, Groop PH, Groop L, Lepantalo M. Development of new peripheral arterial occlusive disease in patients with type 2 diabetes during a mean follow-up of 11 years. Diabetes Care. 2003;26:1241-5.
18.Beach KW, Bedford GR, Bergelin RO, Martin DC, Vandenberghe N, Zaccardi M, et al. Progression of lower-extremity arterial occlusive disease in type II diabetes mellitus. Diabetes Care. 1988;11:464-72.
19.Bundó M, Auba J, Vallés R, Torner O, Pérez AM, Massons J. Arteriopatía periférica en la diabetes mellitus tipo 2. Aten Primaria. 1998;22:5-11.
20.Ogren M, Hedblad B, Isacsson SO, Janzon L, Jungquist G, Lindell SE. Non-invasively detected carotid stenosis and ischemic heart disease in men with leg arteriosclerosis. Lancet. 1993; 342:1138-41.
21.Abbot RD, Petrovitch H, Rodríguez BL, Yano K, Schatz IJ, Popper JS, et al. Ankle-brachial blood pressure in men > 70 yeats of age and the risk of coronary Herat disease. Am J Cardiol. 2000;86:280-4.
22.Abbot RD, Rodríguez BL, Petrovitch H, Yano K, Schatz IJ, Popper JS, et al. Ankle-brachial blood pressure in elderly men and the risk of stroke. The Honolulu Heart Program. J Clin Epidemiol. 2001;54:973-8.
23.Zheng ZJ, Sharrett AR, Chambbless LE, Rosamond WD, Nieto FJ, Sheps DS, et al. Associations of ankle-brachial index with clinical coronary heart disease, stroke and preclinical carotid and popliteal atherosclerosis: the Aterosclerosis Risk in Communities (ARIC) Study. Atherosclerosis. 1997;131:115-25.
24.Dolan NC, Liu K, Criqui MC, Greenland P, Guralnik JM, Chan Ch, et al. Peripheral artery disease, diabetes, and reduced lower extremity functioning. Diabetes Care. 2002;25:113-20.
25.The Heart Outcomes Prevention Evaluation Study Investigators. Efects of an angiotensin-covertin-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. N Engl J Med. 2000;342:145-53.
26.MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20536 high-risk individuals: a randomised placebo-controlled trial. Lancet. 2002;360:7-22.
27.Adler A, Stevens R, Neil A, Stratton I, Boulton A, Holman R. UKPDS 59: hyperglicemia and other potentially modifiable risk factors for peripheral vascular disease in type 2 diabetes. Diabetes Care. 2002;25:894-9.
28.Mehler PS, Coll JR, Estacio R, Esler A, Schier RW, Hiatt WR. Intesive blood control reduces events in patients with peripheral arterial disease and type 2 diabetes. Circulation. 2003;107:753-6.
29.Dormandy JA, Rutherford RB. Manegement of peripheral arterial disease (PAD). TASC Working Group. TransAtlantic Inter-Society Consensus (TASC). J Vasc Surg. 2000;31:S1-296.
30.The Seventh Report of the Joint National Committee on prevention, evaluation, and treatment of the high blood pressure. JAMA. 2002;289:2560-72.
31.Linton MF, Fazio S; National Cholesterol Education Program (NCEP)-Adult Treatment Panel (ATP III). A practical approach to risk assessment to prevent coronary artery disease and its complications. Am J Cardiol. 2003;92:i19-26.
32.Pearson TA. New tools for coronary rusk assessnment. What are their advantages and limitations? Circulation. 2002;105:886-92.
COMENTARIO EDITORIAL
Enfermedad arterial periférica y utilidad de la medición del índice tibio-braquial en el paciente diabético
Ramón Veras Castro
Medicina de Familia. Centro de Saúde San Xosé. A Coruña. España.
La arteriopatía periférica, tanto sintomática como subclínica, causa una gran disminución de la capacidad funcional y la calidad de vida, provoca amputaciones de miembros y aumenta el riesgo de muerte. Estos pacientes tienen más probabilidad de presentar otras enfermedades isquémicas cardiovasculares, como infarto de miocardio e ictus. Es, de hecho, un marcador de enfermedad aterotrombótica en otros territorios vasculares.
En las personas con diabetes, la prevalencia de arteriopatía es mayor. Se localiza sobre todo en zonas distales (territorio femoropoplíteo y tibial), a diferencia de otros factores de riesgo, como el tabaquismo e hipertensión, asociados con enfermedad en los vasos aorto-ilio-femorales. Debido a esta localización de la enfermedad y su asociación con neuropatía, que reduce la sensibilidad de las extremidades inferiores, los pacientes con diabetes son diagnosticados más tarde de arteriopatía periférica. En el momento de la aparición de los síntomas presentan un mayor riesgo de amputación y otras enfermedades cardiovasculares letales.
El estudio de Bundó et al caracteriza muy bien el perfil de riesgo vascular del paciente diabético con arteriopatía sintomática o asintomática. Es un trabajo realizado en España en el ámbito de la atención primaria, con un seguimiento de 6 años de pacientes con diabetes y arteriopatía, en el que se demuestra la elevada prevalencia de enfermedad clínica y subclínica, que pasa del 6,9 al 21,4% al medir el índice tibio-braquial (ITB) en todos los diabéticos conocidos de su centro. El seguimiento de estos pacientes permitió observar un aumento de la morbimortalidad cardiovascular y una mayor probabilidad de complicaciones microvasculares y macrovasculares de la diabetes: cardiopatía isquémica, ictus, insuficiencia cardíaca, neuropatía y retinopatía, así como úlceras cutáneas. No se encontró un aumento de nefropatía quizá porque esta asociación precisaba un mayor número de casos en el estudio. Finalmente, se recomienda la incorporación de esta técnica a la práctica clínica diaria.
El ITB es un método no invasivo, cuantitativo y fiable de diagnóstico, así como predictor pronóstico de arteriopatía periférica. Está validado en relación con la prueba diagnóstica de referencia, la angiografía, con una sensibilidad del 95% y una especificidad de casi el 100% para un punto de corte de anormalidad < 0,91. Este método tiene también limitaciones, al dar resultados falsamente negativos en algunos pacientes sintomáticos con estenosis aortoilíaca moderada y en personas que presentan arterias calcificadas, difícilmente comprimibles, como sucede en personas mayores y algunos pacientes con diabetes.
La American Diabetes Association recomienda la medición de ITB en pacientes con diabetes mayores 50 años de edad y la repetición de la prueba cada 5 años si es normal, con el objetivo de adelantar el diagnóstico subclínico e iniciar la aplicación de medidas preventivas que eviten la amputación1,2. Sin embargo, atendiendo a las recomendaciones preventivas del PAPPS (adaptación de la Guía Europea de Prevención Cardiovascular) se deberían realizar pocos cambios, en cuanto a agresividad terapéutica y especiales cuidados de los pies, ante el paciente con diabetes, tenga o no arteriopatía3. Recordemos que la guía sitúa la diabetes tipo 2 y la tipo 1 con microalbuminuria en el grupo de alto riesgo cardiovascular, con recomendaciones de tratamiento similares a la arteriopatía periférica establecida. La impresión general es que la aplicación de estas recomendaciones es subóptima y que el diagnóstico de arteriopatía refuerza una actitud más agresiva por parte del médico. En el estudio SMART se realiza un cribado de enfermedad cardiovascular asintomática, con técnicas de imagen no invasivas, en pacientes clasificados de alto y bajo riesgo según la citada Guía Europea de Prevención Cardiovascular. En él sólo se encuentra un ITB < 0,90 en 5 pacientes de los 545 clasificados inicialmente de bajo riesgo. O sea, sólo se reclasifica a un 0,91% de pacientes de bajo riesgo a alto riesgo por el diagnóstico de arteriopatía subclínica4.
La medición del ITB en atención primaria es factible. La ejecución de la técnica dura 10-15 minutos, pero para su utilización sistemática sería necesario que la enfermería asumiese esta tarea. El ITB permite realizar el diagnóstico de arteriopatía, conocer un valor basal y hacer una estadificación pronóstica de la enfermedad. Su seguimiento nos permite conocer la evolución de la enfermedad y es un factor pronóstico de mortalidad cardiovascular (Bundó et al). De todos modos, es difícil recomendarlo como prueba de cribado, ya que el diagnóstico de arteriopatía no debería modificar la actitud terapéutica, salvo que en investigaciones futuras se clasifique la diabetes con arteriopatía como de muy alto riesgo, variando de este modo los objetivos del tratamiento o se utilicen tratamientos diferentes para este grupo de diabéticos. Insistir en que el médico cumpla las recomendaciones de las guías sería más lógico que introducir esta prueba como cribado en la actualidad.
Líneas futuras de investigación son la presencia de ITB anormal en pacientes con glucemia basal alterada o intolerancia a la glucosa5. Éstos tienen un riesgo vascular menor y un ITB anormal podría condicionar un cambio de actitud terapéutica. Otra línea posible es determinar la significación pronóstica de un ITB alto, ya que en algunos estudios también se ha asociado con un aumento de la mortalidad cardiovascular6.