Los aneurismas poplíteos (AP) son infrecuentes, sin embargo, sus complicaciones tromboembólicas son usuales y pueden conducir a la pérdida de la extremidad. El comportamiento de los AP pequeños (APP) es incierto. El objetivo de nuestro estudio es: 1) describir y analizar el comportamiento de los APP dentro de una extensa serie quirúrgica de AP; 2) realizar un estudio comparativo con aquellos AP>2cm.
Material y métodosEntre el 31 de agosto de 1986 y el 31 de diciembre de 2013, 157 AP en 132 pacientes fueron intervenidos en nuestro Servicio de Cirugía Vascular. La información ha sido recogida en una base de datos retrospectiva. Se consideran APP aquellos con diámetro transversal≤2cm. Se establecen 2 grupos: 31 AP≤2cm (grupo 1) y 126 AP>2cm (grupo 2).
ResultadosEn el grupo de APP (grupo 1) el 67,7% de los casos fueron sintomáticos y en el grupo 2, el 58,7%, sin diferencias estadísticamente significativas. Los APP se manifiestan con isquemia aguda en el 32,3% de los casos, claudicación en 9,7%, dolor de reposo en el 19,4% y lesiones tróficas en el 6,5%. En el grupo, 2 los casos de dolor de reposo y lesiones tróficas son 5,6 y 0,8%, respectivamente, p=0,026. La trombosis aneurismática está presente como complicación principal en el 58,1% en el grupo 1 y en el 33,3% en el grupo 2, en tanto que la rotura es del 0% en el grupo 1 y del 6,3% en el grupo 2, p=0,040.
ConclusionesLos APP no son tan benignos como pudiera pensarse ya que pueden trombosarse y producir isquemia crítica de la extremidad. Puesto que el objetivo de la reparación quirúrgica de un AP es prevenir las complicaciones tromboembólicas, se ha de considerar la reparación de los APP≤2cm.
Popliteal artery aneurysms (PAAs) are uncommon; however thromboembolic complications are usual and may result in limb loss. The natural history of small PAA is unknown. The aim of our study is: 1) to describe and analyse the behaviour of small PAA through our wide experience, and 2) to compare small PAAs to those PAA >2cm.
Material and methodsA total of 157 PAAs were operated on in 132 patients were operated on in our vascular surgery department from 31 August 1986 to 31 December 2013. Data from all the patients were retrospectively collected int a database. A small PAA was defined as a popliteal artery with a diameter ≤2cm. Two groups were formeded: 31 PAA ≤ 2cm (group 1) and 126 PAA>2cm (group 2).
ResultsIn group 1, 67.7% PAAs were symptomatic and 58.7% in group 2. In group 1 acute limb ischaemia was observed in 32.3%, claudication in 9.7%, ischaemic rest pain in 19.4%, and tissue loss in 6.5%. There was rest pain in 5.6% and tissue loss in 0.8% of group 2: P=.026. Aneurysm thrombosis was present as a primary complication, in 58.1% of group 1, and in 33.3% of group 2, with aneurysm rotura in 0% of group 1 and in 6.3% of group 2; P=.040.
ConclusionA small PAA is not as benign as it might seem, since it may thrombose and can result in limb ischaemia and limb loss. As the objective of popliteal artery aneurysm repair is to prevent thromboembolism, a surgical approach must be considered in small PAAs before complications appear.
Los aneurismas poplíteos (AP) son una entidad infrecuente, sin embargo, la arteria poplítea representa la segunda localización más frecuente de los aneurismas arteriales1. Sus complicaciones tromboembólicas pueden conducir a la pérdida de la extremidad y son, frecuentemente, su primera manifestación clínica2,3. En el contexto urgente, los resultados del tratamiento quirúrgico de AP sintomáticos son claramente inferiores a los de los asintomáticos o sintomáticos crónicamente4–7. Con relación al tamaño de los AP, las publicaciones son escasas y la mejor estrategia en AP pequeños (APP) y asintomáticos es controvertida. Aportamos nuestra experiencia con los APP a partir de una amplia serie quirúrgica de AP.
Material y métodosSe realiza una base de datos que recoge los 157 AP intervenidos en nuestro Servicio de Cirugía Vascular entre el 31 de agosto de 1986 y el 31 de diciembre de 2013, con 132 pacientes.
Un total de 107 (68,2%) se intervienen de una única extremidad y 25 (31,8%) de forma bilateral, por presentar AP con indicación quirúrgica en ambas extremidades inferiores.
Dado que la cirugía bilateral se efectúa en momentos distintos y, en la mayoría de los casos, cronológicamente distanciados en el tiempo, la edad que se ha considerado para describir la serie es la que tenía el paciente en el momento de la intervención quirúrgica. La edad media es 71,5 años±11,6 (mediana: 73 años; rango: 22–94). Se ha observado un caso «outlier» (valor atípico) con 22 años; se trataba de un APP por atrapamiento poplíteo, que se manifestó con síntomas isquémicos en forma de dolor de reposo. No obstante, si se excluyera el caso citado, los descriptivos de la edad apenas variarían.
El 95,5% son varones y el 4,5% mujeres.
Los factores de riesgo incluyeron: tabaco en 135 pacientes (86%), HTA en 86 (54,8%) y dislipidemia en 51 (32,5%). Las enfermedades concomitantes asociadas a AP: cardiopatía en 77 pacientes (49%), EPOC en 86 (54,8%), neoplasia en 16 (10,2%), diabetes mellitus en 22 (14%) e insuficiencia cerebrovascular en 20 (12,7%).
Se define AP como una dilatación focal de la arteria poplítea mayor del 50% del diámetro normal del vaso (0,9±0,2cm, por ecodoppler) o >1,5cm, si se mide intraoperatoriamente. Un APP es aquel que presenta un diámetro transversal ≤2cm.
Los 157 AP de la serie son divididos en 2 categorías según su diámetro transversal (≤2cm y >2cm): 31 son AP≤2cm (grupo 1) y 126 son AP>2cm (grupo 2). En el grupo 2, 45 AP (28,7%) miden entre 2,1 y 2,5cm, 31 AP (19,7%) miden entre 2,6 y 3cm y 50 AP son mayores de 3cm.
En la serie, 87 aneurismas (55,4%) presentan AP contralateral, 49 AP (31,2%) se asocian a aneurisma aórtico (AAA) y 12 AP (7,6%) a aneurisma femoral.
Los síntomas de un AP (AP sintomático) pueden ser de origen isquémico (en la mayoría de los casos), secundarios a la compresión local (entumecimiento, dolor en fosa poplítea, edema de pierna o trombosis venosa profunda), o debidos a rotura sin isquemia asociada (hematoma, edema). En la serie, 95 AP (60,5%) son sintomáticos, con 4 roturas de AP sin isquemia aguda y un edema de pierna por compresión venosa; 62 AP (39,5%) son asintomáticos. Las complicaciones de un AP son 3: trombosis, embolización y rotura. Si un AP presenta varias complicaciones simultáneamente, la considerada en esta serie es la dominante sobre las otras 2.
Las indicaciones quirúrgicas son: isquemia aguda con extremidad «salvable», claudicación invalidante, síntomas compresivos, antecedente de embolización o AP asintomático >2cm o trombo mural.
La técnica quirúrgica más frecuentemente utilizada es la ligadura aneurismática con bypass. Se reserva la endoaneurismorrafia con resección e injerto para los aneurismas de mayor tamaño, con descompresión de la fosa poplítea. En 2 pacientes, correspondientes a 2 AP rotos (grupo 2), no se realizó cirugía de revascularización y se procedió, en un caso, a la resección y ligadura de los cabos del aneurisma y, en el otro, a la ligadura simple del cuello de un aneurisma gigante.
El abordaje medial es el más común. En nuestro grupo, siempre que es posible, el conducto de elección para la revascularización es la vena safena (105/155) (67,7%). La fibrinólisis está indicada en pacientes con isquemia aguda y extremidad viable.
El análisis estadístico se realiza mediante SPSS Inc. Chicago versión 20 para Mac.
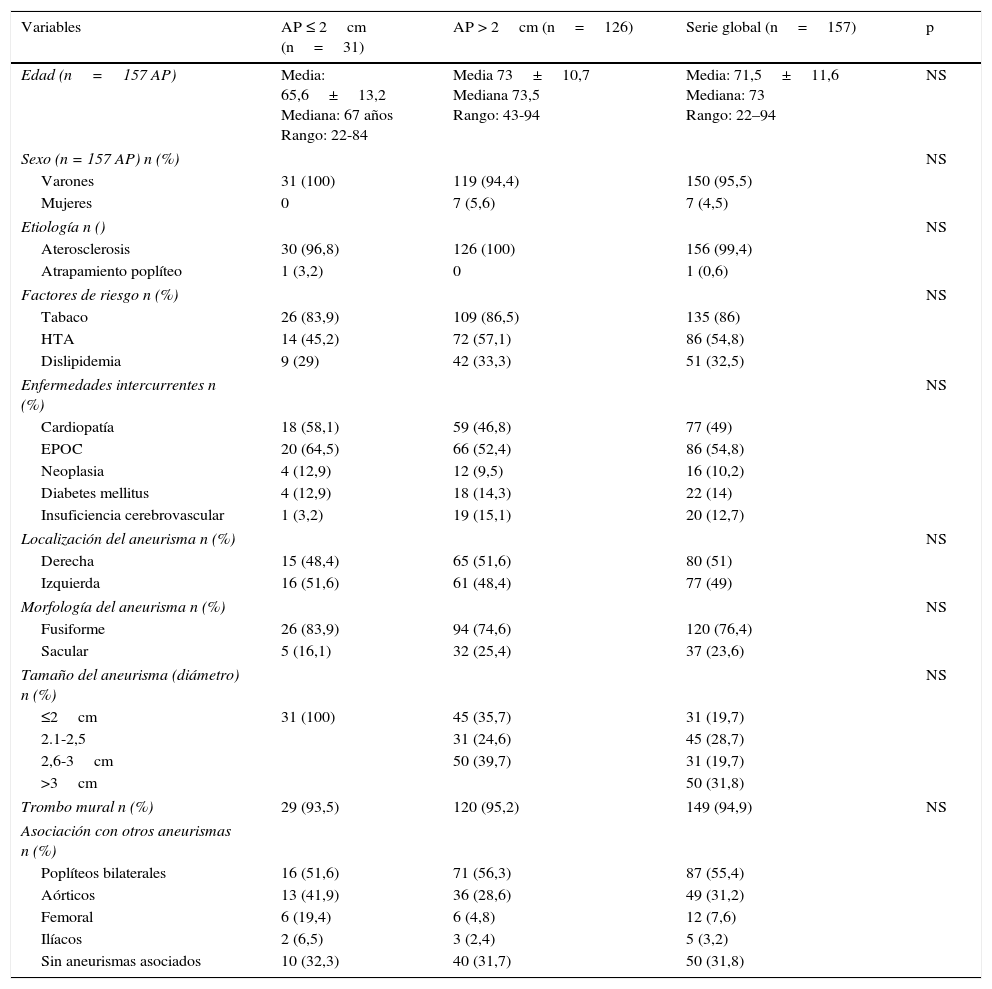
ResultadosLos pacientes de ambos grupos, 1 y 2, son comparables, sin diferencias estadísticamente significativas. En la tabla 1 se apuntan las características demográficas, etiológicas y anatómicas de los APP y los AP>2cm, así como su correlato con la serie global de 157 AP. Presentan trombo mural 29 APP (93,5%) y 120 AP>2cm (95,2%) (grupo 2), sin diferencias estadísticamente significativas.
Características demográficas y clínicas de la muestra de AP (N=157)
| Variables | AP ≤ 2cm (n=31) | AP > 2cm (n=126) | Serie global (n=157) | p |
|---|---|---|---|---|
| Edad (n=157 AP) | Media: 65,6±13,2 Mediana: 67 años Rango: 22-84 | Media 73±10,7 Mediana 73,5 Rango: 43-94 | Media: 71,5±11,6 Mediana: 73 Rango: 22–94 | NS |
| Sexo (n = 157 AP) n (%) | NS | |||
| Varones | 31 (100) | 119 (94,4) | 150 (95,5) | |
| Mujeres | 0 | 7 (5,6) | 7 (4,5) | |
| Etiología n () | NS | |||
| Aterosclerosis | 30 (96,8) | 126 (100) | 156 (99,4) | |
| Atrapamiento poplíteo | 1 (3,2) | 0 | 1 (0,6) | |
| Factores de riesgo n (%) | NS | |||
| Tabaco | 26 (83,9) | 109 (86,5) | 135 (86) | |
| HTA | 14 (45,2) | 72 (57,1) | 86 (54,8) | |
| Dislipidemia | 9 (29) | 42 (33,3) | 51 (32,5) | |
| Enfermedades intercurrentes n (%) | NS | |||
| Cardiopatía | 18 (58,1) | 59 (46,8) | 77 (49) | |
| EPOC | 20 (64,5) | 66 (52,4) | 86 (54,8) | |
| Neoplasia | 4 (12,9) | 12 (9,5) | 16 (10,2) | |
| Diabetes mellitus | 4 (12,9) | 18 (14,3) | 22 (14) | |
| Insuficiencia cerebrovascular | 1 (3,2) | 19 (15,1) | 20 (12,7) | |
| Localización del aneurisma n (%) | NS | |||
| Derecha | 15 (48,4) | 65 (51,6) | 80 (51) | |
| Izquierda | 16 (51,6) | 61 (48,4) | 77 (49) | |
| Morfología del aneurisma n (%) | NS | |||
| Fusiforme | 26 (83,9) | 94 (74,6) | 120 (76,4) | |
| Sacular | 5 (16,1) | 32 (25,4) | 37 (23,6) | |
| Tamaño del aneurisma (diámetro) n (%) | NS | |||
| ≤2cm | 31 (100) | 45 (35,7) | 31 (19,7) | |
| 2.1-2,5 | 31 (24,6) | 45 (28,7) | ||
| 2,6-3cm | 50 (39,7) | 31 (19,7) | ||
| >3cm | 50 (31,8) | |||
| Trombo mural n (%) | 29 (93,5) | 120 (95,2) | 149 (94,9) | NS |
| Asociación con otros aneurismas n (%) | ||||
| Poplíteos bilaterales | 16 (51,6) | 71 (56,3) | 87 (55,4) | |
| Aórticos | 13 (41,9) | 36 (28,6) | 49 (31,2) | |
| Femoral | 6 (19,4) | 6 (4,8) | 12 (7,6) | |
| Ilíacos | 2 (6,5) | 3 (2,4) | 5 (3,2) | |
| Sin aneurismas asociados | 10 (32,3) | 40 (31,7) | 50 (31,8) | |
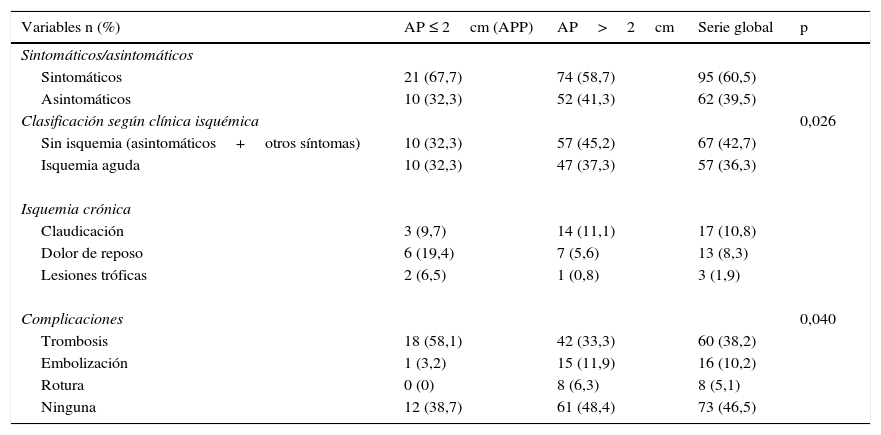
En el grupo de APP (grupo 1), 21 (67,7%) fueron sintomáticos, en tanto que en el grupo 2 resultaron ser sintomáticos 74 AP (58,7%), sin diferencias estadísticamente significativas. Los APP se manifestaron: 10 con isquemia aguda (32,3% de los casos), 3 con claudicación (9,7%), 6 con dolor de reposo (19,4%) y 2 con lesiones tróficas (6,5%). En el grupo 2, 47 AP (37,3%) presentaron isquemia aguda, 14 (11,1%) claudicación, 7 (5,6%) dolor de reposo y uno (0,8%) lesiones tróficas (p=0,026). (tabla 2).
Síntomas y complicaciones de los aneurismas poplíteos
| Variables n (%) | AP ≤ 2cm (APP) | AP>2cm | Serie global | p |
|---|---|---|---|---|
| Sintomáticos/asintomáticos | ||||
| Sintomáticos | 21 (67,7) | 74 (58,7) | 95 (60,5) | |
| Asintomáticos | 10 (32,3) | 52 (41,3) | 62 (39,5) | |
| Clasificación según clínica isquémica | 0,026 | |||
| Sin isquemia (asintomáticos+otros síntomas) | 10 (32,3) | 57 (45,2) | 67 (42,7) | |
| Isquemia aguda | 10 (32,3) | 47 (37,3) | 57 (36,3) | |
| Isquemia crónica | ||||
| Claudicación | 3 (9,7) | 14 (11,1) | 17 (10,8) | |
| Dolor de reposo | 6 (19,4) | 7 (5,6) | 13 (8,3) | |
| Lesiones tróficas | 2 (6,5) | 1 (0,8) | 3 (1,9) | |
| Complicaciones | 0,040 | |||
| Trombosis | 18 (58,1) | 42 (33,3) | 60 (38,2) | |
| Embolización | 1 (3,2) | 15 (11,9) | 16 (10,2) | |
| Rotura | 0 (0) | 8 (6,3) | 8 (5,1) | |
| Ninguna | 12 (38,7) | 61 (48,4) | 73 (46,5) | |
Se han hallado diferencias significativas en la aparición de complicaciones entre ambos grupos. Los APP presentaron trombosis aneurismática, como principal complicación, en 18 casos (58,1%); solo un caso (3,2%) embolizó y ningún APP se rompió (0% roturas). La trombosis tuvo lugar en 42 AP (33,3%) del grupo 2, con 15 (11,9%) embolizaciones y 8 (6,3%) aneurismas rotos (p=0,040) (tabla 2). Los 8 casos de AP roto se produjeron en AP>3cm de diámetro.
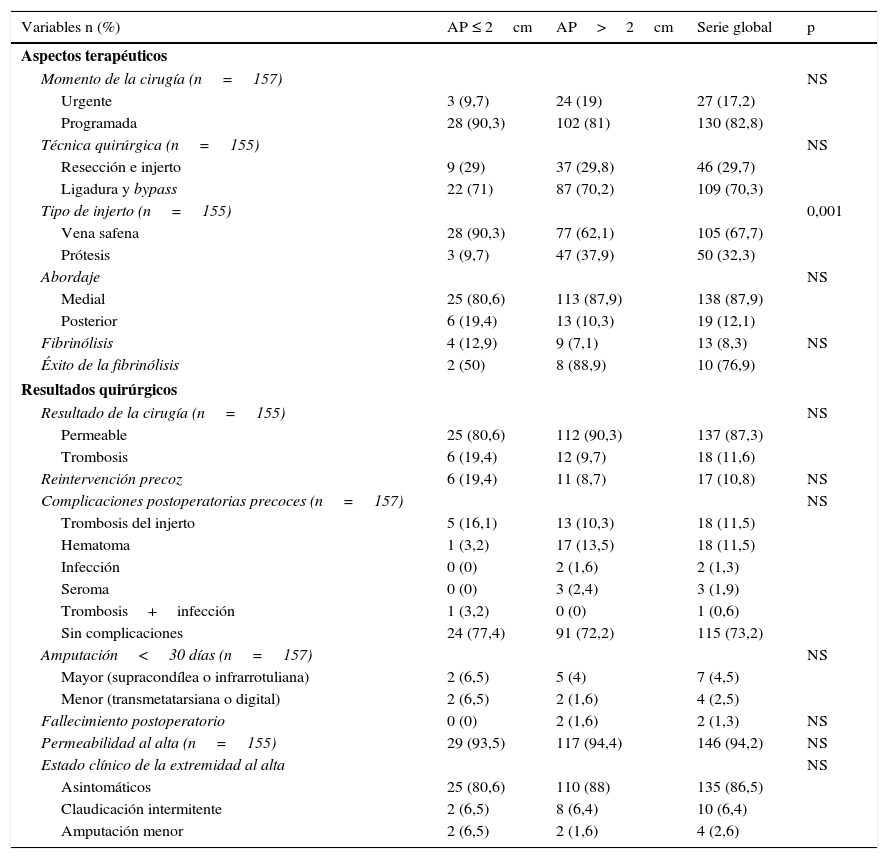
Los aspectos terapéuticos y resultados en los grupos A y B se muestran en la tabla 3.
Aspectos terapéuticos y resultados
| Variables n (%) | AP ≤ 2cm | AP>2cm | Serie global | p |
|---|---|---|---|---|
| Aspectos terapéuticos | ||||
| Momento de la cirugía (n=157) | NS | |||
| Urgente | 3 (9,7) | 24 (19) | 27 (17,2) | |
| Programada | 28 (90,3) | 102 (81) | 130 (82,8) | |
| Técnica quirúrgica (n=155) | NS | |||
| Resección e injerto | 9 (29) | 37 (29,8) | 46 (29,7) | |
| Ligadura y bypass | 22 (71) | 87 (70,2) | 109 (70,3) | |
| Tipo de injerto (n=155) | 0,001 | |||
| Vena safena | 28 (90,3) | 77 (62,1) | 105 (67,7) | |
| Prótesis | 3 (9,7) | 47 (37,9) | 50 (32,3) | |
| Abordaje | NS | |||
| Medial | 25 (80,6) | 113 (87,9) | 138 (87,9) | |
| Posterior | 6 (19,4) | 13 (10,3) | 19 (12,1) | |
| Fibrinólisis | 4 (12,9) | 9 (7,1) | 13 (8,3) | NS |
| Éxito de la fibrinólisis | 2 (50) | 8 (88,9) | 10 (76,9) | |
| Resultados quirúrgicos | ||||
| Resultado de la cirugía (n=155) | NS | |||
| Permeable | 25 (80,6) | 112 (90,3) | 137 (87,3) | |
| Trombosis | 6 (19,4) | 12 (9,7) | 18 (11,6) | |
| Reintervención precoz | 6 (19,4) | 11 (8,7) | 17 (10,8) | NS |
| Complicaciones postoperatorias precoces (n=157) | NS | |||
| Trombosis del injerto | 5 (16,1) | 13 (10,3) | 18 (11,5) | |
| Hematoma | 1 (3,2) | 17 (13,5) | 18 (11,5) | |
| Infección | 0 (0) | 2 (1,6) | 2 (1,3) | |
| Seroma | 0 (0) | 3 (2,4) | 3 (1,9) | |
| Trombosis+infección | 1 (3,2) | 0 (0) | 1 (0,6) | |
| Sin complicaciones | 24 (77,4) | 91 (72,2) | 115 (73,2) | |
| Amputación<30 días (n=157) | NS | |||
| Mayor (supracondílea o infrarrotuliana) | 2 (6,5) | 5 (4) | 7 (4,5) | |
| Menor (transmetatarsiana o digital) | 2 (6,5) | 2 (1,6) | 4 (2,5) | |
| Fallecimiento postoperatorio | 0 (0) | 2 (1,6) | 2 (1,3) | NS |
| Permeabilidad al alta (n=155) | 29 (93,5) | 117 (94,4) | 146 (94,2) | NS |
| Estado clínico de la extremidad al alta | NS | |||
| Asintomáticos | 25 (80,6) | 110 (88) | 135 (86,5) | |
| Claudicación intermitente | 2 (6,5) | 8 (6,4) | 10 (6,4) | |
| Amputación menor | 2 (6,5) | 2 (1,6) | 4 (2,6) | |
No hay diferencias entre ambos grupos en cuanto al momento de la cirugía (programada o urgente), el tipo de abordaje (medial o posterior) ni la técnica quirúrgica empleada (resección e injerto vs. ligadura con bypass). Sin embargo, se han encontrado diferencias altamente significativas (p=0,001) entre los grupos para el tipo de conducto (vena o prótesis) utilizado en la cirugía de revascularización. En 28 (90,3%) APP se empleó la vena safena y solo en 3 (9,7%) casos el conducto protésico. En el grupo 2, la cirugía de revascularización se realizó con vena en 77 casos (62,1%) y con prótesis en 47 (37,9%).
En cuento a los resultados quirúrgicos (tabla 3), en el grupo 1 se trombosaron en el postoperatorio inmediato 6 injertos (19,4%) frente a 12 (9,7%) en el grupo 2 (p=NS). Las complicaciones postoperatorias fueron similares en ambos grupos. En el periodo postoperatorio (<30 días) se realizaron 2 amputaciones mayores (6,5%) en el grupo 1 y 5 amputaciones mayores (4%) en el grupo 2.
Los 2 fallecimiento postoperatorios (<30 días) de la serie tuvieron lugar en el grupo 2, en el primer caso por IAM durante la cirugía. El segundo caso se trataba de un paciente de 93 años que falleció en el tercer día postoperatorio, en el contexto de un AP>3cm que se presentó con trombosis e isquemia aguda.
DiscusiónLa indicación de cirugía en los AP se fundamenta clásicamente en la aparición de síntomas, en tanto que para los AP asintomáticos el parámetro empleado para establecer la indicación quirúrgica es el diámetro, de forma análoga a los AAA. Sin embargo, a diferencia de estos últimos, en los que existe una firme y demostrada asociación entre el diámetro y el riesgo de rotura, para los AP la aparición de síntomas y complicaciones no está ligada al diámetro aneurismático, lo que justifica la ausencia de consenso en el manejo de los APP asintomáticos8.
Por otra parte, la verdadera incidencia de los APP es desconocida. Su carácter típicamente insidioso, que se manifiesta en forma de aneurismas complicados tras años de evolución silente, refuerza este análisis retrospectivo que señala que los APP no son tan «inocentes» como tradicionalmente se ha pensado9. En nuestra serie, la presencia de trombo mural es una característica típica de los AP, en una proporción muy elevada y similar en ambos grupos, y es tan frecuente en los APP (93,5%) como en los AP>2cm (95,2%). El trombo es un factor predisponente y necesario para la trombosis y embolización del lecho distal. Estos eventos son el origen y punto de partida de una isquemia potencialmente severa del miembro, que puede conducir a la pérdida de la extremidad10. Esta idea ha sido defendida por Ascher et al.11, quienes mostraron la mayor incidencia de trombosis, manifestaciones clínicas y enfermedad oclusiva distal para los APP.
En nuestra serie, los APP (≤2cm) se trombosan en el 58,1% de los casos, embolizan en el 3,2% y solo están libres de complicaciones un 38,7%. Los APP se presentaron más frecuentemente con trombosis que los AP>2cm (58,1 vs. 33,3%). Aunque la embolización y la rotura fueron eventos más frecuentes en los AP de mayor tamaño, en los que destaca la rotura aneurismática, que tuvo lugar en 6,3% de AP>2cm frente a 0% en APP.
La tromboembolia es la complicación más frecuente y más temida de los AP, que se asocia claramente a un peor pronóstico para la extremidad, independientemente del diámetro aneurismático. La rotura es rara, representa el 2% de las complicaciones12,13, y sí está determinada por el tamaño del aneurisma; generalmente se produce con diámetros superiores a 4cm14, como sucede en nuestra serie, en la que todos los aneurismas rotos están en la categoría >3cm. Sin embargo, el pronóstico para la extremidad de la rotura de un AP es notablemente mejor que el de un AP complicado con tromboembolia; de hecho, las tasas de trombosis y de amputación del AP roto pueden rozar el 0%15.
Contrariamente a los resultados de Ascher10,11 y a los de este estudio, Lowell et al.16 presentaron la asociación entre el mayor tamaño del aneurisma y la aparición de complicaciones, justificando su actitud conservadora en los APP. Esta disparidad en los resultados podría estar en relación con que en el pasado muchas obstrucciones femoropoplíteas eran atribuídas erróneamente a enfermedad aterosclerótica. En la actualidad, el desarrollo tecnológico en las pruebas de imagen, con la aparición del ecodoppler, la angio-TAC…, permite filiar su origen en AP trombosados17,18. Szilagyi promueve la actitud expectante en su estudio de la historia natural de los AP19. Otra publicación antigua, con un reducido tamaño muestral, justifica la conveniencia del tratamiento médico basándose en la baja tasa de complicaciones de 26 AP asintomáticos20.
Nuestros resultados apoyan los hallazgos de otros grupos que postulan la reparación precoz de los AP21–28. Inahara y Toledo29 demostraron una alta tasa de trombosis aneurismática para un diámetro medio de 1,8cm. Anton et al. publicaron un 13% de incidencia de trombosis poplítea y amputación mayor en pacientes con APP30.
La naturaleza retrospectiva de este estudio limita extraer conclusiones categóricas sobre el mejor tratamiento de los APP y reconocemos el posible sesgo de selección de aneurismas pequeños que se han manifestado clínicamente. Sin embargo, apunta la aparición de complicaciones en los AP, con independencia de su diámetro, y cuestiona el paradigma de basar el manejo de los AP asintomáticos exclusivamente en el diámetro o en que se transformen en AP sintomáticos-complicados, con lo que implica de diferir en el tiempo una cirugía de revascularización con demostrados peores resultados por la mera aparición de complicaciones31,32. Serían necesarios más estudios que explicaran qué factores determinan la historia natural de los APP hacia la trombosis o la embolización, que justificaran el diferente comportamiento aneurismático33 y la adopción de una actitud más activa para su reparación precoz.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.