El uso de ventilación no invasiva (VNI) ha reaparecido en las últimas 2 décadas, tras su desarrollo inicial durante las epidemias de poliomielitis a inicios de los años sesenta en su forma de presión negativa (pulmones de acero). El resurgir de la VNI llega al paciente pediátrico en su forma de presión positiva a inicios de los años noventa1,2; desde entonces la técnica se ha aplicado a amplios grupos de pacientes, especialmente a pacientes crónicos, pero también se ha ido difundiendo su uso para el paciente agudo en las unidades de intensivos pediátricos y neonatales3–5. A pesar de esto, los datos disponibles son escasos y casi no existen estudios aleatorizados en pediatría. A pesar de esta limitación, se ha demostrado su eficacia, en general alrededor del 75%, y su seguridad en el paciente agudo, y también la mejoría de la calidad de vida de pacientes crónicos.
Puntos clave
La VNI es una técnica de soporte respiratorio que se realiza sin invadir la vía aérea, pues no precisa un tubo endotraqueal ni una cánula de traqueostomía. Hay 2 formas de realizarla, mediante presión negativa o mediante presión positiva. Actualmente se ha generalizado el uso de la presión positiva mediante múltiples tipos de interfases. Se entiende por interfase el dispositivo que relaciona al respirador con el paciente. Aunque la mayoría de ellas son mascarillas nasales o buconasales, también existen otros dispositivos, como las prótesis nasales o el casco, e incluso puede utilizarse un tubo endotraqueal cortado que se sitúa en la faringe posterior. En la modalidad de presión positiva continua en la vía aérea (CPAP) el paciente recibe continuamente presión, pero realiza todas las inspiraciones sin más apoyo ni frecuencia programada; en las modalidades de presión soporte (PS) y spontaneus/ timed (S/T), el paciente recibe 2 tipos de presiones, una sincronizada con su esfuerzo inspiratorio —presión positiva durante la inspiración (IPAP) en los respiradores específicos de VNI, denominada PS en los respiradores convencionales con módulo de VNI— y otra durante la espiración o presión espiratoria, denominada EPAP o PEEP en los respiradores convencionales con módulo de VNI. Dado que la VNI se realiza con el paciente en respiración espontánea, la frecuencia pautada y el tiempo inspiratorio asociado sólo funcionan en las respiraciones de rescate.
IndicacionesCriterios de selección para ventilación no invasiva en paciente agudoLa experiencia en este campo está aumentando exponencialmente, pero los estudios todavía son muy escasos y la evidencia es anecdótica (tabla 1). De todas maneras, se ha demostrado su seguridad y su eficacia para evitar la intubación, entre un 75 y un 80%7–9, y parece que al menos se va delimitando claramente el grupo de pacientes en que no se debe realizar VNI10 (tabla 2).
Indicaciones de ventilación no invasiva en la insuficiencia respiratoria aguda
| Tipo 1 |
| Neumonía |
| Edema agudo de pulmón |
| Traumatismo torácico |
| Síndrome de dificultad respiratoria aguda |
| Síndrome de dificultad respiratoria neonatal |
| Bronquiolitis |
| Tipo 2 |
| Bronquiolitis |
| Brote asmático |
| Apneas obstructivas |
| Apneas centrales |
| Obstrucción de la vía aérea superior (laringitis, laringotraqueítis, etc.) |
Enfermedades neuromusculares:
|
| Otros cuadros |
| Apneas tras adenoamigdalectomía |
| Insuficiencia respiratoria en el postoperatorio (escoliosis, cirugía cardíaca) |
| Complicaciones pulmonares de la anemia de células falciformes |
| Extubación temprana |
| Apoyo en procedimientos con sedación |
| Insuficiencia respiratoria grave en enfermedad terminal (indicación paliativa) |
Contraindicaciones para el uso de ventilación no invasiva
| Neurológicas |
| Incapacidad de protección de la vía aérea*: afección bulbar, parálisis de las cuerdas vocales, alteración del nivel de conciencia |
| Grave retraso en el desarrollo psicomotor |
| Alteraciones craneofaciales |
| Traumatismo facial*, quemaduras*, cirugía facial* |
| Gastrointestinales |
| Cirugía digestiva alta (esofágica o gastrointestinal alta) |
| Vómitos profusos* |
| Hemorragia digestiva activa |
| Obstrucción intestinal |
| Respiratorias |
| Insuficiencia respiratoria grave* |
| SDRA con PaO2/FiO2 < 150* |
| Neumotórax no drenado |
| Obstrucción fija de la vía aérea alta* |
| Cirugía de la vía aérea alta |
| Secreciones abundantes y espesas* |
| Generales |
| Grave afección general* |
| Inestabilidad hemodinámica, shock* |
| Arritmias en el postoperatorio cardíaco |
| Cardiopatías congénitas que dependen del flujo pulmonar |
FiO2: fracción inspirada de oxígeno; PaO2: presión arterial de oxígeno; SDRA: síndrome de dificultad respiratoria aguda.
La insuficiencia respiratoria crónica (IRC) es probablemente la situación pediátrica en que la aplicación de la VNI está mejor documentada y se han obtenido mejores resultados. Aunque tampoco hay criterios claramente aceptados para el inicio de la VNI domiciliaria en niños, hay más información sobre sus usos más frecuentes (tabla 3).
Indicaciones de ventilación no invasiva en la insuficiencia respiratoria crónica
| Enfermedades del sistema nervioso central con alteración del centro respiratorio |
| Congénitas (malformaciones del sistema nervioso central, Arnold-Chiari, siringomielia, etc.) |
| Adquiridas (tumores cerebrales, malformaciones vasculares, etc.) |
| Mielomeningocele |
| Trastornos respiratorios durante el sueño |
| Síndrome de apneas e hipopneas del sueño |
| Hipoventilación alveolar central primaria (síndrome de Ondine) |
| Hipoventilación alveolar central secundaria (síndrome de Pickwick, obesidad mórbida) |
| Síndrome de Prader Willi, Williams y otros. |
| Anormalidad de la caja torácica y de la columna vertebral |
| Congénitas |
| Cifoescoliosis |
| Acondroplasia |
| Enfermedades neuromusculares con afección de los músculos respiratorios |
| Enfermedades de la segunda motoneurona (atrofia muscular espinal, etc.) |
| Síndrome de Guillain-Barré |
| Enfermedades o daño del nervio frénico (Charcot-Marie-Tooth, iatrogénicas) |
| Miastenia gravis y otros síndromes miasténicos congénitos |
| Miopatías (congénitas, inflamatorias, enfermedades de depósito, etc.) |
| Distrofias musculares |
| Distrofia miotónica |
| Secuelas de lesiones traumáticas de la médula espinal |
| Enfermedades de la vía respiratoria superior |
| Síndrome de Pierre Robin (y otras micrognatias) |
| Síndrome de Down |
| Enfermedades respiratorias del tracto inferior y del parénquima |
| Displasia broncopulmonar |
| Fibrosis quística |
| Enfermedades fibrosantes pulmonares |
| Traqueomalacia |
Los objetivos de la VNI en la IRC son aliviar los síntomas de hipoventilación alveolar del paciente apoyando o complementando el trabajo de los músculos respiratorios para mejorar el intercambio gaseoso (disminuye la hipercapnia nocturna y se restituye la sensibilidad del centro respiratorio al aumento de dióxido de carbono también durante las horas de vigilia); previniendo atelectasias; manteniendo permeable la vía aérea superior, y previniendo, o por lo menos retrasando, la aparición de las complicaciones cardíacas de la IRC.
Lectura rápida
El uso de la ventilación no invasiva (VNI) llega al paciente pediátrico, en su forma de presión positiva, a inicios de los años noventa; desde entonces la técnica se ha aplicado a amplios grupos de pacientes, especialmente a los crónicos, pero también se está difundiendo su uso para el paciente agudo desde mediados de los años noventa en los cuidados intensivos pediátricos y neonatales.
DefiniciónEn esta técnica, el paciente recibe soporte respiratorio sin necesidad de invadir su vía aérea mediante un tubo endotraqueal o una cánula de traqueostomía.
La mayoría de los clínicos usan principalmente los signos y síntomas clínicos relacionados con hipoventilación nocturna, la hipercapnia y/o hipoxemia durante el sueño para iniciar el soporte con VNI. La medida del peak flow (< 160l/min) como marcador de la incapacidad de eliminar secreciones en pacientes neuromusculares también es un factor que se debe tener en cuenta. El patrón restrictivo en la espirometría forzada brinda información complementaria, pero la polisomnografía (PSG) es el estudio ideal para confirmar la hipoventilación.
- —
Criterios clínicos: síntomas nocturnos de sueño inquieto, con pesadillas, ronquidos y apneas, y síntomas diurnos de cansancio, con hipersomnolencia (se queda dormido en cualquier lugar) y disnea a menudo no percibida hasta estadios avanzados, y signos propios de la enfermedad que ha llevado a la IRC (atrofia muscular, alteración del tono y la fuerza, alteraciones óseas, pérdida de habilidades motrices, etc.)
- —
Criterios gasométricos: presión arterial de CO2 (PaCO2) > 45mmHg durante el día o desaturaciones nocturnas con saturación de oxígeno (SaO2) < 90% durante más de 5min consecutivos o durante más del 10% del tiempo de registro.
- —
Capacidad de proteger su vía aérea de la aspiración.
Por ultimo, también son indicación de VNI en la IRC los ingresos frecuentes por reagudizaciones respiratorias y los trastornos respiratorios durante el sueño que no son subsidiarios de tratamiento quirúrgico o que persistan tras éste. Veamos con detalle algunos ejemplos.
La obstrucción de la vía aérea superior es una causa importante de insuficiencia respiratoria y una indicación frecuente de la VNI. La hipoventilación es el resultado del colapso de la vía aérea por obesidad importante e hipertrofia adenoamigdalar, o por una obstrucción fija asociada a síndromes malformativos craneofaciales como la hipoplasia del tercio medio de la cara, la hipoplasia mandibular y la retrognatia (síndrome de Pierre-Robin), la macroglosia, el cuello corto y la hipotonía (síndrome de Down).
En el síndrome de apneas e hipopneas durante el sueño (SAHS), la VNI puede ofrecer una alternativa terapéutica útil en los casos en que el tratamiento quirúrgico de la hipertrofia adenoamigdalar está contraindicada o ha sido insuficiente (SAHS residual). En las enfermedades neuromusculares, como las polineuropatías periféricas, es posible preservar durante cierto tiempo una ventilación alveolar suficiente sin traqueostomía. En este grupo de enfermedades se encuentran las diferentes formas de atrofia espinal, en especial del tipo II. En la distrofia muscular de Duchenne, los pacientes pueden experimentar una fase de hipoventilación nocturna inadvertida, con hipoxemia e hipercapnia, antes de que se pongan de manifiesto las alteraciones respiratorias durante el día. A diferencia de los afectados por SAHS, habitualmente estos pacientes precisan una ventilación con 2 niveles de presión desde el comienzo, puesto que el mecanismo de obstrucción de la vía aérea alta contribuye sólo parcialmente a la clínica.
De todas maneras, debemos recordar que no se ha demostrado eficacia del uso preventivo de la VNI en pacientes neuromusculares12.
La VNI se ha utilizado también en otras enfermedades pulmonares restrictivas complicadas con hipoventilación, como la enfermedad pulmonar relacionada con la parálisis cerebral y el mielomeningocele y los defectos graves de la caja torácica13. Estos pacientes frecuentemente presentan una superposición de diferentes mecanismos fisiopatológicos: obstrucción de la vía aérea superior, disminución de la distensibilidad pulmonar por la fibrosis del parénquima y anormalidad de la pared torácica.
En la fibrosis quística avanzada coexisten, además de un patrón obstructivo, pérdida de parénquima pulmonar funcional y disfunción mecánica del diafragma por la sobredistensión pulmonar y la desnutrición. Los pacientes pueden beneficiarse de una VNI como tratamiento de la hipoxemia nocturna, como alivio de la fatiga muscular que produce la disnea en las fases avanzadas y en el estadio previo al trasplante pulmonar. A pesar de todo, en una reciente revisión Cochrane se señala que son necesarios estudios controlados para establecer una guía de indicaciones específicas14.
Lectura rápida
Hay pocos estudios pediátricos sobre el paciente agudo, pero se ha demostrado su seguridad y su eficacia para evitar la intubación, entre un 75 y un 85%. La eficacia en el paciente agudo está limitada básicamente por factores como la edad y el tipo de insuficiencia respiratoria del paciente. Así pues, la eficacia es claramente inferior en niños menores de 12 meses y en casos de insuficiencia respiratoria tipo 1 (hipoxemia sin hipoventilación alveolar).
Para el paciente crónico ya se ha descrito un gran número de indicaciones; es importante que el pediatra general y los especialistas pediátricos las conozcan, así como los síntomas y signos clínicos del paciente que debe ser evaluado para recibir la VNI.
Toda técnica, por novedosa y avanzada que sea, siempre tiene unas limitaciones en su uso y unas contraindicaciones; seguidamente se detallan las principales contraindicaciones descritas para la VNI.
Necesidad de protección vía aéreaEn las situaciones en que la indicación de la ventilación sea la protección de la vía aérea (coma, hemorragia digestiva activa, etc.), la VNI está absolutamente contraindicada pues, al igual que ocurre con la mascarilla laríngea, no la garantiza. La única excepción es la encefalopatía hipercápnica, puesto que en esos pacientes un corto período de prueba de 2–3h de VNI puede revertir su situación neurológica.
Insuficiencia respiratoria graveLos datos observados en pacientes adultos, en los que se objetiva una mayor mortalidad en el grupo de pacientes intubados tardíamente tras una prueba en VNI, aconsejan contraindicarla excepto para pacientes en que la intubación no es una opción válida por la enfermedad de base.
Obstrucción fija de la vía aéreaEn estas situaciones se contraindica la VNI, pues el problema difícilmente se solucionará a corto plazo de modo que suponga un beneficio.
Secreciones abundantes y espesasEl acceso restringido para limpiar la vía aérea, especialmente con interfase buconasal o en pacientes con capacidad para toser limitada, constituye un factor de alto riesgo de fracaso de la técnica.
VómitosAl igual que las secreciones abundantes, la presencia de vómitos hace altamente improbable mantener la interfase bien colocada para aplicar de forma continua la VNI.
Inestabilidad hemodinámica: shockAnte un paciente de esta gravedad, se impone el concepto de reducción del consumo energético mediante la eliminación del trabajo respiratorio, por lo que no se debe usar la VNI.
Malformaciones y traumatismos o quemaduras craneofacialesLa presencia de lesiones en la zona de apoyo de la interfase imposibilita su aplicación; además, la propia presión positiva en caso de fracturas etmoidales se ha relacionado con herniación orbitaria.
Neumotórax no drenadoLa presión positiva en cualquiera de sus formas de aplicación tiene un impacto negativo para el pulmón con neumotórax. Sin embargo, la experiencia en adultos no contraindica el uso de la VNI en el neumotórax drenado.
Cirugía gastrointestinal recienteSe ha descrito la dehiscencia de la sutura del esófago en pacientes sometidos a VNI durante el postoperatorio. En la actualidad, ya existen publicaciones donde se demuestra la efectividad de la VNI a presiones bajas sin la aparición de complicaciones.
La guía de práctica clínica de la British Thoracic Society acepta el uso de la VNI, aun cuando haya alguna contraindicación, siempre que esté prevista la intubación o se trate de una indicación paliativa15.
Lectura rápida
Existen grandes grupos de indicaciones: pacientes neuromusculares y con defectos de la caja torácica, pacientes con síndrome de apneas e hipoapneas relacionado con procesos neurológicos (Arnold-Chiari tipo II, síndrome de Ondine) y pacientes con afección mixta (síndrome de Down, obesidad, acondroplasia). Los síntomas principales están relacionados con la hipoventilación nocturna (cefalea matutina o que despierta por la noche, sudoración profusa nocturna, somnolencia diurna, irritabilidad y enuresis secundaria en niños pequeños). La mejoría de la calidad de vida de los pacientes crónicos se ha demostrado en múltiples estudios (calidad del sueño, menor incidencia de infecciones respiratorias complicadas, etc.).
En la actualidad, en muy pocos servicios de urgencias pediátricos se dan las condiciones idóneas para tratar con VNI al paciente pediátrico con insuficiencia respiratoria aguda. Por lo tanto, la VNI se utiliza en urgencias como una herramienta más para estabilizar al paciente hasta su traslado a una unidad de cuidados intensivos pediátrica (UCIP) o a planta, donde se cumplan las condiciones adecuadas para realizar de forma segura el seguimiento del paciente con VNI.
Criterios de ventilación no invasiva en la unidad de cuidados intermedios o en planta de hospitalizaciónEl inicio de la VNI en el paciente pediátrico agudo pocas veces se puede realizar en la planta de hospitalización. Existen experiencias puntuales en pacientes oncológicos y neuromusculares con insuficiencia respiratoria aguda o crónica agudizada en algunos centros, pero es necesario disponer permanentemente de personal entrenado que pueda solventar cualquier problema que surja. La opción ideal para atender a estos pacientes sería disponer de una unidad de cuidados intermedios con un número suficiente de personal de enfermería entrenado.
Por lógica, son pacientes con criterios clínicos de ingreso, pero que no cumplen ninguno de los criterios que implica ingreso en UCIP.
Lectura rápida
Las contraindicaciones fundamentales para el uso de la VNI están relacionadas con cuadros en que el paciente no es capaz de proteger la vía aérea por trastorno neurológico, cuando haya limitación física para la aplicación de la interfaz (traumatismo o deformidad facial) o cuando la ventilación mecánica ofrezca una franca superioridad para la supervivencia del paciente (inestabilidad hemodinámica o hipoxemia con PaO2/FiO2 < 150).
Los factores descritos para recomendar el inicio de la VNI en la UCIP son la acidosis respiratoria, la falta de mejoría durante las primeras 2h de uso de VNI en planta y la etiología de la insuficiencia respiratoria (neumonía, asma).
- —
Insuficiencia respiratoria aguda que requiere una fracción inspirada de oxígeno (FiO2) > 0,4.
- —
Apneas.
- —
pH < 7,3 inicial o tras 2h de VNI efectiva en la planta.
- —
Escasa experiencia en la plantilla médica y/o de enfermería de planta.
- —
Paciente y/o familia no colaboradores.
En primer lugar, describiremos la aproximación terapéutica basándonos en la clasificación más actual de insuficiencia respiratoria aguda (IRA).
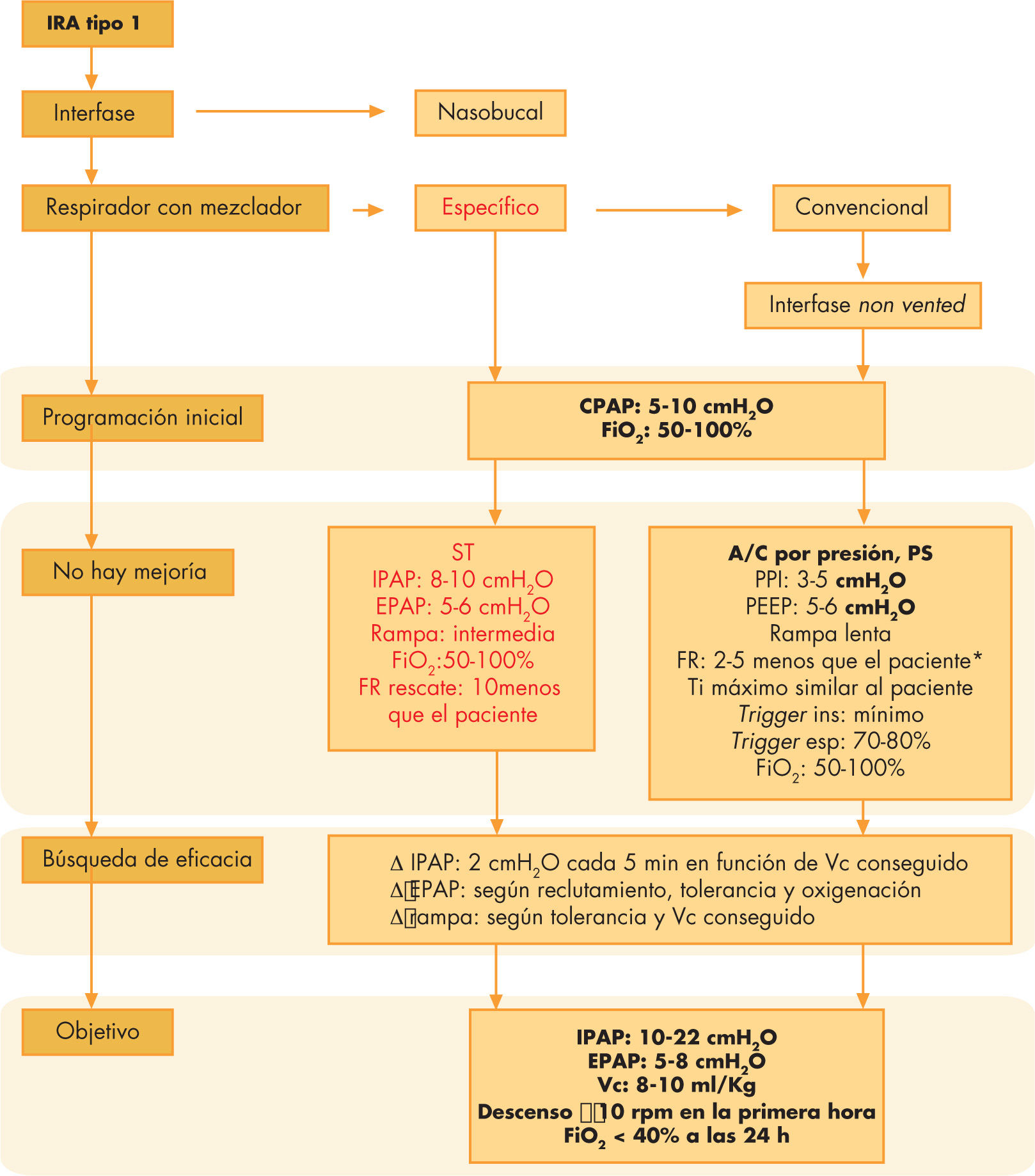
Insuficiencia respiratoria tipo 1 (fig. 1)La insuficiencia respiratoria tipo 1 se caracteriza por alteraciones de la ventilación/perfusión sin hipoventilación alveolar. En los niños, suele presentarse en pacientes con neumonía, edema agudo de pulmón, traumatismo torácico y síndrome de dificultad respiratoria neonatal o síndrome de dificultad respiratoria aguda (SDRA).
Algoritmo de manejo de la insuficiencia respiratoria tipo 1. A/C: asistida-controlada; CPAP: presión positiva continua en la vía aérea; EPAP:presión positiva en espiración; esp: espiratorio; FiO2: fracción inspirada de oxígeno; FR: frecuencia respiratoria; ins: inspiratorio; IPAP:presión positiva en inspiración; IRA: insuficiencia respiratoria aguda; PS:presión de soporte; ST: espontánea-temporizada; Ti: tiempo inspiratorio; Vc: volumen curriente. *En caso de utilizar PS, la FR no se programará, a no ser que sea requerida específicamente por el respirador, en cuyo caso se utilizará como FR de rescate de forma similar que en la modalidad S/T de los respiradores específicos.
La mejoría fisiológica lenta con VNI limita el uso de esta técnica en la IRA tipo 1; a pesar de todo, y en especial en el niño mayor de 1 año, se puede utilizar con seguridad. Algunos autores han demostrado como factor predictivo negativo su uso en pacientes con PaO2/FiO2 < 150.
Con base en estos datos, el criterio de inicio de la VNI no debe establecerse como en la ventilación mecánica convencional (VMC) mediante la gasometría arterial (pO2 < 60mmHg con FiO2 = 0,5). La VNI no es un sustituto de la ventilación convencional, sino un tratamiento intermedio para reducir las posibilidades de llegar a necesitarla, así que se deberá utilizar nuevos criterios, diferentes y más precoces que los utilizados para la VMC. Así pues, en muchas ocasiones la valoración clínica —si es posible, objetivada mediante una escala de dificultad respiratoria— será nuestro único punto de apoyo (debido a la dificultad o el riesgo de empeoramiento secundario a la punción arterial). Aunque no está validado en pediatría, el índice saturación de hemoglobina/ FiO2 (SaO2/FiO2)21 podría ser una alternativa interesante para ayudarnos a clasificar a los pacientes (una PaO2/FiO2 de 200 equivale a una SaO2/FiO2 de 235).
El inicio precoz de medidas que optimicen la oxigenación es especialmente importante en enfermedades de las que sepamos que por la simple administración de oxígeno no se compensa la insuficiencia respiratoria.
Selección de interfaseDebe ser el modelo buconasal que se adapte mejor a la cara del paciente o en pacientes adolescentes el modelo facial completo. A falta de estudios controlados y basándonos en experiencias puntuales, la interfase tipo casco con un respirador convencional o específico para dicha interfase puede ser una última opción válida en el paciente pediátrico. La interfase nasal puede probarse en lactantes o en pacientes mayores de 10 años colaboradores y cuando las fugas en la interfase buconasal sean demasiado elevadas y el paciente no esté cómodo.
Selección de respiradorLa elección ideal es un respirador de VNI con mezclador de oxígeno o, en su defecto, respiradores convencionales con módulo de software para VNI. En estos últimos respiradores debemos evitar las interfases Vented o con válvula antiasfixia.
Selección de modalidadEn estos pacientes, a priori podría ser suficiente el uso de una CPAP para conseguir el reclutamiento alveolar, como se observa en el síndrome de dificultad respiratoria neonatal; pero dado que la mayoría de los pacientes ingresan en la UCIP con criterios de intubación, suelen necesitar modalidad S/T o PS para apoyar a la musculatura inspiratoria y reducir más rápidamente el trabajo respiratorio.
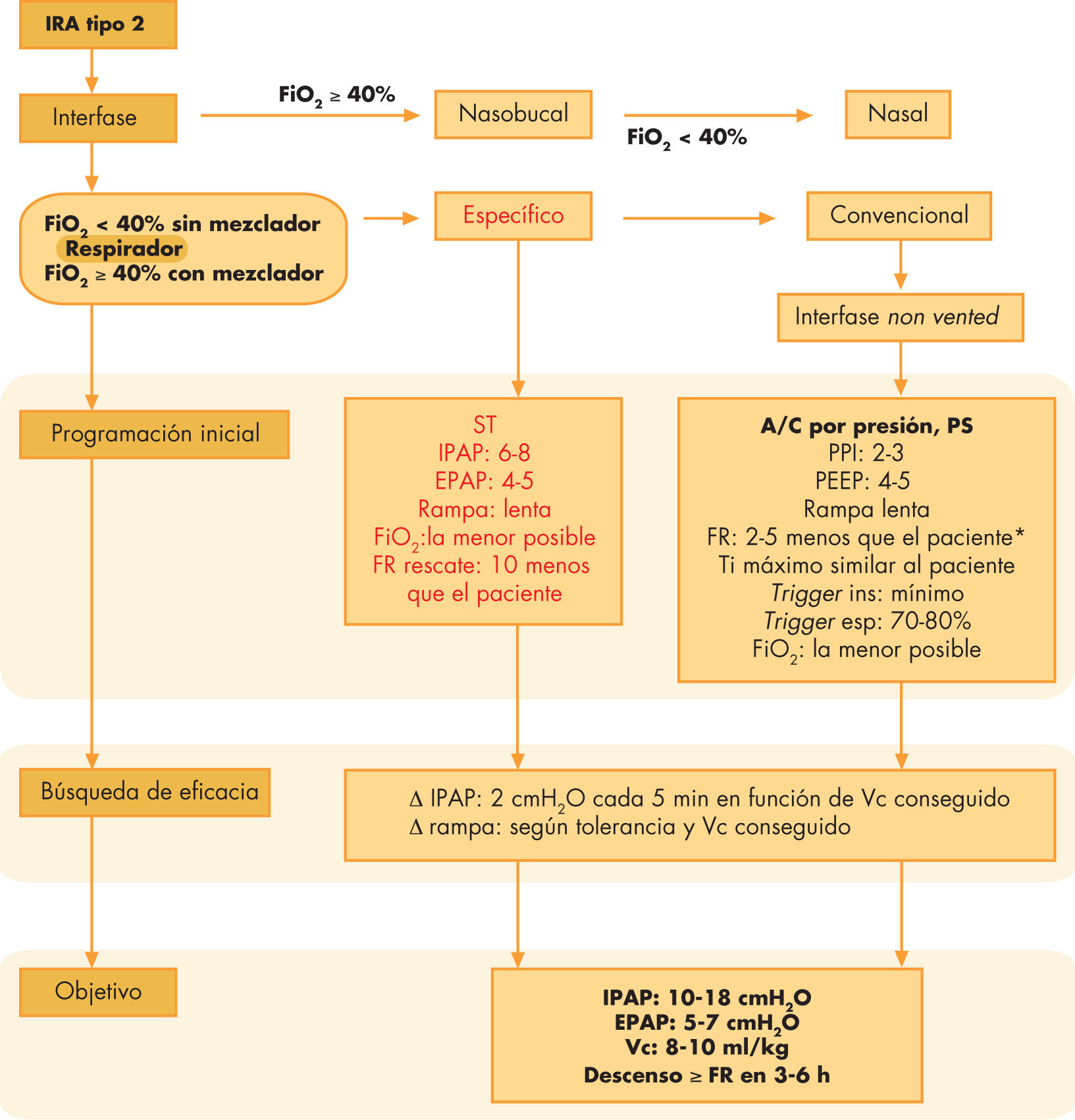
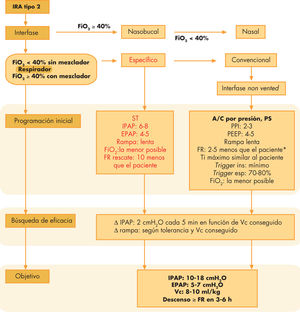
Insuficiencia respiratoria tipo 2 (fig. 2)La insuficiencia respiratoria tipo 2 se caracteriza por la hipoventilación alveolar; suele ocurrir en cuadros con afección del impulso respiratorio, obstrucción de la vía aérea, debilidad neuromuscular, anomalías de la pared torácica y obesidad mórbida. En tal caso, el simple suplemento de oxígeno no es un tratamiento adecuado, y es imprescindible actuar contra los factores que causan la hipoventilación alveolar.
Algoritmo de manejo de la insuficiencia respiratoria tipo 2. A/C: asistida-controlada; EPAP: presión positiva en espiración; esp: espiratorio; FiO2: fracción inspirada de oxígeno; FR: frecuencia respiratoria; ins: inspiratorio; IPAP:presión positiva en inspiración; IRA: insuficiencia respiratoria aguda; PS: presión de soporte; ST: espontánea-temporizada; Ti: tiempo inspiratorio. *En caso de utilizar PS, la FR no se programará, a no ser que sea requerida específicamente por el respirador, en cuyo caso se utilizará como FR de rescate de forma similar que en la modalidad S/T de los respiradores específicos.
Lectura rápida
Por regla general, en el paciente agudo el inicio de la VNI debe realizarse en la unidad de cuidados intensivos; su inicio en urgencias no es habitual en pediatría, pero en el futuro podría utilizarse en pacientes asmáticos de gravedad moderada. En el paciente crónico, para el inicio electivo, la sala de hospitalización o la unidad de cuidados intermedios serán los sitios más adecuados.
Metodología en el paciente agudoEl uso de un respirador barométrico que disponga de mezclador de oxígeno, modalidades de presión positiva continua (CPAP) y spontaneous timed (S/T) y la selección de una interfase, generalmente buconasal, proporcionan buenos resultados. Actualmente, los respiradores convencionales de UCIP disponen de módulos de software para la VNI (las modalidades disponibles habitualmente son presión soporte [PS], presión control [PC] y CPAP).
La mascarilla nasal se tolera bien, pero requiere un proceso de adaptación, dado que el paciente tiene que mantener la boca cerrada para evitar las fugas en el circuito. Este proceso de adaptación acostumbra a ser lento, aunque puede oscilar entre sólo unos minutos y varios días. Si el paciente está hipoxémico, es menor de 6 años o es poco colaborador, será mejor iniciar la VNI con una interfase buconasal.
Selección de respiradorComo opción preferida, se utilizan respiradores de presión específicos de VNI por sus mejores sincronización y compensación de fugas. En lactantes menores de 3 meses, se consigue mejor sincronización inspiratoria con algunos modelos de respiradores de ventilación mecánica con módulo de VNI.
Lectura rápida
La selección de un respirador barométrico con CPAP o 2 niveles de presión modalidad S/T y una interfase nasal acostumbra dar buenos resultados en la mayoría de los pacientes; en aquellos con un patrón restrictivo grave puede ser necesario un respirador volumétrico.
ComplicacionesLas complicaciones de la técnica, en general, son leves (úlceras por presión, conjuntivitis secundaria a fugas). Aunque raramente, también se puede observar neumotórax y distensión gástrica. La complicación más grave es el retraso de la intubación del paciente, especialmente cuando la indicación de la VNI es inadecuada. Entre las complicaciones descritas en VNI domiciliaria, destaca la hipoplasia malar con mala oclusión secundaria.
En la mayoría de estos pacientes, la etiología de la hipoventilación (fallo de bomba) implica que se administren 2 niveles de presión (S/T respirador de VNI, PS o PC en respiradores convencionales). En caso de obstrucción de la vía aérea, se trata de mantener abierta la vía aérea y corregir la hipoventilación. También se ha demostrado en lactantes con bronquiolitis que el uso de CPAP puede ser suficiente para disminuir el trabajo respiratorio y mejorar la hipercapnia22.
Retirada de la ventilación no invasivaLa retirada de la VNI no se ha estudiado de forma sistematizada. En la mayor parte de los trabajos se recomienda mantenerla el máximo posible durante las primeras 24h del tratamiento y empezar a valorar períodos de descanso (para comidas, fisioterapia, administración de fármacos, baño, etc.) en función de criterios clínicos.
Criterios de fracaso de la ventilación no invasivaLos criterios deben ser definidos previamente al inicio de la VNI. Debemos conocer claramente los límites de eficacia de la VNI en nuestra unidad en función del material y la experiencia del personal sanitario. Los factores que se deben tener en cuenta durante las primeras 4–6h se exponen en la tabla 4. La decisión de intubación deberá tomarse de forma individualizada con cada paciente.
Causas de fracaso de la ventilación no invasiva (VNI)
| Indicación inadecuada |
| Selección inadecuada de la interfase, el respirador o los parámetros |
| Desincronización con el respirador |
| Incapacidad de mejorar los síntomas-signos (no mejora la frecuencia respiratoria, no disminuye la FiO2) |
| Imposibilidad de mejoría gasométrica |
| Progresión de la enfermedad (incremento de la hipoxemia, nuevas atelectasias) |
| Aparición de complicaciones no manejables en VNI (p. ej., secreciones abundantes) |
| Aparición de contraindicaciones (reducción de la conciencia, deterioro hemodinámico) |
| Que los padres deseen abandonar el tratamiento |
La monitorización clínica es el punto clave para valorar la eficacia de la técnica. Debe ser continua especialmente durante las primeras 4–6h. Se debe vigilar estrechamente el trabajo respiratorio y la polipnea, que deben disminuir cuando la técnica es eficaz; la frecuencia debe mejorar aproximadamente en 1–2h, especialmente en los pacientes hipoxémicos (frecuencias < 10rpm se correlacionan con fracaso de la técnica). En la práctica, para valorar la oxigenación en estos pacientes se utiliza la monitorización continua no invasiva por pulsioximetría, dado que es fiable y no invasiva. La monitorización transcutánea de CO2 nos permite evaluar la ventilación. Los valores medidos de CO2 transcutánea son más elevados que la PaCO2, aunque tienen excelente correlación cuando la hemodinámica está bien y, cuando menos, nos marcan la tendencia del paciente con los cambios de los parámetros. Actualmente, la mayoría de los ventiladores proporcionan datos del volumen corriente recibido por el paciente y las fugas y muestran información visual de la sincronización. Todos estos datos permiten afinar los parámetros en las situaciones de mayor complejidad.
Lectura rápida
Actualmente la VNI es una técnica eficaz en el manejo de la insuficiencia respiratoria tanto crónica como aguda. Todo pediatra y especialista pediátrico debe conocer a la población con riesgo de insuficiencia respiratoria crónica o síndrome de apneas e hipopneas durante el sueño e identificar los signos y síntomas clínicos.
En general, por su mayor comodidad, su menor espacio muerto y su seguridad, se prefieren las interfases nasales; en niños con lesiones cutáneas en el puente nasal, se pueden utilizar interfases tipo Adams.
Selección de respiradorLos respiradores domiciliarios suelen ser barométricos, pero cada vez se dispone más de modalidades mixtas que permiten garantizar un volumen corriente variando la IPAP hasta un límite máximo preestablecido.
Selección de modalidadSe realizará en función de la afección. Las apneas obstructivas se suelen manejar bien con una CPAP. Las demás enfermedades suelen precisar una modalidad S/T. Sólo ocasionalmente en pacientes con afección restrictiva grave es necesario utilizar modalidades mixtas o volumétricas para garantizar la entrega de un volumen corriente adecuado.
En el paciente domiciliario, es fundamental contar con el convencimiento y la colaboración de la familia, pues que el niño acepte la técnica depende en gran medida de la percepción que adquiera a través de su familia. En función de la edad del niño, se utilizan diferentes recursos para conseguir su colaboración en las fases iniciales (mirar dibujos animados, jugar con videoconsolas o esperar a que se duerma para colocar la interfase a los más pequeños, entre otras).
Complicaciones8,24,25Las complicaciones de la técnica, en general, son leves y se relacionan con la interfase (úlceras por presión, conjuntivitis secundaria a fugas). Los protocolos de cuidados de enfermería permiten reducir mucho su frecuencia en unidades experimentadas. Aunque raramente, también se puede observar neumotórax y distensión gástrica. La complicación más grave es el retraso de la intubación del paciente, especialmente cuando se ha indicado inadecuadamente la VNI.
Entre las complicaciones descritas en VNI domiciliaria, destaca la hipoplasia malar con mala oclusión secundaria.
ConclusionesLa VNI es actualmente una técnica eficaz en el manejo de la insuficiencia respiratoria tanto crónica como aguda.
Todo pediatra y especialista pediátrico debe conocer, de la población que atiende, a los pacientes con riesgo de IRC y SAHS e identificar los signos y síntomas clínicos, para poder aconsejar precozmente un soporte ventilatorio adecuado.
En nuestra opinión, en el manejo del paciente pediátrico hospitalizado se debe generalizar el concepto de uso precoz de la VNI en la evolución de la IRA, y no como una alternativa final o sustitutiva de la ventilación convencional.