La ventilación mecánica es una ayuda artificial a la respiración que introduce gas en la vía aérea del paciente por medio de un sistema mecánico externo1,2. Hasta hace unos años, la ventilación mecánica era un campo casi exclusivo de los subespecialistas pediátricos (intensivistas, neonatólogos y anestesistas)3,4. Sin embargo, la ventilación mecánica ya no se circunscribe a las unidades de cuidados intensivos y al quirófano, sino que determinadas modalidades se utilizan en otras áreas del hospital, durante el transporte y en el domicilio5. Por ello es importante que todos los pediatras hospitalarios y extrahospitalarios tengan unos conocimientos básicos teóricos y prácticos de la ventilación mecánica6.
Puntos clave
La tabla 1 resume las indicaciones de ventilación mecánica en niños. La insuficiencia respiratoria, acompañada o no de hipoxemia y/o hipercapnia, es la indicación fundamental7,8. Los principales objetivos de la ventilación mecánica son mantener el intercambio gaseoso y disminuir o sustituir el trabajo respiratorio del paciente, para reducir el consumo de oxígeno de los tejidos. Inicialmente la ventilación mecánica se utilizó para sustituir completamente la ventilación de los niños que no podrían respirar por sí mismos y el objetivo era alcanzar a toda costa una ventilación y una oxigenación normales. Sin embargo, esta actitud en ocasiones producía una atrofia de los músculos respiratorios y un daño pulmonar relacionados con la ventilación mecánica, por tener que utilizar parámetros agresivos para conseguir ventilación y oxigenación normales. En los últimos años, la actitud con la ventilación mecánica ha cambiado. El objetivo fundamental no es sustituir la respiración, sino ayudar al niño a respirar, más o menos según su estado clínico y su capacidad. Los parámetros de ventilación mecánica deben ajustarse para conseguir la oxigenación y la ventilación mínimas suficientes para mejorar el estado del paciente con la menor agresión posible6,7.
Indicaciones de ventilación mecánica
| Insuficiencia respiratoria clínica o apnea, con o sin hipoxemia e hipercapnia secundaria a: |
| Enfermedades del sistema nervioso central |
| Enfermedades neuromusculares |
| Enfermedades esqueléticas |
| Enfermedades de la vía respiratoria |
| Enfermedades broncopulmonares |
| Enfermedades cardíacas |
| Infecciones o alteraciones metabólicas |
| Alteraciones neurológicas |
| Coma con alteración de los reflejos de protección de la vía aérea |
| Hipertensión intracraneal |
| Estado epiléptico resistente al tratamiento |
| Alteraciones circulatorias |
| Parada cardiorrespiratoria |
| Shock |
| Insuficiencia cardíaca severa |
| Otras |
| Postoperatorio de cirugía mayor Necesidad de sedación profunda para técnicas y procedimientos invasivos |
Lectura rápida
La ventilación mecánica en niños es una técnica que no sólo se utiliza en unidades de cuidados intensivos, sino que se ha extendido a otras áreas pediátricas e incluso a domicilio, por lo que todos los pediatras deben tener unos conocimientos teórico-prácticos básicos sobre esta técnica.
IndicacionesLas indicaciones más frecuentes de ventilación mecánica son la insuficiencia respiratoria clínica, aguda o crónica, el shock, el coma, el estado convulsivo y el postoperatorio de cirugía mayor.
Este tipo de ventilación crea una presión negativa intratorácica que introduce aire en los pulmones. Sus ventajas son que actúa de forma más fisiológica, imitando la respiración normal, y no precisa de acceso invasivo a la vía aérea, por lo que disminuye el riesgo de infección y de daño pulmonar por la ventilación mecánica. Además, permite el habla y la alimentación oral. Sin embargo, la ventilación con presión negativa es menos efectiva que la ventilación con presión positiva e impide el acceso al tórax del paciente, por lo que, aunque en los últimos años se han desarrollado nuevos modelos, todavía se utiliza poco9
Ventilación con presión positivaLa ventilación con presión positiva crea una presión externa que introduce aire en los pulmones. La ventilación con presión positiva es más efectiva, el tórax del paciente está siempre accesible y se pueden utilizar muchas modalidades. Sin embargo, es más agresiva e incómoda para el paciente y aumenta el riesgo de infección respiratoria y de daño de la vía aérea y los pulmones7,10.
Según el lugar de la vía aérea donde se aplique, se puede clasificar en invasiva —acceso a la tráquea por un tubo endotraqueal o una cánula de traqueostomía— y no invasiva —en nariz, boca, cara o faringe mediante cánulas, mascarillas o tubos.
Respiradores de presión positivaAntes los respiradores se clasificaban según la modalidad de ventilación que utilizaban (volúmetricos o presumétricos) o que fueran diseñados para neonatos, ventilación no invasiva o alta frecuencia. Actualmente se diseñan respiradores que intentan tener todas las modalidades y se pueden utilizar en todo tipo de pacientes. Aun así, podemos distinguir 2 tipos fundamentales de respiradores:
Respiradores de flujo continuo (neonatales). Son respiradores que mantienen un flujo continuo en el circuito durante todo el ciclo respiratorio. Por lo tanto, su principal ventaja es que el niño puede respirar espontáneamente en cualquier momento y sin necesidad de abrir ninguna válvula. En general, el respirador cicla hasta alcanzar la presión programada (limitada por presión) y ésta se mantiene durante el tiempo inspiratorio programado (ciclado por tiempo), pero en los últimos modelos se han incorporado también modalidades programadas por volumen11. Sus ventajas fundamentales son su sencillez de utilización, que en algunos respiradores se dispone de ventilación convencional y de alta frecuencia y, sobre todo, que ofrecen poca resistencia a la respiración espontánea del paciente, ya que no hay que abrir ninguna válvula para conseguir aire. Sin embargo, tienen menos modalidades de ventilación, sólo se pueden utilizar en neonatos y lactantes, y sólo en algunos respiradores es posible la ayuda a la respiración espontánea del paciente.
Respiradores convencionales (de flujo discontinuo). En estos respiradores, entre cada ciclo del respirador no hay aire en el circuito y, por lo tanto, durante la fase espiratoria, si el paciente quiere conseguir aire, tiene que abrir la válvula inspiratoria del respirador10,11. Estos respiradores son más completos, disponen de mayor número de modalidades, todos permiten la ayuda (soporte) a la ventilación espontánea del paciente y se pueden utilizar en niños de cualquier edad. Además, algunos incluyen la posibilidad de ventilación con flujo continuo. Sin embargo, son más complejos y difíciles de usar y, aunque se ha mejorado mucho la sensibilidad de las válvulas, ofrecen más resistencia a la respiración espontánea del paciente.
Modalidades de ventilación mecánicaSegún el parámetro fundamental que se programe en la ventilación mecánica y la forma de meter el aire, podemos distinguir 3 grandes modalidades7,10,12–14.
Ventilación programada por volumen. El respirador manda al paciente siempre el mismo volumen corriente en cada respiración e introduce el aire con una velocidad constante. Es una ventilación con volumen constante y presión variable. Su inconveniente es la posibilidad de alcanzar presiones elevadas en la vía aérea, con el consiguiente riesgo de barotrauma7,10.
Ventilación programada por presión. El respirador cicla hasta alcanzar la presión programada y ésta se mantiene durante todo el tiempo inspiratorio con una velocidad de flujo decelerante. Es una ventilación con presión constante y volumen variable. Su inconveniente es que el volumen ofrecido varía según el estado de la vía aérea y los pulmones del paciente, por lo que hay mayor riesgo de volutrauma7,10,14.
Ventilación mixta o de doble control (programada por volumen y ciclada o regulada por presión). Como en las modalidades de volumen, el respirador manda al paciente siempre el mismo volumen corriente en cada respiración, y como en las modalidades de presión, lo hace introduciendo el aire con un flujo decelerante. Es una ventilación con volumen constante y presión variable7,15–17.
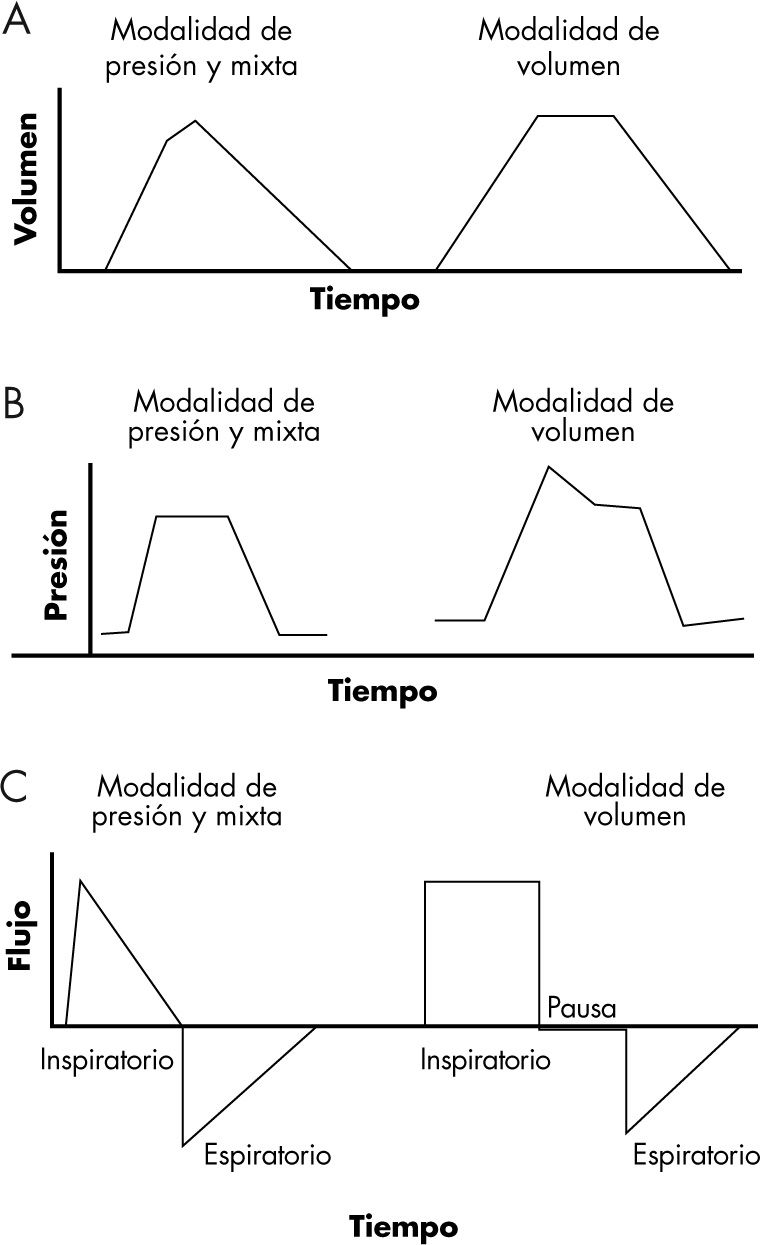
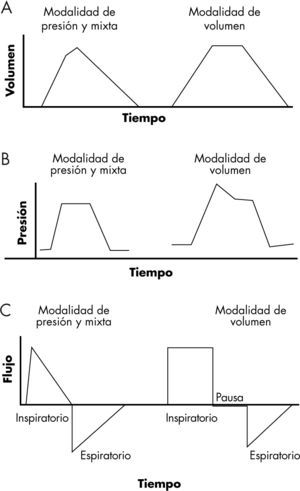
La figura 1 compara las curvas de volumentiempo, presión-tiempo y flujo-tiempo de los 3 tipos de modalidades de ventilación.
Modalidades de ventilación más utilizadas en pediatríaAunque hay muchas modalidades de ventilación, las más utilizadas en los niños son la ventilación controlada, asistida-controlada, mandatoria intermitente (que se puede programar por volumen, por presión o con doble control) y en respiración espontánea, la presión de soporte y el volumen garantizado o de soporte.
Ventilación controlada. El respirador hace todas las respiraciones y no se permite respirar al niño. Sólo se utiliza en los pacientes en coma o con sedación profunda y relajación muscular7,18.
Asistida-controlada (A/C). El respirador realiza el número de respiraciones programadas. Además de éstas, si el niño hace un esfuerzo respiratorio suficiente para abrir la válvula de sensibilidad, el respirador le da otra respiración. Todas las respiraciones las hace el respirador. El niño no puede hacer respiraciones espontáneas, pero sí pedir más respiraciones. Esta modalidad se utiliza para asegurar la ventilación sin necesidad de que el niño esté profundamente sedado. Algunos respiradores neonatales en A/C sólo permiten disparar las respiraciones en una fase del tiempo espiratorio (período ventana) para evitar el riesgo de hiperventilación7,18.
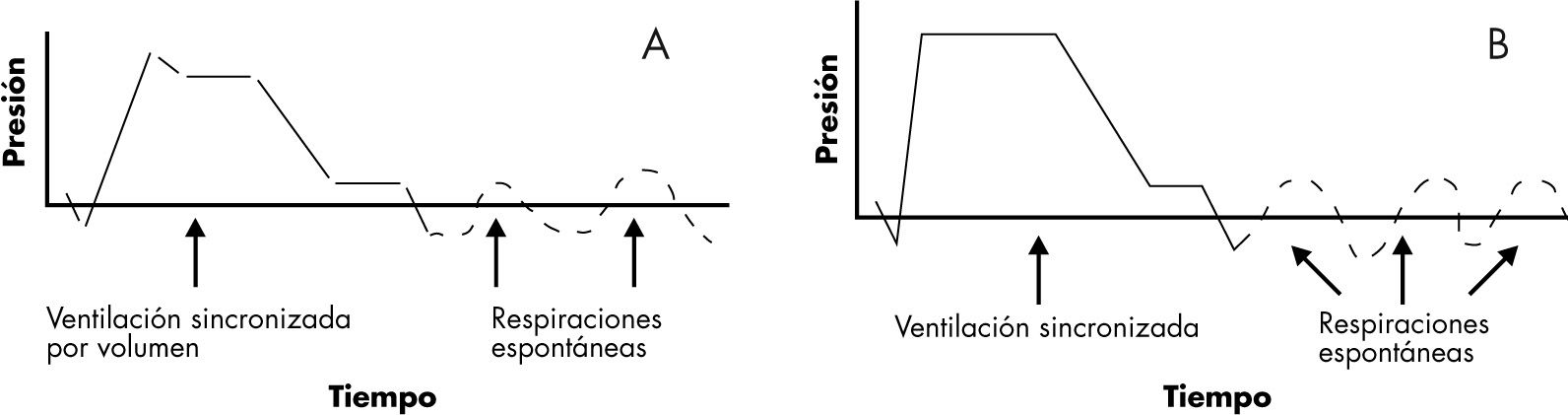
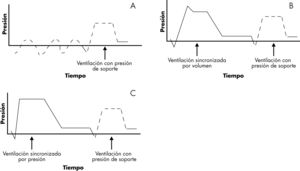
Ventilación mandatoria intermitente sincronizada (SIMV). El respirador realiza el número de respiraciones programadas, y entre ellas el niño puede respirar espontáneamente en los respiradores neonatales, y si con su esfuerzo abre la válvula inspiratoria en los respiradores convencionales7,19. Es la modalidad más utilizada para retirar progresivamente la ventilación mecánica (fig. 2).
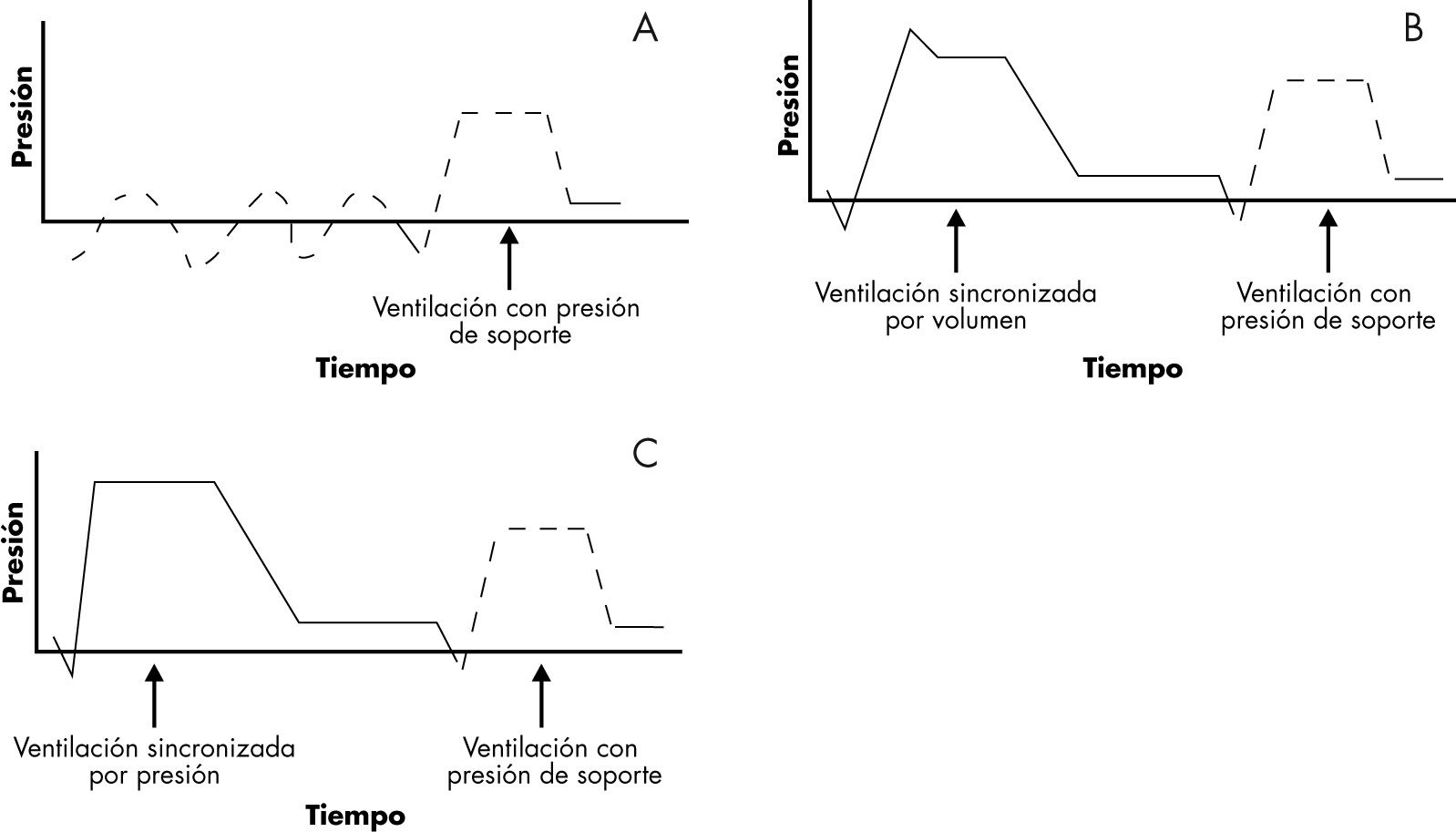
Presión de soporte (PS). El respirador no realiza ninguna respiración. El niño inicia todas las respiraciones y en cada una de ellas el respirador le ayuda con una presión determinada. El inicio y el fin de la respiración están determinados por el esfuerzo del paciente. En los respiradores convencionales puede unirse la ventilación en SIMV7,20,21 (fig. 3).
Lectura rápida
Según el parámetro fundamental que se programa, la ventilación puede clasificarse en modalidades de volumen (se programa el volumen corriente), modalidades de presión (se programa la presión máxima) o modalidades mixtas o de doble control (se programa el volumen, pero se cicla por presión con flujo decelerante). Tradicionalmente se utilizaban modalidades de presión en los neonatos y lactantes pequeños y de volumen en los niños mayores. Sin embargo, tanto las modalidades de volumen como las de presión y las mixtas pueden utilizarse en cualquier tipo de paciente.
Es la modalidad más utilizada para finalizar la retirada de la asistencia respiratoria.
Lectura rápida
Las modalidades de ventilación más utilizadas en niños son la ventilación controlada, la asistida-controlada, la ventilación mandatoria intermitente y sincronizada (SIMV) y la presión de soporte. Siempre que la situación clínica lo permita, se deben respetar las respiraciones espontáneas del paciente utilizando, si es preciso, modalidades de ventilación de ayuda a la respiración.
Programación inicialLa programación inicial de la ventilación mecánica depende de la modalidad utilizada, el tipo de paciente y su enfermedad. Se deben evitar los volúmenes corrientes y las presiones muy altas o muy bajas, ya que tanto la hiperinsuflación como el colapso son factores de riesgo de lesión pulmonar.
En la ventilación mecánica hay que programar los parámetros ventilatorios y las alarmas. Antes de conectar el respirador al paciente, es necesario calibrarlo, si el modelo lo requiere, y comprobar su correcto funcionamiento en un pulmón de prueba7,22.
Modalidad de ventilaciónÉsta dependerá del tipo de respirador utilizado, la edad y el peso del paciente y su enfermedad. Tradicionalmente se utilizaban modalidades de presión en neonatos y lactantes hasta 5–10kg de peso y modalidades de volumen en los niños mayores, pero con los nuevos respiradores es posible utilizar con seguridad modalidades de volumen, de presión o de doble control (mixtas) en cualquier tipo de paciente y con cualquier patología3,4,7,22–24.
Parámetros ventilatorios7,22Algunos de los parámetros son específicos de la modalidad de ventilación elegida, mientras que otros son comunes a todas.
Volumen corriente (VC). Es la cantidad de gas que el respirador manda al paciente en cada respiración. Se programa en las modalidades de volumen y en modalidades de doble control. Lo habitual es programar un VC de 7–10ml/ kg (excepto en recién nacidos y pacientes con enfermedad pulmonar hipoxémica, en que se programan volúmenes menores)25. Hay que tener en cuenta que algunos respiradores compensan automáticamente el volumen de las tubuladuras (volumen de compresión) y otros no, por lo que, con el mismo volumen programado, el volumen efectivo puede ser diferente.
Frecuencia respiratoria (FR). La FR (respiraciones por minuto que administra el respirador) depende de la edad y la patología. Se recomienda una FR inicial de 40–60rpm en neonatos, 30–40rpm en lactantes, 20–30rpm en niños y 12–15rpm en adolescentes.
Volumen minuto (VM). Es el volumen de gas que el respirador envía al paciente en cada minuto de ventilación. Es el producto del VC por la FR. El VM es el parámetro que está más directamente relacionado con la ventilación y, por lo tanto, con la presión arterial de dióxido de carbono (PaCO2). En algunos respiradores se programa el VM en vez del VC. Por tanto, para mejorar la ventilación se puede modificar, dependiendo del estado del paciente, el VC, la FR o ambas.
Tiempo inspiratorio (Ti). Es el período de entrada del gas en la vía respiratoria (tubuladuras, tubo endotraqueal, tráquea y bronquios) y en los pulmones. El Ti se programa tanto en las modalidades de volumen como en las de presión. En la ventilación por volumen, la inspiración está dividida en 2 fases: en la primera se produce la entrada del gas (Ti) y en la segunda (tiempo de pausa inspiratoria [Tp]), el aire se distribuye por el pulmón. En esta fase el flujo se hace 0 (fig. 1). La pausa inspiratoria favorece que la ventilación sea más homogénea ya que permite una redistribución del gas por todos los alveolos, a pesar de que tengan distintas constantes de tiempo (resistencia y elasticidad). En la ventilación por presión, no se programa tiempo de pausa (fig. 1).
Relación inspiración/espiración (I/E). Es la fracción de tiempo que se dedica a la inspiración y la espiración en cada ciclo respiratorio. Habitualmente se utiliza una relación I/E de 1/2 a 1/3. La programación de la relación I/E es muy diferente según el modelo de respirador. En unos se programa la FR y la relación I/E; en otros, el Ti y el espiratorio en segundos; en otros, la FR y el porcentaje de Ti y de Tp en porcentaje, y en otros, la FR y el Ti en segundos7,22.
Lectura rápida
Es fundamental programar desde el inicio tanto los parámetros como las alarmas. Aunque hay que programar todas las alarmas en todas las modalidades, en las modalidades de volumen y mixtas la alarma fundamental es la de presión elevada, mientras que en las de presión la alarma fundamental es la de volumen minuto.
Flujo inspiratorio (velocidad de flujo), tiempo de rampa y retardo inspiratorio. La velocidad de flujo es la rapidez con la que el gas entra en la vía aérea. En algunos respiradores se programa el volumen o la presión y el tiempo o porcentaje de Ti, y el respirador ajusta el flujo automáticamente para conseguir esta programación. En ventilación por volumen, la velocidad de flujo depende del volumen corriente y del Ti. Si el volumen se mantiene constante, el flujo es tanto más rápido cuanto menor sea el Ti. Si el Ti se mantiene constante, el flujo es más rápido cuanto mayor sea el volumen. En otros respiradores, el flujo inspiratorio se programa tanto en las modalidades de volumen como en las de presión. El tiempo o pendiente de rampa es el tiempo que se tarda en alcanzar la presión máxima desde el comienzo de la inspiración. Su significado es igual a la velocidad de flujo y se programa en segundos. El retardo inspiratorio es el porcentaje del Ti que se tarda en conseguir el flujo máximo de inspiración. Intenta que el inicio de la inspiración no sea muy brusco. Se programa en porcentaje de tiempo o en segundos.
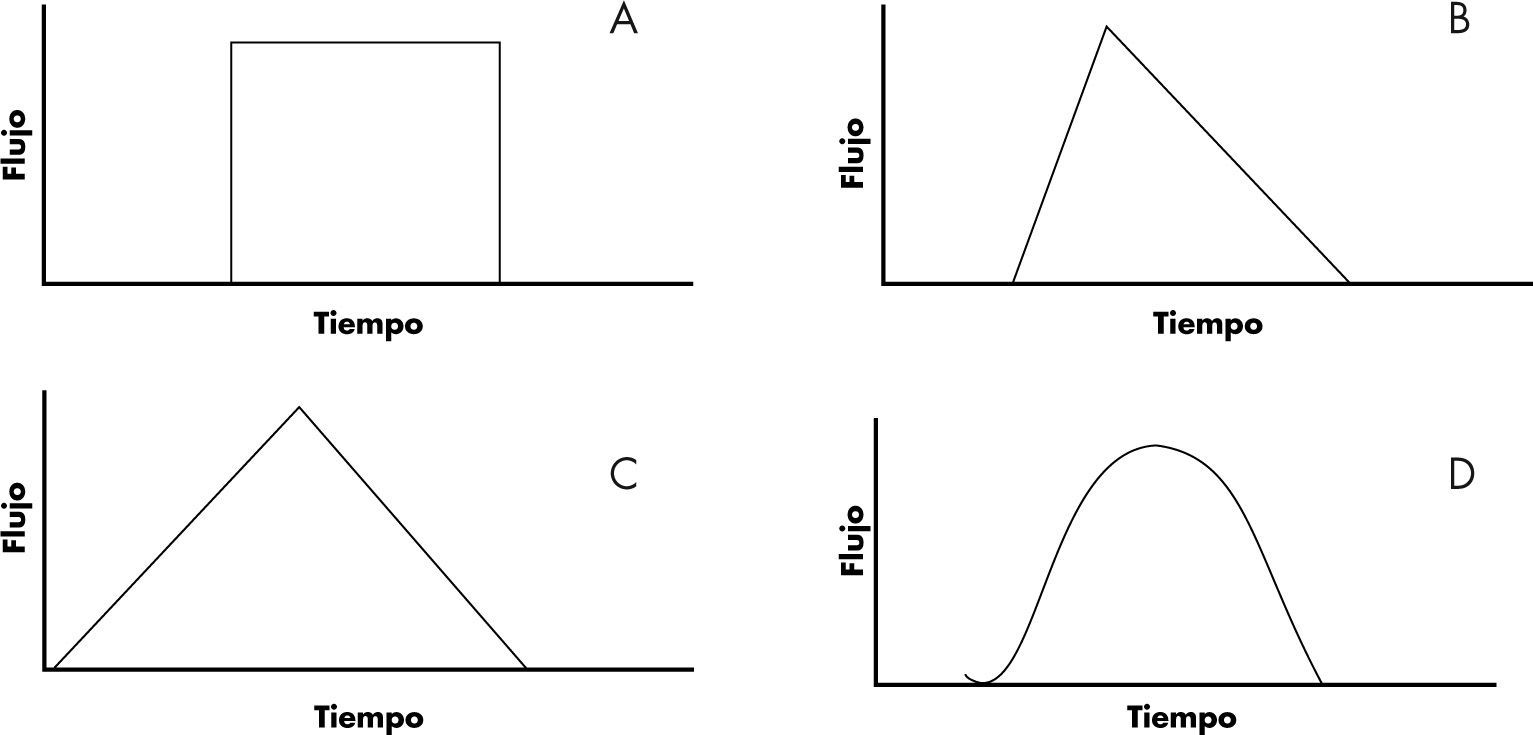
Tipo de flujo inspiratorio. Algunos respiradores permiten modificar en las modalidades de volumen la forma en que se introduce el gas en la vía respiratoria. Existen 4 tipos de flujo. Según las características de cada paciente y su enfermedad, se puede recomendar diferentes tipos de flujo, aunque no hay evidencia de que un tipo de flujo produzca un mejor intercambio de gases que otro.
- —
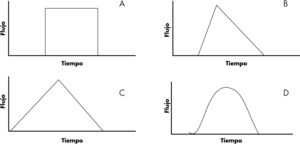
Flujo constante (de onda cuadrada): es el típico de la modalidad de volumen. La velocidad de flujo se mantiene igual durante todo el Ti (fase de entrada de aire). El flujo es cero durante la pausa inspiratoria (fig. 4A).
- —
Flujo decelerado: es el característico de la modalidad de presión y de las modalidades mixtas o de doble control. El aire entra muy rápido al comienzo de la inspiración, y la velocidad va disminuyendo según progresa (fig. 4B).
- —
Flujo acelerado: es muy lento al principio de la inspiración y va aumentando según progresa (fig. 4C).
- —
Flujo sinusoidal: se inicia de forma lenta, se acelera hasta alcanzar un máximo que se mantiene durante un tiempo y luego se enlentece de forma progresiva (fig. 4D).
Fracción inspirada de oxígeno (FiO2). Es el porcentaje de O2 que manda el respirador; puede variar desde 0,21 a 1. Puede empezarse según el estado previo del paciente con una FiO2 de 0,5 a 1 y modificarla hasta dejarla en el valor más bajo posible que consiga una oxigenación adecuada. En niños fuera del período neonatal inmediato, se debe intentar mantener una FiO2 < 0,6 siempre que sea posible.
CPAP-PEEP. La CPAP es una presión positiva continua durante la inspiración y la espiración. Se aplica en modalidades de ventilación espontánea. La PEEP es una presión positiva al final de la espiración que impide que ésta retorne a la presión atmosférica. Se aplica en modalidades controladas o asistidas. Ambas persiguen impedir el colapso de los alveolos y mejorar la oxigenación. Si no hay enfermedad pulmonar, generalmente se programa una CPAP o PEEP entre 3 y 5 cmH2O. En caso de hipoxemia de origen respiratorio, la PEEP se debe ir aumentando de 2 a 3 cmH2O hasta conseguir la máxima mejoría en la presión arterial de oxígeno (PaO2) que no origine efectos hemodinámicos secundarios (PEEP óptima).
Sensibilidad del disparador o trigger. Éste es el dispositivo que permite que el respirador abra su válvula inspiratoria cuando lo demanda el paciente. La sensibilidad puede ser activada de 2 formas7,10,22.
- —
Por flujo: el esfuerzo del paciente crea un flujo negativo en las tubuladuras que, al ser detectado por el respirador, produce la apertura de la válvula inspiratoria del respirador. Este tipo de sensibilidad requiere menos esfuerzo del paciente. Algunos respiradores seleccionan automáticamente un nivel fijo de sensibilidad por flujo, mientras que en otros debe programarse entre 1 y 3l/min.
- —
Por presión: el esfuerzo inspiratorio del paciente genera una presión negativa que, al ser detectada, activa la apertura de la válvula inspiratoria. La sensibilidad por presión se suele programar entre −1 y −2 cmH2O. Este tipo de sensibilidad requiere que el paciente realice un esfuerzo algo mayor que con la de flujo, ya que tiene que producir una disminución de la presión por debajo de la PEEP.
La sensibilidad debe ajustarse para que el paciente consiga abrir la válvula con el menor esfuerzo posible. Sin embargo, hay que evitar que el nivel de sensibilidad sea demasiado bajo, ya que la aparición de turbulencias dentro de las tubuladuras podría ser interpretada por el respirador como el inicio de la inspiración del paciente y generar un ciclo no solicitado (autociclado).
Fin del ciclo inspiratorio (regulación de la sensibilidad espiratoria). Es el porcentaje de reducción del flujo inspiratorio máximo en el que el respirador termina la inspiración e inicia la espiración. Este parámetro sólo se programa en la modalidad de PS y no está disponible en todos los respiradores (en los más antiguos es fijo y no se puede modificar). Se puede programar entre el 1 y el 70% del flujo máximo inspiratorio, aunque en general se utilizan valores de un 10-30%. Sirve para adaptar la ayuda del respirador al esfuerzo real del paciente y evitar que, por fugas, se mantenga la inspiración durante un tiempo excesivo mientras el paciente ya está realizando la espiración.
Lectura rápida
En todo paciente que reciba ventilación mecánica se debe llevar una cuidadosa monitorización. El primer control debe ser clínico (expansión torácica, auscultación y color); aunque la gasometría arterial sigue siendo el patrón de referencia para valorar la eficacia de la ventilación mecánica, la pulsioximetría y la capnografía son monitorizaciones imprescindibles para asegurar un control continuo de la oxigenación y la ventilación. La monitorización de la función respiratoria y las curvas y los bucles ayudan a detectar precozmente problemas y complicaciones y permiten optimizar la estrategia ventilatoria.
El objetivo de las alarmas es avisar de las alteraciones que se produzcan en los parámetros de ventilación, por fallos en el aparato o en la programación, por mal funcionamiento del respirador, por alteraciones en el estado del paciente o por problemas de sincronización entre el respirador y el paciente7,22.
Alarmas de presión. Cuando la presión máxima alcanzada llega al punto seleccionado, el respirador avisa con señales luminosas y acústicas y termina inmediatamente la inspiración. En todas las modalidades fuera del período neonatal, deben programarse en 35–40 cmH2O. Algunos respiradores también tienen alarma de presión inspiratoria baja, que se activa cuando la presión desciende por fugas o desconexión. Alarmas de VM espirado. El respirador avisa con una alarma continua cuando el VM espirado sobrepasa o no llega a los límites prefijados. Su objetivo es evitar la hipoventilación y la hiperventilación. Se programa en todas las modalidades un 20-30% por encima y por debajo del VM prefijado o esperado.
Otras alarmas. Algunos respiradores tienen otras alarmas de volumen corriente alto y bajo, FR, apnea, FiO2 y de mal funcionamiento del aparato por pérdida de fluido eléctrico o caída o aumento de presión de los gases. La tabla 2 resume la programación habitual inicial en modalidades de volumen, presión y mixta en niños sin enfermedad pulmonar.
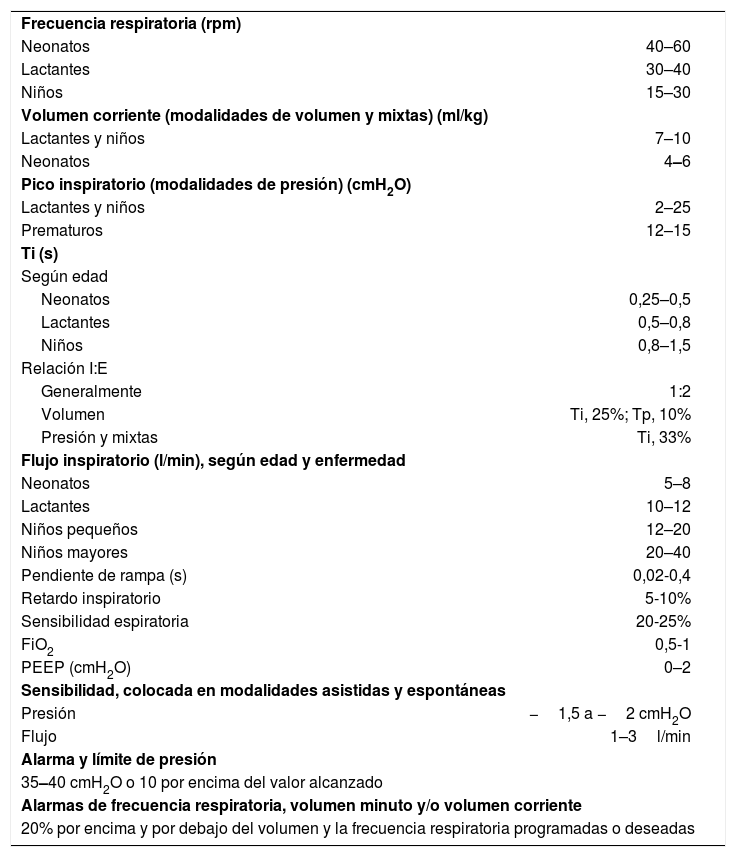
Parámetros iniciales de ventilación mecánica
| Frecuencia respiratoria (rpm) | |
| Neonatos | 40–60 |
| Lactantes | 30–40 |
| Niños | 15–30 |
| Volumen corriente (modalidades de volumen y mixtas) (ml/kg) | |
| Lactantes y niños | 7–10 |
| Neonatos | 4–6 |
| Pico inspiratorio (modalidades de presión) (cmH2O) | |
| Lactantes y niños | 2–25 |
| Prematuros | 12–15 |
| Ti (s) | |
| Según edad | |
| Neonatos | 0,25–0,5 |
| Lactantes | 0,5–0,8 |
| Niños | 0,8–1,5 |
| Relación I:E | |
| Generalmente | 1:2 |
| Volumen | Ti, 25%; Tp, 10% |
| Presión y mixtas | Ti, 33% |
| Flujo inspiratorio (l/min), según edad y enfermedad | |
| Neonatos | 5–8 |
| Lactantes | 10–12 |
| Niños pequeños | 12–20 |
| Niños mayores | 20–40 |
| Pendiente de rampa (s) | 0,02-0,4 |
| Retardo inspiratorio | 5-10% |
| Sensibilidad espiratoria | 20-25% |
| FiO2 | 0,5-1 |
| PEEP (cmH2O) | 0–2 |
| Sensibilidad, colocada en modalidades asistidas y espontáneas | |
| Presión | −1,5 a −2 cmH2O |
| Flujo | 1–3l/min |
| Alarma y límite de presión | |
| 35–40 cmH2O o 10 por encima del valor alcanzado | |
| Alarmas de frecuencia respiratoria, volumen minuto y/o volumen corriente | |
| 20% por encima y por debajo del volumen y la frecuencia respiratoria programadas o deseadas | |
E: espiración; FiO2: fracción inspirada de oxígeno; I: inspiración; PEEP: presión al final de la espiración; rpm: respiraciones por minuto; Ti: tiempo inspiratorio. Tp: tiempo de pausa inspiratoria.
Tras iniciar la ventilación mecánica, se ha de comprobar clínicamente la ventilación (inspección, auscultación, capnografía) y la oxigenación (coloración central y pulsioximetría) y reajustar los parámetros según la gasometría realizada a los 15–20min.
Aunque lo más importante es la vigilancia clínica, también es esencial una monitorización continua del estado de ventilación y oxigenación, generalmente con pulsioximetría y capnografía26,27, de la función respiratoria y su representación gráfica27–29 y de la repercusión hemodinámica de la ventilación mecánica7. Los parámetros fundamentales que se deben controlar en la ventilación mecánica están reflejados en la tabla 3.
- —
Presión máxima: es la máxima presión alcanzada en la vía aérea cuando el respirador introduce aire en el paciente. En modalidades de volumen y mixtas, refleja la resistencia del tubo endotraqueal y las vías aéreas y la distensibilidad de los pulmones y la caja torácica. Puede aumentar por secreciones, acodamiento del tubo, tubo en carina o bronquio, tos, broncospasmo, lucha del paciente contra el respirador y empeoramiento de la enfermedad bronquial o pulmonar. Hay que tener en cuenta que en las modalidades de presión estas alteraciones no aumentan la presión máxima, sino que producen una disminución del volumen corriente.
- —
Presión meseta (en modalidades de volumen): presión alcanzada al final de la inspiración. Depende sobre todo de la distensibilidad pulmonar (equivalente a la presión alveolar).
Monitorización y control durante la ventilación mecánica
| Clínica | Coloración central, frecuencia cardíaca, frecuencia respiratoria, uso de músculos accesorios, expansión torácica, entrada de aire a la auscultación |
| Intercambio de gases | Invasiva: gasometría arterial continua o discontinua, venosa o capilar No invasiva: pulsioximetría, CO2 espirada, PO2 y PCO2 transcutáneas |
| Función respiratoria | Presiones: pico, meseta, PEEP Volúmenes: volumen corriente y volumen minuto espirado Curvas: presión-tiempo, volumen-tiempo, flujo-tiempo, flujovolumen y volumen-presión Distensibilidad, resistencia Trabajo respiratorio |
| Radiología | Posición del tubo endotraqueal, alteraciones pulmonares, signos de volutrauma-barotrauma |
| Hemodinámica | Frecuencia cardíaca, presión arterial, presión venosa central, diuresis |
PCO2: presión parcial de CO2; PEEP: presión al final de la espiración; PO2: presión parcial de oxígeno.
Es un factor de barotrauma (daño alveolar). Puede aumentar en enfermedad pulmonar, neumotórax y atelectasia o por desplazamiento del tubo endotraqueal dentro del bronquio derecho.
Las curvas y bucles disponibles en los respiradores más recientes sirven para visualizar gráficamente los cambios de volumen, presión o flujo durante el ciclo respiratorio27–29. Pueden representarse respecto al tiempo (curvas de volumen-tiempo, presión-tiempo y flujo-tiempo) o de una variable respecto a otra (curvas de flujo-volumen y de volumen-presión). Permiten detectar cambios en el estado clínico, optimizar la estrategia ventilatoria, valorar la respuesta al tratamiento y evaluar el curso de la retirada de la ventilación mecánica.
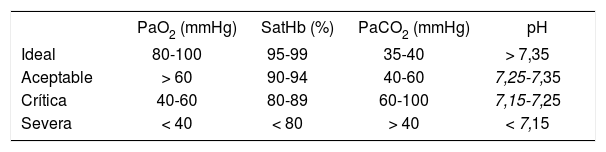
Modificación de la asistencia respiratoriaObjetivos de oxigenación y ventilaciónDespués de la programación inicial, los parámetros se modifican de acuerdo con la monitorización clínica, gasométrica y de función respiratoria. Se debe alcanzar los valores de oxigenación y ventilación más parecidos a la normalidad si no es a costa de aumentar el riesgo de daño pulmonar (tabla 4)27,30. Nunca se debe intentar alcanzar la normoventilación y la normooxigenación a costa de parámetros agresivos del respirador, pero tampoco se debe dejar severamente hipóxico a un paciente por miedo a subir los parámetros del respirador. En casos de patología pulmonar severa, sería suficiente con mantener una saturación de oxígeno (SaO2) ≥ 90%, lo que equivale a una PaO2 ≥ 60mmHg y una hipercapnia progresiva incluso con presión arterial de CO2 (PaCO2) > 100mmHg si el pH es > 7,15-7,20.
Parámetros iniciales de ventilación mecánica
| PaO2 (mmHg) | SatHb (%) | PaCO2 (mmHg) | pH | |
|---|---|---|---|---|
| Ideal | 80-100 | 95-99 | 35-40 | > 7,35 |
| Aceptable | > 60 | 90-94 | 40-60 | 7,25-7,35 |
| Crítica | 40-60 | 80-89 | 60-100 | 7,15-7,25 |
| Severa | < 40 | < 80 | > 40 | < 7,15 |
PaCO2: presión arterial de CO2; PaO2: presión arterial de oxígeno; SatHb: saturación de hemoglobina.
Siempre se deben valorar los datos de la gasometría teniendo en cuenta la edad y la enfermedad del niño.
Lectura rápida
Los objetivos de la ventilación mecánica son ayudar a la respiración del paciente y mantener la oxigenación y la ventilación adecuadas a sus necesidades. Nunca se debe intentar la normoventilación y la normooxigenación a costa de parámetros agresivos del respirador, pero tampoco se debe dejar severamente hipóxico a un paciente por miedo a incrementar la asistencia respiratoria.
Retirada de la asistencia respiratoriaExisten diversas formas de realizar la retirada de la asistencia respiratoria —con prueba de respiración espontánea, reducción de SIMV y presión de soporte, entre otras—, pero no existe ningún método claramente superior a los demás. En general, la velocidad de reducción de la asistencia respiratoria debe ser inversamente proporcional a la duración de la ventilación mecánica.
Para mejorar la oxigenación:
- —
Aumentar la FiO2 es el método más rápido en la hipoxemia aguda, pero hay que tener en cuenta que una FiO2 > 0,6 en el niño y > 0,4 en el neonato es tóxica.
- —
Aumentar la PEEP.
- —
Aumentar el Ti y/o el Tp.
- —
Aumentar la presión máxima o el volumen (sobre todo en caso de hipercapnia).
- —
Aumentar la FR (si se asocia a hipercapnia).
La decisión de cambiar uno u otro parámetro depende de la situación previa. En general, en una hipoxemia aguda severa, se debe: a) subir inicialmente la FiO2 hasta alcanzar una saturación de hemoglobina (SatHbO2) > 90%; b) valorar el efecto de los otros parámetros para intentar disminuir la FiO2 (primero la PEEP, luego alargar el Ti y después, frecuencia, presión o volumen), y c) si con la ventilación convencional no se consigue una oxigenación mínima adecuada, hay elevado riesgo de volutrauma-barotrauma o toxicidad por oxígeno o éstos ya se han producido, se debe valorar el cambio de modalidad aunque no existan estudios que demuestren la superioridad de una modalidad sobre otra, el decúbito prono, la administración de NO, la ventilación de alta frecuencia, la administración de surfactante y la oxigenación extracorpórea (ECMO).
Para mejorar la ventilación:
- —
Aumentar el VM aumentando la FR y manteniendo el mismo VC o la presión máxima.
- —
Aumentar el VM aumentando el VC o la presión máxima y manteniendo la misma FR.
- —
Aumentar el tiempo espiratorio (en pacientes con broncospasmo, broncodisplasia, asma o bronquiolitis en que se produzca atrapamiento aéreo).
Para mejorar la oxigenación la y ventilación:
- —
Aumentar el VM aumentando la FR.
- —
Aumentar el VM aumentando la presión máxima o el VC.
Siempre que se pueda, es mejor aumentar la FR que la presión máxima o el volumen (menor riesgo de volutrauma y barotrauma) pero, en ocasiones, al aumentar la frecuencia disminuye la PaCO2 pero no mejora la PaO2.
Retirada de la ventilación mecánicaEs el proceso de cambio de ventilación mecánica a respiración espontánea. Para iniciar la retirada del respirador, es necesario que el proceso que motivó la ventilación esté en fase de resolución y haya estabilidad hemodinámica, estímulo respiratorio y una suficiente fuerza de los músculos respiratorios. En el proceso de retirada, es muy importante valorar la interacción entre las respiraciones del niño y las del respirador para evitar la asincronía31–34.
Hay diversos métodos para retirar la ventila mecánica35–39:
- —
Pruebas de respiración espontánea con paso directo de una ventilación en A/C o SIMV a conectar el tubo endotraqueal a un tubo en T con oxígeno. Si el paciente tolera el tubo en T un período de 30min-2h, se puede extubar.
- —
SIMV: se va disminuyendo la frecuencia de las respiraciones controladas, dejando que el paciente asuma progresivamente el control de la ventilación hasta llegar a una frecuencia de SIMV baja antes de la extubación.
- —
PS: puede utilizarse en respiración espontánea o combinada con SIMV. Se va reduciendo la frecuencia de SIMV hasta dejar sólo en PS. A continuación se disminuye la PS hasta valores de 4–8 cmH2O para compensar la resistencia del tubo endotraqueal y las tubuladuras, y desde esos valores se extuba.
- —
Sistemas dirigidos por ordenador: existen sistemas que van disminuyendo la ayuda del respirador según el esfuerzo y la ventilación que el paciente va realizando espontáneamente. Todavía hay poca experiencia con estos sistemas en niños39.
En niños, ningún método ha demostrado ser claramente superior a los otros. Por lo tanto, el método debe adaptarse a cada paciente, respetando siempre que sea posible las respiraciones espontáneas del niño y valorando la necesidad de soporte. En general, la velocidad con que se reduzca la asistencia respiratoria debe ser inversamente proporcional a la duración de la ventilación mecánica.