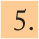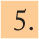Puntos clave
La bronquiolitis aguda es la infección del tracto respiratorio inferior más frecuente en los lactantes1,2, entre los que tiene una incidencia anual del 10%3 y una tasa de ingreso de entre el 2 y el 5%3, con un incremento importante en los últimos años3–5.
En 1993, McConnochie estableció unos criterios clínicos para definir la bronquiolitis aguda6: primer episodio agudo de sibilancias en un niño/a menor de 24 meses, disnea espiratoria y presencia de pródromos catarrales6. Pero hay una gran variabilidad en cuanto a los criterios que utilizan los diferentes centros e incluso los distintos profesionales para definir esta entidad.
La bronquiolitis aguda supone una importante demanda asistencial, no sólo en el ámbito de la atención primaria, sino también de tipo hospitalario, con grandes requerimientos de asistencia en el área de urgencias y un número importante de ingresos en época epidémica. Entre el 5-16% de ellos, a su vez, requerirán ingreso en la unidad de cuidados intensivos pediátricos (UCIP)5,7.
Guía de práctica clínicaExisten controversias científicas en cuanto al manejo de la bronquiolitis aguda que generan una gran variabilidad en la manera de abordar esta entidad por los diferentes centros y profesionales sanitarios1,4,8. Con frecuencia se utilizan de forma indiscriminada muchos tratamientos cuya eficacia no está demostrada. Diferentes estilos en la práctica clínica habitual pueden conducir a variaciones, no tan sólo en el consumo de recursos sanitarios, sino también en los resultados clínicos obtenidos, en la calidad asistencial y en la equidad de acceso y utilización de los servicios9,10.
Por estos motivos (elevada prevalencia, confusión conceptual sobre la entidad, diversidad de criterios diagnósticos, variabilidad en la práctica clínica y enorme impacto en el consumo de recursos sanitarios), y formando parte del plan de calidad del Sistema Nacional de Salud, se seleccionó la bronquiolitis aguda como entidad para la elaboración de una guía de práctica clínica (GPC) que se encuentra disponible en la red (http://aunets.isciii.es/web/guest/todas_gpc).
Para elaborar la GPC sobre la bronquiolitis aguda se ha realizado una revisión exhaustiva de la literatura médica y la evidencia científica disponible en los diversos aspectos de la enfermedad se ha sintetizado en unas recomendaciones que se encuentran graduadas siguiendo metodología aceptada internacionalmente (tabla 1). El documento final ha sido revisado por un grupo de revisores externos y cuenta con el aval de las sociedades científicas implicadas en el abordaje de la patología: Asociación Española de Pediatría (AEP), Sociedad Española de Neumología Pediátrica (SENP), Sociedad Española de Neonatología (SEN), Asociación Española de Pediatría de Atención Primaria (AEPap), Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP), Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) y de la Sociedad Española de Urgencias de Pediatría (SEUP).
Grados de recomendación según la Scottish Intercollegiate Guidelines Network (SIGN)
| Grados de recomendación | |
|---|---|
| A | Como mínimo un metaanálisis, revisión sistemática o ensayo clínico clasificado como 1++ y directamente aplicable a la población diana de la guía; o un volumen de evidencia integrada por estudios clasificados como 1+ y con gran consistencia entre ellos |
| B | Un volumen de evidencia integrada por estudios clasificados como 2++, directamente aplicable a la población diana de la guía y que demuestran gran consistencia entre ellos; o evidencia extrapolada desde estudios clasificados como 1++ o 1 + |
| C | Un volumen de evidencia integrada por estudios clasificados como 2+ directamente aplicables a la población diana de la guía que demuestran gran consistencia entre ellos; o evidencia extrapolada desde estudios clasificados como 2++ |
| D | Evidencia de nivel 3 o 4; o evidencia extrapolada desde estudios clasificados como 2+ |
| Buena práctica clínica | |
| √* | Práctica recomendada basada en la experiencia clínica y el consenso del equipo redactor |
En las líneas siguientes se resumen las recomendaciones más destacadas de la GPC. El grupo de trabajo estableció por consenso una definición de bronquiolitis aguda: primer episodio de inflamación de las vías respiratorias bajas (bronquios y bronquiolos), presumiblemente inducida por virus, en menores de 24 meses; ésta será la definición de referencia en todo el documento.
Lectura rápida
Pese a su elevada incidencia, siguen existiendo controversias respecto al manejo de la bronquiolitis aguda, que generan una gran variabilidad en su abordaje por parte de los diferentes centros y profesionales sanitarios. Es por este motivo que un grupo de expertos reconocidos a nivel estatal han elaborado una guía de práctica clínica (GPC) sobre esta entidad en la que se describe la evidencia científica disponible en los diversos aspectos de la enfermedad y que se encuentra disponible en la red.
Guía de práctica clínicaEn la GPC se describen los principales criterios clínicos de gravedad (rechazo del alimento, presencia de letargia, historia de apnea, taquipnea para la edad, aleteo nasal, tiraje grave, quejido y cianosis), los factores de riesgo para la evolución de la bronquiolitis aguda (edad inferior a 12 semanas y la presencia de comorbilidades). En la revisión realizada por los autores de la GPC se constata que no existen escalas clínicas validadas para la valoración de la gravedad de la bronquiolitis aguda.
En este apartado la GPC aborda los principales criterios clínicos de gravedad y los factores de riesgo para la evolución de la bronquiolitis aguda. Las principales GPC evaluadas consideran criterios clínicos de gravedad el rechazo del alimento, la presencia de letargia, la historia de apnea, la taquipnea para la edad, el aleteo nasal, el tiraje grave, el quejido y la cianosis (grado A de recomendación)1,2,4,8. Se consideran factores de riesgo para la evolución de la bronquiolitis aguda la edad inferior a 12 semanas y la presencia de alguna de las siguientes comorbilidades: cardiopatía congénita hemodinámicamente significativa, inmunodeficiencia, enfermedad pulmonar crónica o prematuridad (grado B).
Es destacable que, con un grado C de recomendación, es preciso considerar la presencia de tabaquismo en el entorno, la ausencia de lactancia materna y el síndrome de Down como factores de riesgo para una peor evolución de la enfermedad11. La evidencia es insuficiente para concluir si son factores de riesgo algún agente etiológico en concreto o alguno de los tipos de virus respiratorio sincitial (VRS).
Respecto a las escalas de gravedad el grupo elaborador de la GPC ha constatado que no existen escalas validadas específicas para la bronquiolitis aguda y que la utilización de diferentes escalas en los trabajos que evalúan tratamientos dificulta su comparación. Es deseable la valoración homogénea de la gravedad mediante una escala en los pacientes con bronquiolitis aguda. Una de las escalas utilizadas con frecuencia es la que se representa en la tabla 2, que incorpora variaciones de frecuencia cardíaca y respiratoria según la edad del paciente. El grupo de trabajo recomienda la desobstrucción de la vía aérea alta antes de valorar la gravedad del paciente.
Score Hospital Sant Joan de Déu de bronquiolitis aguda
| Sibilancias o estertores | 0 No | ||||
| 1 Sibilancias espiratorias/crepitantes inspiratorios | |||||
| 2 Sibilancias/crepitantes inspiratorios-espiratorios | |||||
| Tiraje | 0 No | ||||
| 1 Subcostal + intercostal inferior | |||||
| 2 Previo + supraclavicular + aleteo nasal | |||||
| 3 Previo + intercostal superior + supraesternal | |||||
| Entrada de aire | 0 Sin alteraciones | ||||
| 1 Regular, simétrica | |||||
| 2 Asimétrica | |||||
| 3 Muy disminuida | |||||
| SatO2 | Sin oxígeno | Con oxígeno | |||
| 0 | ≥ 95% | ≥ 95% sin O2 | |||
| 1 | 91-94% | > 94% con FIO2 ≤ 40% | |||
| 2 | ≤ 90% | ≤ 94% con FIO2 40% | |||
| FIO2 > 40% | |||||
| 0 | 1 | 2 | 3 | ||
| FR | < 3 meses | < 40/min | 40-59/min | 60-70/min | > 70/min |
| 3-12 meses | < 30/min | 30-49/min | 50-60/min | > 60/min | |
| 12-24 meses | < 30/min | 30-39/min | 40-50/min | > 50/min | |
| FC | < 1 año | < 130/min | 130-149/min | 150-170/min | > 170/min |
| 1-2 años | < 110-120/min | 110-120/min | 120-140/min | > 140/min | |
FC: frecuencia cardíaca; FIO: fracción inspiratoria de oxígeno; FR: frecuencia respiratoria;
Las principales GPC coinciden en que las exploraciones complementarias no se recomiendan de forma rutinaria en los pacientes con bronquiolitis aguda porque el diagnóstico es clínico y porque presentan una menor incidencia de enfermedades bacterianas que los pacientes con fiebre sin bronquiolitis (grado de recomendación D)1,2,4,8.
La determinación del hemograma y los reactantes de fase aguda podría ser de utilidad (grado D) en pacientes con bronquiolitis aguda y fiebre en los que se sospeche una infección bacteriana potencialmente grave (IBPG). Levine et al publican en 2004 un estudio prospectivo multicéntrico que incluye pacientes menores de 60 días12. Constatan que en los pacientes con determinación de VRS positiva la incidencia de IBPG es menor. No obstante, en los menores de 28 días de vida las tasas de IBPG son significativas y no se modifican por la presencia de la infección por el VRS. Es por este motivo que sería recomendable realizar una analítica sanguínea y un sedimento de orina en los neonatos con bronquiolitis aguda y fiebre y valorar la realización de una punción lumbar e iniciar tratamiento antibiótico en función del estado general y los resultados analíticos.
Lectura rápida
Las exploraciones complementarias no son necesarias en la bronquiolitis aguda típica porque su diagnóstico es clínico y porque la incidencia de coinfecciones bacterianas es baja, a excepción de la infección del tracto urinario. En los lactantes mayores de un mes de vida el hemograma y los reactantes de fase aguda sólo están indicados ante la sospecha de una infección bacteriana potencialmente grave. El sedimento de orina se recomienda en los menores de 3 meses con bronquiolitis aguda y fiebre y la determinación de virus respiratorio sincitial (VRS) sólo es necesaria para ubicar al paciente en caso de ingreso si no se puede colocar en habitaciones individuales a cada uno de los pacientes.
En este apartado es preciso mencionar 2 estudios en los cuales se valoró la incidencia de IBPG en lactantes febriles menores de 3 meses con y sin bronquiolitis aguda. Se determinó que los pacientes con bronquiolitis aguda tienen una menor incidencia de IBPG; en uno de los estudios no se encontró ninguna IBPG en el grupo de bronquiolitis aguda y en el otro, un 2,2% de IBPG, todas ellas infecciones del tracto urinario y ninguna sepsis13,14.
Dado que existe consistencia entre estos y otros trabajos publicados, se recomienda considerar la posibilidad de una infección del tracto urinario en los pacientes menores de 3 meses con bronquiolitis aguda y fiebre (grado C).
GasometríaLas GPC4,8 coinciden en la recomendación de no realizar gasometrías de forma rutinaria a los pacientes con bronquiolitis aguda y se insiste en que la determinación de la gravedad se basa en criterios clínicos. No obstante, el grupo elaborador de la GPC considera que la gasometría (capilar o arterial) podría tener un papel en la valoración de los pacientes con dificultad respiratoria grave y que podrían estar entrando en fallo respiratorio y que la determinación de la saturación de oxígeno y la presión de CO2 transcutáneas podrían ser de utilidad para conocer el estado gasométrico de los pacientes con bronquiolitis aguda de una forma no invasiva.
Radiografía de tóraxLas GPC1,2,4,8 recomiendan no realizar radiografía de tórax de forma sistemática en pacientes con bronquiolitis aguda que presenten un curso clínico típico y un proceso leve o moderado, ya que la radiografía de tórax no ha demostrado ser eficaz en la diferenciación de los procesos víricos y bacterianos ni en predecir la gravedad, y en cambio, cuando se realiza, aumenta el número de antibióticos y otros tratamientos prescritos. Se recomienda reservar la radiografía de tórax para pacientes en los que existen dudas diagnósticas, en aquellos en los que la clínica es atípica, procesos graves o con mala evolución (grado B).
Lectura rápida
Únicamente las nebulizaciones de suero salino hipertónico al 3% han demostrado un efecto beneficioso al reducir la estancia hospitalaria en casi un día por lo que es el único tratamiento farmacológico recomendado en los pacientes con bronquiolitis aguda. No se recomienda el uso sistemático de broncodilatadores (adrenalina o salbutamol) en estos pacientes, aunque se contempla la posibilidad de realizar una prueba terapéutica y continuar con el tratamiento sólo si la respuesta es favorable. La literatura médica revisada coincide en que no se encuentran efectos beneficiosos en el uso de corticoides, antihistamínicos, mucolíticos o descongestionantes, por lo que su uso no está recomendado.
En las GPC1,2,4 se concluye que el test para VRS es útil para establecer cohortes hospitalarias cuando no es posible aislar a los pacientes en habitaciones individuales (grado A); no obstante, el resultado no afecta al manejo diagnóstico-terapéutico de estos pacientes (grado B).
En caso de considerar necesario el estudio del VRS para establecer cohortes hospitalarias, si es en época epidémica, se puede utilizar un test de detección rápido (grado D), ya que a pesar de ser menos sensibles y específicos que otras técnicas, éstos suelen estar disponibles, son fáciles de usar, dan resultados rápidamente y son baratos.
TratamientoOxigenoterapiaEn las GPC1,2,4,8 se recomienda administrar oxígeno a los pacientes con saturaciones inferiores a 90-92%, pero estas recomendaciones se basan en consensos de expertos, ya que no se identifican estudios sobre la oximetría necesaria en los pacientes con bronquiolitis aguda. Según el grupo elaborador de la GPC la decisión de administrar oxígeno se basa en la valoración conjunta de los signos de dificultad respiratoria y la saturación de oxígeno por pulsioximetría de manera que deben recibir oxígeno los pacientes con dificultad respiratoria grave, cianosis y/o saturación de oxígeno inferior a 92%. Es recomendable una adecuada preparación del oxígeno (calentamiento y humidificación).
BroncodilatadoresLos broncodilatadores (salbutamol o adrenalina) no están recomendados por las GPC1,2,4,8 ya que su efecto es moderado y transitorio y no han demostrado modificar el curso de la enfermedad, reducir la tasa de ingreso o la duración de la hospitalización. Además, se dice también que se deben valorar los posibles efectos secundarios de estos fármacos y sus costes. En dos de las GPC1,8 se recomienda valorar la realización de una prueba terapéutica y no continuar el tratamiento si no se demuestra una mejoría (grado B).
Un posible algoritmo de manejo de la bronquiolitis aguda se representa en la figura 1. Consideramos que la respuesta al broncodilatador es favorable si la puntuación en la escala utilizada disminuye 2 o más puntos y sólo en este caso está indicado repetir las nebulizaciones, cada 4 a 6h.
Respecto a los anticolinérgicos, las GPC2,4 coinciden en no recomendar su uso en la bronquiolitis aguda.
Suero salino hipertónico al 3%La administración de suero salino hipertónico (SSH) al 3% nebulizado disminuye el edema de la mucosa y facilita la movilización de las secreciones, ambos componentes fundamentales en la etiopatogenia de la bronquiolitis aguda.
Los trabajos que han estudiado la eficacia del SSH al 3% nebulizado son consistentes y se recogen en una revisión Cochrane publicada el año 2008 que incluye 4 estudios15. Uno de ellos evalúa la respuesta en pacientes tratados de forma ambulatoria mientras que los otros 3 valoran la respuesta a la nebulización con SSH al 3% en pacientes ingresados con bronquiolitis aguda. Se trata de ensayos clínicos aleatorizados, en los que los pacientes reciben tratamiento nebulizado con adrenalina o salbutamol, en un grupo con suero salino y en el otro con SSH al 3%. El número de pacientes incluidos en estos estudios no supera los 50 pacientes en cada una de las ramas de tratamiento. La revisión sistemática concluye que se produce una disminución en la duración de la hospitalización de casi un día en los pacientes que reciben tratamiento nebulizado con SSH al 3%. Actualmente es el único tratamiento que ha demostrado este efecto y no se han encontrado efectos secundarios, por tanto su uso está recomendado (grado A).
Mucolíticos, antitusígenos, antihistamínicos, descongestionantes nasales y terapias alternativasExiste poca evidencia sobre la utilidad de mucolíticos, antitusígenos y antihistamínicos en la bronquiolitis aguda. Una de las GPC8 recomienda no utilizar descongestionantes nasales ni antihistamínicos (grado B) debido a la ausencia de evidencia de que estos fármacos sean útiles en la bronquiolitis aguda y además sugiere que algunos de sus componentes podrían ser perjudiciales.
Por su parte, la Food and Drug Administration (FDA)16 americana emite un consejo público de no administrar este tipo de tratamientos en pacientes menores de 2 años de vida.
HelioxExisten pocos trabajos sobre la utilidad del heliox (mezcla gaseosa de helio y oxígeno) en la bronquiolitis aguda, tanto en su uso de forma aislada como combinado con la aplicación de la presión positiva continua en vía aérea (CPAP). A pesar de que los resultados obtenidos en los diferentes estudios son discordantes en cuanto a mejoría clínica, todos ellos coinciden en la ausencia de efectos adversos. En algunos de estos estudios se ha reportado una disminución en la estancia media en UCIP17, una mejoría en la escala clínica y un descenso en los niveles de CO218, mientras que otros estudios no muestran efectos beneficiosos.
El uso del heliox podría ser de utilidad en pacientes con bronquiolitis moderada-grave (grado D), pero se requieren más estudios que refuercen esta afirmación.
Lectura rápida
Respecto a la prevención de la enfermedad, el lavado de manos es la principal medida, tanto en la comunidad como en el ámbito sanitario. Se recomienda evitar la exposición al humo del tabaco, así como el tabaquismo materno durante la gestación, y se ha constatado que la lactancia materna es un factor que protege contra las infecciones respiratorias y reduce el riesgo de hospitalización por VRS.
EvoluciónRespecto a la evolución a largo plazo de la bronquiolitis aguda se sabe que los pacientes afectados pueden presentar sibilancias recurrentes aunque se desconoce si éstas son secundarias al daño causado por la infección o si existe una predisposición genética o ambiental previa.
Las GPC1,2,4,8 coinciden en no identificar beneficios en la administración de glucocorticoides (en cualquiera de sus vías de administración) ni en la fase aguda de la enfermedad, ni para prevenir sibilancias recurrentes posteriores.
Plint et al presentan en el año 2009 un ensayo clínico multicéntrico a doble ciego, con resultados que difieren de estas recomendaciones19. Encuentran una menor tasa de ingreso en los pacientes tratados con adrenalina nebulizada (2 dosis en urgencias) y dexametasona (oral en dosis única diaria durante 6 días) aunque no detectan diferencias en las ramas de tratamiento “adrenalina sola” ni “corticoide solo”.
Recientemente aparecen trabajos sobre la evolución de los pacientes en función del virus causante de la bronquiolitis. En esta línea Lehtinen et al encuentra que los pacientes con bronquiolitis aguda por Rhinovirus presentan más sibilancias recurrentes y que el uso de prednisolona en estos pacientes muestra una disminución de estos episodios recurrentes20.
Fisioterapia respiratoriaLa revisión sistemática de la Cochrane21 publicada en el 2007 incluye 3 ensayos clínicos aleatorizados y concluye que la fisioterapia respiratoria del tipo vibración o percusión en los pacientes con bronquiolitis aguda no consigue un efecto beneficioso en la puntuación clínica ni en la saturación ni en la duración de la hospitalización y por tanto no se recomienda en los pacientes con bronquiolitis aguda (grado A). No obstante, estudios que incluyen un número menor de pacientes y de menor calidad metodológica muestran efectos beneficiosos (mejoría de la saturación, de la frecuencia cardíaca y de la puntuación en una escala) con otras modalidades de fisioterapia como la de espiración lenta prolongada y tos inducida.
Ventilación no invasivaSólo la GPC de la Scottish Intercollegiate Guidelines Network (SIGN)4 aborda el tema y no existen actualmente revisiones sistemáticas sobre la utilidad de la ventilación no invasiva en modalidad CPAP en la bronquiolitis aguda. Pero los estudios realizados hasta el momento son concordantes en demostrar su eficacia en los pacientes con bronquiolitis aguda que presentan dificultad respiratoria grave o apneas recurrentes (grado B)18.
En la planta de hospitalización cuando queremos administrar un flujo superior a 2l podemos utilizar los dispositivos de alto flujo con humidificación activa. Este dispositivo consiste en un generador de alto flujo unido a un humidificador que se conecta en “Y” a las fuentes de oxígeno y aire. La mezcla gaseosa se administra al paciente a través de unas cánulas nasales diferentes de las utilizadas para la oxigenoterapia convencional.
MonitorizaciónEn este aspecto es preciso destacar la utilidad que puede tener la monitorización transcutánea del CO2 en pacientes con bronquiolitis aguda moderada o grave y especialmente en los pacientes que reciben soporte ventilatorio22.
Respecto a la monitorización de las apneas, es recomendable en los pacientes con bronquiolitis aguda de edad inferior al mes, con antecedentes de prematuridad y los que refieran episodios previos de apnea (grado D).
PrevenciónEl VRS es un virus muy infeccioso que se transmite mediante secreciones y fómites (como la ropa o las manos), donde puede permanecer viable hasta 12h. Tras un estornudo o la tos se encuentran partículas con virus hasta a 2m del paciente. El virus penetra en el huésped a través de la mucosas ocular, nasal o bucal.
La prevención de la transmisión de la enfermedad en la comunidad se basa en el lavado de manos frecuente, la limitación del número de visitas, evitar el contacto con personas con síntomas respiratorios, así como los ambientes con alto riesgo de contagio y la exposición al humo del tabaco (grado D). La GPC de Cincinnati8 recomienda informar a los padres de estas medidas preventivas antes del alta en el momento del nacimiento y durante las visitas de seguimiento del primer año de vida. Se recomienda también educar a los cuidadores sobre los signos y síntomas de la bronquiolitis aguda (grado D).
En el ámbito hospitalario el lavado de manos sigue siendo la medida más importante para evitar el contagio. Las manos se deben descontaminar antes y después del contacto directo con los pacientes y después del contacto con objetos inanimados del entorno del paciente y tras quitarse los guantes (grado B). Se recomienda utilizar guantes y batas de un solo uso e informar al personal sanitario y a los acompañantes del paciente sobre las vías de transmisión y las medidas de control (grado D).
Las GPC1,2,4,8 coinciden en recomendar evitar la exposición al humo del tabaco en los niños, ya que aumenta la tasa de ingreso por infecciones respiratorias, incluida la bronquiolitis (grado A) y empeora la sintomatología y el pronóstico de los pacientes con bronquiolitis aguda (grado D). Además el tabaquismo materno durante la gestación parece aumentar el riesgo de padecer una bronquiolitis aguda, por lo que se recomienda también evitarlo (grado C).
Las GPC1,2,4 recomiendan la lactancia materna ya que protege contra las infecciones respiratorias y reduce el riesgo de hospitalización por VRS (grado A). En una de las GPC2 se afirma que si la lactancia materna se mantiene más de 4 meses la protección es mayor (grado A).
EvoluciónLa duración media de la bronquiolitis aguda es de unos 12 días, aunque hasta el 9% de los pacientes puede presentar síntomas después de 28 días. Es recomendable informar a los cuidadores de la duración de la enfermedad (grado B) ya que se ha constatado que esta medida disminuye el número de visitas médicas durante el proceso.
Respecto a la evolución a largo plazo de la bronquiolitis aguda sabemos que los pacientes con bronquiolitis aguda pueden presentar sibilancias recurrentes. Una revisión sistemática publicada por Pérez-Yarza et al23 concluye que estos episodios se producen sobre todo durante el primer año de vida tras la bronquiolitis aguda, son relativamente frecuentes hasta los 5–6 años y la asociación desaparece a partir de los 13 años. Se desconoce si las sibilancias recurrentes son secundarias al daño causado por la infección o si existe una predisposición genética o ambiental previa.