Un tratamiento habitualmente indicado en diversas enfermedades neurológicas son las inmunoglobulinas intravenosas1. Su uso se ha relacionado con la producción de complicaciones tromboembólicas, con una incidencia en torno al 1,2-11,3%2. Los mecanismos patogénicos implicados en su desarrollo son el aumento de la viscosidad plasmática, el incremento de la adhesividad y del recuento plaquetario, y la presencia de anticuerpos procoagulantes y de factores de la coagulación no eliminados durante el proceso de fraccionamiento de las inmunoglobulinas2,3.
La trombosis de la vena cava superior en pacientes en tratamiento con inmunoglobulinas intravenosas es una complicación infrecuente, escasamente descrita en la literatura4. Su manejo puede resultar complicado, sobre todo en aquellos portadores de un catéter venoso central, puesto que no se han establecido pautas de manejo específicas4,5.
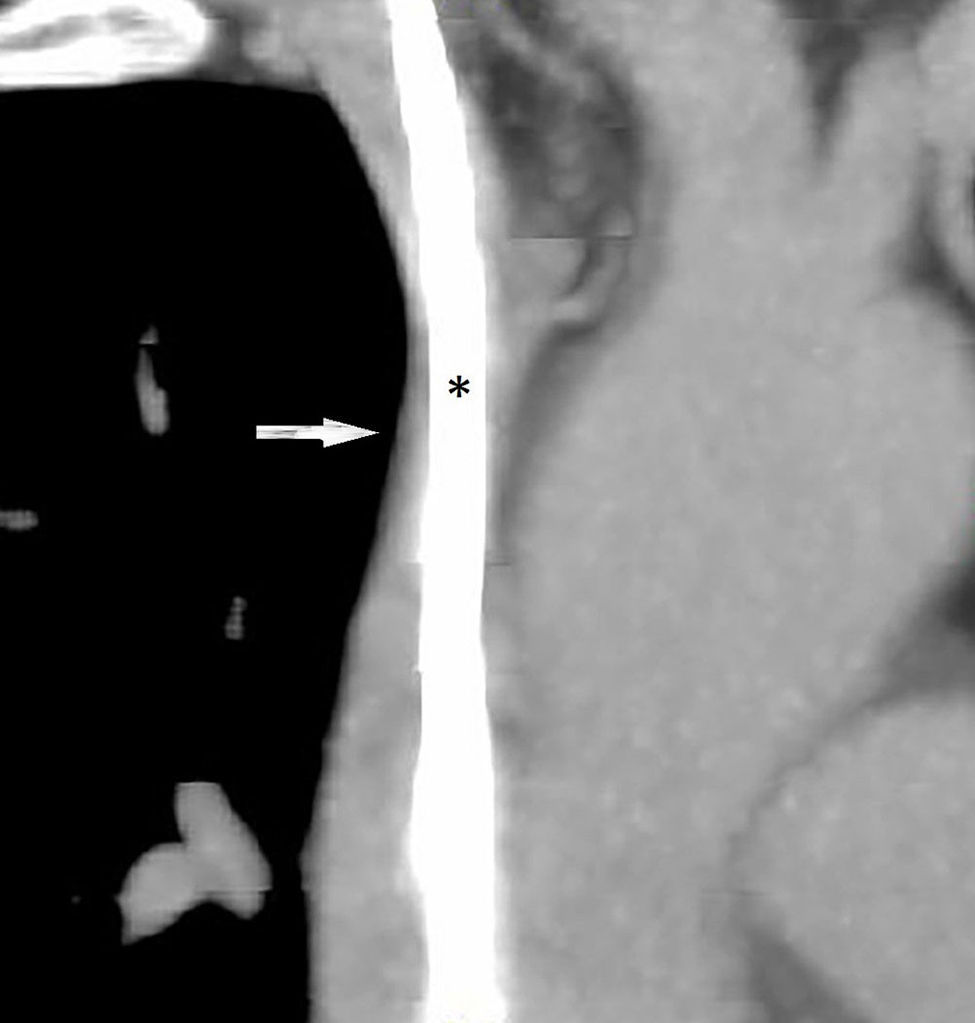
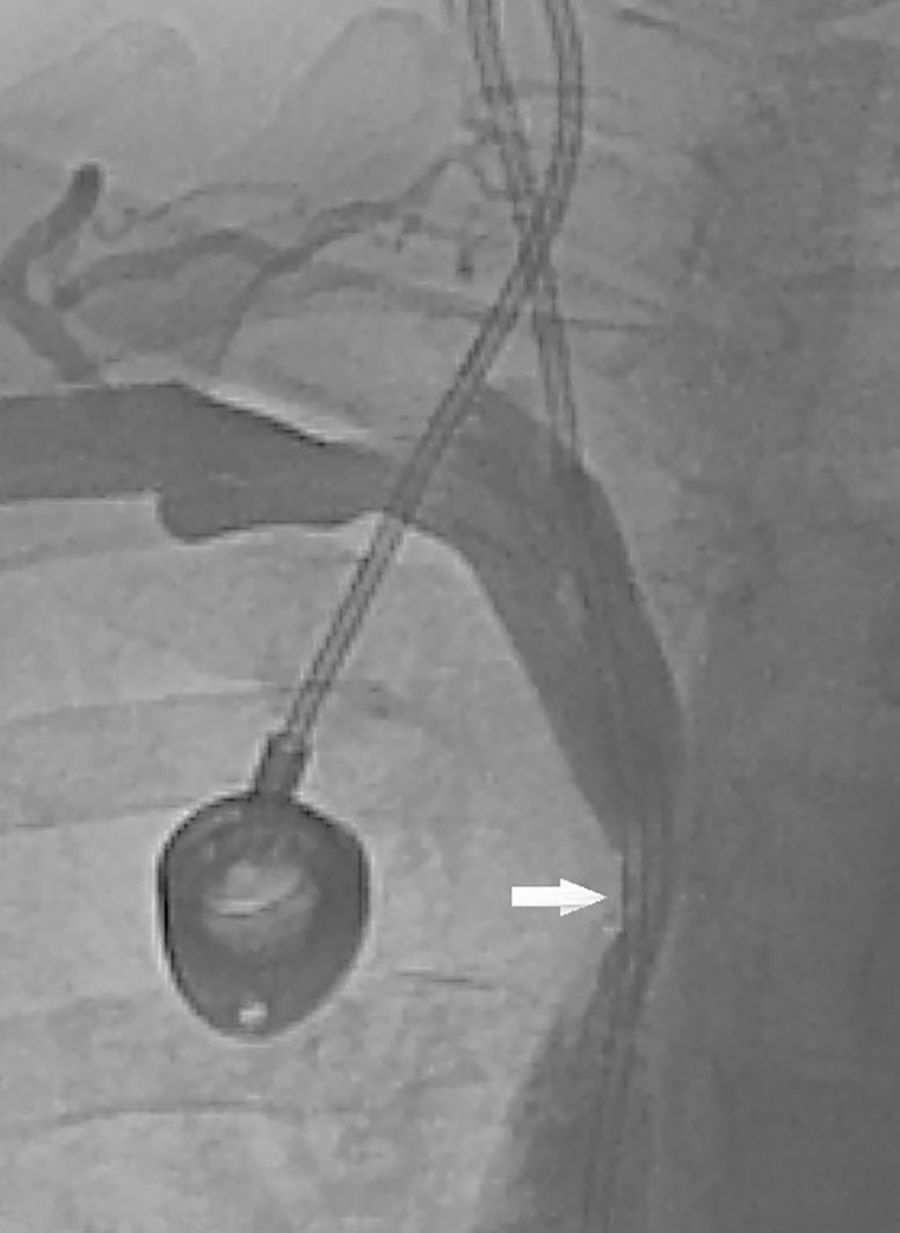
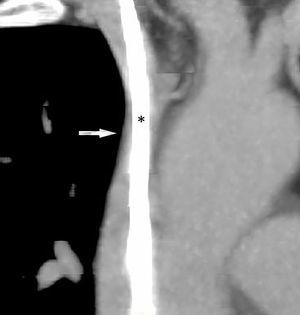
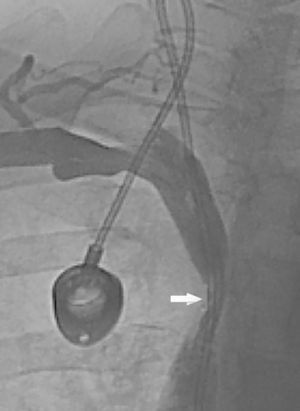
Se presenta el caso de una mujer de 57 años, diagnosticada de polirradiculoneuropatía desmielinizante crónica inflamatoria, en tratamiento con azatioprina, deflazacort 6mg/24h e inmunoglobulinas intravenosas mensuales a dosis de 0,5g/kg/día infundidas en 12h durante 4 días, fumadora, sin otros antecedentes de interés. El tratamiento con inmunoglobulinas se administraba a través de un reservorio subcutáneo con catéter en vena cava superior desde hace 3 años, colocado tras múltiples episodios de tromboflebitis y extravasación. Presentaba un cuadro de 3 meses de evolución de edema cérvico-facial. Un estudio metabólico realizado para descartar alteraciones relacionadas con la producción de edema fue normal, observándose una función tiroidea y renal normal, con niveles de albumina y proteínas totales en suero dentro de la normalidad, sin proteinuria ni otras alteraciones en el sedimento urinario. Se realizó un ecocardiograma transtorácico que fue compatible con la normalidad. En una tomografía computarizada de tórax con contraste, se observó en la porción proximal de la vena cava superior una ocupación de prácticamente toda la luz por parte del catéter (fig. 1). Por este motivo se realizó una cavografía en la que se demostró una leve estenosis de la vena cava superior, complicada con un trombo en torno al catéter (fig. 2). Un estudio completo de hipercoagulabilidad y autoinmunidad descartó un estado protrombótico. Se procedió a anticoagular a la paciente inicialmente con enoxaparina 60mg/12h. El catéter se retiró al mes, observándose en una cavografía de control la ausencia de trombosis tanto en la luz venosa como en torno al catéter, persistiendo una mínima estenosis venosa residual. El edema cérvico-facial desapareció, decidiéndose continuar el tratamiento con inmunoglobulinas por vía venosa periférica, mantener la anticoagulación con acenocumarol otros 5 meses, y realizar posteriormente profilaxis antitrombótica en cada infusión con enoxaparina 40mg/24h.
El síndrome de vena cava superior se produce como consecuencia de la obstrucción del flujo de la vena cava superior por compresión u obstrucción de la misma. En torno a un 60% de los casos la etiología es una enfermedad maligna, siendo el carcinoma de pulmón y el linfoma los tumores más frecuentes. La etiología benigna más frecuente es la relacionada con la colocación de dispositivos intravasculares como catéteres de reservorios o electrodos de marcapasos6, con una incidencia de trombosis variable según el estudio (2-67%)5.
En la producción de una trombosis venosa influyen principalmente 3 factores, conocidos como tríada de Virchow: el estasis venoso, los estados de hipercoagulabilidad y el daño endotelial7. Los catéteres venosos centrales pueden dañar el endotelio vascular y favorecer el estasis venoso al dificultar la circulación a través de la vena cava. Los pacientes portadores de estos catéteres pueden presentar estados de hipercoagulabilidad asociados a su enfermedad de base, a coagulopatías primarias o al tipo de tratamiento. En nuestra paciente el tratamiento con inmunoglobulinas pudo favorecer este mecanismo, completando la tríada2.
Al evaluar el riesgo tromboembólico de los pacientes en tratamiento con inmunoglobulinas se deben de valorar factores como son la edad, la presencia de factores de riesgo cardiovascular, de estados de inmovilidad, de complicaciones tromboembólicas previas, y el uso de tratamientos protrombóticos concomitantes como los corticoides, cuyo uso favorece los mecanismos de agregación plaquetaria e inhibe el sistema fibrinolítico, con casos de trombosis venosas asociados a su uso, generalmente a dosis elevadas o durante periodos prolongados2,8.
Dada la ausencia de ensayos clínicos aleatorizados, el manejo del síndrome de cava superior por trombosis de un catéter intravascular no está establecido5. Por lo tanto, el manejo de estos pacientes debe de individualizarse según el grado de estenosis y la gravedad de la presentación clínica. En los casos menos severos, como el de esta paciente, se puede optar por una conducta conservadora, iniciando anticoagulación, esperando a la resolución del cuadro5. En nuestro caso se retiró el reservorio al considerarse que su mantenimiento elevaba de forma significativa el riesgo de nueva trombosis. Dado que la retirada precoz del catéter no ha demostrado mejorar el pronóstico de la trombosis5, este se retiró al mes de iniciar la anticoagulación para evitar posibles complicaciones tromboembólicas secundarias a la movilización del trombo. Se decidió mantener la anticoagulación durante 6 meses por tratarse de una trombosis venosa profunda con un factor de riesgo transitorio una vez retirado el catéter9. En casos con mayor repercusión clínica, el tratamiento endovascular mediante angioplastia con balón y colocación de stent es la primera opción, por presentar una eficacia similar a la cirugía con menos complicaciones10. En caso de que se opte por mantener el catéter, la duración de la anticoagulación no está establecida5. Sí que sería recomendable realizar medidas preventivas previas a la infusión de inmunoglobulinas como hidratación, tratamiento antiagregante o con heparinas de bajo peso molecular, realizar las infusiones a una velocidad no inferior a 8h, y administrar la dosis habitual de 2g/kg en 0,4g/kg/día durante 5 días; ya que deberíamos considerar alto el riesgo de trombosis, incluso en ausencia de un primer evento tromboembólico2,3,5.
En conclusión, la presencia de un catéter venoso central puede potenciar los mecanismos trombogénicos asociados al tratamiento con inmunoglobulinas, desencadenando un síndrome de vena cava superior por trombosis de la misma. En caso de ser necesario un tratamiento por esta vía, deberían valorarse medidas preventivas antitrombóticas antes de cada infusión.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con el presente artículo.