El síndrome de Parsonage-Turner es una neuritis aguda del plexo braquial que se asocia con diversas situaciones clínicas.
Caso clínicoSe presenta el caso de un paciente varón de 27 años, con diagnóstico reciente de primoinfección por el virus de la inmunodeficiencia humana, que consultó por dolor de comienzo agudo seguido de parálisis flácida de los músculos de ambas cinturas escapulares. El diagnóstico de SPT se confirmó por la clínica, los resultados del estudio electrofisiológico y los hallazgos de la resonancia magnética nuclear. Se indicó el inicio de la terapia antirretroviral y tratamiento con analgésicos y rehabilitación kinésica con respuesta favorable luego de algunas semanas de tratamiento.
ComentarioEl síndrome de Parsonage-Turner debe incluirse en el diagnóstico diferencial del hombro doloroso en los sujetos positivos al virus de la inmunodeficiencia humana.
Parsonage-Turner syndrome is an acute brachial neuritis that is diagnosed in a wide spectrum of clinical conditions.
Clinical caseHere we describe a 27 year-old male patient with recent diagnosis of human immunodeficiency virus acute infection, who developed an acute neuropathic pain followed by a bilateral flaccid paralysis of the shoulders and arms. Diagnosis of PTS was confirmed by the clinical manifestations, the electrophysiological examination and the magnetic resonance imaging findings. Patient was started on highly active antiretroviral therapy plus analgesic and physiotherapy with a good clinical response after a few weeks of treatment.
CommentaryParsonage-Turner syndrome should be included in the differential diagnosis of shoulder pain in human immunodeficiency virus seropositive patients.
El síndrome de Parsonage-Turner (SPT) o neuritis aguda del plexo braquial es una enfermedad de etiología no aclarada1. Descrito inicialmente a mediados del siglo xx, se caracteriza por dolor agudo del miembro superior a nivel proximal unilateral o, más raramente, bilateral2. El dolor es seguido por debilidad, atrofia muscular y parestesias. Ocurre en diversas situaciones clínicas, como postoperatorios, luego de la administración de vacunas, con posterioridad a traumatismos o tras infecciones virales3. La presencia de este síndrome en personas infectadas con el virus de la inmunodeficiencia humana (VIH) es infrecuente. Presentamos el caso de un varón de 27 años que desarrolló un SPT con posterioridad a un síndrome de infección aguda por VIH.
Caso clínicoSe trata de un varón de 27 años de edad, con diagnóstico reciente de infección por VIH, que consultó por dolor de instalación aguda en el hombro izquierdo de 7 días de evolución; a los 3 días del inicio de la sintomatología comenzó bruscamente con dolor en el hombro contralateral. Pocos días después, se comprueba parálisis flácida asimétrica de los músculos de ambas cinturas escapulares. En el interrogatorio destaca que 15 días antes de la instalación del cuadro descrito había tenido un síndrome febril de un mes de evolución con poliadenopatías generalizadas, que fue diagnosticado como mononucleosis infecciosa. En el examen físico se constató, además de la parálisis flácida asimétrica con hiporreflexia y atrofia muscular, la presencia de candidiasis oral. Seis meses antes presentaba una serología negativa para el VIH. Se realizó un estudio electrofisiológico en el cual se evidenció la presencia de denervación y potenciales de unidad motora de tipo polifásicos en ambos deltoides y el bíceps, supinador largo, supraespinoso, tríceps y primer interóseo dorsal del lado izquierdo. Las amplitudes de los potenciales de acción motores de los nervios supraescapulares de ambos lados y el nervio circunflejo del lado izquierdo estaban reducidas; las latencias sensitivas de ambos nervios medianos se hallaban prolongadas en los segmentos palma-muñeca; ambos nervios braquiales cutáneos internos se hallaron inexcitables. La frecuencia de las ondas F fue reducida en ambos lados. No se hallaron otros signos de bloqueo de la conducción motora. La resonancia magnética nuclear reveló la existencia de signos de edema en los músculos supra e infraespinoso de ambos lados. El estudio del líquido cefalorraquídeo fue normal. No se detectaron anticuerpos séricos contra nervios periféricos. La serología para el VIH fue positiva (ELISA y Western blot). El recuento de linfocitos T CD4+ fue de 435cél/μL (30%), y la carga viral plasmática, de 24.560copias/mL, log10 4,39. Las serologías para virus de Epstein-Barr y citomegalovirus resultaron negativas. La serología para el virus herpes simple tipo i fue positiva para anticuerpos de tipo IgG (2,48), con IgM negativa.
Se indicó el inicio de la terapia antirretroviral y tramadol por vía oral a una dosis de 100mg/8h, con rápida mejoría del dolor; la fuerza muscular se recuperó de manera progresiva con la terapia física.
ComentariosEl SPT fue descrito por primera vez por Spillane en 19434, pero fueron Parsonage y Turner quienes publicaron las series más largas de pacientes en 1948 (en 136 soldados de la Segunda Guerra Mundial)2 y en 1957 (en 82 pacientes)5. Presenta una incidencia muy baja (1,6/100.000), con un discreto predominio en el sexo masculino y sin preferencia por el miembro comprometido, aunque hasta en un tercio de los pacientes el compromiso resultó bilateral y simétrico6. La forma de presentación típica incluye el dolor intenso, agudo y autolimitado, localizado en el hombro. A menudo se irradia a la región cervical y también, a veces, puede hacerlo por la cara lateral del brazo en dirección distal. Generalmente aumenta con los movimientos y se acompaña de impotencia funcional que impide desarrollar las actividades de la vida diaria. Pocos días después se comprueba la paresia del miembro comprometido, como se pudo apreciar en el paciente que se describe. En la inspección se puede observar atrofia de la musculatura comprometida, que se resuelve al cabo de un período de tiempo variable (de meses a años).
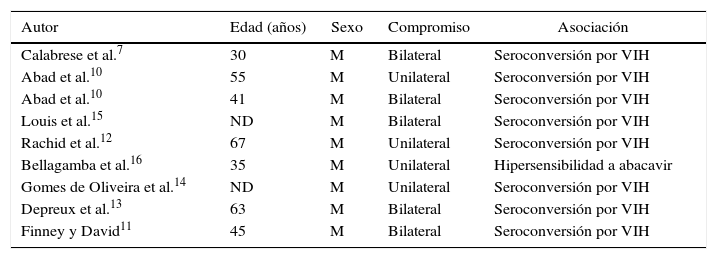
En la literatura médica existen pocos casos de SPT en pacientes infectados con el VIH (tabla 1). El primer paciente comunicado en esta población desarrolló el síndrome durante el curso de la primoinfección por el VIH4. Posteriormente se publicaron otros casos similares7–11. En 3 pacientes el compromiso fue bilateral, como en el que aquí se describe12–15. Bellagamba et al.16 publican el caso de un paciente de 35 años, infectado por el VIH, que desarrolló una neuritis braquial secundaria a un síndrome de hipersensibilidad a abacavir.
Casos de síndrome de Parsonage-Turner publicados en la literatura médica y asociados a infección por el virus de la inmunodeficiencia humana
| Autor | Edad (años) | Sexo | Compromiso | Asociación |
|---|---|---|---|---|
| Calabrese et al.7 | 30 | M | Bilateral | Seroconversión por VIH |
| Abad et al.10 | 55 | M | Unilateral | Seroconversión por VIH |
| Abad et al.10 | 41 | M | Bilateral | Seroconversión por VIH |
| Louis et al.15 | ND | M | Bilateral | Seroconversión por VIH |
| Rachid et al.12 | 67 | M | Unilateral | Seroconversión por VIH |
| Bellagamba et al.16 | 35 | M | Unilateral | Hipersensibilidad a abacavir |
| Gomes de Oliveira et al.14 | ND | M | Unilateral | Seroconversión por VIH |
| Depreux et al.13 | 63 | M | Bilateral | Seroconversión por VIH |
| Finney y David11 | 45 | M | Bilateral | Seroconversión por VIH |
M: masculino; ND: no disponible; VIH: virus de la inmunodeficiencia humana.
Aunque el diagnóstico se basa en los hallazgos clínicos, el uso de pruebas complementarias puede ayudar a excluir otras enfermedades. En este sentido, es de especial utilidad el electromiograma, que muestra una denervación aguda (ondas lentas y/o fibrilaciones de la musculatura comprometida)17, y la resonancia magnética nuclear, donde se pueden observar alteraciones en la señal (aumento de la intensidad) de los músculos supra e infraespinoso y deltoides (edema y atrofia)18.
Por lo general, presenta una evolución favorable con resolución de la signosintomatología en algunas semanas. El tratamiento con antiinflamatorios no esteroideos y, eventualmente, corticoides, y la rehabilitación kinésica acortan el período de recuperación. Esta resultó completa en 6 meses en un 65% de los casos y parcial en un 25%19.
Algunos autores han informado sobre el uso de terapias inmunomoduladoras como tratamiento de esta entidad. Nakashima et al.20 reportan el caso de un paciente de 39 años que se benefició con una mejoría incompleta pero rápida tras la administración de inmunoglobulina intravenosa. Naito et al.21 publican un estudio en donde 9 de 10 pacientes con SPT mejoraron tras la administración de inmunoglobulina intravenosa seguida de pulsos de metilprednisolona. Los casos reportados no correspondieron a pacientes infectados por el VIH.
En conclusión, el SPT es una entidad clínica poco frecuente, que debe incluirse en el diagnóstico diferencial del hombro doloroso. Deben descartarse las lesiones musculares del manguito de los rotadores del hombro, los síndromes de atrapamiento, la capsulitis adhesiva, la tendinitis cálcica, las neuralgias amiotróficas hereditarias del hombro y las neuropatías tomaculosas (neuropatías hereditarias con predisposición a la parálisis en los sitios de entrampamiento o presión)22. Es importante incluir la serología para VIH en el enfoque diagnóstico de los pacientes con SPT asociado con enfermedad infecciosa.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.