La hipertensión arterial es el factor de riesgo más prevalente a nivel global. Se recomienda el cálculo del riesgo cardiovascular en pacientes hipertensos antes del inicio del tratamiento. Este estudio tuvo como objetivo evaluar el valor predictivo y la utilidad clínica de la escala SCORE para prevenir eventos cardiovasculares y mortalidad por todas las causas en los pacientes con hipertensión arterial.
MétodosSe incluyeron los pacientes con hipertensión arterial de la cohorte ESCARVAL-RISK. El riesgo cardiovascular se calculó mediante la escala SCORE. Todas las muertes y eventos cardiovasculares se registraron durante un periodo de 5 años de seguimiento. Se calculó la sensibilidad, la especificidad y los valores predictivos para diferentes puntos de corte, y se evaluó el efecto de diferentes factores de riesgo sobre la exactitud diagnóstica de las gráficas SCORE.
ResultadosEn una cohorte final de 9.834 pacientes, hubo 555 eventos cardiovasculares y 69 muertes. El valor de riesgo recomendado para iniciar tratamiento farmacológico (5%) presentó una especificidad del 92% para la muerte y del 91% para los eventos cardiovasculares, y una sensibilidad del 20% para la muerte y del 22% para los eventos cardiovasculares. Además, la escala clasificó al 80,4% de los pacientes que sufrieron un evento cardiovascular, y al 78,3% de los que murieron, como de bajo riesgo. La edad, el índice de masa corporal, la retinopatía y el tratamiento anticoagulante se asociaron con una reducción en la capacidad predictiva de la escala SCORE, mientras que ser mujer se asoció con mejor predicción de riesgo.
ConclusionesLa capacidad predictiva de la escala SCORE para la enfermedad cardiovascular y la mortalidad total en los pacientes con hipertensión arterial es limitada.
Hypertension is the most prevalent risk factor globally. Calculation of cardiovascular risk in hypertensive patients before initiation of treatment is recommended. This study aimed to assess the predictive value and clinical utility of the SCORE scale in preventing cardiovascular events and all-cause mortality in patients with hypertension.
MethodsPatients with hypertension from the ESCARVAL-RISK cohort were included. Cardiovascular risk was calculated using the SCORE scale. All deaths and cardiovascular events were recorded during a 5-year follow-up period. Sensitivity, specificity and predictive values were calculated for different cut-off points and the effect of different risk factors on the diagnostic accuracy of SCORE charts were assessed.
ResultsIn a final cohort of 9834 patients, there were 555 cardiovascular events and 69 deaths. The recommended risk value for initiating drug treatment (5%) had a specificity of 92% for death and 91% for cardiovascular events, and a sensitivity of 20% for death and 22% for cardiovascular events. In addition, the scale classified 80.4% of patients who experienced a cardiovascular event and 78.3% of those who died as low risk. Age, body mass index, retinopathy and anticoagulant therapy were associated with reduced predictive ability of the SCORE scale, while being female was associated with better risk prediction.
ConclusionsThe predictive ability of the SCORE scale for cardiovascular disease and total mortality in patients with hypertension is limited.
La enfermedad cardiovascular (ECV) es la primera causa de muerte en España1, y la prevención primaria es la estrategia de prevención más rentable y eficiente. A nivel mundial la hipertensión arterial es la principal causa de muerte prematura2, por lo que los pacientes con hipertensión representan el objetivo perfecto para la prevención cardiovascular. La prevención cardiovascular debe ser una estrategia global, que trascienda del mero control de factores de riesgo aislados, para buscar un enfoque integral que incluya aspectos tan importantes como la dieta, el ejercicio físico y el control de otros factores de riesgo como la diabetes mellitus, la hipercolesterolemia, la obesidad y el tabaquismo3.
La relación entre la tensión arterial y el desarrollo de ECV es continua y lineal a partir de cifras superiores a 115/75mmHg. En España, la prevalencia de hipertensión arterial en la población adulta oscila entre el 33 y el 43%, y aumenta con la edad de tal forma que en los mayores de 65 años supera el 60%4. Tanto el grado de conocimiento (en torno al 60%) y el control global (en torno al 25%) son bajos. La hipertensión arterial a menudo se asocia con otros factores de riesgo5. La agrupación de factores de riesgo tiene un efecto multiplicativo sobre el riesgo cardiovascular. Las guías recomiendan evaluar el riesgo cardiovascular global mediante sistemas de evaluación de riesgos como la Evaluación Sistemática del Riesgo Coronario (SCORE)3. Para que las escalas de riesgo sean útiles deben ser precisas, estar bien calibradas y las variables necesarias para su cálculo deben estar accesibles en la práctica clínica diaria.
La validación externa de las puntuaciones es uno de los elementos más difíciles, y a la vez más importantes de una puntuación. A pesar de tratarse de uno de los aspectos más importantes en la validez de las escalas de riesgo, los estudios previos no siempre han demostrado una adecuada validez externa6.
Por lo tanto, el objetivo del presente estudio es evaluar el valor predictivo y la utilidad clínica de la escala de riesgo SCORE para prevenir cardiopatía isquémica, enfermedad cerebrovascular, mortalidad cardiovascular y mortalidad por todas las causas en los pacientes con hipertensión arterial.
MétodosEste estudio observacional de cohortes incluyó pacientes del estudio de la cohorte ESCARVAL-RISK7,8, un estudio de cohorte prospectivo en personas con factores de riesgo cardiovascular (hipertensión arterial, hipercolesterolemia o diabetes mellitus), pero sin ECV establecida. El objetivo de ese estudio es investigar la asociación entre los principales factores de riesgo de ECV y la incidencia de ECV en una cohorte de pacientes de la práctica clínica real.
El estudio se llevó a cabo de acuerdo con las recomendaciones internacionales sobre investigación clínica realizada con pacientes (Declaración de Helsinki de la Asociación Médica Mundial, modificada en octubre de 2013). El Comité de Ética y Ensayos Clínicos del Centro de Investigación en Salud Pública aprobó el estudio ESCARVAL-RISK. Todos los datos de los pacientes se recopilaron de la historia clínica electrónica en el sistema de información de salud; los datos se anonimizaron y se manejaron de acuerdo con la legislación vigente sobre protección de datos. Además, todos los investigadores con acceso a los datos del estudio firmaron un documento que garantizaba la confidencialidad de la información de los pacientes. El consentimiento informado de los pacientes no fue necesario para llevar a cabo el estudio.
Población de estudioLos pacientes incluidos fueron reclutados en los centros de atención primaria gestionados por el sistema público de salud de la Comunidad Valenciana. Cada usuario del sistema nacional de salud tiene un identificador único de paciente a través del cual se puede acceder a su historia clínica electrónica. El registro ESCARVAL-RISK incluyó a 73.302 personas de ambos sexos que cumplieron con los criterios de inclusión del estudio: 30 años o más; sin ECV conocida; que acudieron a su centro de salud local para recibir atención rutinaria y que tuvieran al menos uno de los siguientes factores de riesgo de ECV: hipertensión, diabetes mellitus o hipercolesterolemia. La hipertensión se definió como una presión arterial tomada en la consulta igual o superior a 140/90mmHg o más, un diagnóstico registrado de hipertensión (código I10 de la novena edición de la Clasificación Internacional de Enfermedades [CIE)]) o el uso de fármacos antihipertensivos. Para el presente estudio, se incluyó el subgrupo de pacientes con hipertensión. Se excluyó a pacientes con valores perdidos para alguna de las variables necesarias para el cálculo del riesgo cardiovascular mediante la escala SCORE para países de bajo riesgo; pacientes con comorbilidades graves que limitan la esperanza de vida a menos de cinco años; otras enfermedades que podrían, a criterio de los investigadores, distorsionar los resultados del estudio; pacientes que participaban en un ensayo clínico; o cualquier otro factor mental o social que el equipo de investigación creyera que podría interferir con el seguimiento.
Para pacientes diabéticos se realizó un ajuste adicional, tal y como proponen los autores de la publicación original de SCORE. Se multiplicó el riesgo obtenido en la escala por cuatro en las mujeres y por 2 en los varones con diabetes.
Variables de estudioEl sistema de información sanitaria de la Comunidad Valenciana cuenta con una historia clínica electrónica en la que se registran las principales variables epidemiológicas, datos de exploración antropométrica y clínica, factores de riesgo de ECV, comorbilidades, datos de electrocardiogramas, analíticas de sangre y orina, y los tratamientos farmacológicos prescritos. Para nuestro estudio, se extrajeron las siguientes variables: sexo, edad, índice de masa corporal (IMC), antecedentes médicos y quirúrgicos, tratamientos farmacológicos, consumo de tabaco, tensión arterial sistólica y diastólica (mmHg) y colesterol total (mg/dl). A continuación, calculamos el riesgo de experimentar un evento cardiovascular utilizando la escala SCORE para países de bajo riesgo, siguiendo la metodología de trabajo propuesta por la Sociedad Europea de Cardiología9.
SeguimientoEl seguimiento incluyó el tiempo comprendido entre enero de 2008 y diciembre de 2012. Los participantes fueron seguidos por medio de revisiones anuales de los registros hospitalarios hasta el primer ingreso por síndrome coronario agudo o accidente cerebrovascular, o hasta la muerte por cualquier causa. Se realizó una evaluación independiente para predecir la mortalidad por todas las causas y el combinado de los eventos cardiovasculares. Los datos de mortalidad se obtuvieron vinculando la base de datos de ESCARVAL al Registro de Defunciones de la Comunidad Valenciana, y el motivo de hospitalización se determinó en base a los códigos de la CIE asignados (9.ª revisión: CIE-9 410-414 para cardiopatía isquémica o CIE-9 430-438 para ictus y CIE-9 428 para insuficiencia cardiaca). El evento cardiovascular se consideró cuando el paciente presentó cardiopatía isquémica, accidente cerebrovascular, insuficiencia cardíaca o mortalidad cardiovascular.
Análisis estadísticoSe calculó la estadística descriptiva para el riesgo de ECV como porcentaje, según la escala SCORE. Las curvas de características operativas del receptor (ROC) se trazaron con el riesgo SCORE frente a la incidencia observada de eventos cardiovasculares o mortalidad por todas las causas. También se calculó la sensibilidad, la especificidad, el índice de Youden y los valores predictivos para diferentes puntos de corte. Se utilizó el valor máximo del índice de Youden para identificar el punto de corte con la mejor sensibilidad y especificidad.
El cálculo del riesgo fue cuantitativo (riesgo de mortalidad cardiovascular a los 10 años) y cualitativo, según si el riesgo era inferior al 5%8. Se evaluó la sensibilidad, la especificidad, los valores predictivos y la efectividad diagnóstica total para cada escala (porcentaje de clasificaciones correctas para cada evento observado). Finalmente, identificamos los pacientes que la escala había clasificado con precisión (es decir, clasificados como de bajo riesgo y que no experimentaron un evento, o como de alto riesgo y que sí lo tuvieron), así como aquellos clasificados de manera inexacta. Se ajustaron modelos de regresión logística multivariable para calcular el odds ratio (OR) y los intervalos de confianza (IC) del 95% para un paciente clasificado incorrectamente con la escala SCORE, de acuerdo con factores asociados con la capacidad predictiva de la escala. Estos modelos no incluyeron las variables utilizadas para construir la escala SCORE, como la edad, el sexo, la presión arterial sistólica, el colesterol total o el consumo de tabaco.
Las variables explicativas en el modelo fueron el IMC; tratamiento con insulina, antidiabéticos orales, agentes hipolipemiantes o antihipertensivos, fármacos anticoagulantes; y comorbilidades como diabetes mellitus, hipercolesterolemia, proteinuria, fibrilación auricular, enfermedad renal, retinopatía y síndrome metabólico. Los análisis se realizaron utilizando los programas estadísticos SPSS® v.18 y R v.3.5.0.
ResultadosLa muestra total del registro ESCARVAL-RISK incluyó a 73.302 pacientes, de los cuales los 9.834 pacientes hipertensos sin ECV ni valores perdidos para el cálculo de la escala SCORE fueron seleccionados para participar en el presente estudio.
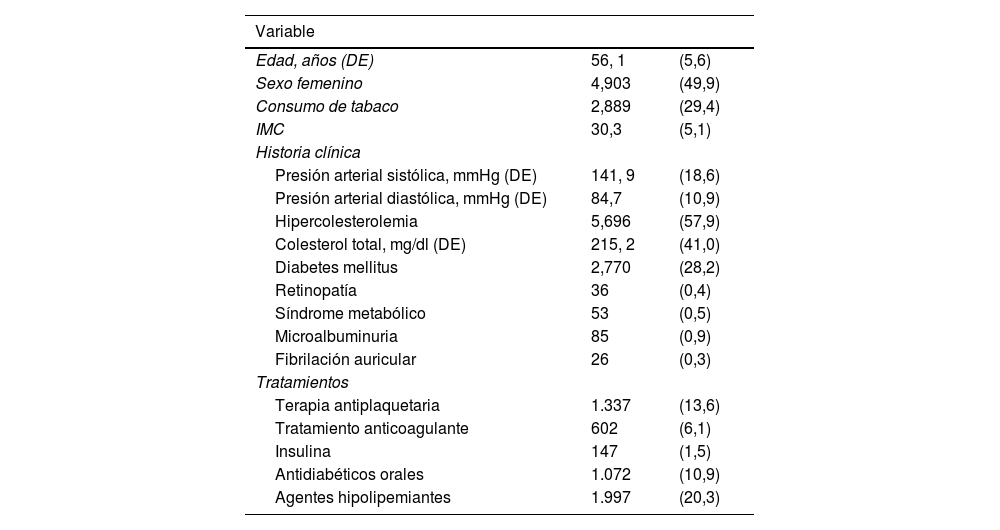
La tabla 1 muestra las características basales de la población estudiada. La edad media de la muestra fue de 56,1 años (desviación estándar [DE]: 5,6), el 49,9% de los pacientes incluidos eran mujeres, el 28,2% tenía antecedentes de diabetes mellitus y el 57,9% hipercolesterolemia. El colesterol total promedio fue de 215,2mg/dl (DE: 41,0), la presión arterial sistólica media fue de 141,9 (DE: 18,6) y la presión arterial diastólica de 84,7 (DE: 10,9) mmHg.
Características basales de la población de estudio (N=9.834)
| Variable | ||
|---|---|---|
| Edad, años (DE) | 56, 1 | (5,6) |
| Sexo femenino | 4,903 | (49,9) |
| Consumo de tabaco | 2,889 | (29,4) |
| IMC | 30,3 | (5,1) |
| Historia clínica | ||
| Presión arterial sistólica, mmHg (DE) | 141, 9 | (18,6) |
| Presión arterial diastólica, mmHg (DE) | 84,7 | (10,9) |
| Hipercolesterolemia | 5,696 | (57,9) |
| Colesterol total, mg/dl (DE) | 215, 2 | (41,0) |
| Diabetes mellitus | 2,770 | (28,2) |
| Retinopatía | 36 | (0,4) |
| Síndrome metabólico | 53 | (0,5) |
| Microalbuminuria | 85 | (0,9) |
| Fibrilación auricular | 26 | (0,3) |
| Tratamientos | ||
| Terapia antiplaquetaria | 1.337 | (13,6) |
| Tratamiento anticoagulante | 602 | (6,1) |
| Insulina | 147 | (1,5) |
| Antidiabéticos orales | 1.072 | (10,9) |
| Agentes hipolipemiantes | 1.997 | (20,3) |
DE: desviación estándar; IMC: índice de masa corporal.
El riesgo de sufrir un evento cardiovascular se calculó mediante SCORE para todos los pacientes incluidos.
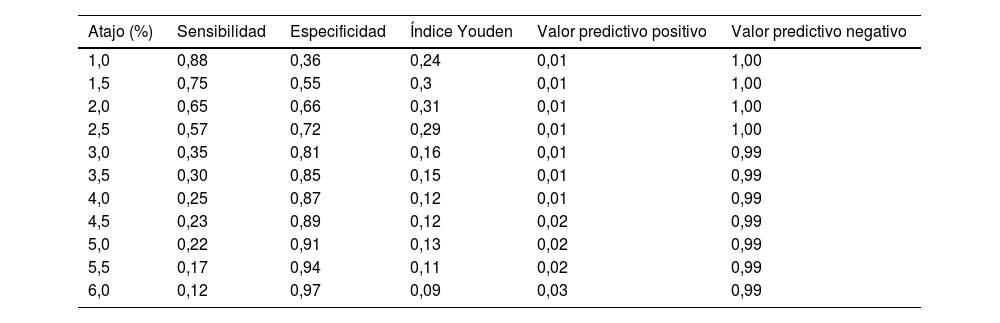
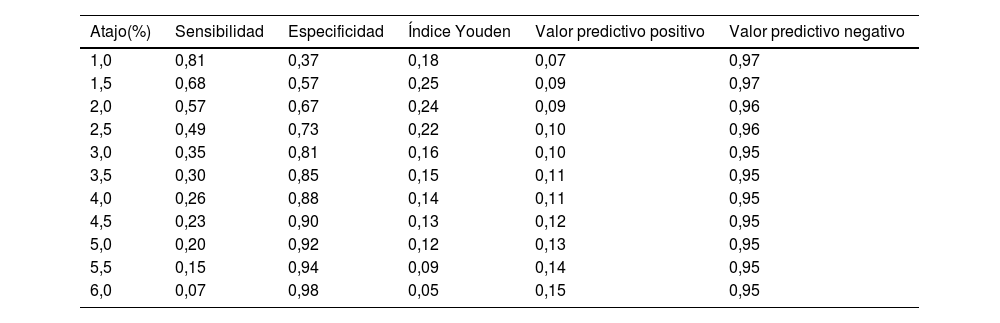
Después de 5 años de seguimiento, se registraron un total de 555 eventos cardiovasculares y 69 muertes. Las tablas 2 y 3 muestran la sensibilidad y la especificidad de la tabla SCORE para la predicción de eventos cardiovasculares o mortalidad. Los puntos de máxima sensibilidad y especificidad fueron 2,0% para la predicción de un evento cardiovascular (sensibilidad 65%, especificidad 66%) y 2,0% para la predicción de la mortalidad por todas las causas (sensibilidad 57%, especificidad 67%). El punto de corte utilizado en la práctica clínica del 5% tiene una especificidad alta (91% para los eventos cardiovasculares y 92% para la mortalidad por todas las causas) pero baja sensibilidad (22% para los eventos cardiovasculares y 20% para la mortalidad por todas las causas).
Sensibilidad, especificidad y valores predictivos positivos y negativos para la predicción de eventos cardiovasculares en cada punto de corte SCORE
| Atajo (%) | Sensibilidad | Especificidad | Índice Youden | Valor predictivo positivo | Valor predictivo negativo |
|---|---|---|---|---|---|
| 1,0 | 0,88 | 0,36 | 0,24 | 0,01 | 1,00 |
| 1,5 | 0,75 | 0,55 | 0,3 | 0,01 | 1,00 |
| 2,0 | 0,65 | 0,66 | 0,31 | 0,01 | 1,00 |
| 2,5 | 0,57 | 0,72 | 0,29 | 0,01 | 1,00 |
| 3,0 | 0,35 | 0,81 | 0,16 | 0,01 | 0,99 |
| 3,5 | 0,30 | 0,85 | 0,15 | 0,01 | 0,99 |
| 4,0 | 0,25 | 0,87 | 0,12 | 0,01 | 0,99 |
| 4,5 | 0,23 | 0,89 | 0,12 | 0,02 | 0,99 |
| 5,0 | 0,22 | 0,91 | 0,13 | 0,02 | 0,99 |
| 5,5 | 0,17 | 0,94 | 0,11 | 0,02 | 0,99 |
| 6,0 | 0,12 | 0,97 | 0,09 | 0,03 | 0,99 |
Sensibilidad, especificidad y valores predictivos positivos y negativos para la predicción de la mortalidad por todas las causas en cada punto de corte SCORE
| Atajo(%) | Sensibilidad | Especificidad | Índice Youden | Valor predictivo positivo | Valor predictivo negativo |
|---|---|---|---|---|---|
| 1,0 | 0,81 | 0,37 | 0,18 | 0,07 | 0,97 |
| 1,5 | 0,68 | 0,57 | 0,25 | 0,09 | 0,97 |
| 2,0 | 0,57 | 0,67 | 0,24 | 0,09 | 0,96 |
| 2,5 | 0,49 | 0,73 | 0,22 | 0,10 | 0,96 |
| 3,0 | 0,35 | 0,81 | 0,16 | 0,10 | 0,95 |
| 3,5 | 0,30 | 0,85 | 0,15 | 0,11 | 0,95 |
| 4,0 | 0,26 | 0,88 | 0,14 | 0,11 | 0,95 |
| 4,5 | 0,23 | 0,90 | 0,13 | 0,12 | 0,95 |
| 5,0 | 0,20 | 0,92 | 0,12 | 0,13 | 0,95 |
| 5,5 | 0,15 | 0,94 | 0,09 | 0,14 | 0,95 |
| 6,0 | 0,07 | 0,98 | 0,05 | 0,15 | 0,95 |
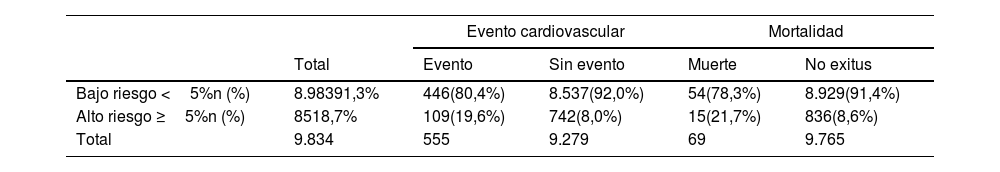
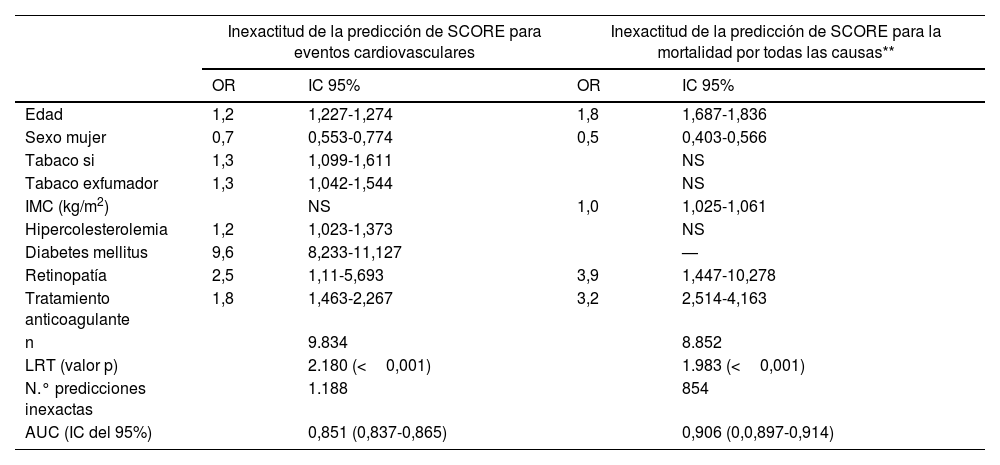
La distribución de los pacientes con eventos en la muestra global, de acuerdo con el riesgo atribuido por las tablas SCORE, se muestra en la tabla 4. De los que sufrieron un evento cardiovascular o la muerte, el 80,4 y el 78,3%, respectivamente, habían sido clasificados como de bajo riesgo. La tabla 5 muestra los resultados de la regresión logística multivariable, informando OR e IC del 95% para la clasificación inexacta de SCORE basada en eventos cardiovasculares y muerte. Las variables que redujeron el poder predictivo de la escala SCORE fueron la edad, el índice de masa corporal, la retinopatía y el tratamiento anticoagulante, mientras que ser mujer se asoció con mejor predicción de eventos de la escala.
Clasificación de riesgo SCORE para la mortalidad cardiovascular: corte (esperado) del 5% versus incidencia (observada) de eventos cardiovasculares y mortalidad
| Evento cardiovascular | Mortalidad | ||||
|---|---|---|---|---|---|
| Total | Evento | Sin evento | Muerte | No exitus | |
| Bajo riesgo <5%n (%) | 8.98391,3% | 446(80,4%) | 8.537(92,0%) | 54(78,3%) | 8.929(91,4%) |
| Alto riesgo ≥5%n (%) | 8518,7% | 109(19,6%) | 742(8,0%) | 15(21,7%) | 836(8,6%) |
| Total | 9.834 | 555 | 9.279 | 69 | 9.765 |
Variables relacionadas con la predicción inexacta del evento cardiovascular y la mortalidad mediante SCORE
| Inexactitud de la predicción de SCORE para eventos cardiovasculares | Inexactitud de la predicción de SCORE para la mortalidad por todas las causas** | |||
|---|---|---|---|---|
| OR | IC 95% | OR | IC 95% | |
| Edad | 1,2 | 1,227-1,274 | 1,8 | 1,687-1,836 |
| Sexo mujer | 0,7 | 0,553-0,774 | 0,5 | 0,403-0,566 |
| Tabaco si | 1,3 | 1,099-1,611 | NS | |
| Tabaco exfumador | 1,3 | 1,042-1,544 | NS | |
| IMC (kg/m2) | NS | 1,0 | 1,025-1,061 | |
| Hipercolesterolemia | 1,2 | 1,023-1,373 | NS | |
| Diabetes mellitus | 9,6 | 8,233-11,127 | — | |
| Retinopatía | 2,5 | 1,11-5,693 | 3,9 | 1,447-10,278 |
| Tratamiento anticoagulante | 1,8 | 1,463-2,267 | 3,2 | 2,514-4,163 |
| n | 9.834 | 8.852 | ||
| LRT (valor p) | 2.180 (<0,001) | 1.983 (<0,001) | ||
| N.° predicciones inexactas | 1.188 | 854 | ||
| AUC (IC del 95%) | 0,851 (0,837-0,865) | 0,906 (0,0,897-0,914) | ||
AUC: área bajo la curva de características operativas del receptor; IC: intervalo de confianza; IMC: índice de masa corporal; LRT: prueba de relación logarítmica; NS: no significativa; O: odds ratio.
El presente estudio muestra que la tabla de riesgo cardiovascular SCORE no predice con precisión la aparición de eventos cardiovasculares en una población mediterránea no seleccionada con hipertensión arterial.
Las escalas de riesgo cardiovascular son herramientas útiles en la práctica clínica, pero un requisito indispensable para su uso generalizado es confirmar su validez. En el caso de la escala SCORE, ha sido ampliamente evaluada y la mayoría de los estudios han mostrado un buen poder de discriminación, con un área bajo la curva que varía de 0,70 a 0,8010–12. En España, Baena-Diez et al.13 encontraron que incluso con una capacidad discriminatoria aceptable, la escala SCORE sobreestimó significativamente la mortalidad cardiovascular observada. De hecho, la población española muestra comportamientos preventivos diferentes en comparación con los países del norte de Europa e incluso con los pacientes más cercanos al sur de Europa14–16.
La escala SCORE fue diseñada para calcular el riesgo de mortalidad en una población sin ECV. Por lo tanto, algunos datos importantes no se consideran en la escala SCORE. El análisis multivariante para la predicción inadecuada de muerte o evento cardiovascular muestra que variables como diabetes mellitus, hipercolesterolemia, enfermedad renal, enfermedad arterial periférica o síndrome metabólico aumentan la probabilidad de que la escala no prediga correctamente la morbilidad y la mortalidad.
También se debe considerar que las escalas de riesgo están diseñadas para predecir eventos a los 10 años y no a los 5 años como se presenta en este estudio. A pesar de ello, necesitamos predicciones a corto plazo más exigentes que nos permitan mejorar la actividad, intensificar las intervenciones, evitar la inercia terapéutica y mejorar la adherencia y el cumplimiento de los tratamientos.
A la luz de nuestros resultados, la estimación del riesgo cardiovascular podría mejorarse agregando variables relevantes a las tablas de riesgo SCORE. En el pasado, una buena puntuación de riesgo cardiovascular debía incluir solo una selección de variables clínicas o analíticas para que el índice fuera aplicable en cualquier contexto. Sin embargo, con el advenimiento de los registros médicos electrónicos comunes y el big data, la estimación del riesgo cardiovascular debe optimizarse mediante la inclusión de la máxima cantidad de información a nuestra disposición. Por lo tanto, se necesitan más estudios sobre la evaluación del riesgo cardiovascular y su validación, junto con una buena codificación de los diagnósticos en los registros médicos electrónicos.
Recientemente, se ha publicado una actualización de la medicación de riesgo SCORE, llamada SCORE217 y SCORE2-OP18. Responde a mitigar las limitaciones de la versión anterior: como la evaluación del riesgo incluyendo la morbilidad, la estimación del riesgo en la población anciana (con la escala SCORE2-OP) y mejora la precisión del riesgo de algunos factores de riesgo. Este es el caso de la hipercolesterolemia, teniendo en cuenta el parámetro colesterol no HDL en lugar del colesterol total. Sin embargo, no hay diferencias en los datos medidos para la hipertensión arterial y, por lo tanto, la estimación del riesgo centrada en este parámetro no parece cambiar particularmente la evaluación de la escala SCORE. Cuando se utilizó el método SCORE2 en lugar de SCORE, el 43,91% de la población de Europa del Este se clasificó con un mayor nivel de riesgo, lo que representa un aumento radical en el número de pacientes con riesgo cardiovascular alto o muy alto18; estos datos sugieren que esta nueva escala de riesgo podría cambiar las estimaciones descritas en nuestro estudio apoyado por SCORE.
Además, el SCORE2 todavía tiene limitaciones, ya que no considera factores de riesgo difíciles de medir, como la dieta, la actividad física, el nivel socioeconómico o los antecedentes familiares. Tampoco tiene en cuenta otros datos que podrían estimarse mejor, como la enfermedad renal crónica. Para este último supuesto, un factor determinante en la subestimación del riesgo en algunos pacientes que también observamos en nuestro estudio, se han propuesto datos complementarios en SCORE2 con parámetros como la tasa de filtración glomerular y el aclaramiento de creatinina, que mejora la predicción del riesgo de ECV más allá de SCORE2 y SCORE2-OP19. Matsushita et al. proponen datos complementarios en SCORE2 con parámetros como la tasa de filtración glomerular y el aclaramiento de creatinina, que, según su estudio, mide la predicción del riesgo de ECV mejor que las escalas SCORE2 y SCORE2-OP20. Nuestros resultados apoyan la inclusión de variables que evalúen la función renal en la predicción del riesgo cardiovascular.
Se necesitan propuestas para mejorar la intervención multidisciplinar en la hipertensión arterial y otros factores de riesgo centrados en los centros sanitarios de nuestro entorno. Existe evidencia de reducción de la morbimortalidad que apoya estos cambios en la mejora de los parámetros para confirmar el riesgo y optimizar la terapia o el control de la tensión arterial en entornos distintos al nuestro21.
La información proporcionada por ESCARVAL7 y otros estudios será imprescindible para los profesionales sanitarios de atención primaria en España y otros países con bajo riesgo cardiovascular.
Debemos reconocer las limitaciones del presente estudio. Se trata de un registro obtenido con datos de la práctica clínica real; sin monitorización externa que controle la validez en la entrada de datos en la historia clínica electrónica. Para minimizar el posible error, los médicos que colaboraron en el estudio realizaron cursos en habilidades cardiovasculares y en el uso de la historia clínica electrónica22.
Para evitar un eventual sesgo de registro, los criterios de valoración primarios dependientes del evento cardiovascular o la muerte por cualquier causa se obtuvieron del conjunto mínimo de datos básicos del alta hospitalaria, la historia clínica electrónica y el registro nacional de mortalidad. Aunque los datos de laboratorio no están centralizados, los laboratorios del estudio pertenecen al sistema sanitario público de la Comunidad Valenciana y han superado sus correspondientes auditorías.
La principal fortaleza del estudio radica en su alta potencia, por el elevado tamaño muestral, y se ha llevado a cabo en la práctica clínica habitual, asegurando validez externa; de esta manera, se minimiza el error aleatorizado al inferir los resultados en la población que suele acudir a los centros de salud. Además, la fuente de información se extrae de un único registro electrónico que integra toda la información sanitaria de los pacientes.
ConclusiónLas tablas de riesgo SCORE tienen una capacidad predictiva limitada para ECV y mortalidad por todas las causas en pacientes del ámbito de atención primaria con hipertensión arterial. Se necesitan diferentes herramientas para guiar un enfoque integral y holístico para la prevención primaria de ECV en pacientes hipertensos.
Consideraciones éticasEstudio aprobado por el Comité de Ética y Ensayos Clínicos del Centro de Investigación en Salud Pública. Los investigadores con acceso a los datos del estudio firmaron un documento de confidencialidad de la información. El consentimiento informado de los pacientes no fue necesario.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses relacionados con este artículo.