Evaluar la implementación de una experiencia colaborativa entre atención primaria (AP) y hospitalaria (AH) dirigida a disminuir la prescripción potencialmente inapropiada (PPI) en pacientes polimedicados.
Materiales y métodosExperiencia colaborativa con estudio de intervención antes-después con grupo control, realizado en la Organización Sanitaria Integrada (OSI) Donostialdea, con OSI Bilbao-Basurto como grupo control, Osakidetza. Participaron médicos de AP (227) y de siete servicios hospitalarios. Pacientes polimedicados con cinco o más fármacos y al menos un criterio de PPI. La intervención incluyó: comunicación y conocimiento entre profesionales, consenso AP-AH, formación, identificación de pacientes a riesgo, revisión de la medicación, evaluación y feed-back. Se evaluó el proceso de colaboración (acuerdos, documentos de consenso, actividades formativas) y el cambio en la prevalencia de PPI en pacientes polimedicados, mediante explotación de datos de historia clínica electrónica.
ResultadosSe consensuaron 21 criterios de PPI y seis documentos de recomendaciones. Se analizaron 15.570 PPI de OSI Donostialdea y 24.866 en el grupo control. La prevalencia de PPI en pacientes polimedicados se redujo un -4,53% (IC 95%: -4,71 a -4,36, p < 0,0001) frente al grupo control. Las diferencias fueron estadísticamente significativas para los PPI de los siete servicios.
ConclusionesLa colaboración AP-AH es factible y, junto con otros componentes, reduce la polimedicación inapropiada en un contexto una integración reciente. El proceso de colaboración es complejo y requiere un seguimiento mantenido, implicación de gestores, liderazgo que fomenta la participación de los implicados y una utilización intensiva de los sistemas de información.
To evaluate the implementation of a collaborative experience between Primary (PC) and Hospital Care (HC) aimed at reducing potentially inappropriate prescribing (PIP) in patients with polypharmacy.
Materials and methodsCollaborative experience including a controlled before-after intervention study, carried out in the Donostialdea Integrated Health Organization (IHO), with Bilbao Basurto IHO as control group, Osakidetza, Basque Health Service.
Participant were 227 PC physicians and physicians from 7 hospital services, and patients with 5 or more drugs meeting at least one PIP criteria.
The intervention consisted of communication and knowledge between professionals, PC-HC consensus, training, identification of patients at risk, medication review, evaluation and feed-back.
The collaboration process (agreements, consensus documents, training activities) and the change in the prevalence of PIP in polymedicated patients (using computerised health records) were evaluated.
ResultsA total of 21 PIP criteria and 6 recommendation documents were agreed. An analysis was performed on 15,570 PIP from OSI Donostialdea and 24,866 from the control group. The prevalence of PIP in polymedicated patients was reduced by -4.53% (95% CI: -4.71 to -4.36, P< .0001) in comparison with the control group. The before-after differences were statistically significant across the 7 services.
ConclusionsPC-HC collaboration is feasible and, along with other intervention components, reduces inappropriate polypharmacy in the context of a recently integrated healthcare organisation. The collaboration process is complex and requires continuous monitoring, policy involvement, leadership that encourages health professional participation, and intensive use of information systems.
La polimedicación tiene un impacto negativo en los resultados en salud y en la utilización de recursos sanitarios1. Habitualmente se define como la prescripción concomitante de cinco o más fármacos. No obstante, su problemática se tiende a abordar cada vez más desde la perspectiva de la «polimedicación inapropiada», entendida como aquella que conlleva más riesgos que beneficios clínicos2. Se considera que la polimedicación es inapropiada cuando uno o más fármacos prescritos no son necesarios, por falta de indicación, falta de efectividad, efectos adversos o riesgos inaceptables o falta de aceptación por los pacientes1.
Se estima que una de cada cinco prescripciones realizadas en personas mayores en atención primaria (AP) es potencialmente inapropiada (PPI)3.
La fragmentación en la atención a pacientes con multimorbilidad hace que múltiples prescriptores de distintas especialidades indiquen tratamientos a un mismo paciente. La falta de comunicación y acuerdo entre prescriptores favorece la delegación de responsabilidades y la prescripción sin revisión, dificultando la gestión de la PPI4. La necesidad de promover la colaboración entre niveles asistenciales es una reclamación constante para mejorar la prescripción5.
La denominada prescripción «inducida» por atención hospitalaria (AH) es uno de los principales motivos que argumentan los médicos de atención primaria (MAP) para mantener las prescripciones con balance riesgo-beneficio desfavorable, en pacientes ancianos polimedicados6.
Otros factores que dificultan la reducción de la PPI son la escasa concienciación de los prescriptores, la inercia, la falta de evidencia y de guías sobre polimedicación, la insuficiente formación o la dificultad para identificar las PPI4.
La Organización Sanitaria Integrada (OSI) Donostialdea se creó en el año 2015 a partir de dos organizaciones, la Comarca Gipuzkoa de AP y el Hospital Universitario Donostia (HUD), con el reto, entre otros, de avanzar en el nivel de colaboración entre atención primaria y hospitalaria.
El diseño de intervenciones dirigidas a disminuir la polimedicación inapropiada y la evaluación de su impacto es una prioridad para las organizaciones sanitarias y es especialmente relevante en el contexto del reciente proceso de integración realizado en la Comunidad Autónoma Vasca7,8. El principal objetivo de este estudio fue evaluar la implementación de una experiencia colaborativa entre AP y diversos servicios hospitalarios dirigida a disminuir la PPI en pacientes polimedicados en la OSI Donostialdea.
Material y métodosTipo de estudioEstudio de intervención con grupo control y medida de resultados antes-después para la evaluación del impacto de una experiencia colaborativa y de integración asistencial entre AP y AH en pacientes polimedicados con una o más PPI.
El proyecto se desarrolló de octubre de 2016 a diciembre 2017.
La OSI Donostialdea atiende a una población adulta de 327.760 personas en 20 Unidades de Atención Primaria (UAP), con 227 MAP y dos farmacéuticas de atención primaria (FAP). Su hospital universitario tiene 1.074 camas.
Como grupo control se eligió la OSI Bilbao-Basurto. Se trata de la organización más similar a la OSI Donostialdea en cuanto a tamaño y tipo de población, y ha sido utilizada como grupo control en experiencias previas. Atiende a una población adulta de 329.134 personas en 22 UAP, con 228 MAP, 2 FAP y un hospital universitario con 614 camas.
Participantes y población a estudioEn el grupo intervención se incluyeron todos los MAP y los médicos de los servicios hospitalarios de cardiología, traumatología, reumatología, ginecología, neurología, neumología y digestivo de la OSI Donostialdea. Estos siete servicios concentran el 48,7% de las prescripciones de AH cuyo seguimiento se realiza en AP.
La población a estudio fueron todos los pacientes mayores de 14 años polimedicados (cinco o más fármacos crónicos o a demanda) y al menos una PPI.
IntervencionesDe acuerdo con una reciente revisión sistemática9, se definen siete tipologías de intervención dirigidas a pacientes, a profesionales y organizativas.
A partir de este marco teórico, nuestra intervención contó con componentes dirigidos a profesionales y organizativas:
- a)
Comunicación y conocimiento entre profesionales.
- b)
Consenso y acuerdos entre AP-AH.
- c)
Formación en cascada y compartida.
- d)
Identificación electrónica de pacientes con PPI.
- e)
Revisión clínica de la medicación por el MAP.
- f)
Evaluación y feed-back de los resultados.
El grupo promotor del estudio estaba formado por dos FAP, cinco MAP, dos enfermeras de AP, un médico internista y una farmacéutica hospitalaria. Dicho grupo realizó la propuesta inicial de selección de 24 criterios de PPI (a partir de los criterios STOPP START y Beers10) y elaboró los borradores de propuestas basadas en la evidencia para el manejo de PPI que servirían de base para los documentos de consenso.
La Dirección de Integración facilitó y participó en todos los contactos iniciales del grupo promotor con los servicios hospitalarios. Se nombró un referente por cada servicio.
Para seleccionar y consensuar los criterios de PPI, las recomendaciones para su manejo y establecer los canales de comunicación para la resolución de dudas, se realizaron reuniones sucesivas con todos los servicios hospitalarios, en las que participaron varios miembros del grupo promotor, de la dirección y los referentes de cada servicio. En el caso de neurología, digestivo y neumología, se realizaron sesiones adicionales en las que participó todo el personal médico del servicio.
Se mantuvo un contacto permanente entre el grupo promotor y los servicios para debatir las evidencias y propuestas y elaborar los documentos finales de consenso. Con base en estos documentos, el grupo promotor elaboró los materiales docentes e impartió dos talleres de formación de formadores de tres horas de duración a los MAP referentes de sus UAP en polimedicación y prescripción prudente. Estos, a su vez, impartieron en sus UAP 2 sesiones de 1,5 hora cada una.
Tras la formación, se facilitaron a cada MAP los identificadores de los pacientes de sus cupos con sus respectivas PPI, para su revisión y evaluación a los cuatro meses. El Apéndice A recoge la descripción de los PPI y un resumen de las recomendaciones para su manejo. Debido al volumen de pacientes a revisar, el envío de identificadores se realizó en dos fases. Se realizó el feed-back de los resultados a las UAP y servicios hospitalarios, a través de la Intranet y de sesiones presenciales.
Fuente de datosPara la explotación de las prescripciones electrónicas se utilizó la herramienta Osakidetza Business Intelligence (OBI).
Se midió la prevalencia de PPI de forma previa y a los cuatro meses del envío de identificadores, en las OSIs intervención y control. Los datos de la OSI Donostialdea, al ser el ámbito de trabajo de los investigadores y disponer de los permisos necesarios, se extrajeron a nivel de paciente, UAP y médico. Los datos de la OSI control se extrajeron de forma agregada, por criterios de PPI.
VariablesSe recogió información demográfica basal sobre la edad y el sexo de los pacientes incluidos.
La variable principal del estudio fue la diferencia antes-después en la prevalencia de PPI entre los grupos intervención y control en pacientes polimedicados.
Las variables secundarias fueron la diferencia antes-después en la prevalencia de PPI por servicio y por criterio PPI.
Se recogieron las variables relacionadas con el proceso de consenso y colaboración: número de reuniones y sesiones compartidas realizadas, número de propuestas de PPI aceptadas y número de documentos de consenso generados.
Análisis estadísticoLas variables continuas se describen con medias y desviaciones estándar (DE) y las categóricas con frecuencias y porcentajes (%). La comparación entre variables continuas se realizó con la prueba t de Student, y entre variables categóricas con el X2. Se presentan las diferencias con sus respectivos intervalos de confianza (IC) al 95%. Debido a que el envío y revisión de pacientes se realizó en dos fases, los denominadores empleados en las comparaciones antes-después de cada OSI fueron las medias de los momentos basales de las dos fases. Asimismo, dadas las características del estudio, todas las comparaciones se basan en estadísticos para muestras independientes. Los análisis se realizaron con el software SPSS v.23.
El estudio se aprobó por el Comité Ético de Investigación Clínica de Euskadi (04/2016). El procesamiento de los datos se realizó de acuerdo con la Ley Orgánica 15/1999 de Protección de Datos de Carácter Personal.
Los datos de la OSI Donostialdea se codificaron y procesaron de forma anónima. Solo se utilizaron identificadores de pacientes para la notificación a sus MAP correspondientes.
ResultadosLos siete servicios hospitalarios de la OSI Donostialdea aceptaron participar en el estudio, incluyendo a todos los médicos de dichos servicios: cardiología (32 médicos), neurología (27), neumología (18), traumatología (48), reumatología (nueve), ginecología (60), digestivo (31). Asimismo, participaron todos los MAP de las 20 UAP de dicha OSI.
De los 24 criterios de PPI propuestos inicialmente, los servicios de AH aceptaron 18 y propusieron tres nuevos, es decir, se abordaron un total de 21 criterios.
Se elaboraron seis documentos de consenso, agrupados por servicios: cardiología, traumatología-reumatología, ginecología, neumología, digestivo y neurología, que recogieron las recomendaciones de manejo de los 21 criterios de PPI (apéndice A). Todos los documentos se publicaron en la Intranet de la OSI Donostialdea. Las dudas surgidas durante la revisión de pacientes por parte de los MAP se resolvieron mediante correo electrónico entre los referentes y FAP, que fue el canal de comunicación elegido.
Los datos poblacionales basales de las OSIs Donostialdea y Bilbao-Basurto se presentan en la tabla 1. Debido al número elevado de sujetos las diferencias entre ambas organizaciones resultaron estadísticamente significativas, aunque sólo la diferencia en el número de sujetos polimedicados es relevante.
Características descriptivas de las OSIs Donostialdea y Bilbao-Basurto en el momento basal, población mayor de 14 años
| OSI Donostialdea(n = 327.760) | OSI Bilbao-Basurto(n = 329.134) | Diferencia(IC 95%) | Valor p | |
|---|---|---|---|---|
| Sexo; n (%) | ||||
| Hombres | 157.127 (47,9) | 155.758 (47,3) | 0,6 (0,4 a 0,9) | < 0,0001 |
| Mujeres | 170.633 (52,1) | 173.376 (52,7) | ||
| Edad; media (DE) | 49,8 (19,28) | 50,8 (19,57) | -1,0 (-1,1 a -0,9) | < 0,0001 |
| Polimedicados; n (%) | 53.924 (16,4) | 72.920 (22,1) | -5,7 (-5,8 a -5,5) | < 0,0001 |
n: frecuencia; %: porcentaje; DE: desviación estándar; IC: intervalo de confianza; las diferencias se han estimado como Donostialdea menos Bilbao-Basurto; valor p: valor nivel de significación estadística; polimedicados: pacientes con ≥ 5 fármacos.
En la OSI Donostialdea, el promedio basal de PPI por paciente incluido fue 1,15. La edad media de estos pacientes fue de 73,3 años, el 66,4% mujeres. El 73% tenía una único PPI, el 12,4% 2 y el resto tres o más. En OSI Bilbao-Basurto no se dispone de datos desagregados por pacientes.
Tras la intervención, se observaron 2.476 PPI menos en Donostialdea, que corresponde a una disminución de 4,54% (IC 95%: 4,02 a 5,06) en la prevalencia de PPI entre pacientes polimedicados (tabla 2). La OSI Bilbao-Basurto presentó un pequeño aumento no significativo. La prevalencia de PPI entre pacientes polimedicados en Donostialdea se redujo en un 4,53% respecto al grupo control.
Prevalencia de prescripciones potencialmente inapropiadas entre pacientes polimedicados
| Pre intervención | Post intervención | Diferencia(IC 95%) | p | |
|---|---|---|---|---|
| OSI Donostialdea | 28,57%(15.570/54.482) | 24,03%(13.094/54.482) | -4,54% (-5,06 a -4,02) | < 0,0001 |
| OSI Bilbao-Basurto | 33,56%(24.866/74.081) | 33,56%(24.862/74.081) | 0,00% (-0,48 a 0,47) | 0,982 |
| Donostialdea -Bilbao-Basurto | -4,53% (-4,71 a -4,36) | < 0.0001 |
En cada casilla se presentan los numeradores y denominadores en los que se basan las prevalencias. Los denominadores son la media de los polimedicados en los diferentes momentos del estudio. IC: intervalo de confianza. Las diferencias se han estimado como Post menos Pre intervención. La diferencia global como Donostialdea menos Bilbao-Basurto.
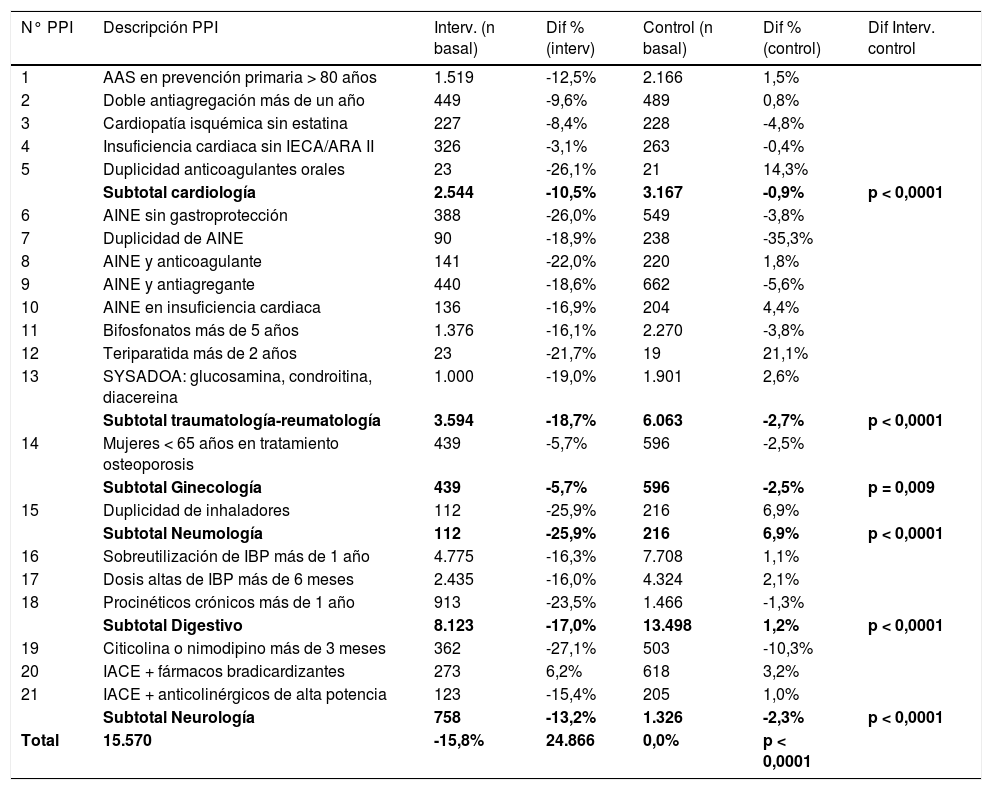
La tabla 3 muestra las diferencias antes-después de todos los PPI y agrupados por servicio. Para todos los servicios, las reducciones antes-después fueron estadísticamente significativas.
Diferencia antes-después en los criterios de prescripciones potencialmente inapropiadas (PPI), OSIs intervención y control
| N° PPI | Descripción PPI | Interv. (n basal) | Dif % (interv) | Control (n basal) | Dif % (control) | Dif Interv. control |
|---|---|---|---|---|---|---|
| 1 | AAS en prevención primaria > 80 años | 1.519 | -12,5% | 2.166 | 1,5% | |
| 2 | Doble antiagregación más de un año | 449 | -9,6% | 489 | 0,8% | |
| 3 | Cardiopatía isquémica sin estatina | 227 | -8,4% | 228 | -4,8% | |
| 4 | Insuficiencia cardiaca sin IECA/ARA II | 326 | -3,1% | 263 | -0,4% | |
| 5 | Duplicidad anticoagulantes orales | 23 | -26,1% | 21 | 14,3% | |
| Subtotal cardiología | 2.544 | -10,5% | 3.167 | -0,9% | p < 0,0001 | |
| 6 | AINE sin gastroprotección | 388 | -26,0% | 549 | -3,8% | |
| 7 | Duplicidad de AINE | 90 | -18,9% | 238 | -35,3% | |
| 8 | AINE y anticoagulante | 141 | -22,0% | 220 | 1,8% | |
| 9 | AINE y antiagregante | 440 | -18,6% | 662 | -5,6% | |
| 10 | AINE en insuficiencia cardiaca | 136 | -16,9% | 204 | 4,4% | |
| 11 | Bifosfonatos más de 5 años | 1.376 | -16,1% | 2.270 | -3,8% | |
| 12 | Teriparatida más de 2 años | 23 | -21,7% | 19 | 21,1% | |
| 13 | SYSADOA: glucosamina, condroitina, diacereina | 1.000 | -19,0% | 1.901 | 2,6% | |
| Subtotal traumatología-reumatología | 3.594 | -18,7% | 6.063 | -2,7% | p < 0,0001 | |
| 14 | Mujeres < 65 años en tratamiento osteoporosis | 439 | -5,7% | 596 | -2,5% | |
| Subtotal Ginecología | 439 | -5,7% | 596 | -2,5% | p = 0,009 | |
| 15 | Duplicidad de inhaladores | 112 | -25,9% | 216 | 6,9% | |
| Subtotal Neumología | 112 | -25,9% | 216 | 6,9% | p < 0,0001 | |
| 16 | Sobreutilización de IBP más de 1 año | 4.775 | -16,3% | 7.708 | 1,1% | |
| 17 | Dosis altas de IBP más de 6 meses | 2.435 | -16,0% | 4.324 | 2,1% | |
| 18 | Procinéticos crónicos más de 1 año | 913 | -23,5% | 1.466 | -1,3% | |
| Subtotal Digestivo | 8.123 | -17,0% | 13.498 | 1,2% | p < 0,0001 | |
| 19 | Citicolina o nimodipino más de 3 meses | 362 | -27,1% | 503 | -10,3% | |
| 20 | IACE + fármacos bradicardizantes | 273 | 6,2% | 618 | 3,2% | |
| 21 | IACE + anticolinérgicos de alta potencia | 123 | -15,4% | 205 | 1,0% | |
| Subtotal Neurología | 758 | -13,2% | 1.326 | -2,3% | p < 0,0001 | |
| Total | 15.570 | -15,8% | 24.866 | 0,0% | p < 0,0001 |
En negritas se indican los subtotales de PPI por servicio, para los cuales se ha aportado la significación estadística. AAS: ácido acetil salicílico. AINE: antiinflamatorios no esteroideos. Dif: diferencia. Interv: intervención. IACE: inhibidores de acetil colinesterasa. IBP: inhibidor de la bomba de protones.
Este estudio muestra que la intervención que incluye, entre otros componentes, la colaboración AP-AH es factible, reduce la prescripción potencialmente inapropiada y mejora la seguridad de la prescripción a nivel poblacional.
La experiencia colaborativa, desarrollada en un contexto de reciente integración, ha incluido un número elevado de profesionales de distintos ámbitos y servicios, así como una población amplia de pacientes, con un efecto clínicamente relevante en la disminución de la polimedicación inapropiada.
El efecto de la intervención sobre la reducción de PPI fue consistente entre los distintos servicios y criterios de PPI, si bien hubo diferencias en su magnitud. El impacto fue mayor en las PPI relacionadas con traumatología-reumatología y en las de digestivo, en comparación con otras áreas como cardiología o neurología. Neumología presentó la mayor reducción y ginecología la menor, pero ambos incluyen un número reducido de PPI. La prescripción inapropiada de AINE y de IBP parece que cuenta actualmente con amplio consenso entre los prescriptores de distintos ámbitos11. Aspectos como la duración de doble antiagregación, sujeta a nuevas evidencias y consensos de forma continua12 o los tratamientos para la demencia, parecen estar más sujetos a controversia13, por lo que su modificación podría ser más problemática.
A pesar del impulso de las iniciativas dirigidas al desarrollo de procesos asistenciales integrados14 y de la existencia de un marco sólido para su evaluación8, las publicaciones acerca del impacto de la colaboración AP-AH sobre la prescripción son escasas, tanto a nivel internacional como nacional.
Una revisión Cochrane15 que evaluó las intervenciones de la atención colaborativa AP-AH en la gestión de enfermedades crónicas, mostró resultados clínicos favorables en pacientes con depresión. Se observó una mejora moderada en el porcentaje de medicación apropiada. Los autores sugieren que los modelos de colaboración podrían proporcionar beneficios a largo plazo, a través de la mejora de la prescripción15.
Según otra revisión sistemática previa, la mejora en la comunicación AP-AH, las guías de práctica clínica consensuadas y la formación compartida mejoraron los indicadores de prescripción5.
En Cataluña, una intervención de integración asistencial compleja mejoró el tratamiento farmacológico de la insuficiencia cardíaca y la fibrilación auricular16. En nuestra organización, una intervención que incluyó el consenso local AP-AH tuvo mayor impacto en la desprescripción de bisfosfonatos en comparación con la implementación estándar de otras OSI17.
Dada la complejidad de las intervenciones de colaboración15, no es tarea fácil conocer la contribución de los distintos elementos en los resultados. Siguiendo con la taxonomía de Poitras et al.9, nuestra intervención incluyó elementos dirigidos a profesionales (formación y feed-back) y organizativos (promover la colaboración interdisciplinar y la coordinación, apoyo a la toma de decisiones y a la práctica basada en la evidencia e integración de tecnologías de la información para identificación de pacientes a riesgo). De acuerdo con dicha revisión, estos elementos tienen el potencial de mejorar la seguridad y la adecuación en la prescripción9.
A través de la experiencia colaborativa, se han conseguido avances significativos en el conocimiento entre profesionales, aspecto clave que promueve la confianza y el respeto mutuo, y favorece la colaboración y coordinación entre niveles asistenciales18,19.
La formación compartida es otro elemento relevante, que debería ser potenciado9,18. Aunque se requiere más evidencia para determinar cuál es la forma más efectiva de proporcionar formación para el manejo de pacientes con multimorbilidad20, compartir casos clínicos o proporcionar feed-back durante la formación son elementos reclamados por los profesionales9,18.
La identificación de pacientes a riesgo y la revisión de los tratamientos por parte del MAP es otro elemento imprescindible, que se ha mostrado efectivo para reducir la polimedicación inapropiada en nuestro medio6. Un mayor desarrollo de las herramientas electrónicas de ayuda a la prescripción facilitaría su implementación21.
El presente estudio dirigido a evaluar intervenciones para reducir la polimedicación inapropiada es el primero realizado tras el proceso de integración en nuestra organización y abarca un número importante de especialidades, criterios de inadecuación y pacientes. Otras fortalezas del estudio son la presencia de un grupo control concurrente, la consistencia observada en los resultados entre distintos servicios y criterios de PPI y su implementación en la práctica asistencial habitual. Se ha llevado a cabo en una organización compleja y han participado la totalidad de los MAP y médicos de siete servicios hospitalarios, por lo que no hay sesgo por selección de profesionales con mayor motivación.
El proceso de colaboración ha requerido contactos frecuentes y un feed-back continuo, un seguimiento mantenido, implicación de gestores, liderazgo del equipo promotor, implicación de los MAP en la revisión de sus prescripciones y una utilización intensiva de los sistemas de información.
Por otro lado, conseguir que la participación de profesionales de distintos ámbitos asistenciales se mantenga en el tiempo no es fácil, en contextos sanitarios como en el nuestro en que la cultura participativa no es dominante y persisten los prejuicios entre profesiones, especialidades19 y niveles asistenciales18. La interrelación entre promotores, dirección de integración y el conjunto de los participantes debe estar presente desde las fases de diseño hasta la evaluación19. El mayor reto se sitúa por tanto en la continuidad de los procesos colaborativos15,19,22.
La atención integrada es un proceso de cambio complejo, interdisciplinar, no lineal y dinámico, que requiere una adaptación continua y flexible22. La continuidad de los procesos colaborativos19 y el manejo de la polimedicación inapropiada en organizaciones como Osakidetza requieren un enfoque global y una visión de sistema, con liderazgo clínico y de gestión, y una mayor inversión en las herramientas electrónicas de ayuda a la prescripción18. Se han creado espacios favorables al cambio, pero es necesario consolidar y normalizarlos, promover la formación compartida y facilitar estrategias de monitorización y feed-back23.
Una de las limitaciones del estudio es la existencia de diferencias basales entre los grupos intervención y control, ya que la polimedicación y la polimedicación inapropiada son más prevalentes en el grupo control. No obstante, los presentes análisis indican que, en ausencia de una intervención, las PPI no se modifican en el grupo control. Los únicos criterios que disminuyeron de forma significativa en el grupo control fueron la duplicidad de AINE y el uso de citicolina. En el caso de la citicolina, el sistema de receta electrónica emite un aviso al iniciar o prorrogar una prescripción, desaconsejando tratamientos de duración superior a tres meses.
Por otro lado, se requiere un seguimiento más a largo plazo para evaluar la sostenibilidad de la intervención y la permanencia de los cambios15. En este sentido, en 2017 y 2018, se seleccionaron 12 de los 21 PPI y se realizaron dos nuevos envíos de identificadores de pacientes a los MAP de OSI Donostialdea, con 10.613 y 9.511 PPI, y las reducciones antes-después obtenidas en el número de PPI fueron del 8,1 y 9,3%, respectivamente24. Estos datos apuntan a que la intervención realizada de forma menos intensiva es sostenible en el tiempo, si bien la magnitud del efecto es inferior y los datos requieren confirmación.
Una tercera limitación es que no se han evaluado otras dimensiones relevantes como la satisfacción y percepciones de los profesionales acerca de la experiencia de colaboración.
La experiencia de colaboración, en el contexto de una integración reciente y con las dificultades señaladas, muestra efectos favorables en la reducción de la polimedicación inapropiada en todos los servicios y en la mayoría de los criterios de PPI seleccionados y plantea retos futuros de ampliar las intervenciones, integrarlas en las rutinas colaborativas, y diseñar y evaluar nuevas iniciativas.
FinanciaciónHa contado con financiación procedente del Departamento de Salud, convocatoria de proyectos Bottom up 2016 (16BU213)
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los formadores de las UAP: Aguirre I., Aizpurua E., Aranegui C., Areizaga M., Arregui A., Arteta MJ., Balda J., Berguera A., Carrere Y., Colera N., Gago M., Garin G., Iridoy M., Linazisoro A., Muñoa M., Sanz P., Salaberria A., Suñé M., Uria G., Yetano E., Zubeldia M.
A Elena Ruiz de Velasco y Julia Fernández, por la extracción de datos de la OSI Bilbao-Basurto
A Itziar Vergara, por la revisión del texto.
A los equipos de Dirección de las OSIs Donostialdea y Bilbao-Basurto, por su apoyo al proyecto.
A todos los profesionales médicos de atención primaria de OSI Donostialdea, por su colaboración en la revisión de los tratamientos.