Determinar la utilidad del índice de adiposidad corporal (IAC) como indicador de obesidad y predictor de riesgo de cardiovascular (RCV).
Materiales y métodosEstudio transversal sobre 527 voluntarios del sector educativo y automotriz de Bogotá, Colombia. Se estimó el IAC con la ecuación de Bergman et al. ([perímetro de cadera, en cm]/[altura, en m2]1,5−18). Se obtuvieron marcadores antropométricos, clínicos y bioquímicos. Se calcularon los cocientes aterogénicos: colesterol/c-HDL, c-LDL/c-HDL, triglicéridos/c-HDL e índice lipídico-metabólico (ILM). Se estimaron prevalencias y medias según terciles (T) del IAC y un análisis multivariado entre el IAC y los marcadores antropométricos, clínicos y bioquímicos asociados a RCV.
ResultadosLa prevalencia de obesidad por adiposidad (IAC>27,5%) fue del 33,9% (T-3). Los sujetos con menor valor de adiposidad (T-1) presentaron menores niveles de colesterol, triglicéridos/c-HDL, colesterol/c-HDL y mejor ILM; p<0,001. El modelo multivariado identificó que los individuos del T-3 muestran OR 3,33 (IC 95%: 2,16-5,13) de obesidad central y OR 3,39 (IC 95%: 2,34-4,90) aumento en la grasa visceral. Respecto al metabolismo de lípidos e hidratos de carbono, el IAC fue capaz de predecir el riesgo en 7,95 (IC 95%: 4,88-12,94), 1,60 (IC 95%: 1,03-2,41), 1,69 (IC 95%: 1,06-2,70) y 9,27 (IC 95%: 2,01-21,80), alteraciones en los niveles plasmáticos de colesterol, triglicéridos, c-LDL y glucemia, respectivamente, p<0,001.
ConclusiónEl presente trabajo muestra que los participantes con mayor valor de IAC presentan mayores cocientes aterogénicos, con marcadores antropométricos y clínicos más altos, y asociaciones positivas con factores de riesgo asociados al RCV.
To assess the value of body adiposity index (BAI) as a marker of obesity and predictor of cardiovascular disease (CVD).
Materials and methodsA cross-sectional study in 527 volunteers from the education and automotive sector in Bogotá, Colombia. BAI was calculated using the Bergman et al. equation ([hip circumference in cm)/[height in m2]1,5−18]). Anthropometric, clinical and laboratory data were collected, cholesterol/HDL-C, LDL-C/HDL-C; triglycerides/HDL-C and lipid-metabolic index (LMI) ratios were calculated. Prevalence rates and means, according to tertiles (T), and multivariate analysis between the BAI and anthropometric, clinical, and laboratory markers were estimated.
ResultsObesity prevalence was 33.9% (BAI>27.5%). Subjects with lower BAI (T-1) had lower cholesterol, triglycerides/HDL-C, and cholesterol/HDL-C levels and better LMI; P<.001. The multivariate model showed in T-3 subjects an OR 3.33 (95% CI 2.16 to 5.13) for central obesity and an OR 3.39 (95% CI 2.34 to 4.90) for increased visceral fat. As regards lipid and carbohydrate metabolism, BAI was able to predict the risk OR 7.95 (95% CI 4.88 to 12.94), OR 1.60 (95% CI 1.03 to 2.41), OR 1.69 (95% CI 1.06 to 2.70) and OR 9.27 (95% CI 2.01 to 21.80), shows a significant association between cholesterol, triglycerides, LDL cholesterol and glucose respectively, P<0.001.
ConclusionA high prevalence of obesity by BAI was observed, and statistically positive associations with cardiovascular risk factors were shown.
La obesidad se define como una acumulación anormal o excesiva de grasa en el cuerpo y ha sido reconocida como un importante problema de salud pública en todo el mundo1. Su importancia deriva tanto de su prevalencia creciente como de su relación con enfermedades cardiovasculares (ECV)2, la diabetes mellitus tipo 23 (DM-2) y el síndrome metabólico (SM)4, entre otras5.
Al respecto, existe un acuerdo internacional para evaluar el desarrollo del sobrepeso y la obesidad a través de la medición del tejido adiposo como indicador de exceso de grasa corporal4,5. En el ámbito clínico, el índice de masa corporal (IMC)6, calculado como peso (kg)/talla (m2), muestra adecuada, correlación con la grasa corporal total y es un buen indicador de morbimortalidad, aunque es conocido que se requieren otros indicadores para estimar la grasa corporal existente7. Otro indicador de adiposidad central es la medida de la circunferencia de la cintura (CC)8, porque es fácil y rápida de medir, y además muestra una mejor relación con la grasa intra-abdominal medida por tomografía axial computarizada (TAC) que el IMC9. La CC muestra una buena asociación con los factores de riesgo cardiovascular (RCV), con el riesgo relativo para desarrollar cardiopatía isquémica, hiperinsulinismo, DM-2, SM y con la mortalidad cardiovascular de forma independiente al IMC8,9. Sin embargo, estos indicadores presentan algunas limitaciones que podrían conducir, por ejemplo, a clasificar ciertos individuos con la masa muscular alta con sobrepeso u obesidad, sin que necesariamente esto ocurra.
En este contexto, Bergman et al.10han sugerido la inclusión de un nuevo índice, denominado índice de adiposidad corporal (IAC), sobre la base de las mediciones de la circunferencia de la cadera y la estatura. Este índice ha sido validado y usado en población obesa11 y en individuos sin RCV en países como EE. UU.12,13, Brasil14, España15,16 y recientemente en atletas con altos niveles de entrenamiento deportivo17.
Este estudio buscó determinar la utilidad del IAC en adultos de Bogotá, Colombia, además de evaluar la relación de la adiposidad con características antropométricas, clínicas y bioquímicas relacionadas con el riesgo temprano de RCV.
Materiales y métodosDiseño y poblaciónDurante el primer semestre del 2014 se planteó un estudio descriptivo y transversal en 527 hombres pertenecientes a empresas del sector educativo y automotriz de la ciudad Bogotá, D.C., Colombia. La selección de la muestra se realizó mediante convocatoria voluntaria. Se excluyeron participantes con diagnóstico médico o clínico de enfermedad sistémica mayor como DM-2, hipertensión arterial, hipo/hipertiroidismo, antecedentes de historia de abuso de drogas o alcohol, IMC≥25kg/m2 y padecimiento de procesos inflamatorios o infecciosos.
Se obtuvo el consentimiento informado por escrito de cada participante y el comité de ética en humanos del centro académico aprobó la intervención, siguiendo las normas deontológicas reconocidas por la Declaración de Helsinki y la normativa legal vigente colombiana que regula la investigación en humanos (Resolución 008430 del Ministerio de Salud de Colombia, acta de aprobación n.° 01-1802-2013). Los participantes que aceptaron y firmaron el consentimiento informado se citaron para los siguientes procedimientos:
Medición antropométrica y clínicaLos participantes aportaron información acerca de su historia clínica, indicando antecedentes personales y familiares de enfermedad cardiovascular precoz y valoración antropométrica que comprendió: estatura, peso, CC y perímetro de cadera (PC), mediante las técnicas estandarizadas de López et al.18 en población colombiana. La estatura se registró en estiramiento con estadimetro portátil (SECA 206®; Hamburgo, Alemania) (rango 0-220cm) de 1mm de precisión. El peso se midió con balanza de piso Tanita (modelo TBF-410GS™, Arlington Heights, IL 60005, EE. UU.) con capacidad máxima de 200kg y mínima de 100g. Con estas variables se calculó el IMC en 25 kg/m2, adoptándose los límites de corte recomendados por la Organización Mundial de la Salud (OMS) 199819. Posteriormente, con cinta métrica plástica con una precisión de 1mm (Holtain Ltd., Crymych Dyfed, RU) se midió la CC y PC, tomando los referentes anatómicos descritos por Frisancho20. La relación cintura-estatura (RCE) fue determinada por la división de la CC (cm) por la estatura (cm). El volumen de grasa visceral (VGV) se estimó con la ecuación predictiva propuesta por Petribú et al.21, que utiliza como variables independientes la RCE y la glucemia en ayunas (GA), como sigue: VGV=([−130,941+(198,673xRCE])+[1,185*GA, en mg/dl]). El IAC se estimó con la ecuación propuesta por Bergman et al.10 IAC=([PC, en cm]/[estatura, en m2]1,5−18). La medida de la presión arterial se llevó a cabo tras reposo físico de 5min, con un oscilómetro digital OMRON M10-IT (OMRON® Healthcare Co. Ltd., Japón). La presión arterial media (PAM) se calculó mediante la fórmula: (2×tensión arterial sistólica [TAS]+tensión arterial diastólica [TAD])/3.
Medición bioquímicaLas mediciones bioquímicas se realizaron tomando una muestra sanguínea para las concentraciones de GA, triglicéridos (TG), colesterol unido a lipoproteínas de alta densidad (c-HDL) y colesterol total (CT), se determinaron mediante análisis enzimáticos. El colesterol unido a lipoproteínas de baja densidad (c-LDL) se calculó por la fórmula de Friedewald22 cuando los valores de triglicéridos eran>400mg/dl. Las extracciones de sangre se realizaron entre las 08:00 y las 09:00, tras 8-12h de ayuno (promedio 11,2h). Se calcularon el índice de Castelli (CT/c-HDL)23 índice pro-aterogénico (c-LDL/c-HDL) y el cociente de triglicéridos/c-HDL como su expresión clínica24. Con los valores de TG, c-LDL, c-HDL y GA se estableció un índice lipídico-metabólico de riesgo cardiovascular como se sugiere en el trabajo de García-Artero et al.25.
Cada una de estas variables sanguíneas fue tipificada como Z=([valor−media]/desviación estándar). La variable tipificada del c-HDL fue multiplicada por (−1) debido a que su relación con el riesgo cardiovascular es contraria al resto de las variables. El índice lipídico-metabólico de riesgo cardiovascular se calculó como la suma de las 4 variables tipificadas, de modo que los valores inferiores a este parámetro suponen un perfil lipídico-metabólico más cardiosaludable. Por la definición, su media es cero.
Marcadores de riesgo cardiovascularSe tomaron los criterios de RCV descritos en el Programa Nacional de Educación del Colesterol (NECP por sus siglas en inglés)26, la Federación Internacional de Diabetes (IDF por sus siglas en inglés)27 y el Departamento de Salud de los Estados Unidos28: obesidad abdominal (CC≥88cm), IMC≥25 kg/m2, RCE≥0,53, VGV≥100, TAS≥130mmHg, CT≥200mg/dl, TG≥150mg/dl, c-HDL≤45mg/dl, c-LDL≥100mg/dl, GA≥110mg/dl) y CT/c-HDL≥5.
Las citadas dimensiones y medidas se tomaron con dispositivos homologados y de acuerdo con las normas del programa biológico internacional, elaborado por el Internacional Council of Scientific Unions, que recoge los procedimientos esenciales para el estudio biológico de las poblaciones humanas29. Mediante la ecuación n=(Z1-α/2+Z1-β)2 p0 (1-p0)/δ2; n=10,5 (0,20)/0,01 se calculó un tamaño de muestra de 210 participantes, para obtener un 30% de prevalencia promedio de sobrepeso según el IMC.
Plan de análisisEl procesamiento y análisis de la información se realizó en el programa Statistical Package for Social Science® software, versión 22 (SPSS; Chicago, IL, EE. UU.). Los valores continuos se expresaron como media y desviación estándar. El IAC fue recodificado a terciles para estudiar su relación con los marcadores antropométricos, clínicos y bioquímicos. Se aplicaron pruebas de homogeneidad de varianzas (ANOVA) para observar diferencias entre las variables continuas. La relación entre los terciles de IAC y marcadores de RCV se evaluaron usando un análisis de correlación parcial con el coeficiente (r) de Pearson, y se calculó la odds ratio (OR) e intervalos de confianza al 95% (IC 95%) ajustados por edad, mediante métodos de selección por pasos de inclusión secuencial (forward selection) y de paso a paso (step by step). El procedimiento de incorporación de variables fue dado por finalizado cuando la significación de «p» aportada por una variable a su entrada en la regresión excedió 0,05 entre IAC y los marcadores de RCV. El nivel de significación estadística se fijó en un valor p<0,05.
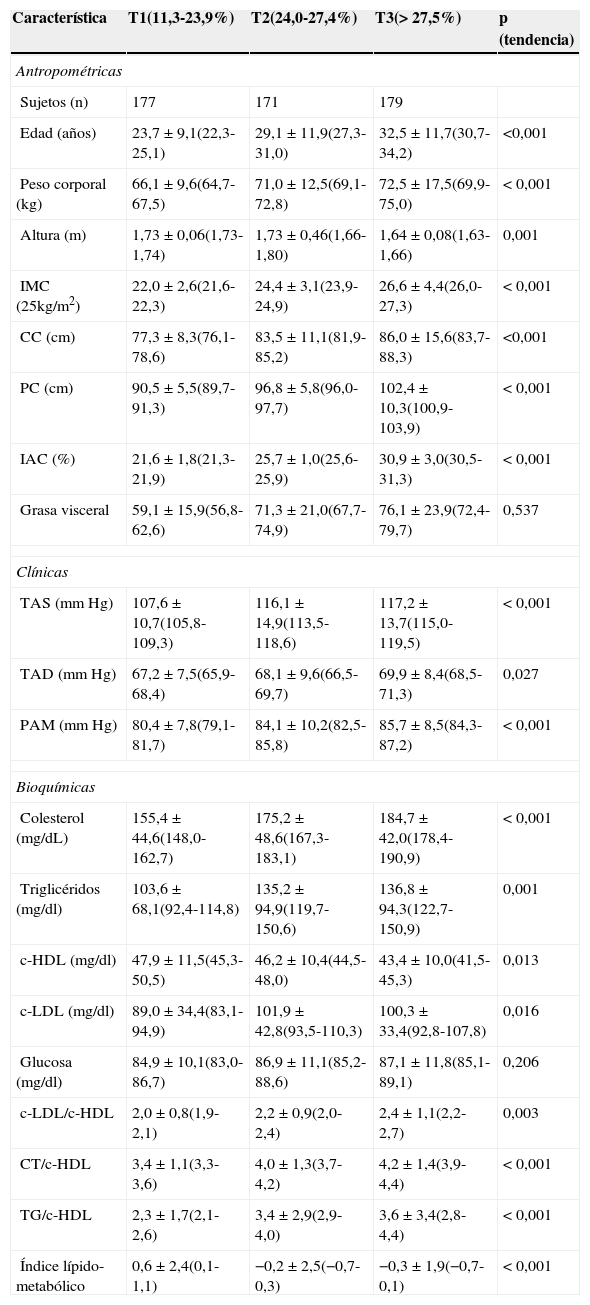
ResultadosConstituyeron la muestra final 527 hombres con edad media de 35,4±9,5 años (rango 19 a 60 años). La descripción de las variables principales se muestra en la tabla 1; se clasificó a los sujetos en 3 grupos según el tercil (T) de adiposidad por la ecuación de Bergman. El T 1 incluyó a los sujetos que presentaron un IAC de 11,3 a 23,9%; el T 2, de 24,0 a 27,4% y el T 3>27,5%.
Características de los participantes por terciles de adiposidad (n=527)
| Característica | T1(11,3-23,9%) | T2(24,0-27,4%) | T3(>27,5%) | p (tendencia) |
|---|---|---|---|---|
| Antropométricas | ||||
| Sujetos (n) | 177 | 171 | 179 | |
| Edad (años) | 23,7±9,1(22,3-25,1) | 29,1±11,9(27,3-31,0) | 32,5±11,7(30,7-34,2) | <0,001 |
| Peso corporal (kg) | 66,1±9,6(64,7-67,5) | 71,0±12,5(69,1-72,8) | 72,5±17,5(69,9-75,0) | <0,001 |
| Altura (m) | 1,73±0,06(1,73-1,74) | 1,73±0,46(1,66-1,80) | 1,64±0,08(1,63-1,66) | 0,001 |
| IMC (25kg/m2) | 22,0±2,6(21,6-22,3) | 24,4±3,1(23,9-24,9) | 26,6±4,4(26,0-27,3) | <0,001 |
| CC (cm) | 77,3±8,3(76,1-78,6) | 83,5±11,1(81,9-85,2) | 86,0±15,6(83,7-88,3) | <0,001 |
| PC (cm) | 90,5±5,5(89,7-91,3) | 96,8±5,8(96,0-97,7) | 102,4±10,3(100,9-103,9) | <0,001 |
| IAC (%) | 21,6±1,8(21,3-21,9) | 25,7±1,0(25,6-25,9) | 30,9±3,0(30,5-31,3) | <0,001 |
| Grasa visceral | 59,1±15,9(56,8-62,6) | 71,3±21,0(67,7-74,9) | 76,1±23,9(72,4-79,7) | 0,537 |
| Clínicas | ||||
| TAS (mmHg) | 107,6±10,7(105,8-109,3) | 116,1±14,9(113,5-118,6) | 117,2±13,7(115,0-119,5) | <0,001 |
| TAD (mmHg) | 67,2±7,5(65,9-68,4) | 68,1±9,6(66,5-69,7) | 69,9±8,4(68,5-71,3) | 0,027 |
| PAM (mmHg) | 80,4±7,8(79,1-81,7) | 84,1±10,2(82,5-85,8) | 85,7±8,5(84,3-87,2) | <0,001 |
| Bioquímicas | ||||
| Colesterol (mg/dL) | 155,4±44,6(148,0-162,7) | 175,2±48,6(167,3-183,1) | 184,7±42,0(178,4-190,9) | <0,001 |
| Triglicéridos (mg/dl) | 103,6±68,1(92,4-114,8) | 135,2±94,9(119,7-150,6) | 136,8±94,3(122,7-150,9) | 0,001 |
| c-HDL (mg/dl) | 47,9±11,5(45,3-50,5) | 46,2±10,4(44,5-48,0) | 43,4±10,0(41,5-45,3) | 0,013 |
| c-LDL (mg/dl) | 89,0±34,4(83,1-94,9) | 101,9±42,8(93,5-110,3) | 100,3±33,4(92,8-107,8) | 0,016 |
| Glucosa (mg/dl) | 84,9±10,1(83,0-86,7) | 86,9±11,1(85,2-88,6) | 87,1±11,8(85,1-89,1) | 0,206 |
| c-LDL/c-HDL | 2,0±0,8(1,9-2,1) | 2,2±0,9(2,0-2,4) | 2,4±1,1(2,2-2,7) | 0,003 |
| CT/c-HDL | 3,4±1,1(3,3-3,6) | 4,0±1,3(3,7-4,2) | 4,2±1,4(3,9-4,4) | <0,001 |
| TG/c-HDL | 2,3±1,7(2,1-2,6) | 3,4±2,9(2,9-4,0) | 3,6±3,4(2,8-4,4) | <0,001 |
| Índice lípido-metabólico | 0,6±2,4(0,1-1,1) | −0,2±2,5(−0,7-0,3) | −0,3±1,9(−0,7-0,1) | <0,001 |
CC: circunferencia de cintura; IAC: índice de adiposidad corporal; PAM: presión arterial media; PC: perímetro de cadera; TAS: tensión arterial sistólica; TAD: tensión arterial diastólica; TG: triglicéridos; xTAS: tensión arterial sistólica.
Valores en media±DE (IC 95%).
En el grupo con mayor valor de adiposidad (T 3) presentaron valores mayores de edad, peso corporal, IMC, CC, PC y VGV (p<0,001 lineal). Los sujetos con menor valor de adiposidad (T 1) se asociaron con menores niveles de colesterol total, TG/c, CT/c-HDL y mejor índice lipídico-metabólico (p<0,001 lineal).
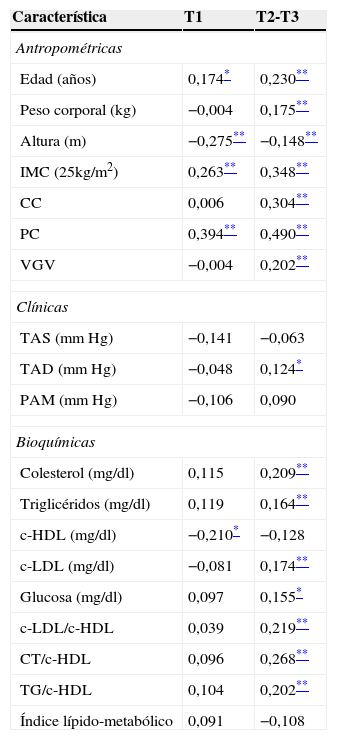
Las correlaciones parciales entre los terciles de adiposidad y variables antropométricas, clínicas y bioquímicas en adultos colombianos se muestran en la tabla 2. Tras ajustar por edad, peso, IMC y VGV los sujetos del tercil con mayor valor de adiposidad (T2-T3) muestran una relación positiva con las variables antropométricas peso corporal (r=0,175; p<0,01); CC (r=0,304; p<0,01), IMC (r=0,348; p<0,01), VGV (r=0,202; p<0,01); las variables bioquímicas colesterol (r=0,209; p<0,01), TG (r=0,164; p<0,01), c-LDL (r=0,174; p<0,01), GA (r=0,155; p<0,05), y en los índices aterogénicos c-LDL/c-HDL (r=0,219; p<0,01), CT/c-HDL (r=0,268; p<0,01) y TG/c-HDL (r=0,202; p<0,01). Un mejor c-HDL fue relacionado de manera inversa en el grupo con menor valor de adiposidad (r=−0,210; p<0,05).
Correlaciones parciales entre el índice de adiposidad corporal (terciles) y características antropométricas, clínicas y bioquímicas
| Característica | T1 | T2-T3 |
|---|---|---|
| Antropométricas | ||
| Edad (años) | 0,174* | 0,230** |
| Peso corporal (kg) | −0,004 | 0,175** |
| Altura (m) | −0,275** | −0,148** |
| IMC (25kg/m2) | 0,263** | 0,348** |
| CC | 0,006 | 0,304** |
| PC | 0,394** | 0,490** |
| VGV | −0,004 | 0,202** |
| Clínicas | ||
| TAS (mmHg) | −0,141 | −0,063 |
| TAD (mmHg) | −0,048 | 0,124* |
| PAM (mmHg) | −0,106 | 0,090 |
| Bioquímicas | ||
| Colesterol (mg/dl) | 0,115 | 0,209** |
| Triglicéridos (mg/dl) | 0,119 | 0,164** |
| c-HDL (mg/dl) | −0,210* | −0,128 |
| c-LDL (mg/dl) | −0,081 | 0,174** |
| Glucosa (mg/dl) | 0,097 | 0,155* |
| c-LDL/c-HDL | 0,039 | 0,219** |
| CT/c-HDL | 0,096 | 0,268** |
| TG/c-HDL | 0,104 | 0,202** |
| Índice lípido-metabólico | 0,091 | −0,108 |
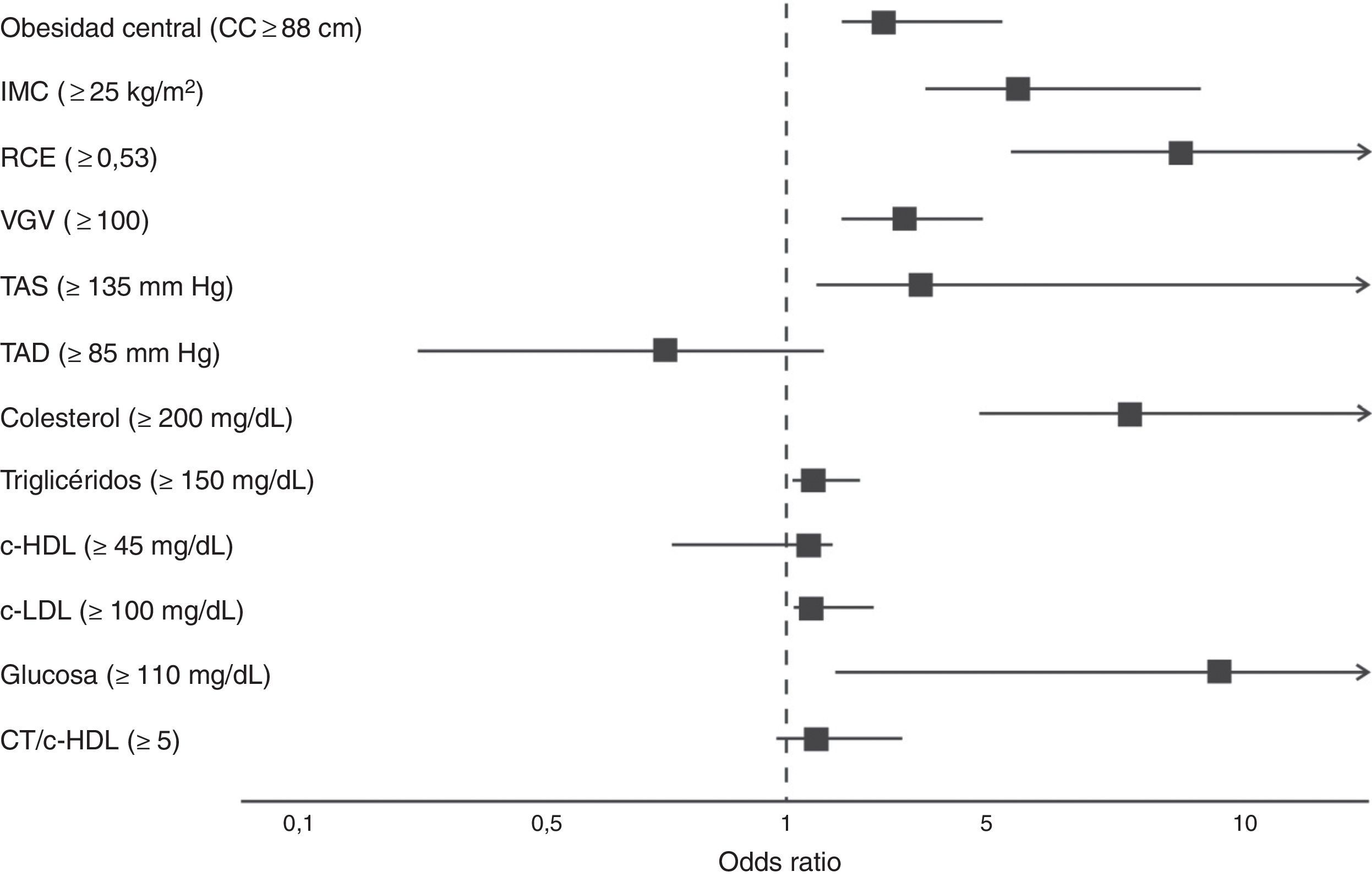
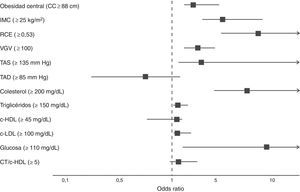
Por último, los participantes que presentaron valores del IAC por encima de 27,5% mostraron 3,33 veces (IC 95%: 2,16-5,13) la oportunidad de presentar obesidad central, 5,95 veces (IC 95%: 3,90-9,08) obesidad y sobrepeso por IMC, 8,71 veces (IC 95%: 5,41-14,01) una RCE mayor, 3,39 veces (IC 95%: 2,34-4,90) un VGV≥100, 7,95 veces (IC 95%: 4,88-12,94). Respecto al metabolismo de lípidos e hidratos de carbono el IAC fue capaz de predecir el riesgo en 7,95 (IC 95%: 4,88-12,94), 1,60 (IC 95%: 1,03-2,41), 1,69 (IC 95%: 1,06-2,70) y 9,27 (IC 95%: 2,01-21,80), alteraciones en los niveles plasmáticos de CT, TG, c-LDL y GA, respectivamente, p<0,001 (fig. 1).
DiscusiónEl principal hallazgo de este trabajo es que los participantes que presentan un IAC≥27,5% tienen mayor RCV. Hasta donde sabemos este es el primer trabajo que explora la utilidad del IAC en la predicción del RCV en sujetos sin ECV conocida. En estudios epidemiológicos se ha descrito que el IMC tiene una baja predicción del RCV en algunos grupos étnicos, debido a la escasa sensibilidad para discriminar el exceso de tejido adiposo de la masa magra30,31. Adicionalmente, en la medición del IMC no se incluyen componentes como grasa visceral, la cual ha demostrado una estrecha relación con la predicción del RCV en población general26. Al verificar la adiposidad global adoptando como punto de corte el valor obtenido del tercil 3 (≥27,5%), se observa una prevalencia de obesidad de casi un tercio de la población (33,9%). En estudios epidemiológicos se ha constatado el aumento en la prevalencia de obesidad abdominal en la última década con tasas del 42% y 50% en hombres de Norteamérica32 y América del Sur33, respectivamente. Tal evidencia también fue verificada en el presente estudio, que encontró una prevalencia de sobrepeso y obesidad (IMC≥25kg/m2) de 37,8% y de obesidad abdominal por CC de 13,7%.
Se observó que los valores del IMC, la RCE y CC fueron superiores en el grupo con mayor valor del IAC. Esta observación también fue descrita por Pou et al.34, quienes observaron que el aumento en la prevalencia del tejido adiposo visceral y de adiposidad se relacionan con el incremento de la categoría del IMC y la obesidad abdominal por la CC. Sobre este último, organismos científicos como la American Heart Association recomiendan que en la estimación de la obesidad con indicadores antropométricos se incluyan medidas de adiposidad central como la CC o de grasa corporal para estratificar el RCV en la población general35.
En nuestro estudio, tras ajustar por edad, los sujetos ubicados en el tercil con mayor valor de adiposidad (T2-T3) muestran una relación positiva con las variables antropométricas peso corporal, IMC y VGV (p<0,01). Estos hallazgos coinciden en primer lugar con los descritos por López et al.16 en población española, donde encontraron una correlación significativa entre el IAC con la CC (r=0,65, p<0,001) y peso corporal (r=0,58, p<0,001) y en segundo lugar con el trabajo Bennasar-Veny et al.15 en 1.474 hombres (edad media 39,2±10,8 años) con el IMC (r=0,64, p<0,001) y porcentaje de grasa por bioimpedancia (r=0,74, p<0,001).
En población con ECV, Dhaliwal et al.36 describen también correlaciones entre el IAC y el IMC, la CC y el PC (p<0,001). Sin embargo, tras ajustar por edad la CC y la relación cintura-cadera se asociaron significativamente como predictores de ECV con OR 3,84 (IC 95%: 1,59-9,25) y OR 5,42 (IC 95%: 2,12 a 13,89), respectivamente.
Respecto a la estimación del RCV, las alteraciones del metabolismo lipoproteico son el principal factor y representan alrededor del 50% del riesgo atribuible poblacional para el desarrollo de la enfermedad cardiovascular, especialmente con ateroesclerosis37. En el presente estudio, los sujetos ubicados en los terciles con mayor valor de adiposidad por IAC (T2-T3) muestran una relación positiva con marcadores del metabolismo lipoproteíco CT, TG, c-LDL y con los índices aterogénicos c-LDL/c-HDL, CT/c-HDL y TG/c-HDL. Sobre este particular el trabajo de Lichtash et al.13 demostró una correlación significativa entre el IAC con alteraciones del metabolismo lipídico, justificando que la medición de la adiposidad podría representar una medida adicional en la predicción del RCV. Adicionalmente, se encontró un importante número de individuos con cocientes TG/c-HDL, CT/c-HDL o c-LDL/c-HDL elevados, lo cual se asocia a RCV mayor, debido a la existencia de un desequilibrio entre el colesterol vehiculizado por las lipoproteínas aterogénicas y las lipoproteínas protectoras38. Este desequilibrio puede deberse a un incremento de las variables aterogénicas contenidas en el numerador, a un descenso de la variable anti-aterogénica del denominador o a ambos.
En relación con la tensión arterial, se verificaron valores de TAS, TAD y TAM superiores en el grupo con IAC (≥27,5%). Al comparar el IAC como predictor de hipertensión arterial solo se comprobó una asociación con la TAS (OR: 3,96; IC 95%: 1,40-11,20; p<0,001). Esta observación ha sido verificada en otros estudios, pues se ha establecido que el aumento de adiposidad se asocia a disfunción endotelial, aun en la ausencia de alteraciones en la presión arterial37,38. Una posible explicación para el aumento en la presión sistólica encontrada en los individuos con mayor valor en el IAC, es que tienen un desequilibrio en los niveles de adipoquinas y citoquinas viscerales, las cuales contribuyen a estados de resistencia a la insulina, con la consecuente disminución en la biodisponibilidad de sustancias con efecto vasomotor como el óxido nítrico36–38.
Algunos aspectos deben ser tenidos en cuenta como limitantes del presente estudio. Por ejemplo, el tamaño de la muestra, las características propias de la población, el diseño del trabajo y el tipo de muestreo pueden ser consideradas fuentes potenciales de sesgos. Tampoco fueron incluidas otras variables que pueden estar asociadas al perfil de riesgo cardiometabólico, tales como la etnia, los aspectos socioeconómicos, nutricionales, sociales y los niveles de actividad física. Sin embargo, no existen argumentos para creer que las relaciones descritas ocurran exclusivamente en la población de la que procede nuestra muestra, pues se observó convergencia de los resultados con datos descritos en otros estudios nacionales e internacionales10–16,36–39. Esta información nos permitirá en los próximos años constatar y evaluar la trascendencia clínica de la asociación encontrada en estudios epidemiológicos transversales, y la utilidad del IAC como un factor predictivo de cambios en los biomarcadores relacionados con el inicio y la progresión de la ECV.
Los resultados indican que, en los adultos evaluados, mayores valores de IAC se relacionan con un perfil clínico y lipídico-metabólico menos saludable. En opinión de los autores se sugiere incluir la evaluación del parámetro de IAC por ecuaciones predictivas junto a la determinación convencional de los factores de riesgo tradicionales en la prevención y tratamiento de los factores de riesgo asociados a ECV. Se requieren estudios observacionales con un mayor tamaño de muestra, y especialmente estudios longitudinales y prospectivos, para constatar los resultados obtenidos en este trabajo.
Conflicto de interesesLos autores del estudio declaran no tener conflicto de intereses.
A ADISPETROL S.A, por el apoyo financiero en los exámenes de laboratorio de la empresa automotriz, y la Vicerrectoría de Investigaciones Convocatoria FODEIN-USTA 2014 n.° 2013004 proyecto «Asociación de la fuerza prensil con manifestaciones tempranas de riesgo cardiovascular en adultos jóvenes colombianos».