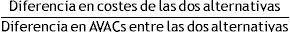Realizar un análisis coste-utilidad del consejo médico para dejar de fumar en la Región de Murcia.
DiseñoSe realiza un análisis coste-utilidad del consejo médico para dejar de fumar versus la no intervención. Se utiliza un modelo de Markov para estimar los costes (en euros de 2014), bajo la perspectiva del financiador público, y los resultados en salud. Estos se medirán en años de vida ajustados por calidad (AVAC). El horizonte temporal del análisis es de 20años, y los costes y resultados en salud se descontarán al 3%. Se realiza un análisis de sensibilidad determinístico univariante y multivariante.
EmplazamientoRegión de Murcia.
ParticipantesFumadores de la Región de Murcia.
IntervencionesConsejo médico breve para dejar de fumar.
Mediciones principalesAños de vida ajustados por calidad (AVAC).
ResultadosCon un horizonte de 5años (2018), el ratio coste-utilidad incremental se situaría en 172.400€ por AVAC ganado; con un horizonte de 10años (2023), en 30.300€ por AVAC ganado, y con el horizonte máximo de 20 años considerado por el modelo, en 7.260€ por AVAC ganado.
ConclusionesA largo plazo, el consejo breve médico es una intervención más eficiente que a corto plazo y, dependiendo del umbral coste-utilidad para España, se recomendaría su financiación pública desde el punto de vista de la eficiencia.
To perform a cost-benefit analysis of brief medical advice to quit smoking in the Region of Murcia.
DesignA cost-benefit analysis is performed on brief medical advice to quit smoking versus non-intervention. A Markov model is used to estimate the costs (€ in 2014), under the perspective of the National Health System, and health outcomes. These are measured in quality-adjusted life years (QALY). The time horizon of the analysis is 20years, and costs and health outcomes were discounted at 3%. A univariate and multivariate deterministic sensitivity analysis is performed.
LocationRegion of Murcia.
ParticipantsSmokers in the Region of Murcia.
InterventionsBrief advice to quit smoking.
Key measuresQuality Adjusted Life Years (QALYs).
ResultsWith a time horizon of 5years (2018), the incremental cost-effectiveness ratio (ICER) would be €172,400 per QALY gained; at 10years (2023) the ICER was €30,300 per QALY gained; and, for the maximum horizon considered by the model, the ICER was €7,260 per QALY gained.
ConclusionsBrief advice intervention is more efficient in the long-term than in the short-term and, depending on the Spanish cost-benefit threshold, public funding for this intervention would be recommended.
Durante los últimos años las políticas de prevención del tabaquismo en España han conseguido importantes hitos en términos de regulación de publicidad, espacios libres de humo y fiscalidad que están contribuyendo a la reducción de la prevalencia del consumo de tabaco. Comparando las Encuestas Nacionales de Salud (ENS) de 2003 y 2011-2012 se aprecia una caída aproximadamente de 5 puntos tanto en hombres como mujeres1. No obstante, según esta última encuesta, la tasa de prevalencia de consumo de tabaco (a diario u ocasionalmente) en la Región de Murcia (30,95%) es cerca de 4 puntos superior a la del resto de la población española (26,7%), siendo especialmente llamativa la brecha de casi 7 puntos en el caso de los hombres. Un análisis más detallado permite conocer algunos de los factores que determinan tales diferencias. Por un lado, en la Región de Murcia la fracción de la población que alguna vez han sido fumadores (39,2%) es menor que en el resto de España (46,7%), pero la fracción de personas que lo han dejado en relación a las que alguna vez han sido fumadores es también menor (21,05%) que en el resto de España (42%). Estos diferenciales sugieren reforzar las políticas regionales a fin de conseguir que un mayor número de fumadores dejen el hábito, por supuesto sin perjuicio de los esfuerzos en el ámbito de la prevención del inicio.
El escenario de crisis en las finanzas públicas de los últimos años ha llevado a primera plana la necesidad de evaluar la eficiencia de las intervenciones sanitarias. Con este artículo pretendemos aportar información en términos de eficiencia del consejo médico para dejar de fumar en la Región de Murcia.
Simulando la evolución de la morbimortalidad y del uso de recursos sanitarios causados por esta intervención se podrán estimar sus efectos en términos de resultados en salud y costes. En este artículo primero se hace una descripción del modelo epidemiológico-económico, y posteriormente se describen los resultados de la simulación y de la proyección del escenario actual. Finalmente, se discuten las posibilidades de uso de este modelo por parte de los profesionales de la salud en la Región de Murcia.
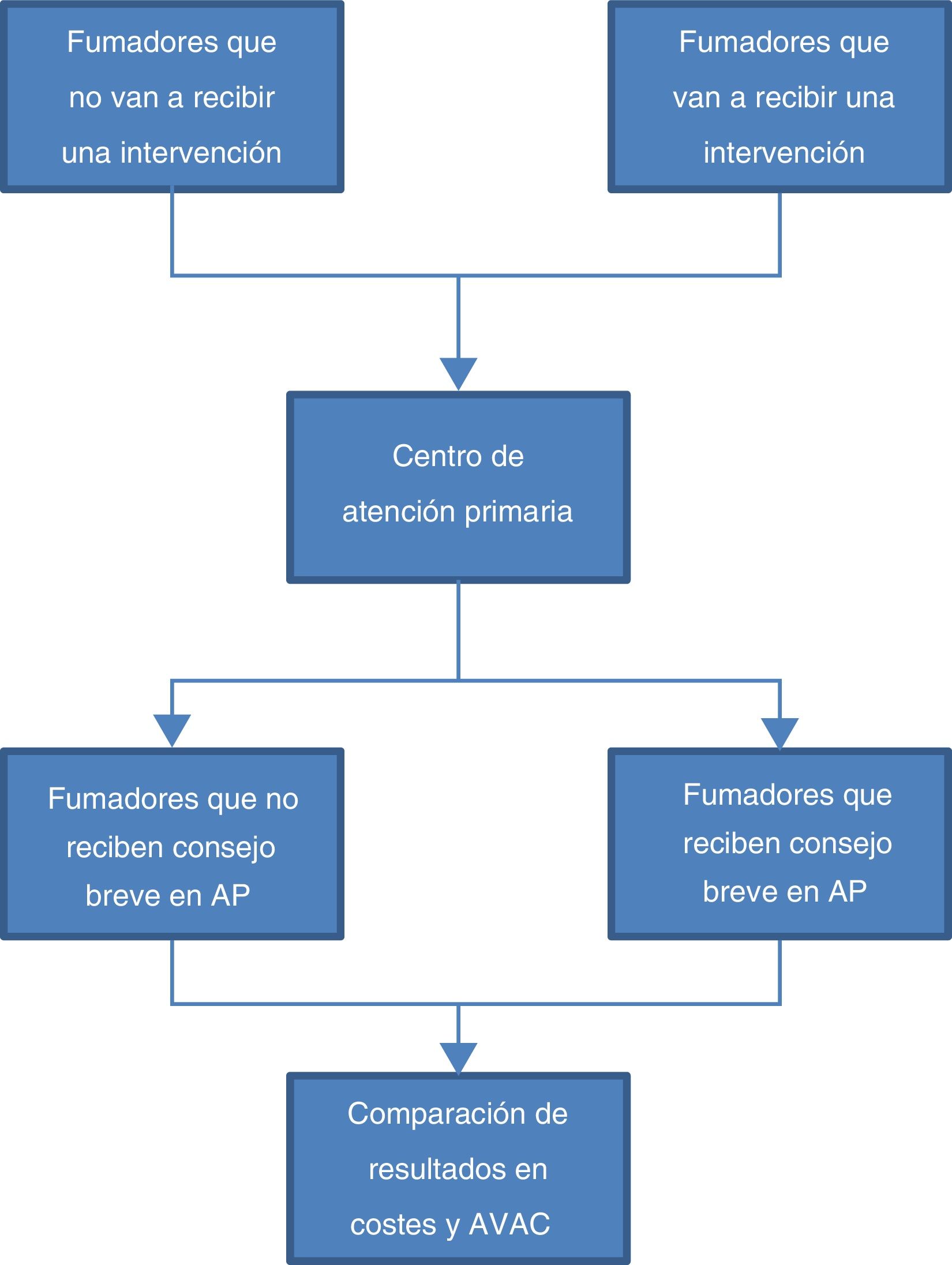
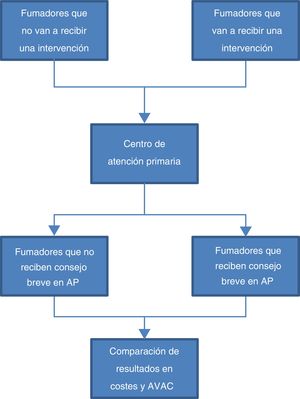
Material y métodosSe realiza un análisis coste-utilidad que compara la intervención del consejo médico breve con un escenario base de práctica habitual («no intervención») bajo la perspectiva del Servicio Murciano de Salud, tal como se muestra en el esquema general del estudio.
Se hace uso de un modelo de Markov para simular la evolución de la cohorte actual de fumadores de la Región de Murcia a lo largo de un horizonte temporal de 20años, combinando información epidemiológica y económica para predecir la morbimortalidad y el uso asociado de recursos sanitarios bajo distintos escenarios. La tipología de intervenciones susceptibles de simulación incluye las que inciden sobre los intentos de abandono y las que inciden sobre la tasa de éxito para los fumadores que han intentado el abandono. Las enfermedades asociadas al consumo de tabaco consideradas en este modelo son cáncer de pulmón (incluidos tráquea y bronquios) (CIE9 162), asma (CIE9 493), enfermedad pulmonar obstructiva crónica (EPOC) (CIE 490-492, 496), enfermedad coronaria (CIE 410, 414) y enfermedad cerebrovascular (CIE9 430-438).
La estructura del modelo es similar al desarrollado por Orme et al.2, algunas de cuyas adaptaciones se han utilizado para evaluar productos farmacéuticos de ayuda a la deshabituación en España3-5.
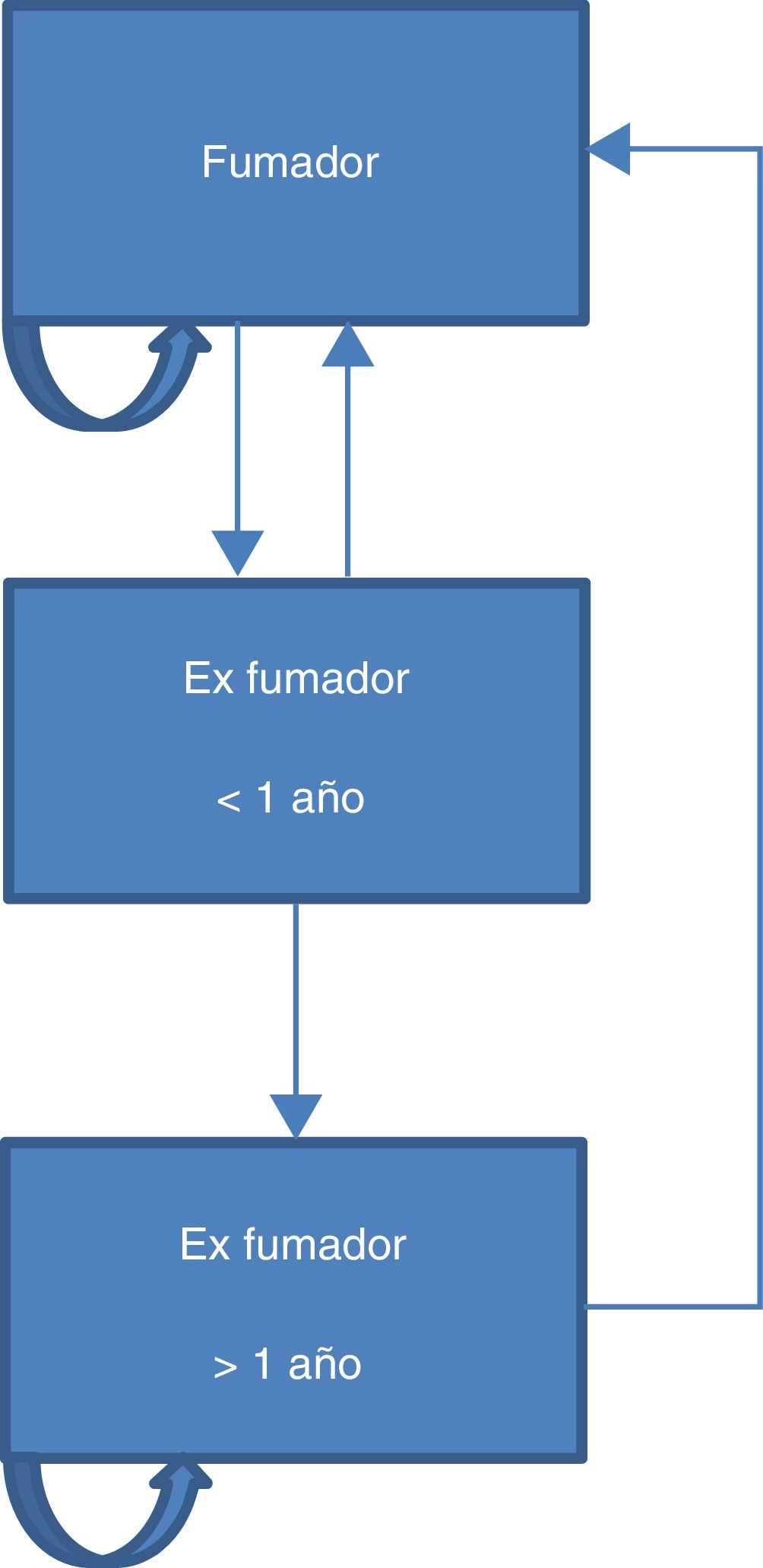
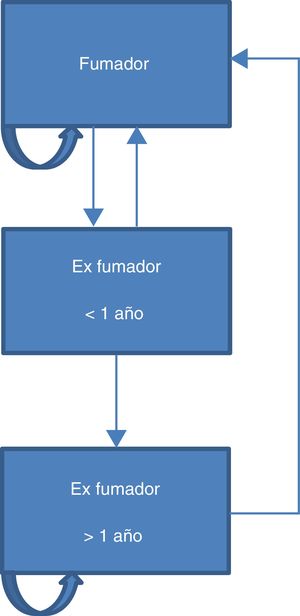
La figura 1 representa los 3 posibles estados de salud mutuamente excluyentes en referencia al consumo de tabaco considerados en el modelo.
Tal y como muestra la figura 1, un integrante de la cohorte en el momento inicial puede continuar en su estado de fumador o bien realizar un intento de abandono, transitando al estado de exfumador reciente. Desde este último puede volver al estado de fumador o bien transitar al estado de exfumador. En los 3 estados de salud se puede tener o no cualquiera de las enfermedades asociadas al consumo de tabaco, o morir por estas enfermedades. El modelo también contempla la posibilidad de recaída al estado de fumador para los exfumadores que llevan más de un año sin fumar. La intervención del consejo breve para dejar de fumar afecta a la evolución de los integrantes de la cohorte alterando las probabilidades de transición entre los distintos estados. Por otro lado afectará a la probabilidad de recaída a largo plazo. En la literatura se reconoce que las terapias individualizadas (conductuales o farmacológicas) inciden sobre la tasa de éxito de los intentos6.
Cuando un integrante de la cohorte contrae una de las enfermedades no vuelve al estado sano, y la única causa de mortalidad es a través de las 5 enfermedades citadas del modelo. Dado que la incidencia de las 5 enfermedades incluidas depende del género y de la edad, en el modelo estratificamos la cohorte inicial de fumadores en 3 subcohortes para cada sexo: menores de 35años, entre 35 y 69años y 70 o más años.
IntervenciónExisten numerosos programas y protocolos de deshabituación ofertados desde los servicios regionales de salud y otras instituciones públicas7-11 que tienen como componente fundamental el consejo por parte de un profesional de la sanidad. En estas circunstancias hemos escogido ilustrar el uso del modelo simulando una intervención basada en el consejo médico.
Los datos de la Encuesta Nacional de Salud de 2011-20121 sugieren que un porcentaje significativo de fumadores está pensando en dejar de fumar. Este segmento de fumadores es un objetivo importante para las intervenciones centradas en el consejo médico11. De hecho, los protocolos de tratamiento del tabaquismo en funcionamiento en la red de Atención Primaria del Servicio Murciano de Salud están diseñados para registrar a través de la aplicación informática OMI en qué fase con respecto a la intención de deshabituación se encuentra el fumador, distinguiendo entre fase de preparación (desea dejar de fumar dentro del próximo mes), contemplación (desea dejar de fumar dentro de los próximos 6meses) o en estado de intento de abandono reciente7. Dependiendo de la fase, se recomienda dejar de fumar y se informa acerca de cómo hacerlo, ofreciendo seguimiento para aquellos casos con mayor grado de motivación que así lo demanden11. Para este tipo de intervenciones, denominadas «intervenciones mínimas», la eficacia, calculada como el efecto combinado observado en los ensayos aleatorios controlados disponible, es de 1,69 con respecto a la no intervención o el placebo11. En 2014 hubo 368.024 fumadores activos, de los cuales 171.151 (46,5%) intentaron dejar el hábito de fumar con una tasa de recaída media del 69% (118.761 recaídas), lo cual implica que al final del año 2014 un total de 52.390 fumadores habrán dejado el hábito. Esta intervención alcanzaría aproximadamente a una cuarta parte de los fumadores de la Región, según los pesos poblacionales de la Encuesta Nacional de Salud de 2011-2012 a unos 47.165 hombres y unas 32.110 mujeres12.
Sin embargo, parece que el alcance de estos protocolos es susceptible de mejora. El 65% de la población mayor de 14años no tiene registrado su estatus con respecto al consumo de tabaco en las historias clínicas7. En la misma línea está el hecho de que, como ocurre en el resto de España, solo un porcentaje escaso de los exfumadores declaren haber recibido ayuda por parte de profesionales de la sanidad.
La intervención descrita opera incrementando las posibilidades de éxito de los fumadores que intentan dejar el hábito con la ayuda del consejo médico. Se evalúa como una campaña «one-off», es decir, se aplica durante un solo periodo. En concreto, suponemos que la intervención se concibe durante el año base (2014) y se aplica al año siguiente (2015).
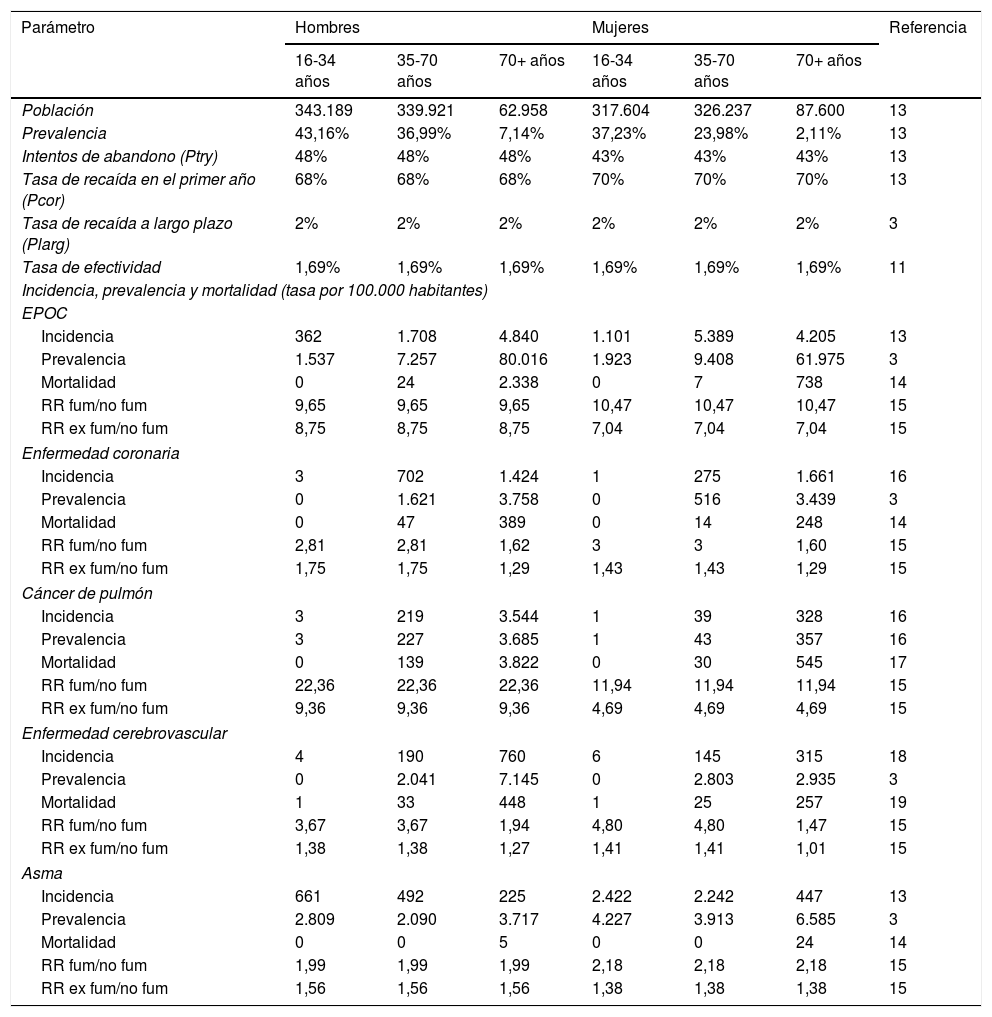
Parámetros del modeloLa tabla 1 muestra el conjunto de parámetros utilizados en el modelo.
Parámetros utilizados en el modelo
| Parámetro | Hombres | Mujeres | Referencia | ||||
|---|---|---|---|---|---|---|---|
| 16-34 años | 35-70 años | 70+ años | 16-34 años | 35-70 años | 70+ años | ||
| Población | 343.189 | 339.921 | 62.958 | 317.604 | 326.237 | 87.600 | 13 |
| Prevalencia | 43,16% | 36,99% | 7,14% | 37,23% | 23,98% | 2,11% | 13 |
| Intentos de abandono (Ptry) | 48% | 48% | 48% | 43% | 43% | 43% | 13 |
| Tasa de recaída en el primer año (Pcor) | 68% | 68% | 68% | 70% | 70% | 70% | 13 |
| Tasa de recaída a largo plazo (Plarg) | 2% | 2% | 2% | 2% | 2% | 2% | 3 |
| Tasa de efectividad | 1,69% | 1,69% | 1,69% | 1,69% | 1,69% | 1,69% | 11 |
| Incidencia, prevalencia y mortalidad (tasa por 100.000 habitantes) | |||||||
| EPOC | |||||||
| Incidencia | 362 | 1.708 | 4.840 | 1.101 | 5.389 | 4.205 | 13 |
| Prevalencia | 1.537 | 7.257 | 80.016 | 1.923 | 9.408 | 61.975 | 3 |
| Mortalidad | 0 | 24 | 2.338 | 0 | 7 | 738 | 14 |
| RR fum/no fum | 9,65 | 9,65 | 9,65 | 10,47 | 10,47 | 10,47 | 15 |
| RR ex fum/no fum | 8,75 | 8,75 | 8,75 | 7,04 | 7,04 | 7,04 | 15 |
| Enfermedad coronaria | |||||||
| Incidencia | 3 | 702 | 1.424 | 1 | 275 | 1.661 | 16 |
| Prevalencia | 0 | 1.621 | 3.758 | 0 | 516 | 3.439 | 3 |
| Mortalidad | 0 | 47 | 389 | 0 | 14 | 248 | 14 |
| RR fum/no fum | 2,81 | 2,81 | 1,62 | 3 | 3 | 1,60 | 15 |
| RR ex fum/no fum | 1,75 | 1,75 | 1,29 | 1,43 | 1,43 | 1,29 | 15 |
| Cáncer de pulmón | |||||||
| Incidencia | 3 | 219 | 3.544 | 1 | 39 | 328 | 16 |
| Prevalencia | 3 | 227 | 3.685 | 1 | 43 | 357 | 16 |
| Mortalidad | 0 | 139 | 3.822 | 0 | 30 | 545 | 17 |
| RR fum/no fum | 22,36 | 22,36 | 22,36 | 11,94 | 11,94 | 11,94 | 15 |
| RR ex fum/no fum | 9,36 | 9,36 | 9,36 | 4,69 | 4,69 | 4,69 | 15 |
| Enfermedad cerebrovascular | |||||||
| Incidencia | 4 | 190 | 760 | 6 | 145 | 315 | 18 |
| Prevalencia | 0 | 2.041 | 7.145 | 0 | 2.803 | 2.935 | 3 |
| Mortalidad | 1 | 33 | 448 | 1 | 25 | 257 | 19 |
| RR fum/no fum | 3,67 | 3,67 | 1,94 | 4,80 | 4,80 | 1,47 | 15 |
| RR ex fum/no fum | 1,38 | 1,38 | 1,27 | 1,41 | 1,41 | 1,01 | 15 |
| Asma | |||||||
| Incidencia | 661 | 492 | 225 | 2.422 | 2.242 | 447 | 13 |
| Prevalencia | 2.809 | 2.090 | 3.717 | 4.227 | 3.913 | 6.585 | 3 |
| Mortalidad | 0 | 0 | 5 | 0 | 0 | 24 | 14 |
| RR fum/no fum | 1,99 | 1,99 | 1,99 | 2,18 | 2,18 | 2,18 | 15 |
| RR ex fum/no fum | 1,56 | 1,56 | 1,56 | 1,38 | 1,38 | 1,38 | 15 |
La población objeto de análisis es la población fumadora de la Región de Murcia a fecha de 1 de enero de 2014 según el Padrón Municipal, dividida por sexo y tramos etarios en correspondencia con los grupos considerados en el modelo.
Los parámetros sobre los patrones de comportamiento con respecto al tabaquismo se han estimado a partir de la Encuesta Nacional de Salud 2011-2012, excepto la tasa de recaída a largo plazo, proveniente de González-Enríquez et al.3.
El modelo utiliza las tasas de prevalencia e incidencia atribuibles al consumo de tabaco en la población de fumadores para calcular el número de casos de morbilidad. Asimismo utiliza la tasa de mortalidad atribuible al consumo de tabaco en la población de fumadores enfermos para calcular el número de muertes. Los beneficios de dejar de fumar vienen dados por el riesgo relativo de los exfumadores con respecto a los fumadores, que reduce dichas tasas.
Los datos epidemiológicos han sido ajustados a la población de interés y por la fracción atribuible al consumo de tabaco (FAT) antes de ser utilizados en el modelo. En el modelo, los datos epidemiológicos varían entre grupos etarios y géneros. Por ejemplo, para la cohorte más joven las prevalencias de la mayoría de las enfermedades son nulas13-15. Durante las simulaciones se tiene en cuenta el progresivo envejecimiento de las cohortes recalculando las tasas de morbimortalidad aplicables en cada ciclo en función de la proporción de la subcohorte que ha entrado en el siguiente tramo etario16.
El modelo hay 3 tasas, o probabilidades, que rigen las transiciones entre los estados con respecto al consumo de tabaco. En primer lugar la tasa de intentos de abandono de los fumadores (Ptry). Este parámetro mide la fracción de fumadores que realiza un intento de abandono. En segundo lugar, la tasa de recaída a corto plazo (Pcor), la fracción de los fumadores que no consigue evitar la recaída tras un intento de abandono. Finalmente, la tasa de recaída a largo plazo (Plarg) mide la fracción de exfumadores que vuelven a fumar. En línea con la literatura6, supondremos que Ptry y Plarg dependen de políticas generales de salud pública (impuestos, leyes de espacios sin humo, etc.) a las que todos los fumadores están expuestos. Adicionalmente, supondremos que Pcor depende de intervenciones individualizadas (consejo médico, terapias de sustitución de la nicotina, otras terapias farmacológicas, etc.) que, por su naturaleza, no son aplicables a todos los fumadores. Se agregan las distintas intervenciones ponderadas por el porcentaje de fumadores a quienes se les aplican.
En cuanto a los riesgos relativos, tanto de fumadores versus no fumadores como de exfumadores versus no fumadores, utilizamos los obtenidos en el estudio Cancer Prevention Study II17.
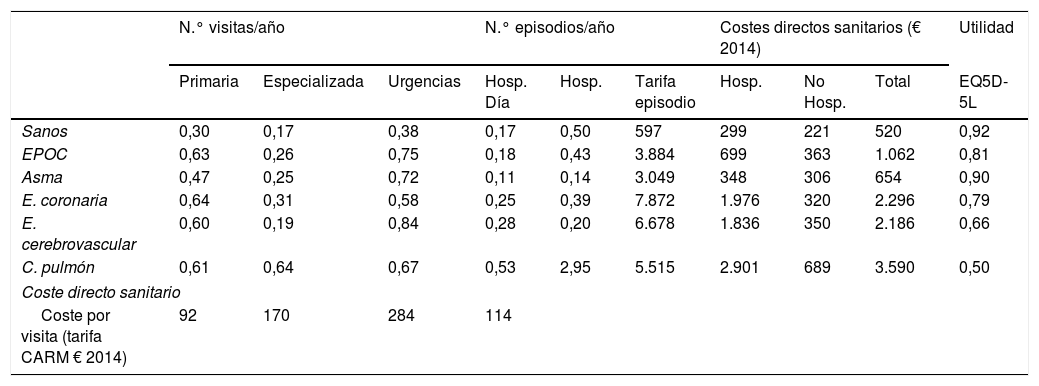
Costes y recursos utilizadosSe han incluido los costes de los servicios sanitarios asociados a cada uno de los estados de salud. Para obtener los costes directos hemos considerado el número de visitas a los servicios de atención primaria, atención especializada, urgencias, episodios de hospitalización de día y no ambulatoria. En la tabla 2 se muestra el número medio de visitas y episodios para cada uno de dichos conceptos. Se ha valorado el coste monetario de estos según las tarifas oficiales publicadas en el CMBD (2007)18, excepto las hospitalizaciones de los casos de las 5 enfermedades, para las que utilizamos la estimación de costes basada en GRD del Registro de Altas de los Hospitales Generales del Sistema Nacional de Salud para el año 201419. En el caso de las hospitalizaciones de los individuos sanos (que no padecen ninguna de las enfermedades asociadas al tabaquismo incluidas en el modelo), se estimó la duración media en días del episodio y hemos aplicado la tarifa diaria correspondiente según el CMBD (2007)18. Tanto los costes como los resultados en salud fueron descontados al 3%20 y todas las cifras monetarias fueron actualizadas con el IPC a abril de 2014. La inflación se mantuvo plana en 2015, lo que confirma que no hubo aumento de precios en 201521.
Costes directos y utilidades para los distintos estados de salud (€ 2014)
| N.° visitas/año | N.° episodios/año | Costes directos sanitarios (€ 2014) | Utilidad | |||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Primaria | Especializada | Urgencias | Hosp. Día | Hosp. | Tarifa episodio | Hosp. | No Hosp. | Total | EQ5D-5L | |
| Sanos | 0,30 | 0,17 | 0,38 | 0,17 | 0,50 | 597 | 299 | 221 | 520 | 0,92 |
| EPOC | 0,63 | 0,26 | 0,75 | 0,18 | 0,43 | 3.884 | 699 | 363 | 1.062 | 0,81 |
| Asma | 0,47 | 0,25 | 0,72 | 0,11 | 0,14 | 3.049 | 348 | 306 | 654 | 0,90 |
| E. coronaria | 0,64 | 0,31 | 0,58 | 0,25 | 0,39 | 7.872 | 1.976 | 320 | 2.296 | 0,79 |
| E. cerebrovascular | 0,60 | 0,19 | 0,84 | 0,28 | 0,20 | 6.678 | 1.836 | 350 | 2.186 | 0,66 |
| C. pulmón | 0,61 | 0,64 | 0,67 | 0,53 | 2,95 | 5.515 | 2.901 | 689 | 3.590 | 0,50 |
| Coste directo sanitario | ||||||||||
| Coste por visita (tarifa CARM € 2014) | 92 | 170 | 284 | 114 | ||||||
CARM: Comunidad Autónoma de la Región de Murcia.
Teniendo en cuenta el registro del estatus con respecto al consumo de tabaco y predisposición a la deshabituación en el caso de los fumadores, el número de consultas necesarias para llevar a cabo la intervención fue de 121.126,5 consultas. Se tuvieron en cuenta 79.275 consultas específicas, consideradas como consultas sucesivas a efectos de cálculo de costes, para la población diana. Es decir, el coste total en términos de consultas fue de 200.401,5 consultas. Obtenemos el coste monetario de las consultas aplicando las tarifas para la primera consulta médica y la consulta sucesiva médica en atención primaria publicadas en la Orden de 17 de mayo de 2007, de la Consejería de Sanidad, por la que se crean los precios públicos a aplicar por el Servicio Murciano de Salud, del CMBD (2007)18, actualizadas por la inflación del Índice General de Precios de Consumo desde 2007 (91,04 y 46,1€, respectivamente). De este modo obtenemos una estimación para el coste de la intervención de 14.681.934€.
El coste de la intervención se estima suponiendo que se precisan 1,5 consultas de atención primaria para realizar cada una de las intervenciones individuales (la identificación como sujeto susceptible de intervención al final de una consulta por otro motivo, con una duración de media consulta, más una consulta específica para la intervención). Si la distribución de fumadores en este colectivo sin registro en sus historias clínicas es la misma que en la población general, se trata de 242.253 fumadores. A efectos de estimar costes, suponemos que registrar su estatus con respecto al tabaco y su predisposición para dejarlo requiere media consulta, mientras que registrar el estatus de no fumador no añade tiempo de consulta de manera significativa.
Medidas de resultadoLos resultados en salud se cuantificarán en términos de años de vida ajustados por calidad (AVAC) en nuestra evaluación económica. El índice de calidad de vida relacionado con la salud (utilidades) de los mismos se ha estimado a partir de los datos del EQ5D-3L para fumadores y exfumadores de la ENS de 2011-2012.
1.1Ratio coste-utilidad incrementalEl análisis coste-utilidad del consejo médico breve frente a la no intervención se realizó utilizando el ratio coste-utilidad incremental (RCUI). Este fue calculado como el coste incremental en euros por unidad adicional de calidad de vida ganada de una alternativa comparada con la otra.
Todos los resultados se presentaron para diferentes horizontes temporales, comprendiendo el corto, el medio y el largo plazo.
Análisis de sensibilidadPara poder evaluar la incertidumbre de los resultados se llevó a cabo un análisis de sensibilidad determinístico univariante (ASDU) y multivariante (ASDM) bajo las siguientes hipótesis. El primer escenario, ASDU, contempla disminuir únicamente la tasa de eficacia un 50% manteniendo la tasa de descuento al 3% como en el análisis base. El segundo escenario, ASDM, contempla bajar la tasa de eficacia un 50% pero aumenta la tasa de descuento al 6%.
ResultadosEl modelo proyecta la evolución de la cohorte de fumadores actuales a lo largo de un horizonte de 20años a contar desde el año base inclusive (2014). La trayectoria de la morbimortalidad atribuible al tabaco dentro de esta cohorte bajo el supuesto de que no se produce ninguna intervención que modifique las tasas de intento de abandono y de recaída sugiere que al final del periodo contemplado (2033) habrán muerto cerca de 25.000 personas y que habrá cerca de 200.000 casos de las 5 enfermedades consideradas.
Para el año base, la distribución de morbimortalidad atribuible al tabaco en las cohortes de fumadores activos incluye un 15,2% de casos correspondientes a las 5 enfermedades. De estos, el 78,3% corresponden a la prevalencia de dichas enfermedades, y el restante 21,7%, a los nuevos casos diagnosticados durante 2014. Asimismo, durante el año base se producen 602 muertes atribuibles al tabaco, cuyas principales causas son el cáncer de pulmón (47%) y la EPOC (25,1%). El modelo predice que para el año 2014 el tabaquismo va a generar un coste de 38,7 millones de euros en el conjunto de la población que empezó el año como fumadores activos. Esta cifra corresponde a la cuantificación del ahorro en recursos que se daría si esos 55.995 casos de morbilidad tuviesen los mismos patrones de utilización de servicios sanitarios que los individuos que no padecen ninguna de las 5 enfermedades.
Partiendo de una pérdida de 4810 AVAC en el año base, la morbimortalidad a lo largo de la evolución de la cohorte hasta el final del periodo de 20años que considera el modelo genera pérdidas de salud que en valor presente superan los 300.000AVAC. La predicción de pérdida de AVAC para la Región de Murcia es de 100.000AVAC para 2024, 200.000AVAC para 2027 y 300.000AVAC para 2033.
Los costes directos causados por estos patrones de morbimortalidad alcanzan los 38,7 millones para el año 2014, y aunque esta cantidad puede parecer pequeña en comparación con el gasto sanitario público en la Región, el montante crece a una tasa rápida conforme aumenta el horizonte temporal. Visto desde hoy, y aplicando una tasa de descuento del 3%, el coste generado por el tabaquismo en esta cohorte de fumadores va a suponer más de 1.500 millones de euros a lo largo de los próximos 20años.
Dado que el riesgo de morbimortalidad de las enfermedades es menor en los ex fumadores que en los fumadores activos, a lo largo del tiempo se producen mejoras en salud.
La evolución del número de exfumadores en ausencia de intervención y el incremento en abandonos asociado a la intervención consigue una diferencia máxima de aproximadamente 9.000 casos en 2015 con respecto a la evolución del número de exfumadores en el escenario de no intervención. A partir de 2015, puesto que esta intervención no se repite, la diferencia con respecto a la no intervención va atenuándose.
El incremento en el número de intentos de abandono que culminan con éxito produce inmediatamente mejoras en salud. Al año siguiente a la intervención el número de enfermos y muertos descienden en 76 y 8 casos, respectivamente, en comparación con la situación base. El descenso en morbilidad con respecto a la no intervención alcanza su máximo en 2024, y al final del horizonte temporal considerado (en el año 2033) la intervención habría evitado cerca de 150 muertes.
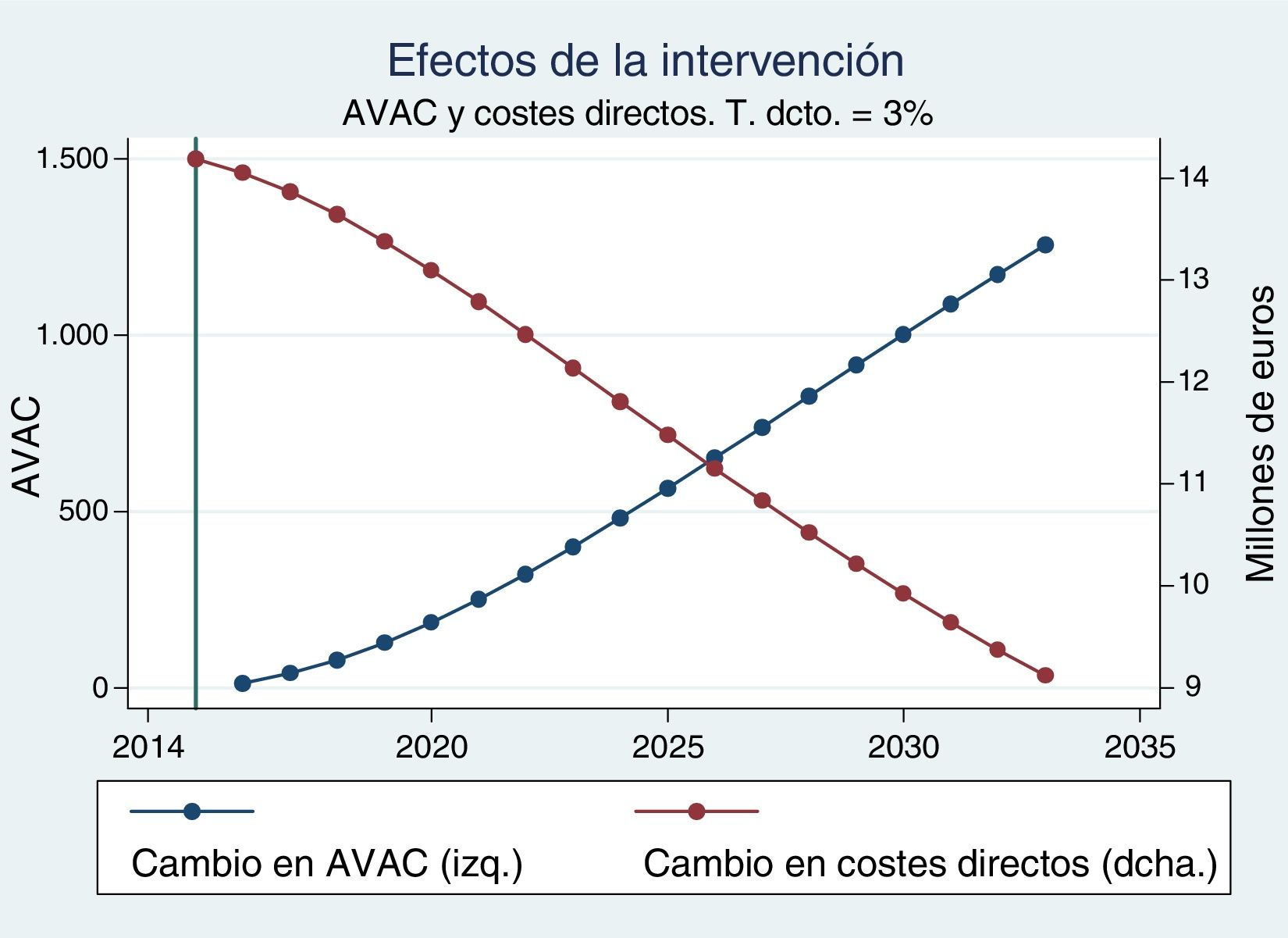
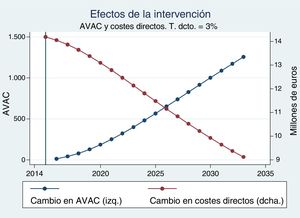
La intervención supone un incremento inmediato de los costes directos por la cantidad en que estimamos el coste de las consultas adicionales necesarias para llevarla a cabo (fig. 2). No obstante, el descenso en morbimortalidad comienza a generar ahorros en costes directos por la vía de una menor utilización de recursos sanitarios. Y empezando en el año posterior a la intervención, se producen mejoras en salud.
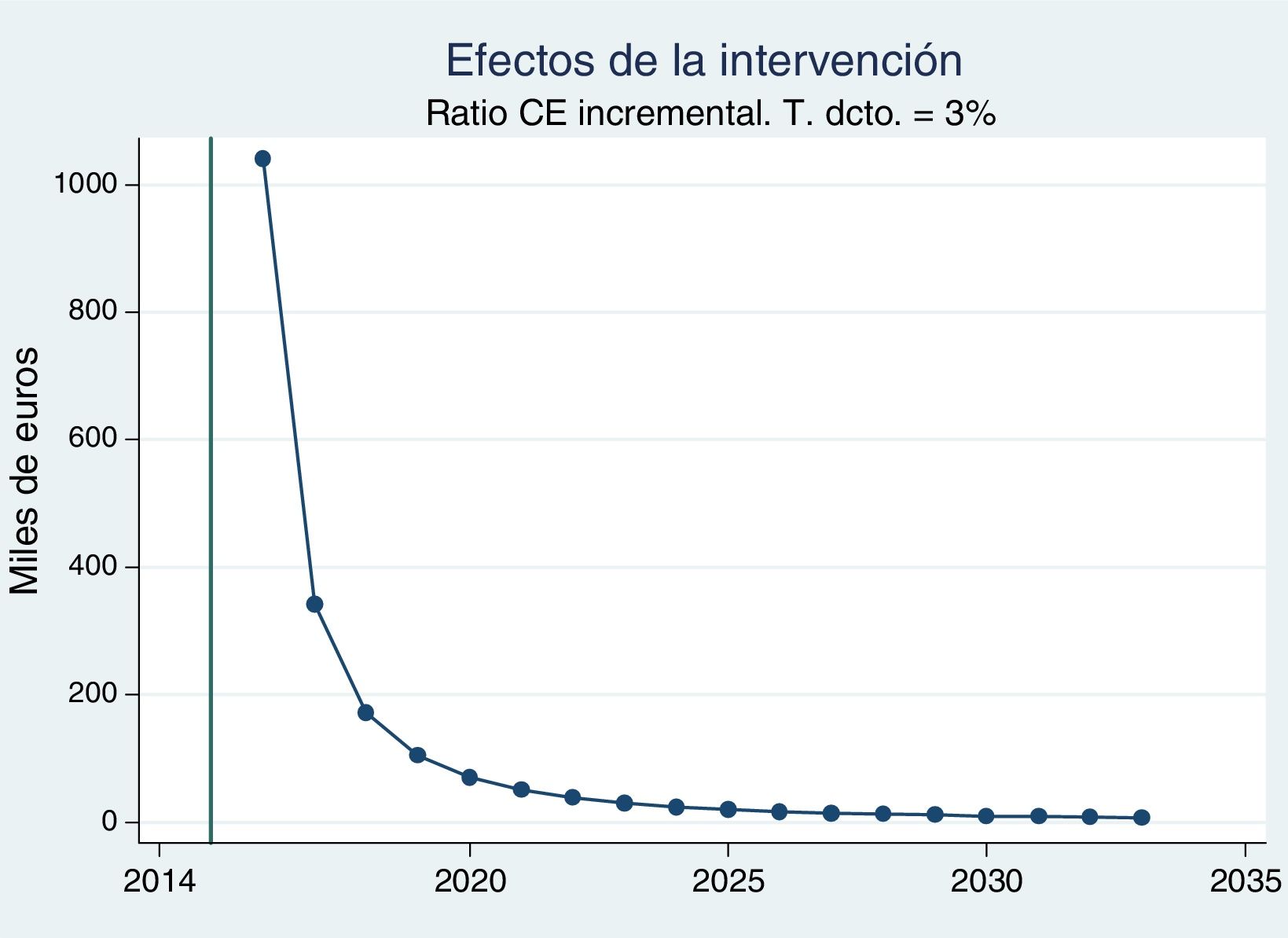
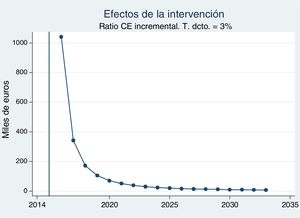
Como podemos observar en la figura 3, el RCUI supera el millón de euros por AVAC en el primer año para el que se producen mejoras en salud. No obstante, el efecto combinado de las mejoras en morbimortalidad y el descenso en costes directos contribuyen a que este ratio decrezca rápidamente.
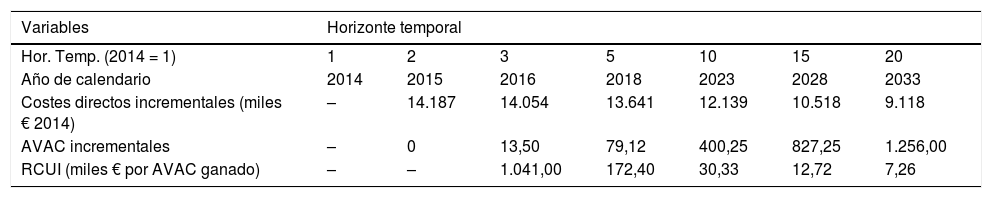
Así pues, tal y como muestra la tabla 3, con un horizonte de 5años (2018) el ratio coste efectividad se situaría en 172.400€ por AVAC ganado; con uno de 10años (2023), en 30.300€ por AVAC ganado, y con el horizonte máximo de 20 años considerado por el modelo, en 7.260€ por AVAC ganado.
RCUI del consejo médico breve versus no intervención (tasa de descuento 3%) (€ 2014)
| Variables | Horizonte temporal | ||||||
|---|---|---|---|---|---|---|---|
| Hor. Temp. (2014 = 1) | 1 | 2 | 3 | 5 | 10 | 15 | 20 |
| Año de calendario | 2014 | 2015 | 2016 | 2018 | 2023 | 2028 | 2033 |
| Costes directos incrementales (miles € 2014) | – | 14.187 | 14.054 | 13.641 | 12.139 | 10.518 | 9.118 |
| AVAC incrementales | – | 0 | 13,50 | 79,12 | 400,25 | 827,25 | 1.256,00 |
| RCUI (miles € por AVAC ganado) | – | – | 1.041,00 | 172,40 | 30,33 | 12,72 | 7,26 |
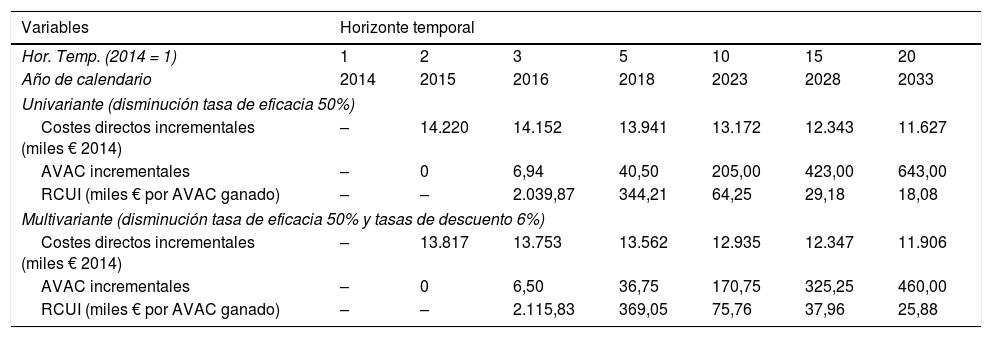
La tabla 4 muestra los resultados del ASDU y ASDM. Aun disminuyendo la tasa de efectividad del consejo médico en un 50%, parece que el programa sería coste-efectivo en referencia a un umbral coste-utilidad de 20.000€ por AVAC.
Análisis de sensibilidad determinístico univariante/multivariante del RCUI del consejo médico versus no intervención (€ 2014)
| Variables | Horizonte temporal | ||||||
|---|---|---|---|---|---|---|---|
| Hor. Temp. (2014 = 1) | 1 | 2 | 3 | 5 | 10 | 15 | 20 |
| Año de calendario | 2014 | 2015 | 2016 | 2018 | 2023 | 2028 | 2033 |
| Univariante (disminución tasa de eficacia 50%) | |||||||
| Costes directos incrementales (miles € 2014) | – | 14.220 | 14.152 | 13.941 | 13.172 | 12.343 | 11.627 |
| AVAC incrementales | – | 0 | 6,94 | 40,50 | 205,00 | 423,00 | 643,00 |
| RCUI (miles € por AVAC ganado) | – | – | 2.039,87 | 344,21 | 64,25 | 29,18 | 18,08 |
| Multivariante (disminución tasa de eficacia 50% y tasas de descuento 6%) | |||||||
| Costes directos incrementales (miles € 2014) | – | 13.817 | 13.753 | 13.562 | 12.935 | 12.347 | 11.906 |
| AVAC incrementales | – | 0 | 6,50 | 36,75 | 170,75 | 325,25 | 460,00 |
| RCUI (miles € por AVAC ganado) | – | – | 2.115,83 | 369,05 | 75,76 | 37,96 | 25,88 |
Mediante un análisis de decisión se ha evaluado una intervención que consiste en una campaña puntual para identificar a los fumadores con interés en dejar el tabaco y ofrecerles consejo y seguimiento. Tras constatar la existencia de programas de deshabituación en el sistema público con gran impacto potencial, justificamos la pertinencia de evaluar esta intervención en base al consenso y las recomendaciones publicadas, en las que se resalta el valor del consejo breve para dejar de fumar como una de las intervenciones más eficaces22-23.
La proyección de escenario actual a lo largo de 20años (hasta 2033) sugiere un total de cerca de 25.000 muertes acumuladas a lo largo del periodo, y una prevalencia de cerca de 200.000 casos de patologías a su final. El valor presente de los costes directos generados y salud perdida a lo largo de este horizonte temporal asciende a cerca de 1.500 millones de euros y 300.000 AVAC respectivamente per cápita/anual.
Estimamos que esta intervención supondría un incremento de utilización de consultas de atención primaria por un coste de unos 15 millones de euros. Incrementaría el número de abandonos exitosos en cerca de 9.000 casos de manera inmediata. Al final del horizonte temporal contemplado evitaría 150 muertes y un descenso de la prevalencia de patologías que supera los 300 casos en algunos años. Generaría ganancias en AVAC a un coste de 30.000€/AVAC al cabo de 10años, de 12.700€ al cabo de 15años y de 7.300€ al final del horizonte máximo de 20años que hemos considerado. Hay que tener en cuenta que la tasa de eficacia adoptada en este trabajo (1,69) es conservadora, ya que la revisión que hicieron Stead et al.23 expone que el consejo breve puede incrementar el dejar de fumar entre un 1 y un 3%, con lo que estos resultados se pueden entender como conservadores.
A la hora de construir un modelo como el descrito es necesario adoptar una serie de supuestos simplificadores. Dada la evidencia que relaciona el consumo de tabaco de manera causal con otras enfermedades, una de las vías de desarrollo del modelo es la inclusión de un mayor conjunto de patologías. El reciente informe del Surgeon General de Estados Unidos señala la relación causal entre consumo de tabaco y los tumores colorrectales y de hígado, la diabetes y la artritis reumatoide, entre otras enfermedades24. Su omisión hace que las estimaciones de beneficios de las intervenciones con esta versión sean una cota inferior a los beneficios reales.
Otro factor que podría sesgar a la baja los beneficios de las intervenciones es debido a las limitaciones en la información disponible sobre las diferencias en gasto farmacéutico entre individuos sanos y enfermos de cada una de las 5 patologías consideradas. Por ejemplo, en el caso del gasto asociado al uso de hospitales de día, la única diferencia entre los enfermos de cáncer de pulmón y los individuos sanos que recoge el modelo es una mayor frecuentación por parte de los primeros. Sin embargo, es razonable pensar que parte de las visitas al hospital de día de estos enfermos corresponden a sesiones de quimioterapia, siendo su coste para los servicios regionales de salud mayor que para una visita asociada a otras patologías.
En la misma dirección podrían actuar el hecho de que el modelo contempla la evolución de los fumadores activos en el año base, ignorando las incorporaciones de nuevos fumadores y el no considerar comorbilidades.
Futuras evaluaciones económicas deberían tratar de paliar estas limitaciones y de incorporar las sugerencias que puedan aportar los profesionales sanitarios a quienes está dirigido.
El estado actual del modelo no facilita el que pueda ser utilizado por usuarios ajenos al equipo de trabajo. No obstante, nuestro objetivo es transportar el programa informático subyacente a un interface con el que cualquier usuario pueda introducir las características de la intervención, así como las de la población diana, y llevar a cabo las simulaciones en su propio ordenador. Se trata de poner a disposición del público una herramienta similar a la que Trapero-Bertran et al.24 han desarrollado para el Reino Unido con el objetivo de ayudar a tomar decisiones más informadas de la eficiencia de las intervenciones para dejar de fumar.
El consejo médico breve se conoce como una intervención coste-efectiva en otros países, ya que los costes que implican esta intervención se ven altamente compensados con el número de personas que dejan de fumar.
Qué aporta este estudioEste es el primer trabajo que evalúa la eficiencia del consejo médico breve para una región de España, avalando la idea de recomendar financiar a nivel nacional esta intervención considerando el criterio de eficiencia a largo plazo.
Este estudio ha sido financiado por la Consejería de Sanidad y Política Social de la CARM. También ha recibido financiación parcial por parte de la Comisión Europea dentro del Séptimo Programa Marco de Investigación y Desarrollo Tecnológico (7PM) bajo el acuerdo de subvención N.° 602270 (EQUIPT) y del Programa Nacional Español de R+D+I ECO-2013-48217 (FEPS-MINECO).
AutoríaALN contribuyó en la concepción del estudio y el análisis de datos. ALN y MTB diseñaron el estudio e interpretaron los datos. CM contribuyó en la adquisición de datos. ALN y MTB contribuyeron en el borrador del artículo. Los 3 autores aprobaron la versión definitiva que se presenta.
Conflicto de interesesNo existe ningún conflicto de intereses por parte de los autores.
Este proyecto ha sido apoyado por la Consejería de Sanidad y Política Social. Agradecemos a José Antonio García Córdoba y a Pedro Parra su interés en fomentar la investigación en este campo. Durante su desarrollo hemos contado con la valiosa ayuda de José Jesús Guillén, de Josefa Marín y de Juan Francisco Martínez para entender el funcionamiento de los programas de deshabituación en la red de Atención Primaria del Servicio Murciano de Salud. Asimismo, damos las gracias a José Joaquín Gutiérrez, Adelaida Lozano y Carmen Navarro, entre otros, por la organización de las III Jornadas de Control y Tratamiento del Tabaquismo de la Región de Murcia, que contribuyeron a la comprensión del panorama general del tratamiento del tabaquismo. Agradecemos también la financiación de la Comisión Europea dentro del Séptimo Programa Marco de Investigación y Desarrollo Tecnológico (7PM) bajo el acuerdo de subvención N.° 602270 (EQUIPT) y del Programa Nacional Español de R+D+I ECO-2013-48217 (FEPS-MINECO).