En España las enfermedades vasculares cerebrales (EVC) son una causa muy frecuente de morbilidad y hospitalización, constituyendo la segunda causa de mortalidad en la población general, y la primera en las mujeres. Además, suponen un gasto sociosanitario muy elevado, que se estima va a incrementarse en los próximos años debido al envejecimiento de nuestra población y a que el número de casos de ictus aumenta con la edad.
Los datos de la Encuesta de Morbilidad Hospitalaria del Instituto Nacional de Estadística del año 2011 registraron 116.017 casos de accidentes cerebrovasculares (ACV) y 14.933 de isquemia cerebral transitoria, lo que correspondería, respectivamente, a una incidencia de 252 y 32 episodios por cada 100.000 habitantes.
En el año 2002, el coste de hospitalización por cada ACV se estimó en 3.047€. El importe asistencial total a lo largo de la vida de un paciente con ictus se calcula en 43.129€. Internacionalmente, los costes directos del infarto cerebral constituyen el 3% del gasto sanitario nacional, siendo esta cantidad similar en distintos países de nuestro entorno.
La hipertensión arterial fue el factor de riesgo cardiovascular (FRCV) más prevalente, tanto en los ictus isquémicos como los hemorrágicos, seguida de la dislipidemia y la diabetes mellitus. La enfermedad arterial periférica y la hipertensión arterial fueron los FRCV más asociados a los episodios aterotrombóticos; la fibrilación auricular a los ictus cardioembólicos, y la obesidad y la hipertensión arterial a los lacunares. En España, como demuestran varios estudios, estamos lejos de conseguir un control óptimo de los FRCV, sobre todo en la prevención secundaria de las EVC. Según el estudio ICTUSCARE, la consecución de los valores recomendados fue del 17,6% en el caso de la hipertensión arterial, del 29,8% en el colesterol-LDL, del 74,9% en el hábito tabáquico y del 50,2% en la diabetes mellitus.
En la presente revisión se analizan con detalle los aspectos epidemiológicos, preventivos y de costes que originan las EVC.
In Spain, cerebrovascular disease (CVD) is a very common cause of morbidity and hospitalization. They are the second leading cause of mortality in the general population, and the first in women. They also constitute a very high social spending, which is estimated to increase in coming years, due to the aging of our population.
Data from the Hospital Morbidity Survey of the National Statistics Institute recorded, in 2011, 116,017 strokes and 14,933 transient ischemic attacks, corresponding, respectively, to an incidence of 252 and 32 events per 100,000 people.
In 2002, the cost of hospitalization for each stroke was estimated at €3,047. The amount of total cost health care throughout the life of a stroke patient is calculated at €43,129. Internationally, the direct costs of stroke constitute 3% of national health spending, this being similar amount in different countries around us.
Hypertension was the cardiovascular risk factor (CVRF) more prevalent in both ischemic and hemorrhagic strokes, followed by dyslipidemia and diabetes mellitus. Peripheral arterial disease and hypertension were more frequently associated with atherothrombotic events, atrial fibrillation with cardioembolic strokes, and obesity and high blood pressure to lacunar infarcts. In Spain, as showing several studies, we are far from optimal control of CVRF, especially in secondary prevention of stroke. According to the ICTUSCARE study, achieving recommended values was 17.6% in the case of hypertension, 29.8% in LDL-cholesterol, 74.9% of smoking, and 50.2% in diabetes mellitus.
In this review, we analyze in detail the epidemiology, prevention and costs originated by CVD.
En España, las enfermedades vasculares cerebrales (EVC) son una causa muy frecuente de morbilidad y hospitalización, constituyendo la segunda causa de mortalidad en la población general, y la primera en las mujeres1. Además, suponen un gasto sociosanitario muy elevado, que se estima se incrementará en los próximos años, debido al envejecimiento de nuestra población y a que el número de casos de ictus aumenta con la edad2.
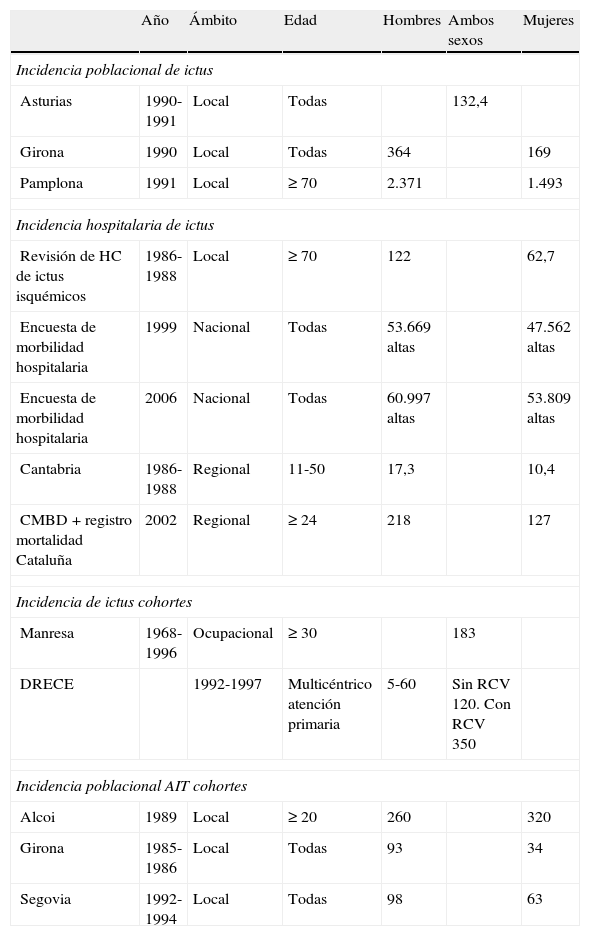
La incidencia de las EVC en nuestro medio ha sido evaluada en distintos estudios (tabla 1) que presentan una gran variabilidad entre ellos, tanto en la metodología como en los límites de edad considerados3. Un estudio llevado a cabo en Cantabria, publicado en 1993, analizó la incidencia de accidentes cerebrovasculares (ACV) en adultos jóvenes de dicha comunidad, obteniendo una tasa bruta de incidencia anual de 13,9 por 100.000 en el grupo de edad de 11 a 50años, y de 12 por 100.000 en el grupo de edad de 16 a 45años4. En 2 trabajos posteriores, realizados en poblaciones de Girona y de Asturias, se encontraron unas tasas brutas de incidencia anual para todas las edades de 174 y 132 por 100.000 habitantes, respectivamente5,6. Otro estudio, de personas mayores de 24años de Cataluña, observó una tasa de incidencia acumulada de EVC en varones de 218 por 100.000, y de 127 en mujeres7. La incidencia del accidente isquémico transitorio (AIT) es más difícil de conocer, ya que un porcentaje importante de los pacientes que lo sufren no consultan al médico. En Alcoi8 (Alicante) se calculó una incidencia anual de 290 por 100.000 en la población mayor de 20años; en el estudio de Girona9, de 64 por 100.000, y en el estudio de Segovia10, de 80 por 100.000.
Estudios de incidencia de enfermedad vascular cerebral en España (tasas por 100.000 habitantes-año)
| Año | Ámbito | Edad | Hombres | Ambos sexos | Mujeres | |
| Incidencia poblacional de ictus | ||||||
| Asturias | 1990-1991 | Local | Todas | 132,4 | ||
| Girona | 1990 | Local | Todas | 364 | 169 | |
| Pamplona | 1991 | Local | ≥ 70 | 2.371 | 1.493 | |
| Incidencia hospitalaria de ictus | ||||||
| Revisión de HC de ictus isquémicos | 1986-1988 | Local | ≥ 70 | 122 | 62,7 | |
| Encuesta de morbilidad hospitalaria | 1999 | Nacional | Todas | 53.669 altas | 47.562 altas | |
| Encuesta de morbilidad hospitalaria | 2006 | Nacional | Todas | 60.997 altas | 53.809 altas | |
| Cantabria | 1986-1988 | Regional | 11-50 | 17,3 | 10,4 | |
| CMBD+registro mortalidad Cataluña | 2002 | Regional | ≥ 24 | 218 | 127 | |
| Incidencia de ictus cohortes | ||||||
| Manresa | 1968-1996 | Ocupacional | ≥ 30 | 183 | ||
| DRECE | 1992-1997 | Multicéntrico atención primaria | 5-60 | Sin RCV 120. Con RCV 350 | ||
| Incidencia poblacional AIT cohortes | ||||||
| Alcoi | 1989 | Local | ≥ 20 | 260 | 320 | |
| Girona | 1985-1986 | Local | Todas | 93 | 34 | |
| Segovia | 1992-1994 | Local | Todas | 98 | 63 | |
AIT: ataque isquémico transitorio; CMBD: conjunto mínimo básico de datos; DRECE: estudio dieta y riesgo cardiovascular en España; HC: historias clínicas
Modificada de Díaz-Guzmán et al.3.
Con respecto a la prevalencia del ACV, en el año 2006 se publicó un metaanálisis que recogía 7 estudios en mayores de 70años, que se habían llevado a cabo entre 1991 y 2002 en 7 poblaciones distintas del centro y noreste de España11. Se evaluaron un total de 10.647 personas y se detectaron 715 casos. Las tasas de prevalencia ajustadas por edad fueron del 7,3% para los varones, del 5,6% para las mujeres y del 6,4% para ambos sexos. La probabilidad global de que una mujer sufriera un ictus, comparada con la de los hombres, fue significativamente menor (79%), si bien se observó un aumento de la prevalencia del ACV con la edad, particularmente entre las mujeres, por lo que en las edades más avanzadas la proporción de afectados fue más alta en el sexo femenino. Además, se advirtieron diferencias geográficas importantes. La prevalencia fue mayor (8,7%) en zonas urbanas y menor (3,8%) en la población rural. En otro estudio, 3 de cada 4 ACV afectan a pacientes mayores de 65años. Las mujeres presentaron su primer ictus a una edad superior a la de los hombres (74,6±11,4 vs 68,8±11,9años)12. Uno de los últimos trabajos epidemiológicos publicados en España (IBERICTUS)13 —que recogió los casos de ACV atendidos en los centros sanitarios de Lugo, Segovia, Toledo, Almería y Palma de Mallorca— estima que en España cada año se producen 187 nuevos casos de EVC por cada 100.000 habitantes, con una incidencia superior en hombres que en mujeres, alcanzando un pico máximo hacia los 85años. Treinta casos por 100.000 corresponden a AIT, y 150 a ictus. De estos, el 80% son isquémicos, mientras que el 20% son de origen hemorrágico.
Evolución y tendencias. Mortalidad. Años de vida perdidosLos datos de la Encuesta de Morbilidad Hospitalaria del Instituto Nacional de Estadística2 (INE) del año 2011, última disponible actualmente, registraron 116.017 casos de ictus y 14.933 de isquemia cerebral transitoria, lo que correspondería, respectivamente, a una incidencia de 252 y 32 episodios por cada 100.000 habitantes. Por comunidades autónomas, según las tasas brutas de incidencia, parece establecerse un gradiente irregular norte-sur, con un máximo de 378 casos por 100.000 en Asturias y un mínimo de 210 en Andalucía.
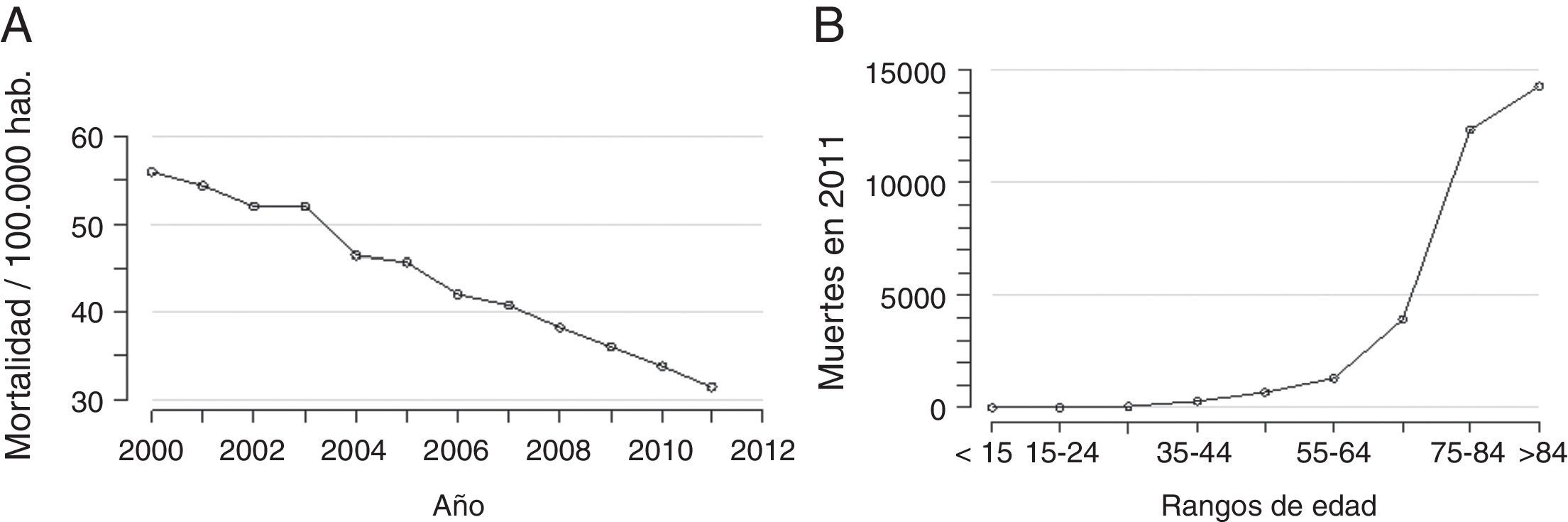
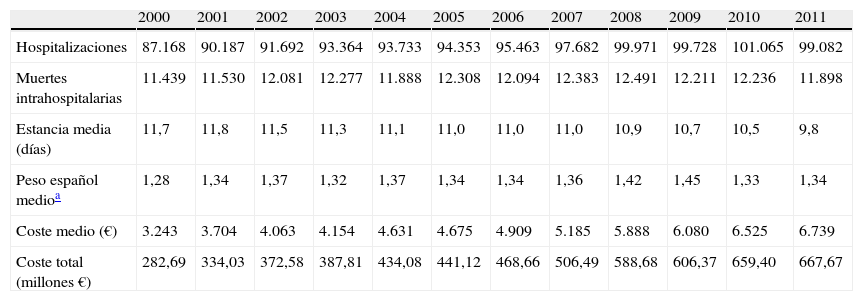
La mortalidad por las EVC en España ha ido disminuyendo desde el último cuarto de la pasada centuria y lo sigue haciendo en estos últimos años (fig. 1A)14, fruto probablemente de la mejora de los cuidados hospitalarios durante la fase aguda. Aun así, en el año 2011 se registraron 33.304 muertes por EVC (códigos CIE-10: I60-I69), de las cuales el 92,7% se produjeron en mayores de 65años (fig. 1B)14, lo que representa una media de 9,9años de vida perdidos. No obstante, y de forma paralela, se ha visto un aumento de la morbilidad por estas causas. La EVC no mortal es una causa importante de discapacidad, sobre todo en ancianos, por lo que en la población supone una importante disminución en la calidad de vida15. Por tanto, dadas las estimaciones demográficas, en las que nuestro país albergaría en el año 2050 una de las poblaciones más envejecidas del mundo, es previsible un incremento de la incidencia y de la prevalencia de las EVC en los próximos años.
Tasas ajustadas de mortalidad debida a enfermedad cerebrovascular por cada 100.000 habitantes-año (códigos CIE-10: I60-I69). A) Tasas ajustadas por cada 100.000 habitantes-año. Período 2000-2011. B) Mortalidad bruta por rangos de edad en 2011.
De: Centro Nacional de Epidemiología14.
La cuantificación del gasto ocasionado por los ingresos hospitalarios debidos a las EVC se asimila al causado por los ictus, cuyo impacto asistencial es el habitualmente analizado. Los ingresos secundarios debidos a la incapacidad residual que las EVC causan en la tercera edad, así como la demencia vascular, son difícilmente cuantificables en este contexto. Por otra parte, los costes de la asistencia guardan una relación proporcional con la calidad e intensidad de los cuidados. La Declaración de Helsingborg (2006) especifica que los pacientes con ictus en fase aguda deberían ser atendidos preferiblemente en las primeras 6h, incluyendo los cuidados de enfermería y rehabilitación, y que suponen una urgencia médica15. Esto ha modificado la atención prestada en la última década a los pacientes que han sufrido un ACV, haciéndola más precoz, con ingreso en unidades especializadas y, por tanto, más cara. El coste de hospitalización por proceso, asignado al grupo relacionado por el diagnóstico (GRD)14, se estimó en el año 2002 en 3.047€16. Pero el gasto, si se incluye la recuperación de las secuelas, se extiende más allá del alta. Así se constata en un estudio del año 1999, que valoró en 5.338€ (valor no actualizado para la inflación) el coste del primer año desde la aparición de la enfermedad17. De igual manera, en Alemania, el coste en 2006 de un paciente con un primer ictus que sobrevive al primer año se tasó en 18.517€, de los cuales el 37% se atribuyó a la rehabilitación18. El importe asistencial total a lo largo de la vida de este paciente se estimó en 43.129€. Internacionalmente, los costes directos del infarto cerebral constituyen el 3% del gasto sanitario nacional, siendo esta cantidad similar en distintos países19.
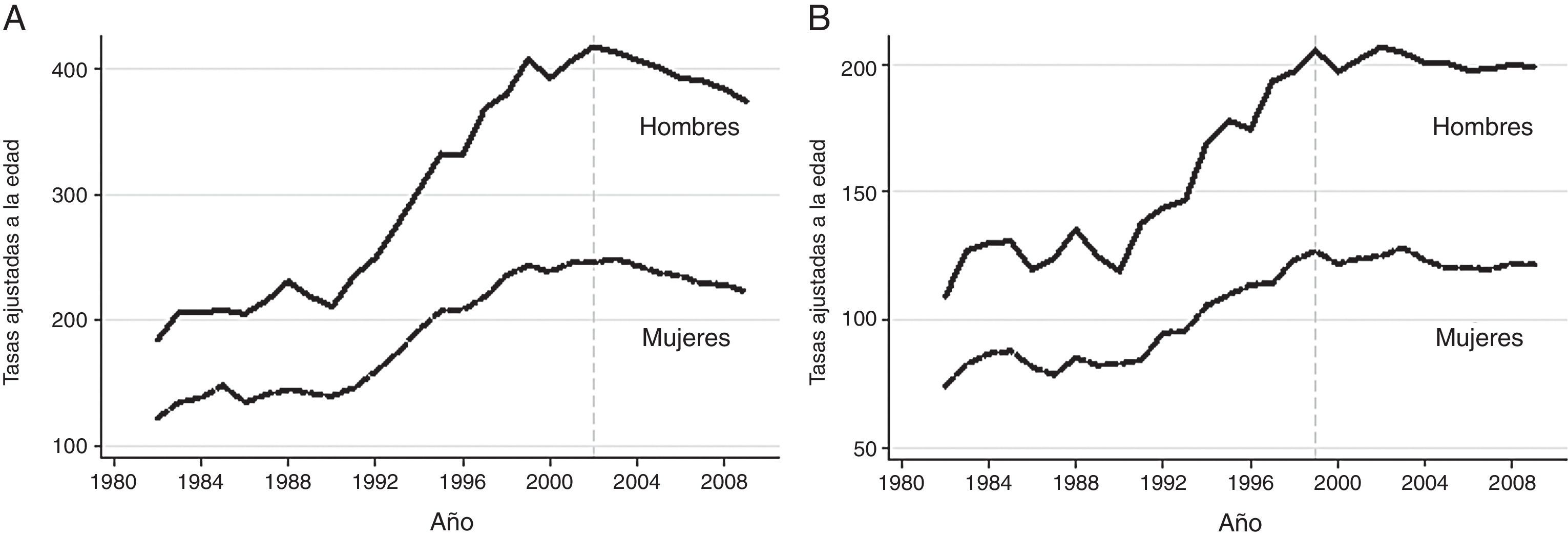
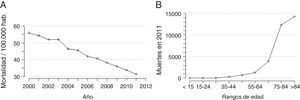
Durante el periodo 1998-2003, los ingresos hospitalarios por ACV y AIT se estimaron en 160 y 55 por cada 100.000 habitantesaño, respectivamente, con unas estancias hospitalarias medias de entre 10 y 12días para los primeros, y 8 para los segundos20. El conjunto mínimo básico de datos de altas hospitalarias, recogidos por el Ministerio de Sanidad, Servicios Sociales e Igualdad durante el período 2000-2011, muestra el número absoluto de ingresos en el sistema público de salud con diagnósticos al alta correspondientes a la EVC (CIE 9-MC: 430-438), así como el tiempo de hospitalización y su coste (tabla 2)14. La tasa de ingresos, tanto de casos nuevos como incidentes, se ha estabilizado en la última década, probablemente debido a la implantación de medidas de prevención primaria y secundaria para el control de los factores de riesgo cardiovascular (fig. 2).
Hospitalizaciones por enfermedad cerebrovascular en el sistema público de salud (diagnósticos al alta con códigos CIE 9-MC: 430-438)
| 2000 | 2001 | 2002 | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | |
| Hospitalizaciones | 87.168 | 90.187 | 91.692 | 93.364 | 93.733 | 94.353 | 95.463 | 97.682 | 99.971 | 99.728 | 101.065 | 99.082 |
| Muertes intrahospitalarias | 11.439 | 11.530 | 12.081 | 12.277 | 11.888 | 12.308 | 12.094 | 12.383 | 12.491 | 12.211 | 12.236 | 11.898 |
| Estancia media (días) | 11,7 | 11,8 | 11,5 | 11,3 | 11,1 | 11,0 | 11,0 | 11,0 | 10,9 | 10,7 | 10,5 | 9,8 |
| Peso español medioa | 1,28 | 1,34 | 1,37 | 1,32 | 1,37 | 1,34 | 1,34 | 1,36 | 1,42 | 1,45 | 1,33 | 1,34 |
| Coste medio (€) | 3.243 | 3.704 | 4.063 | 4.154 | 4.631 | 4.675 | 4.909 | 5.185 | 5.888 | 6.080 | 6.525 | 6.739 |
| Coste total (millones €) | 282,69 | 334,03 | 372,58 | 387,81 | 434,08 | 441,12 | 468,66 | 506,49 | 588,68 | 606,37 | 659,40 | 667,67 |
De: Centro Nacional de Epidemiología14.
Tasas ajustadas por edad de las hospitalizaciones por enfermedad cerebrovascular por cada 100.000 habitantes-año. A) Totales. B) Casos incidentes.
De: Centro Nacional de Epidemiología14.
Conocemos un gran número de factores de riesgo relacionados con las EVC21,22 sobre los que nos esforzamos en su detección y control a fin de reducir al máximo la probabilidad de sufrir un ictus y sus consecuencias23-26. No obstante, estas patologías siguen siendo la primera causa de discapacidad en nuestro país, y la segunda tanto de muerte como de demencia27,28.
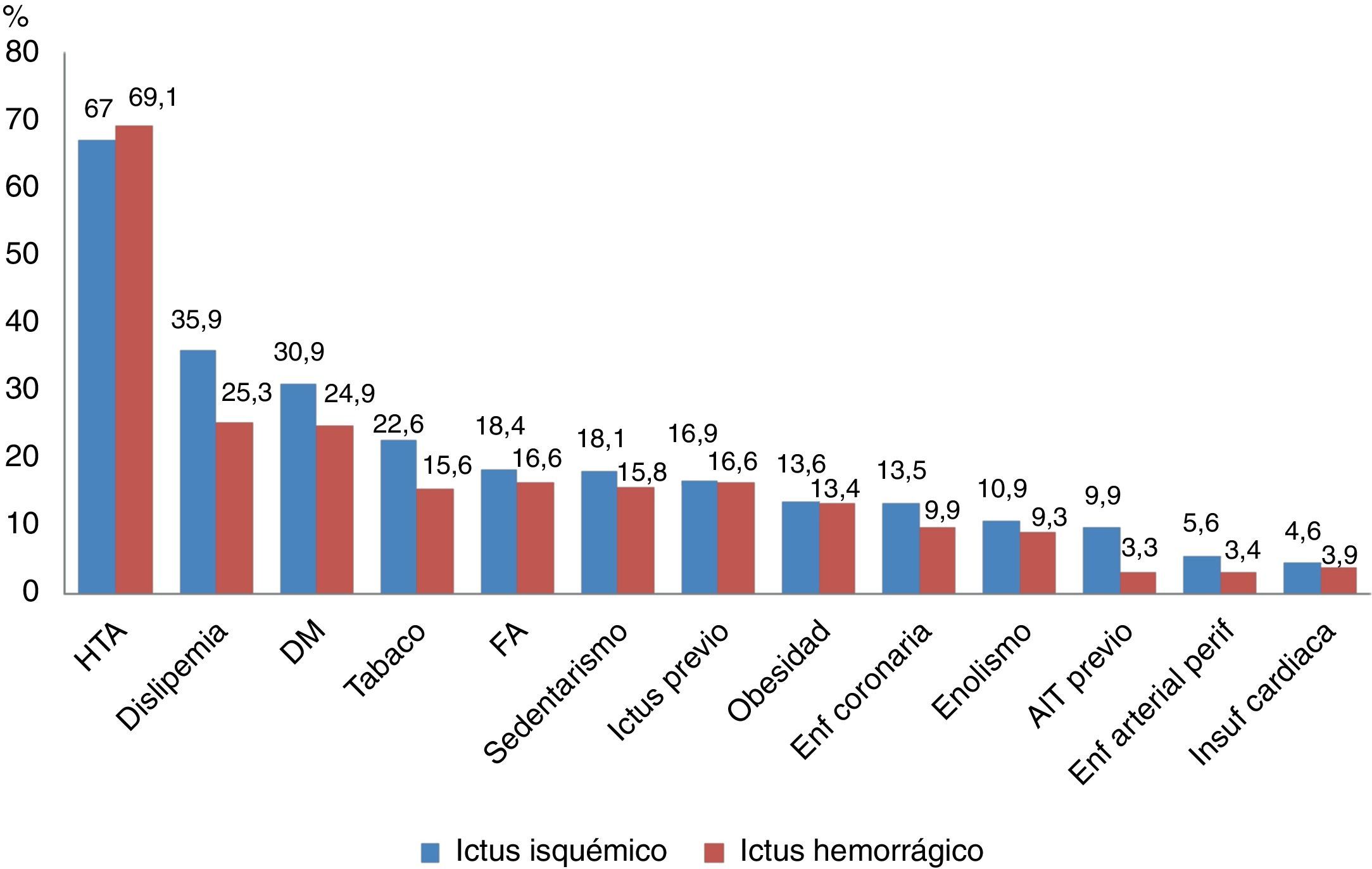
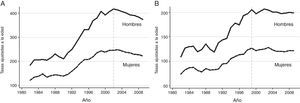
Prevalencia de los factores de riesgo vascular en la población afecta de enfermedad vascular cerebralEl subestudio i del registro EPICES29 —el mayor registro español de base hospitalaria de pacientes con ACV— describe la prevalencia de los factores de riesgo vascular (FRV) en pacientes hospitalizados por ictus. Se evaluaron 6.280 pacientes diagnosticados de ACV, de los cuales el 87,6% fueron isquémicos, y el 12,4% hemorrágicos. El 57,2% eran varones, con una edad media de 71,4años. La prevalencia de los FRV por grupos se muestra en la figura 3. La hipertensión arterial fue el más prevalente, tanto en los ictus isquémicos como los hemorrágicos, seguida de la dislipidemia y la diabetes mellitus. La enfermedad arterial periférica y la hipertensión arterial fueron los FRV más asociados a los episodios aterotrombóticos; la fibrilación auricular, a los ictus cardioembólicos; y la obesidad y la hipertensión arterial, a los lacunares.
Prevalencia de los factores de riesgo vascular según la clasificación del ictus (isquémico/hemorrágico).
Adaptada de Arias-Rivas et al.29.
El control de los factores de riesgo relacionados con las EVC requiere habitualmente modificaciones del estilo de vida y medidas terapéuticas farmacológicas30 bien explicitadas en las guías de práctica clínica al alcance de todos31-34. El mal control de estos FRV se relaciona con una mayor probabilidad de recurrencia del ictus y de sufrir un episodio en otro territorio vascular, con las graves consecuencias de morbimortalidad que implica: el 20% de pacientes con ictus isquémico no cardioembólico presentan una estenosis coronaria mayor al 50%15,35, y el 40,5% padecen una enfermedad arterial periférica36. En España, como demuestran varios estudios, estamos lejos de conseguir un control óptimo de los FRV, sobre todo en la prevención secundaria de las EVC. Así se pone de manifiesto en el estudio DIAPRESIC37, que incluyó 1.448 pacientes hospitalizados por ictus. El 43,3% de los pacientes con diagnóstico al alta de hipertensión arterial recibieron algún tipo de tratamiento antihipertensivo, aunque únicamente el 4,8% alcanzaron las cifras tensionales recomendadas. Al 71,8% de los pacientes diabéticos se les prescribió una dieta baja en calorías y el 70% recibieron algún tipo de hipoglucemiante, pero solo 2 pacientes (0,5%) consiguieron el objetivo terapéutico. El 53,8% de los pacientes con dislipidemia recibieron tratamiento hipolipemiante, si bien solamente se logró el objetivo terapéutico en un único caso. El 82% de los pacientes recibieron al alta algún tratamiento antitrombótico. Unos datos similarmente alarmantes presenta el estudio ICTUSCARE38, que examinó a 975 pacientes con ACV atendidos en atención primaria. Casi la totalidad de los pacientes (97,7%) presentaban algún FRV, de los cuales solo el 1,2% mostraban un adecuado control de todos ellos. La consecución de los valores recomendados fue del 17,6% en el caso de la hipertensión arterial, del 29,8% en el colesterol-LDL, del 74,9% en el hábito tabáquico y del 50,2% en la diabetes mellitus. El estudio Ebrictus39, que incluyó a un total de 553 pacientes con un primer episodio de ACV, también refleja que el porcentaje de FRV tratados es inferior a su prevalencia, siendo la dislipidemia el peor controlado. Recibieron tratamiento específico el 88% de los pacientes hipertensos, el 74% de los diabéticos, el 45,6% de los dislipidémicos, y se prescribió algún fármaco antitrombótico al 72% de los pacientes. El subestudioiii del registro EPICES40 describe la percepción del neurólogo sobre el grado de control de los FRV en pacientes en prevención secundaria de ictus: 37,9% hipertensión arterial, 40% diabetes, 26,1% dislipidemia, 74,3% tabaquismo, 77,8% enolismo, 70,8% obesidad, 19,7% sedentarismo y 39,7% anticoagulación.
Aspectos pendientes de mejora y perspectivasBasados en los datos descritos, se puede concluir que, en nuestro entorno, se realiza un control deficiente de los FRV de los pacientes con EVC, reflejo de la falta de concienciación en prevenir la aparición de dichos factores y de su tratamiento eficaz. Al igual que durante los últimos años los neurólogos han dedicado un mayor esfuerzo en la fase aguda del ictus, que evidentemente reduce la morbimortalidad de los que lo sufren, es de vital importancia mejorar la prevención primaria y secundaria de las EVC. El control de los FRV en pacientes con ictus se realiza fundamentalmente en atención primaria, y en menor medida, por los neurólogos. Clásicamente su abordaje era unifactorial. Sin embargo, actualmente disponemos de evidencias sobre la mayor eficacia obtenida con el tratamiento global de los mismos. No obstante, el estudio PREseAP41, que analizó el impacto de un sistema integral de prevención secundaria en el ámbito de la atención primaria, demostró que era ineficaz en la reducción de la morbimortalidad de pacientes con enfermedad vascular. La creación de grupos de intervención especializada multidisciplinar, a través de las Unidades de Riesgo Vascular en coordinación con los médicos de familia, para el control global de los FRV de los pacientes con EVC o con afectación de cualquier territorio vascular, podría ser una propuesta de mejora en la calidad asistencial de las enfermedades vasculares. Para asegurar su utilidad, este planteamiento debería ser ensayado y contrastado mediante la realización de un estudio a gran escala.
Responsabilidades éticasProtección de personas y animalesPara esta investigaciónno se han realizado experimentos en seres humanos ni enanimales.
Confidencialidad de los datosEn mi artículo no aparecendatos de pacientes.
Derecho a la privacidad y consentimiento informadoEnmi artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.