La ecografía es una técnica segura y fiable que aumenta la capacidad diagnóstica, agiliza y mejora la toma de decisiones de los profesionales de la medicina en cualquier ámbito de ejercicio. El médico de familia (MF), que debe ser competente para abordar la práctica totalidad de los problemas de salud de las personas, es un especialista idóneo para incorporar esta herramienta a su actividad, dotándose con ella de una capacidad de manejo hasta ahora desconocida, al ser muy numerosas las situaciones clínicas de la práctica habitual en las cuales se puede beneficiar de ella de modo fiable, eficiente y eficaz. Al tratarse de una tecnología muy dependiente del explorador, se hace necesario asegurar la competencia de quienes la practican, definir los beneficios y los potenciales riesgos que su uso puede generar, así como sus escenarios de aplicación, en aras de evitar exploraciones innecesarias y minimizar el coste oportunidad que puede suponer incorporar esta actividad a una agenda de por sí desbordada. Este trabajo pretende resumir el estado actual de la ecografía clínica abdominal y su utilidad para el MF en aquellos escenarios en los que resulta fiable y eficaz.
Ultrasound is a safe and reliable way to increase diagnosis capabilities, as well as an improving and speed up method for taking decisions for healthcare professionals of every medical specialty. Family doctor, who must be ready to address all kind of health problems for his patients, is the key person to incorporate this tool to his daily activity, acquiring the best managing skill, unknown nowadays, being quite large the clinical situations in the day by day practice, in which he can obtain benefit in a reliable and effective way.
Due to this practice is explorer dependent, it's needed to assure the best competence of the professional who practice it, and define the benefits and potential risks its use can create, as well as its application scenarios, in order to avoid unnecessary explorations and minimize opportunity costs that this activity can add to a currently saturated agenda. This work pretends to summarize the current state of abdominal point of care ultrasound, and its utility for the family doctor, in those scenarios that can be potentially reliable and effective.
La ecografía abdominal (EA) es una prueba inocua, de bajo coste, fácil de realizar y que aporta mucha información para el diagnóstico clínico y la toma de decisiones1. Esto la convierte en la primera exploración a realizar después de la anamnesis y la exploración física ante la sospecha de enfermedad abdominal, constituyendo en la actualidad una técnica de rutina en la práctica médica diaria2,3. La irrupción en el mercado de equipos cada vez más compactos, de elevada calidad y bajo coste, ha facilitado su accesibilidad en todos los ámbitos de la atención sanitaria, incluida Atención Primaria (AP), y su empleo en una cada vez más amplia variedad de escenarios clínicos4 en los que, realizada por el mismo médico que atiende al paciente, establece de modo inmediato y orientado la correlación clínica de los hallazgos e incrementa enormemente la capacidad de manejo. Esto ha originado lo que se conoce como «ecografía clínica» o «ecografía a pie de cama» (point of care ultrasound [POCUS]), que se caracteriza por dirigirse de modo enfocado a una pregunta clínica concreta; esto exige exploraciones breves, de escasa complejidad, que aportan información crítica de modo inmediato, cuya interpretación es factible con pocos conocimientos y cuya capacitación se adquiere con menor tiempo de aprendizaje.
No dudamos ya de la idoneidad del médico de familia (MF), como cualquier otro especialista clínico, para incorporar esta tecnología5-7, pero es necesario afinar los escenarios donde su uso en nuestras manos es fiable y modifica sustancialmente nuestra conducta y capacidad de resolver. El objetivo principal de este artículo es sintetizar la evidencia disponible al respecto de la ecografía clínica abdominal en manos de especialistas de MF y no radiólogos, entendiendo por abdominales y centrando nuestro trabajo en ellos, los órganos del hemiabdomen superior (hígado y vía biliar, páncreas y bazo), los grandes vasos del abdomen, los riñones y la vía urinaria, incluyendo vejiga y próstata, así como útero y ovarios. Dedicaremos este primer trabajo a hígado, vía biliar y páncreas, dejando el resto para un artículo posterior. Usaremos en todos ellos un esquema en común consistente en describir la técnica de exploración, detallar los escenarios de aplicación en los cuales existe evidencia de aplicabilidad y fiabilidad, y las ventajas de la utilización de la ecografía frente a la conducta habitual en ausencia de ella.
Ecografía clínica del hígadoTécnica de exploraciónLa ecografía hepática es una técnica obligada en pacientes con sospecha o certeza de enfermedad hepática tras una adecuada anamnesis, exploración y pruebas analíticas dirigidas, y antes de cualquier otra intervención diagnóstica o terapéutica gracias a su inocuidad y rapidez8, tiene un bajo coste y aporta una información valiosa1. El hígado es el órgano mayor del cuerpo humano, pesando en el adulto aproximadamente 1.500 g. Debido a su frecuente afectación en enfermedades sistémicas y locales, a menudo se requiere un examen ecográfico para valorar la anormalidad hepática9.
Para realizar el estudio ecográfico del hígado es recomendable el ayuno previo de 6-8 h para evitar el gas intestinal y suele utilizarse un transductor sectorial o curvo entre 2-5MHz. Los transductores lineales de mayor frecuencia son útiles para observar alteraciones superficiales, enfermedades parenquimatosas difusas (cirrosis) y la superficie del hígado10.
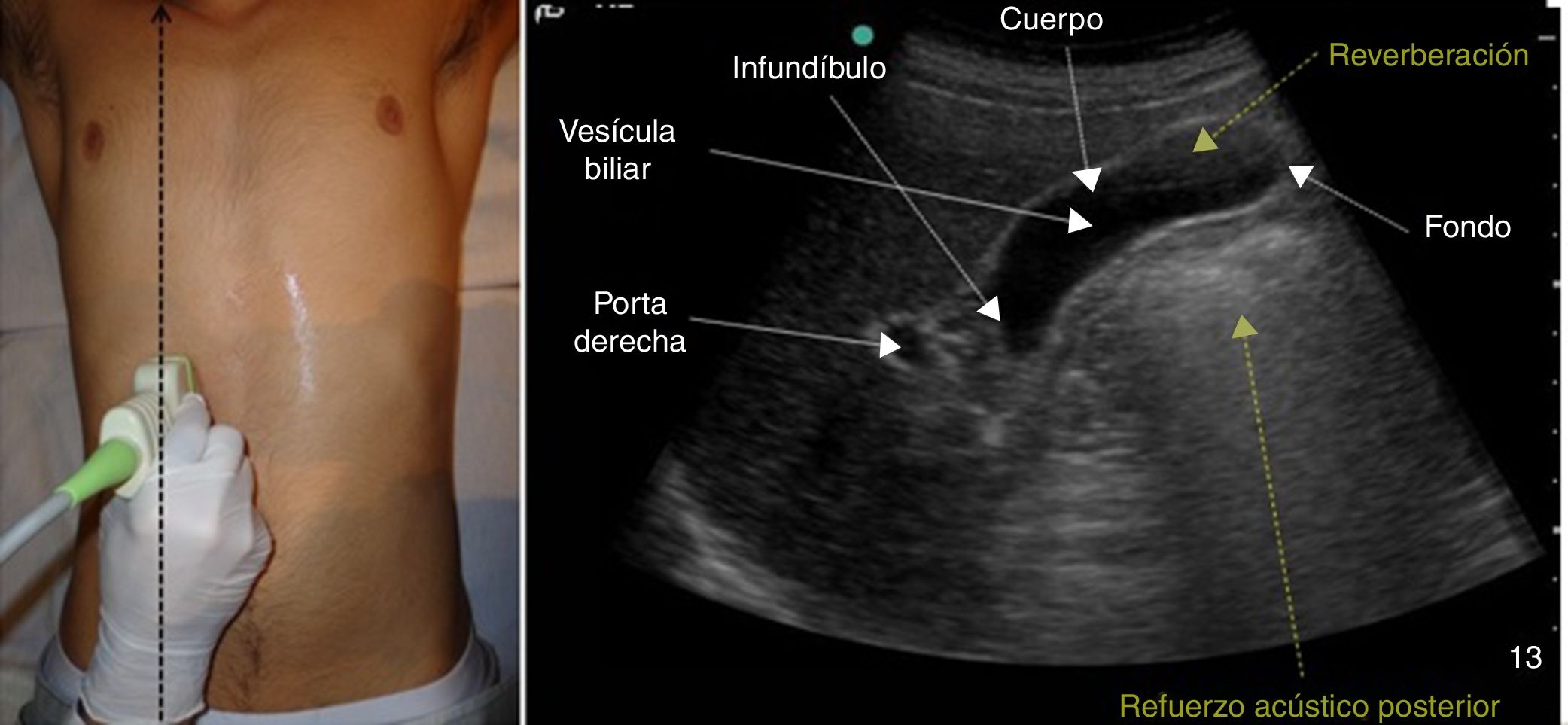
Al ser el hígado un órgano tan grande, debe estudiarse desde varios ángulos y direcciones para evitar dejar sin examinar alguna región11; para un estudio completo se requiere visualizarlo en los ejes sagital, transversal, coronal y oblicuo subcostal utilizando la vía abdominal e intercostal. La inspiración profunda mantenida facilita la visualización de la cúpula hepática que es frecuentemente un punto ciego ecográfico. Si el paciente se puede mover o ser movido, se debería de visualizar tanto en decúbito supino como en decúbito anterior derecho9.
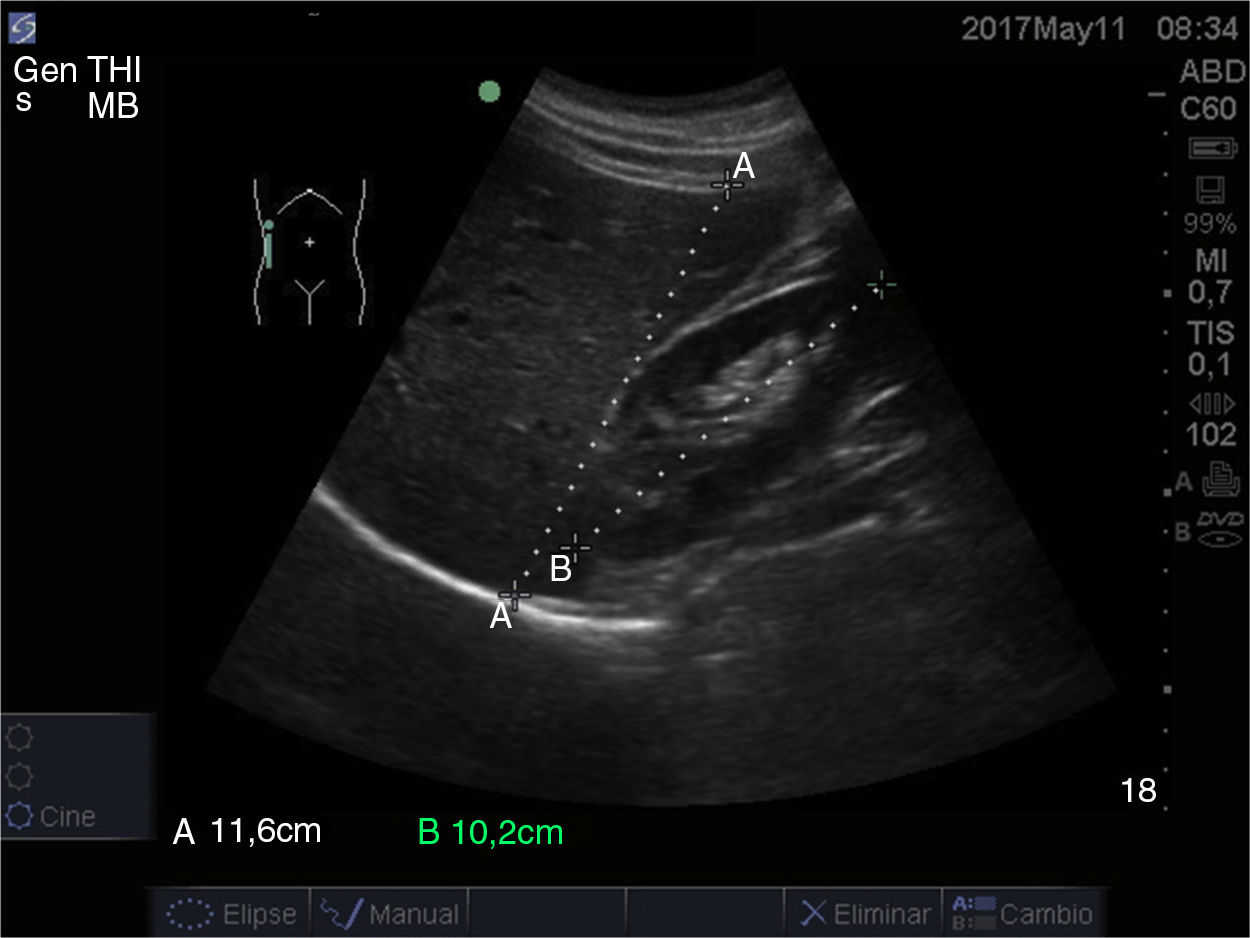
En la ecografía el hígado normal se ve como un órgano homogéneo de color gris mediano, con la misma ecogenicidad o ligeramente más ecogénico que la corteza del riñón derecho, su contorno es liso y el margen inferior acaba en punta anteriormente12, aunque su tamaño presenta una considerable variabilidad, la extensión craneocaudal del lóbulo derecho en la línea medioclavicular suele ser de 12 a 13 cm11 (fig. 1).
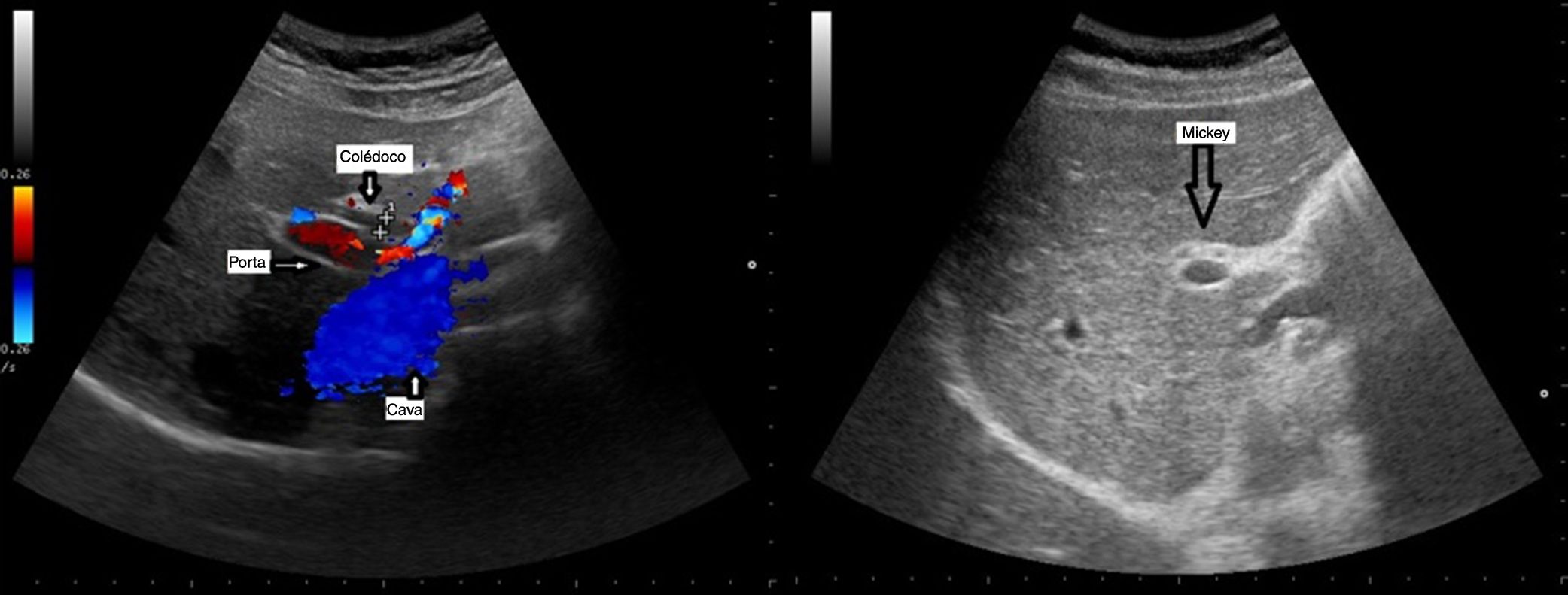
Las venas portas derecha e izquierda parten de la vena porta hepatis y están revestidas por las paredes fibrosas e hiperecoicas de los espacios portales, que las hacen sobresalir del resto del parénquima. En los espacios portales también hay una rama de la arteria hepática y un radical del conducto biliar. Estos últimos vasos son demasiado pequeños para detectarlos ecográficamente en las partes periféricas del hígado pero son fácilmente visibles en las ramas proximales más grandes. Las venas hepáticas discurren hacia la cava inferior en el margen superior del hígado, su ruta discurre aproximadamente perpendicular a los vasos portales12 (fig. 2).
Escenarios clínicos en atención primaria y evidenciasLa ecografía hepática es útil en numerosas situaciones clínicas y permite orientar o confirmar el diagnóstico en múltiples escenarios clínicos en AP, entre los más frecuentes se encuentran las alteraciones de las enzimas hepáticas, dolor en el hipocondrio derecho y el epigastrio, ictericia, valoración de hepatomegalia, síndrome constitucional y el seguimiento de lesiones previas (tabla 1).
Escenarios clínicos y hallazgos ecográficos del hígado
| Escenario clínico | Hallazgos ecográficos | Utilidad en AP |
|---|---|---|
| Alteraciones analítica hepática | Alteraciones en la ecogenicidad (esteatosis, cirrosis, etc.) LOES Dilatación vía biliar intrahepática Hepatomegalia | Orientación diagnóstica Derivación adecuada, si procede Tratamiento Seguimiento |
| Dolor en hipocondrio derecho o epigastrio | LOES Hepatomegalia Alteraciones vía biliar intrahepática | Orientación diagnóstica Tratamiento Derivación adecuada |
| Ictericia | LOES Dilatación vía biliar intrahepática Hepatomegalia | Orientación diagnóstica Derivación adecuada |
| Hepatomegalia | Confirmación | Orientación diagnóstica |
| Síndrome constitucional | LOES Ascitis | Orientación diagnóstica Derivación adecuada |
| Seguimiento de lesiones previas | Esteatosis, angiomas, quistes, calcificaciones | Seguimiento Evitar repeticiones y derivaciones |
La ecografía hepática en médicos de familia tiene para el diagnóstico principal una sensibilidad del 86,1% (IC del 95%, 79,6-92,6), una especificidad de 95,7% (IC del 95%, 91,9-99,6) y una buena concordancia con radiólogos con un índice kappa de 0,895.
Es útil en el diagnóstico y el seguimiento de las lesiones difusas y focales previas13. Entre las lesiones difusas, en la esteatosis hepática la ecografía ha demostrado una alta sensibilidad, 88,4% (IC del 95%, 79,8-88,9), y especificidad, 93% (IC del 95% 87,2-97), sobre todo en los estadios moderado y severo14, hígado hiperecogénico con escasa visualización de los vasos y atenuación posterior del sonido.
En el patrón ecográfico de cirrosis hepática (CH) la ecografía tiene una sensibilidad del 94,2% y una especificidad del 88,6%, con un valor predictivo positivo del 92,4% y un valor predictivo negativo del 92%15; por signos ecográficos, la valoración de la superficie hepática nodular, que se hace más evidente en la interfase del hígado con la vesícula biliar y en la zona del riñón derecho, tiene una sensibilidad variable dependiendo de los estudios existentes, con una media del 75% (12-91%), la especificidad media es del 88% (80-95%); en la valoración de los cambios de ecogenicidad, en la CH se observa un parénquima heteroecogénico con predominio de grano grueso originado por la fibrosis teniendo un sensibilidad de solo el 52% (38-65) y una especificidad del 92% (89-95); en cuanto a los cambios morfológicos hepáticos en la CH, la hipertrofia del lóbulo caudado tiene una especificidad muy elevada (96%) pero una sensibilidad de solo el 63%16 (se consideran patológicas medidas superiores a 35mm anteroposterior o más de 50mm craneocaudal17). Cuando a los signos descritos anteriormente se le añaden signos de hipertensión portal (HTP), el diagnóstico de CH se hace más consistente: entre los signos directos se encuentra la dilatación de la porta > 13mm, de la vena esplénica > 12mm y una vena mesentérica > 11mm, que tienen una sensibilidad cercana al 100%, pero una especificidad del 58%. La presencia de una vena porta normal no excluye la HTP; la variabilidad menor del 10% en el calibre de la vena esplénica y mesentérica con los movimientos de inspiración y espiración tiene una elevada especificidad (97%) y una baja sensibilidad (65%), y la presencia de colaterales venosas portosistémicas está considerada como el signo más específico de HTP, con especificidad del 100% pero sensibilidad del 65%. Otros signos indirectos de HTP son esplenomegalia, ascitis, derrame pleural y engrosamiento de la pared vesicular, cuya presencia facilita el diagnóstico16.
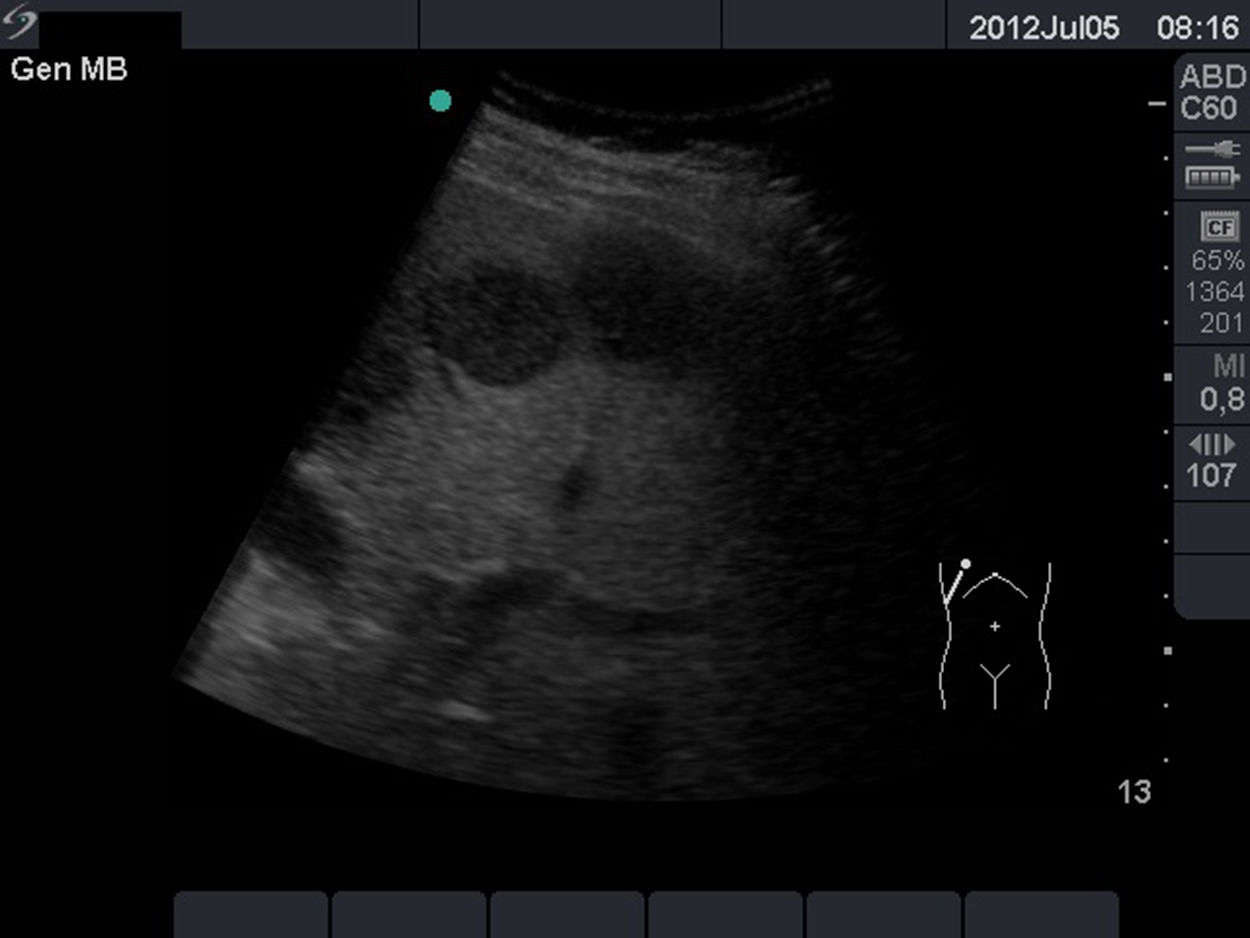
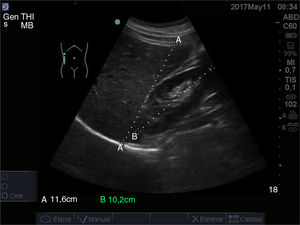
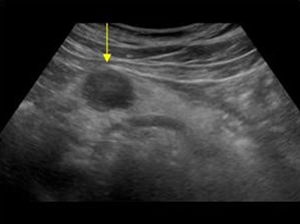
En cuanto a las lesiones focales hepáticas, son muy numerosas y a veces es necesario recurrir a otras exploraciones para establecer un diagnóstico. Ante cualquier lesión focal hepática recientemente diagnosticada es necesario valorar su ecogenicidad y estructura interna, forma, tamaño, definición, número, localización y valoración de efecto masa.
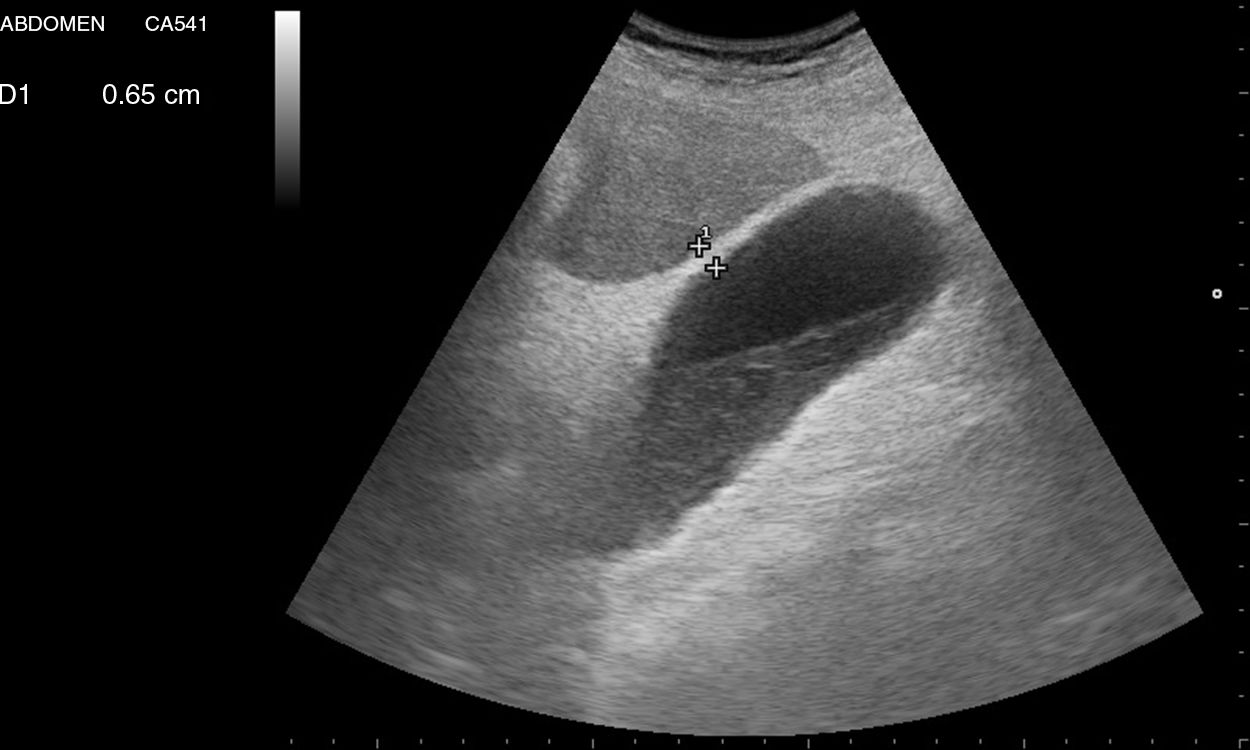
El criterio principal para el diagnóstico de las lesiones focales hepáticas es su ecogenicidad17 (figura 3, lesiones hipoecogénicas, y figura 4, lesión hiperecogénica).
La ecografía clínica permite en determinadas enfermedades, como la esteatosis, establecer el diagnóstico, el tratamiento y el seguimiento del paciente evitando derivaciones y, a la vez, descartar otras enfermedades, cirrosis, lesiones focales que pudieran requerir derivación a otro nivel o ser susceptibles de seguimiento en AP como quistes simples o hemangiomas. En otros escenarios nos permite orientar el cuadro clínico y establecer o no la necesidad de realizar otras pruebas complementarias para llegar al diagnóstico. En caso de diagnosticar enfermedades susceptibles de ser derivadas a nivel secundario, nos permite establecer la prioridad de la derivación en función de la gravedad del diagnóstico de sospecha optimizando los circuitos de derivación.
Ecografía clínica de las vías biliaresTécnica de exploraciónLa ecografía es la técnica de estudio de elección en el abordaje de la enfermedad de la vesícula y vías biliares desde hace 40 años18 debido a la naturaleza de estas estructuras, de contenido anecogénico tanto la vesícula como las vías biliares si están dilatadas, lo que permite una muy buena visualización.
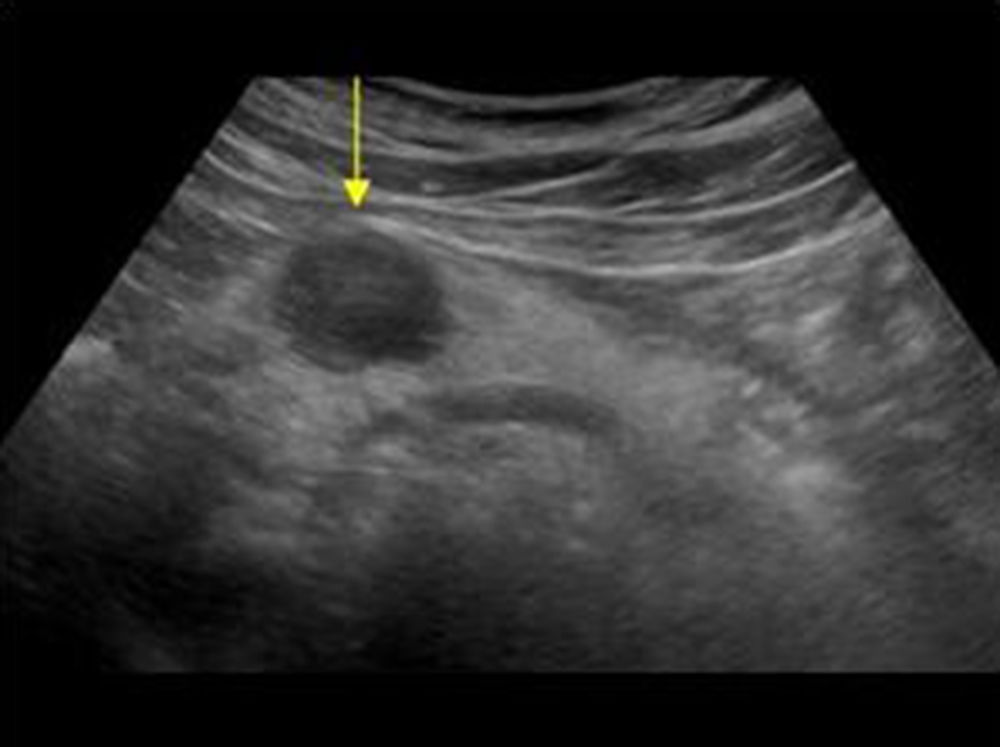
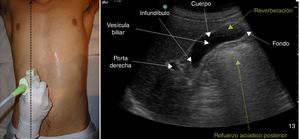
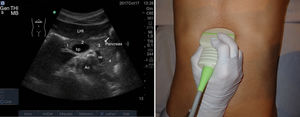
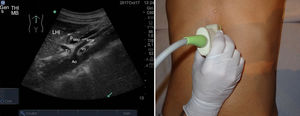
Para realizarla es necesario un ayuno previo de al menos 6-8 h para evitar en lo posible la presencia de gas intestinal y conseguir una máxima distensión de la vesícula. El paciente estará en decúbito supino, con abordaje subcostal pidiéndole que realice y mantenga inspiración profunda para obtener imágenes óptimas (fig. 5); en ocasiones, es necesario el abordaje intercostal o el decúbito lateral izquierdo19.
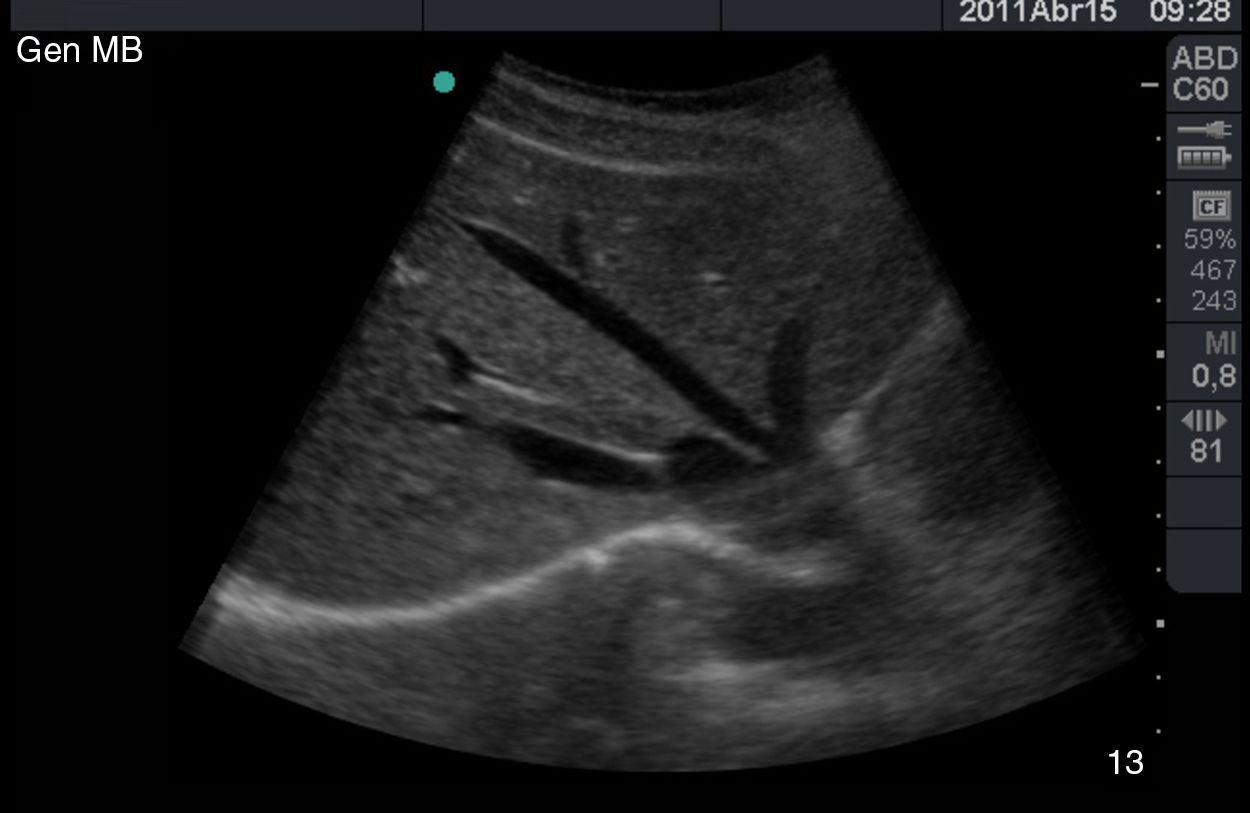
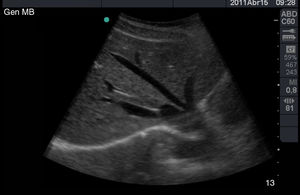
La vía biliar (colédoco) se localiza en un corte oblicuo, paralela y por delante de la porta, junto a la arteria hepática (presentan grosores similares y el Doppler puede ayudar a diferenciarlas). Si se gira el transductor 90° se visualizarán estas estructuras transversalmente (imagen del «ratón Mickey») (fig. 6). El calibre del colédoco debe ser < 6mm, excepto en pacientes colecistectomizados (< 10mm). Los conductos biliares intrahepáticos no se ven en condiciones normales. La vesícula biliar tiene forma ovalada (aunque variable20), sin ecos en su interior, < 4-5cm de diámetro transversal (el más fiable) y < 10cm de diámetro longitudinal. La posición del fondo es variable, por lo que se deben hacer diferentes cortes oblicuos hasta conseguir un corte longitudinal de la vesícula.
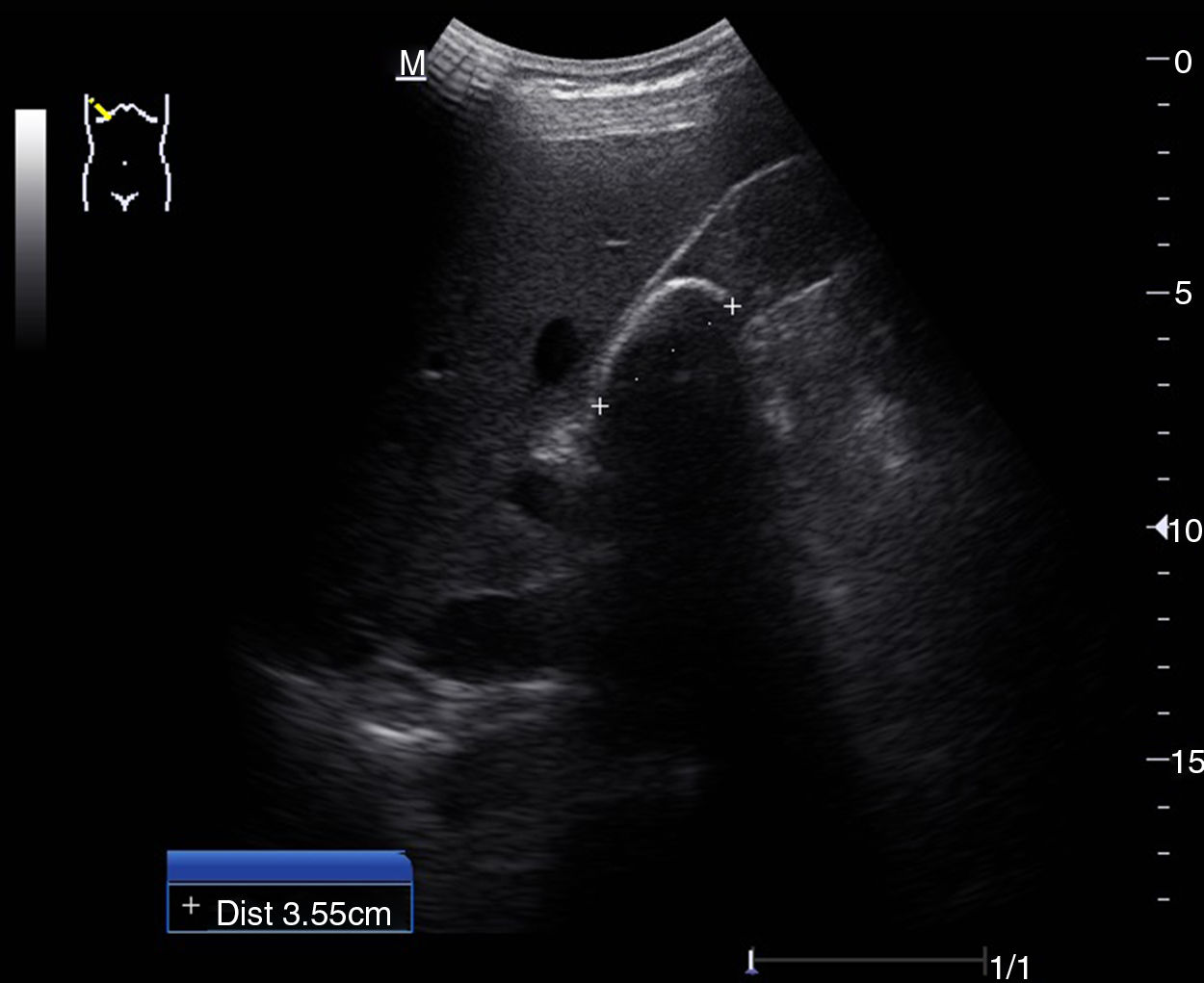
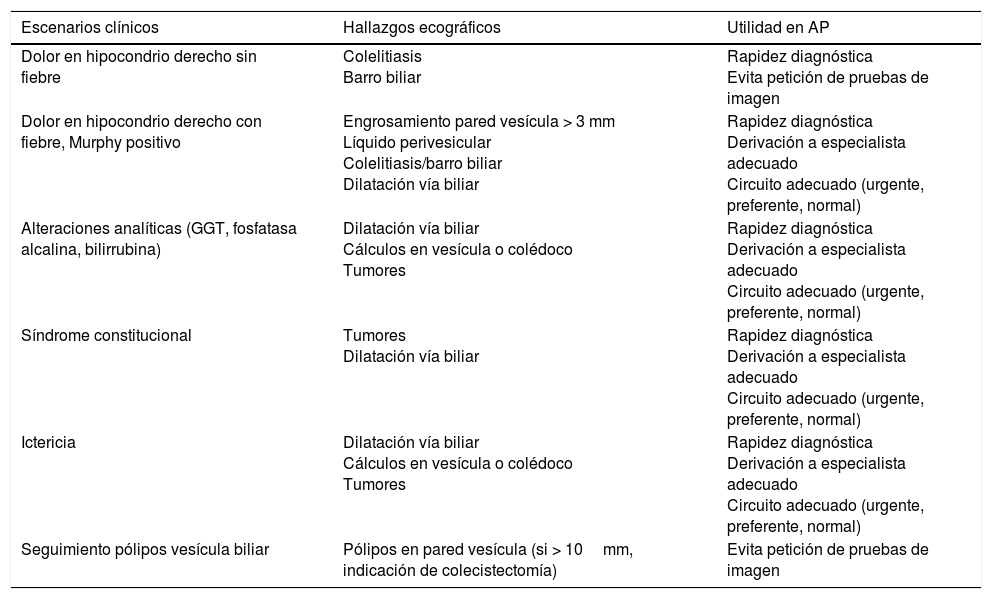
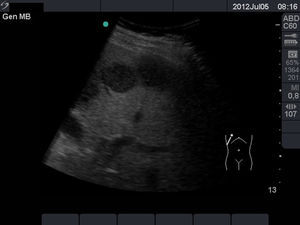
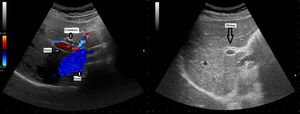
Escenarios clínicos en atención primaria y evidenciaLas situaciones clínicas en las que una ecografía de vías biliares puede ser útil para ayudar al diagnóstico y disminuir la incertidumbre en la consulta de AP o en urgencias extrahospitalarias son múltiples21, aunque podemos señalar como más frecuentes (tabla 2) el dolor en el hipocondrio derecho, con o sin fiebre (a veces el dolor es más difuso o difícil de localizar), las alteraciones analíticas tipo colostasis (elevación de fosfatasa alcalina, gama glutamil transpeptidasa, bilirrubina), el síndrome constitucional y la ictericia clínica. También es útil para el seguimiento de lesiones como los pólipos de vesícula biliar22, que generalmente son hallazgos incidentales. Las imágenes ecográficas patológicas más frecuentes en cada una de estas situaciones clínicas, y que el MF que realiza ecografía clínica debe saber reconocer, son: la colelitiasis23, estructuras hiperecogénicas en el interior de la vesícula con sombra acústica posterior (fig. 7); la colecistitis24, cuyos signos, aunque no específicos, son el aumento de grosor de la pared vesicular, líquido perivesicular, presencia de litiasis o barro biliar (fig. 8); la dilatación de la vía biliar25,26 obstructiva, y los tumores de vesícula y vía biliar27.
Escenarios clínicos y hallazgos ecográficos de la vía biliar frecuentes en AP
| Escenarios clínicos | Hallazgos ecográficos | Utilidad en AP |
|---|---|---|
| Dolor en hipocondrio derecho sin fiebre | Colelitiasis Barro biliar | Rapidez diagnóstica Evita petición de pruebas de imagen |
| Dolor en hipocondrio derecho con fiebre, Murphy positivo | Engrosamiento pared vesícula > 3 mm Líquido perivesicular Colelitiasis/barro biliar Dilatación vía biliar | Rapidez diagnóstica Derivación a especialista adecuado Circuito adecuado (urgente, preferente, normal) |
| Alteraciones analíticas (GGT, fosfatasa alcalina, bilirrubina) | Dilatación vía biliar Cálculos en vesícula o colédoco Tumores | Rapidez diagnóstica Derivación a especialista adecuado Circuito adecuado (urgente, preferente, normal) |
| Síndrome constitucional | Tumores Dilatación vía biliar | Rapidez diagnóstica Derivación a especialista adecuado Circuito adecuado (urgente, preferente, normal) |
| Ictericia | Dilatación vía biliar Cálculos en vesícula o colédoco Tumores | Rapidez diagnóstica Derivación a especialista adecuado Circuito adecuado (urgente, preferente, normal) |
| Seguimiento pólipos vesícula biliar | Pólipos en pared vesícula (si > 10mm, indicación de colecistectomía) | Evita petición de pruebas de imagen |
Lógicamente, la ecografía es una prueba dependiente del observador, por lo que la experiencia del médico que realiza la exploración es un factor importante. Sin embargo, en el caso de la colelitiasis, se ha demostrado una sensibilidad del 89,8% y una especificidad del 88% en la ecografía realizada a pie de cama por médicos no radiólogos en el ámbito de urgencias28, consiguiendo reducción de costes y rapidez diagnóstica29. Esto mismo se ha observado al comparar radiólogos expertos con residentes que inician su formación30, por lo que parece que este es un escenario apropiado en nuestro medio; la curva de aprendizaje muestra que tras realizar 25 ecografías muestran un excelente acuerdo con los expertos31. Más variabilidad puede haber en el diagnóstico de colecistitis (grosor de la pared de la vesícula, dilatación de la vía biliar)30,31; es necesario, por tanto, integrar la información del cuadro clínico compatible con los hallazgos para evitar errores32.
Utilidad de la ecografía clínica de las vías biliares en atención primariaComo se observa en la tabla 2, en situaciones en las que la clínica ya indica necesidad de estudios en el nivel secundario por la sospecha de gravedad, la ecografía casi inmediata en AP nos va a permitir en ocasiones un diagnóstico rápido que orientará con mucha mayor precisión la derivación al especialista más adecuado, con el diagnóstico ya enfocado y por el circuito más pertinente, lo que permite una reducción drástica de los tiempos en la atención del proceso33. Los algoritmos de manejo de esta patología34 se simplificarían radicalmente.
En situaciones con clínica más vaga e imprecisa35,36 (dolor abdominal, dispepsia), la ecografía clínica negativa permite descartar algunas enfermedades, evitando listas de espera de ecografía en el nivel secundario, y orientando el estudio hacia otras pruebas o seguimientos; y si son positivas, orientar mejor las actuaciones posteriores (derivación, seguimiento clínico o ecográfico). Ciertamente, también existe el riesgo de hallazgos incidentales (que también ocurrirán si se piden en el nivel secundario) y, en las etapas iniciales, la posibilidad de interpretar erróneamente algunas imágenes (artefactos, mala preparación), por lo que es necesario aplicar el sentido común a la hora de indicar la exploración e integrar la información clínica en los hallazgos ecográficos encontrados para tomar las decisiones clínicas adecuadas.
Ecografía clínica del páncreasTécnica de exploraciónEl páncreas es una estructura retroperitoneal no encapsulada, lo que dificulta su exploración ecográfica. En un plano anterior se sitúa el estómago, que debido a su carácter de víscera hueca con contenido, bien gaseoso o bien alimentario, complica su visionado. Así, es frecuente encontrar en los informes ecográficos la frase «… páncreas no visible por interposición de gases…». Es preciso un ayuno previo de al menos 8 h para evitar la presencia de gas abdominal, ya que el estudio del páncreas lo realizaremos en el contexto de una EA. El paciente estará en decúbito supino, con el respaldo algo elevado.
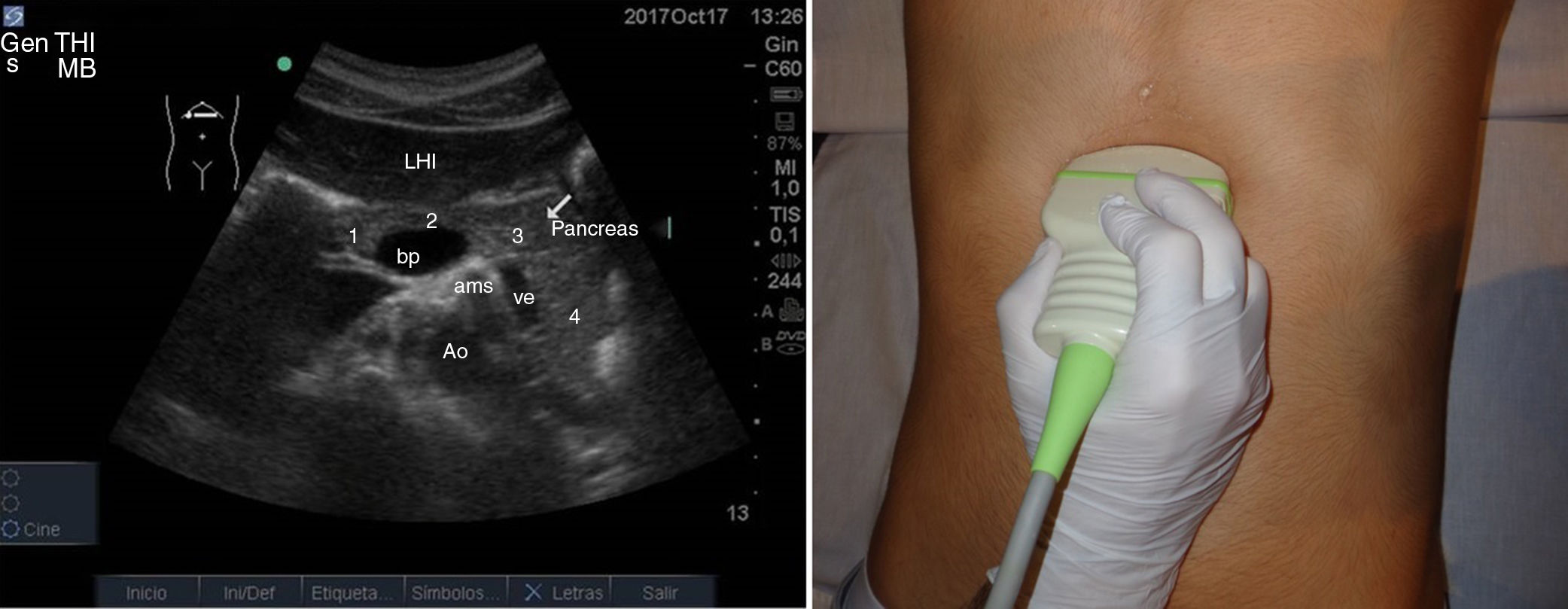
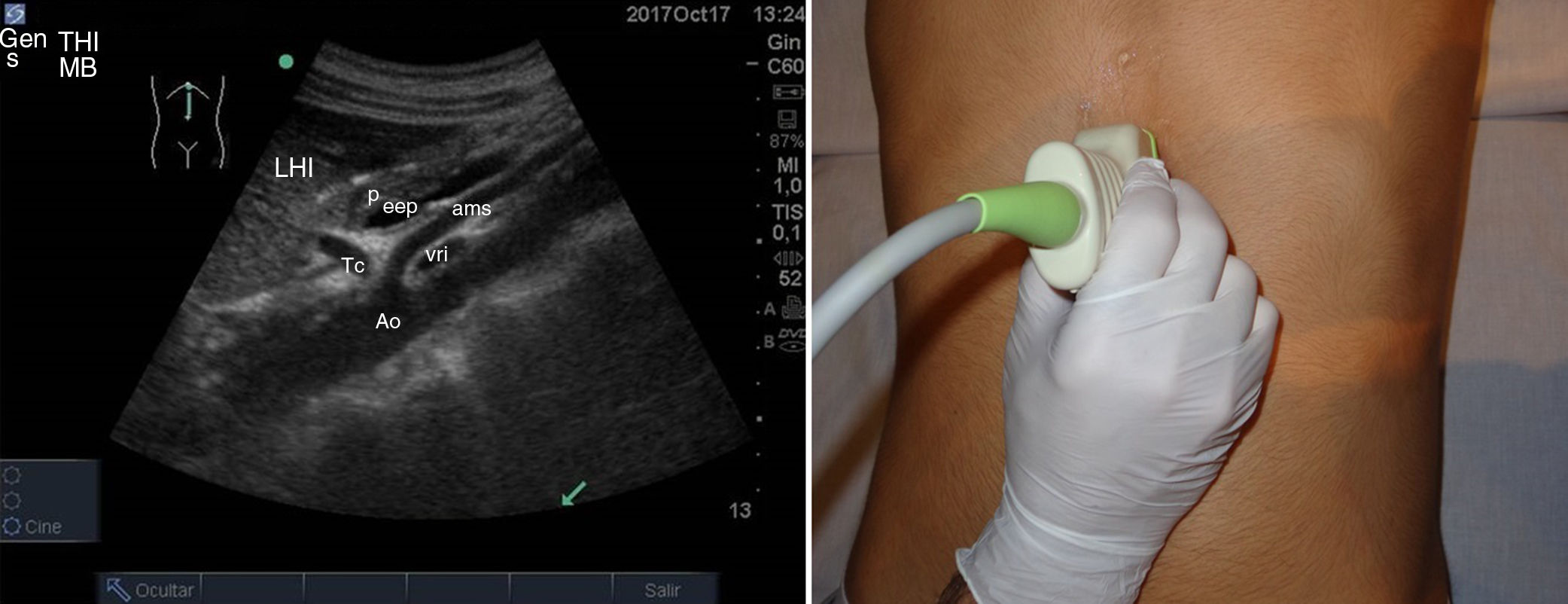
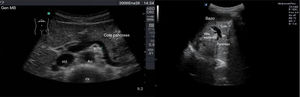
Con el transductor convexo, en epigastrio, realizaremos cortes transversales, longitudinales y oblicuos. Con la sonda en disposición transversal a nivel de epigastrio conseguimos un corte longitudinal del páncreas (fig. 9). Ventralmente o en superficie al páncreas nos encontramos con el lóbulo hepático izquierdo haciendo de ventana acústica. Dorsalmente o en profundidad con respecto al páncreas se sitúan la confluencia esplenoportal, la vena esplénica, la arteria mesentérica superior y la aorta, entre las que discurre la vena renal izquierda que desemboca en la cava.
Con la sonda en disposición longitudinal a nivel de epigastrio conseguimos un corte transversal del páncreas (fig. 10). Ventralmente o en superficie al páncreas nos encontramos con el lóbulo hepático izquierdo y el estómago con contenido líquido. Dorsalmente o en profundidad con respecto al páncreas se sitúan la arteria mesentérica superior y la aorta, entre las que discurre la vena renal izquierda.
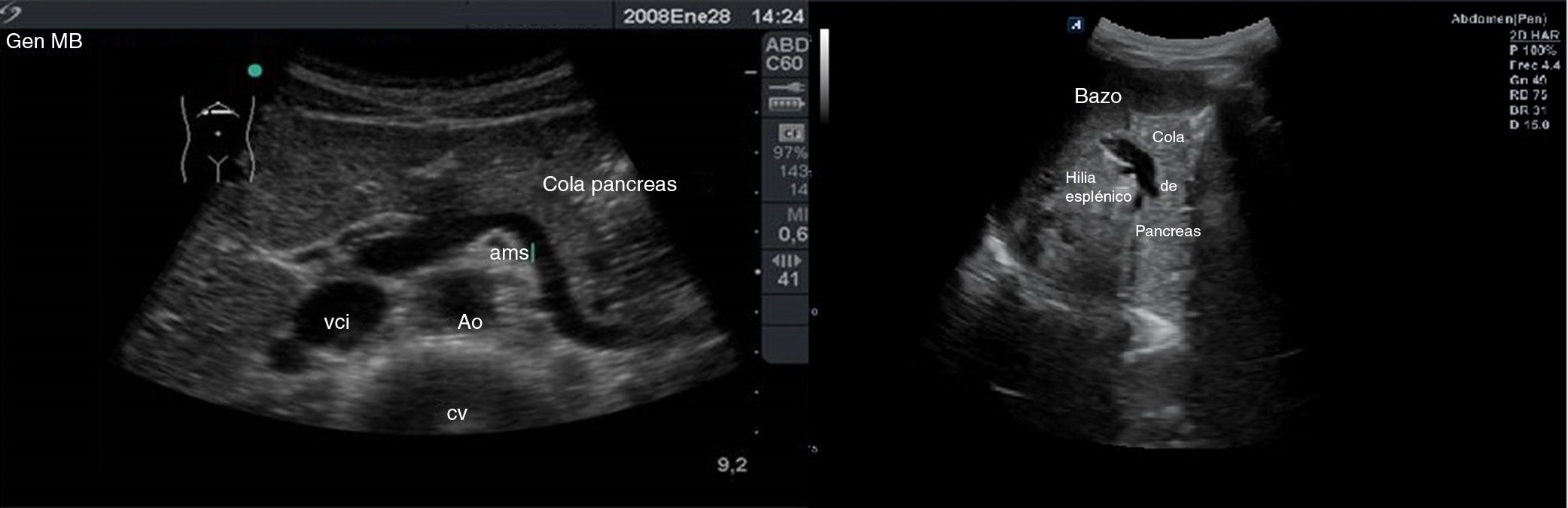
El corte oblicuo a nivel del epigastrio se usa para la visualización de la cola del páncreas y consiste en situar la sonda de manera oblicua apuntando hacia el hombro izquierdo del paciente. La cola del páncreas también se puede visualizar, en ocasiones, con cortes a nivel de flanco izquierdo utilizando el bazo como ventana acústica (fig. 11).
A la izquierda, imagen de la cola del páncreas conseguida con la sonda en disposición oblicua a nivel de epigastrio apuntando hacia el hombro izquierdo del paciente, con la arteria mesentérica superior (ams), aorta (Ao), vena cava inferior (VCI) y cuerpo vertebral (CV). A la derecha, visualización de la cola del páncreas a través de la ventana del bazo.
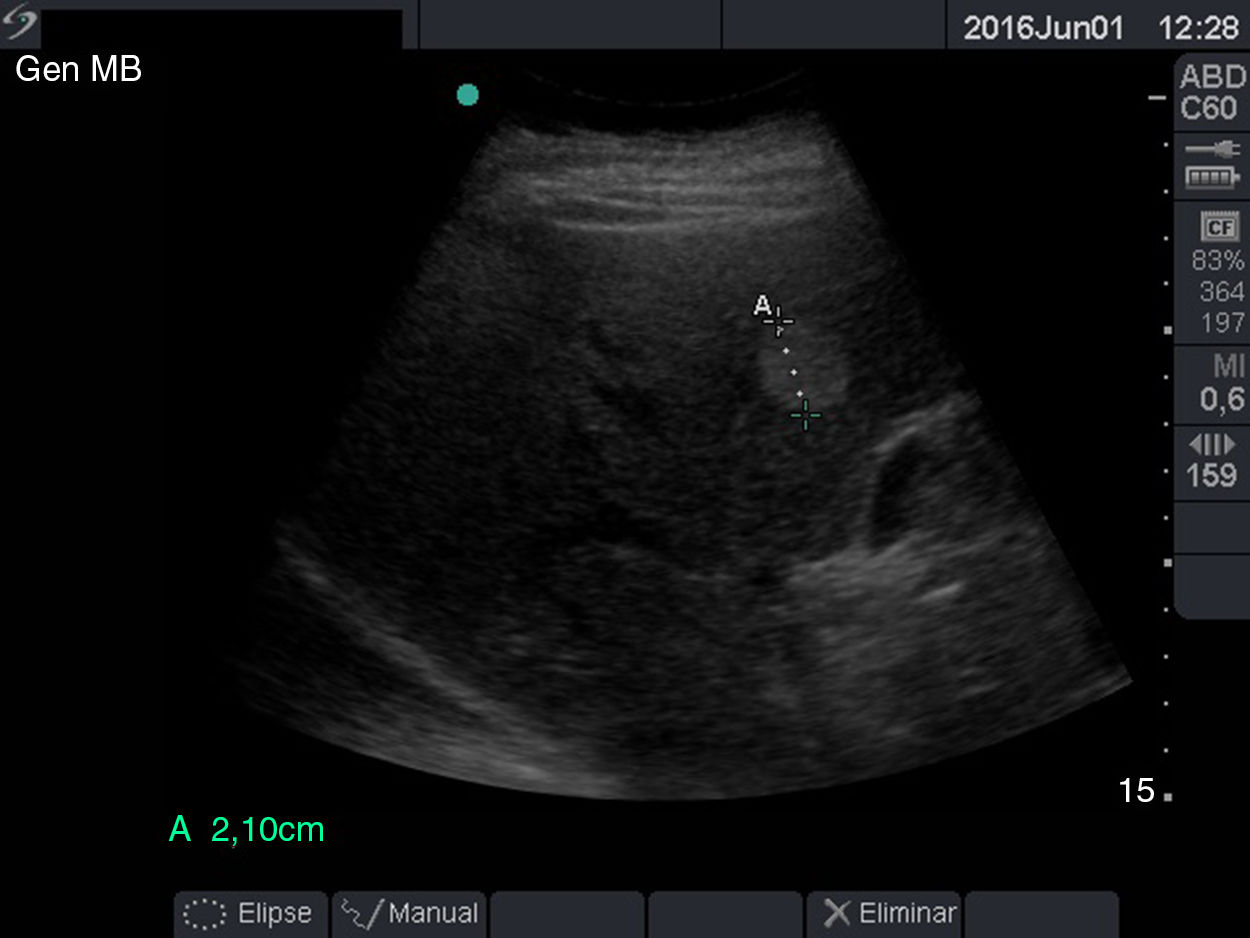
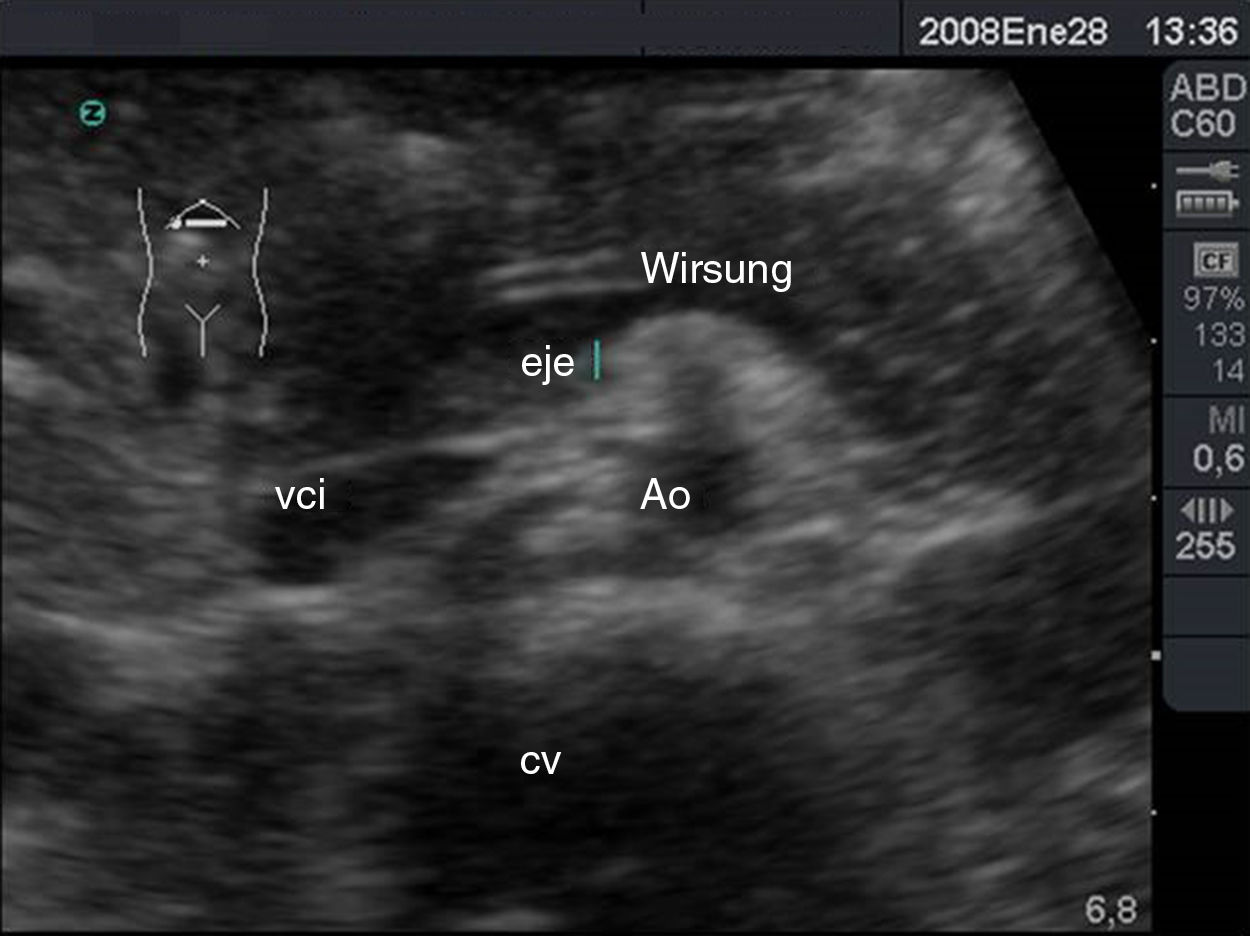
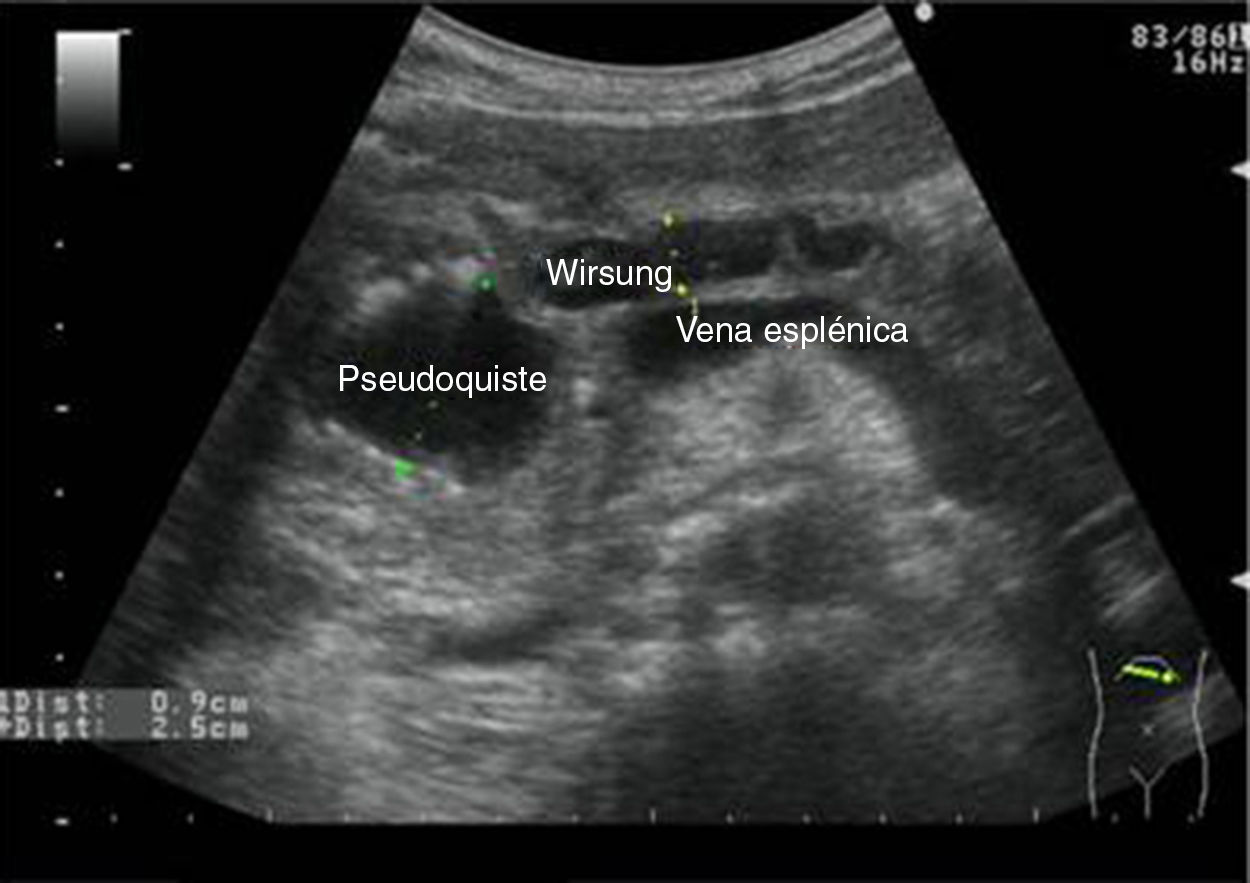
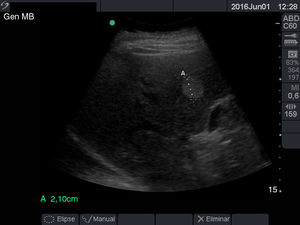
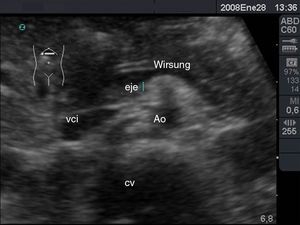
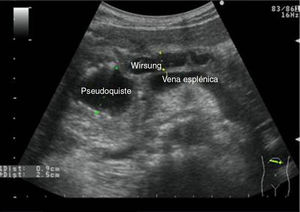
Los diámetros máximos del páncreas varían y son < 3cm para la cabeza y < 2,5cm para el cuerpo y la cola. El conducto de Wirsung (fig. 12) varía entre 1,5mm de diámetro máximo a nivel de la cola y 3mm de diámetro máximo a nivel de la cabeza37.
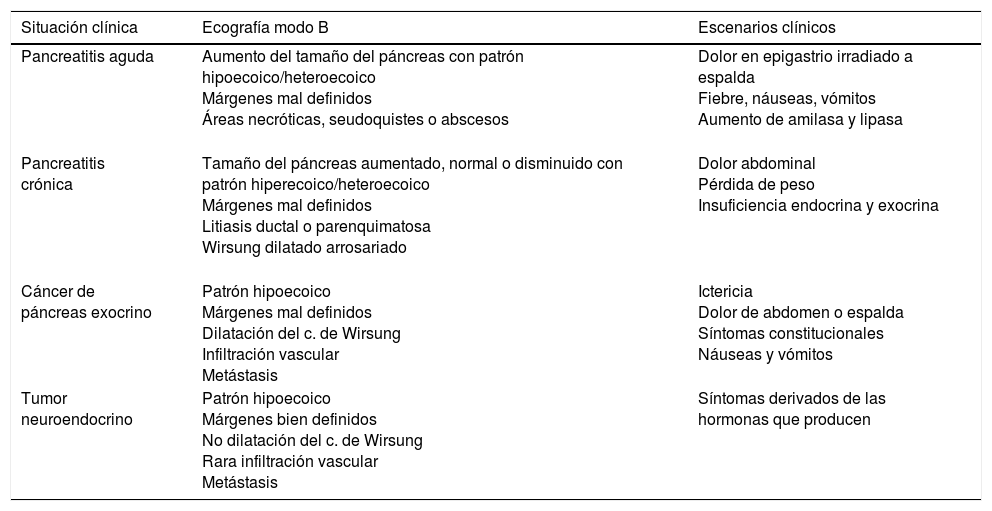
Escenarios clínicos en atención primaria y evidenciaLa situación clínica más frecuente, en nuestro medio, que nos lleva a realizar ecografía del páncreas, es el dolor en el epigastrio y más si este dolor está irradiado a la región dorso-lumbar; otros escenarios clínicos38 son la ictericia, el síndrome constitucional o las alteraciones analíticas, como la leucocitosis y el aumento de amilasa y lipasa en sangre y orina. A menudo es difícil diferenciar mediante imágenes ecográficas las distintas enfermedades del páncreas, sobre todo entre enfermedades inflamatorias crónicas y enfermedad tumoral (figs. 13 y 14), por lo que habrá que recurrir a pruebas complementarias. El MF debe saber reconocer en las imágenes ecográficas las calcificaciones, las imágenes quísticas o la dilatación de la vía biliar y del conducto de Wirsung (fig. 13), la hiper o hipoecogenicidad (fig. 14) y los márgenes del órgano, entre otros, ya que nos pueden orientar a identificar le lesión que afecta al órgano (tabla 3).
Escenarios clínicos y hallazgos ecográficos del páncreas
| Situación clínica | Ecografía modo B | Escenarios clínicos |
|---|---|---|
| Pancreatitis aguda | Aumento del tamaño del páncreas con patrón hipoecoico/heteroecoico Márgenes mal definidos Áreas necróticas, seudoquistes o abscesos | Dolor en epigastrio irradiado a espalda Fiebre, náuseas, vómitos Aumento de amilasa y lipasa |
| Pancreatitis crónica | Tamaño del páncreas aumentado, normal o disminuido con patrón hiperecoico/heteroecoico Márgenes mal definidos Litiasis ductal o parenquimatosa Wirsung dilatado arrosariado | Dolor abdominal Pérdida de peso Insuficiencia endocrina y exocrina |
| Cáncer de páncreas exocrino | Patrón hipoecoico Márgenes mal definidos Dilatación del c. de Wirsung Infiltración vascular Metástasis | Ictericia Dolor de abdomen o espalda Síntomas constitucionales Náuseas y vómitos |
| Tumor neuroendocrino | Patrón hipoecoico Márgenes bien definidos No dilatación del c. de Wirsung Rara infiltración vascular Metástasis | Síntomas derivados de las hormonas que producen |
Se trata de una técnica fundamental en el estudio de los procesos inflamatorios, ya que no solo valora las alteraciones del parénquima pancreático, sino que orienta la etiología (biliar o alcohólica), es fundamental en la detección y el seguimiento de las posibles complicaciones y sirve como guía en las punciones tanto diagnósticas como terapéuticas. Los principales objetivos de la ecografía en MF son distinguir un páncreas normal de otro anormal y diferenciar las pancreatitis de las neoplasias malignas.
Disponemos de estudios que ponen de manifiesto un elevado grado de concordancia entre las ecografías abdominales realizadas por radiólogos y MF formados en ecografía5, con un índice kappa superior a 0,8, tanto para el diagnóstico principal como para la evaluación de cada órgano por separado, exceptuando la ecografía de páncreas y bazo. La concordancia de los hallazgos ecográficos patológicos en AP respecto al servicio de radiología se mueve en torno al 89% (IC del 95%, del 82 al 98%), con resultados similares tanto en estudios nacionales como internacionales.
Con relación a la concordancia por órganos, diversos estudios revelan una sensibilidad superior al 75% y una especificidad superior al 90%. El bajo índice de concordancia en el caso del bazo podría ser debido a los criterios aplicados en la interpretación de la esplenomegalia y en páncreas (un órgano retroperitoneal) podría ser debido a su situación anatómica y, quizás, a una necesaria mayor pericia39.
Utilidad de la ecografía clínica del páncreas en atención primariaAunque en principio pudiera parecer que la EA ha sido desplazada por otras técnicas más avanzadas, esta sigue siendo la primera técnica de elección en la evaluación inicial del páncreas por su inocuidad, fácil accesibilidad, rapidez de realización y buena correlación coste-efectividad, dado que es una técnica relativamente barata, con una alta rentabilidad diagnóstica y, en manos expertas, terapéutica. La EA es una técnica de gran ayuda en el diagnóstico de procesos inflamatorios (pancreatitis aguda y crónica) y sus complicaciones (abscesos, seudoquistes) y en el cáncer de páncreas40. La rentabilidad de la EA en manos del MF experimentado ofrece pocas dudas, ya que por su proximidad y conocimiento del paciente, por la fácil accesibilidad de este, por la portabilidad de los nuevos equipos que hasta se pueden utilizar a la cabecera del paciente y por la reproductibilidad permiten un diagnóstico rápido que acorta los tiempos de atención al paciente.
La ecografía es una técnica segura y fiable que aumenta la capacidad diagnóstica, agiliza y mejora la toma de decisiones de los profesionales de la medicina en cualquier ámbito de ejercicio. El MF, que debe ser competente para abordar la práctica totalidad de los problemas de salud de las personas, es un especialista idóneo para incorporar esta herramienta a su actividad, dotándose con ella de una capacidad de manejo hasta ahora desconocida, y siendo muy numerosas las situaciones clínicas de la práctica habitual en las cuales se puede beneficiar de ella de modo fiable, eficiente y eficaz.
Al tratarse de una tecnología muy dependiente del explorador, se hace necesario asegurar la competencia de quienes la practican, definir los beneficios y los potenciales riesgos que su uso puede generar, así como sus escenarios de aplicación, en aras de evitar exploraciones innecesarias y minimizar el coste oportunidad que puede suponer incorporar esta actividad a una agenda de por sí desbordada. Este trabajo pretende resumir el estado actual de la ecografía clínica abdominal y su utilidad para el MF en aquellos escenarios en los que resulta fiable y eficaz.
La ecografía clínica es una herramienta que facilita y agiliza la toma de decisiones en cualquier entorno de atención médica.
El MF es el especialista que más se puede beneficiar del empleo de la ecografía porque debe ser competente en todos los terrenos de la patología.
La EA, por su fiabilidad, seguridad, reproducibilidad y bajo coste, debe estar accesible para su empleo en AP.
La ecografía clínica abdominal, aplicada en escenarios concretos, y con una técnica de estudio definida, confirma o descarta enfermedad con elevada fiabilidad.
Este artículo revisa la fiabilidad y utilidad de la ecografía clínica hepatobiliar y pancreática.
Los autores declaran que no tienen conflicto de interés en relación con este trabajo.