La biopsia de ganglio centinela (GC) es la técnica de elección para el estudio de extensión de la axila en la mujer con cáncer de mama sin afectación ganglionar. Por el contrario, la linfadenectomía axilar (LA) constituye el procedimiento idóneo para las pacientes con afectación metastásica del GC. Durante los últimos años diferentes estudios han sugerido que algunas pacientes con afectación del GC pueden ser tratadas sin LA. Este artículo expone la revisión bibliográfica realizada por nuestro grupo multidisciplinar y su estrategia para la supresión de la LA en mujeres con afectación metastásica del GC. En esta nueva estrategia la LA no se llevaría a cabo en mujeres con tumores T1, con afectación de 1-2 GC e intervenidas mediante una técnica quirúrgica conservadora. Por el contrario, se indicaría la LA en aquellas pacientes con tres o más GC afectados, invasión extracapsular del GC, mujeres mastectomizadas y tumores del subtipo triple negativo o HER2+ que no reciban tratamiento biológico con anticuerpos.
Sentinel lymph node (SLN) biopsy is the standard of practice for assessing axillary spread in clinically node-negative breast cancer patients. On the other hand, axillary lymph node dissection (ALND) is the ideal procedure for patients with SLN metastasis. Different studies over the last few years have suggested that some patients with positive SLN can be treated without ALND. This article presents a literature review carried out by our multidisciplinary group and its strategy for avoiding routine ALND in women with SLN metastases. In this new strategy ALND should not be performed on women with T1 tumours, with 1-2 positive SLN and undergoing breast conservative surgery. On the other hand, ALND would be indicated in those patients with three or more positive SLN, presence of extracapsular invasion, mastectomised women and triple negative subtype or HER2+ tumours that have not received biological treatment with antibodies.
La linfadenectomía axilar (LA) ha sido el procedimiento de elección para el tratamiento de las mujeres con afectación metastásica del ganglio centinela (GC) y ello se ha fundamentado en tres argumentos. En primer lugar, la LA proporciona información pronóstica relevante basada en la afectación cuantitativa de los ganglios axilares de tal forma que, según los criterios TNM, pueden catalogarse en tres grupos pronósticos diferentes (N1, N2, N3)1. Segundo, tradicionalmente se ha planteado que la afectación cuantitativa y cualitativa de los ganglios axilares constituye un elemento decisivo en la planificación del tratamiento adyuvante2. Finalmente, la extirpación de los ganglios residuales mejora el control local del proceso ya que algunos metaanálisis han revelado un 5,4% de beneficio en la supervivencia asociado a la realización de la LA3.
A pesar de esta argumentación, en la actualidad existe un interés decreciente por la LA que se debe a tres hechos. El primero se relaciona con el escaso beneficio de la LA para muchas enfermas con cáncer de mama. Así, entre el 50 y el 60% de las mujeres con GC afectado no presentarán enfermedad en el resto de ganglios axilares4,5. Al mismo tiempo, la mayoría de estas enfermas con GC afectado recibirán quimioterapia adyuvante y su indicación no dependerá del número de ganglios con metástasis. En segundo lugar, en un grupo significativo de enfermas la toma de decisiones para la planificación del tratamiento adyuvante se fundamentará en el estudio inmunohistoquímico de la tumoración, el cual posee un mayor peso en la decisión terapéutica que la propia LA. Finalmente, durante los años 20105 y 20116 han sido publicados los primeros resultados de ensayos clínicos que analizan de forma específica el impacto de la LA en el control local y la supervivencia de mujeres con GC afectado, y que no han demostrado beneficio alguno en las pacientes intervenidas con LA. Estos datos están generando un cambio en la valoración de la mujer con afectación del GC y que desplaza la actitud actual de indicación absoluta de la LA hacia un nuevo manejo en donde se justifique dicha técnica.
Por todo ello, en la actualidad se precisa sistematizar la práctica clínica con respecto al tratamiento de la axila de la mujer con GC afectado atendiendo a las evidencias proporcionadas por la literatura científica con el objetivo de establecer un consenso multidisciplinar que garantice la seguridad oncológica y la mejora en la calidad de vida de estas mujeres. El objetivo de este artículo es presentar los resultados de la revisión bibliográfica realizada por nuestro grupo multidisciplinar sobre los criterios para evitar la LA en mujeres con afectación metastásica del GC.
Análisis de la literatura científicaEl ensayo ACOSOG Z0011 constituye el estudio de referencia para la discusión del abandono de la LA ya que se centra en mujeres con afectación del GC por macrometástasis5,6. En el mismo se incluyeron mujeres diagnosticadas de un carcinoma infiltrante de mama mayores de 18 años, con tumores menores de 5cm (T1-T2), sin afectación clínica axilar e intervenidas mediante un procedimiento quirúrgico conservador. Las pacientes en las que el GC estaba afectado se aleatorizaron a observación y LA (en estas últimas se exigió un mínimo de 10 ganglios en la LA) y todas las enfermas del estudio recibieron tratamiento radioterápico mediante dos campos tangenciales (se excluyó un tercer campo para sobreimpresión). Se excluyeron del estudio las enfermas con invasión extracapsular del GC o aquellas con más de dos GC afectados.
Tras un seguimiento mínimo de seis años, se observaron recurrencias locales en el 3,1% de las mujeres con LA y en el 1,6% de las pacientes en observación, mientras que las recurrencias axilares fueron de 0,9 y 0,5%, respectivamente. El estudio multivariable demostró que solo el grado tumoral y la edad se asociaban a la recaída regional (mayor grado tumoral y menor edad de la paciente).
Este ensayo clínico presenta tres puntos destacados:
- -
El 27% de las mujeres pertenecientes al brazo de LA presentaban metástasis en otros ganglios axilares no centinelas, lo que indica que en el brazo aleatorizado a observación (no LA) también presentaban, probablemente, una incidencia similar. Las recaídas axilares en ambos brazos fueron idénticas y menores del 1% lo cual sugiere que no todos los GC con afectación metastásica progresarán a recaída regional y que la LA no mejora este control regional al menos durante los primeros seis años.
- -
La incidencia de recaídas axilares (menor al 1% en ambos grupos) es menor a la esperada por los falsos negativos, lo cual refuerza la hipótesis del papel de los tratamientos adyuvantes en el control locorregional.
- -
El seguimiento mínimo de seis años en este estudio hace poco probable que en el futuro se incremente la incidencia de recaídas axilares o existan diferencias en la supervivencia entre los dos grupos analizados. Ensayos clínicos previos7–9 han demostrado que la gran mayoría de las recurrencias se producen entre los 14 y los 30 meses lo cual hace poco probable un ascenso significativo de las mismas en años venideros. Este dato también es importante a la hora de analizar la supervivencia ya que el análisis de varios ensayos clínicos como el EBCTCG han demostrado que solo se producen diferencias en la supervivencia cuando la recurrencia locorregional es mayor del 10% a cinco años10.
El ensayo Z0011 también presenta limitaciones significativas:
- -
El estudio no concluyó el reclutamiento de pacientes previstas (se incluyeron 891 enfermas de las 1.900 previstas).
- -
El 80% de las pacientes tenían receptores de estrógeno positivos lo que sesga la muestra hacia tumores de buen comportamiento biológico y susceptibles a la manipulación hormonal.
- -
La mayoría de las pacientes presentaron una mínima carga tumoral en la axila debido a que se excluyeron mujeres con más de 2 GC afectados y con afectación extracapsular. Por lo tanto, el estudio se centra en parte de las enfermas de la categoría N1a de la UICC.
- -
En la mayoría de las enfermas no se realizó análisis inmunohistoquímico del GC lo cual limita el diagnóstico de micrometástasis en este estudio.
- -
No se realizaron estudios del ErbB2 ya que al inicio del ensayo no era un procedimiento estándar en el estudio histológico, lo cual limita el análisis de los datos en los tumores con expresión de esta oncoproteína o en los triples negativos.
- -
Aunque no se apreciaron diferencias con significación estadística entre los dos grupos, sí parece existir una tendencia a la inclusión de casos más avanzados en el grupo de linfadenectomía con tumores de mayor tamaño, mayor invasión linfovascular y un mayor número de ganglios axilares afectados (el 40,8% de las pacientes del grupo de LA tuvieron dos o más ganglios afectados mientras que en el grupo de GC esta incidencia descendió al 21,9%).
- -
Por último, existen deficiencias metodológicas que disminuyen la validez del estudio como son una baja estimación de supervivencia para el grupo control (75% a cinco años) o la baja representatividad de la muestra debido al escaso reclutamiento de enfermas en muchos hospitales que ha provocado que menos del 50% de las pacientes inicialmente previstas para la aleatorización hayan sido finalmente incluidas en el estudio.
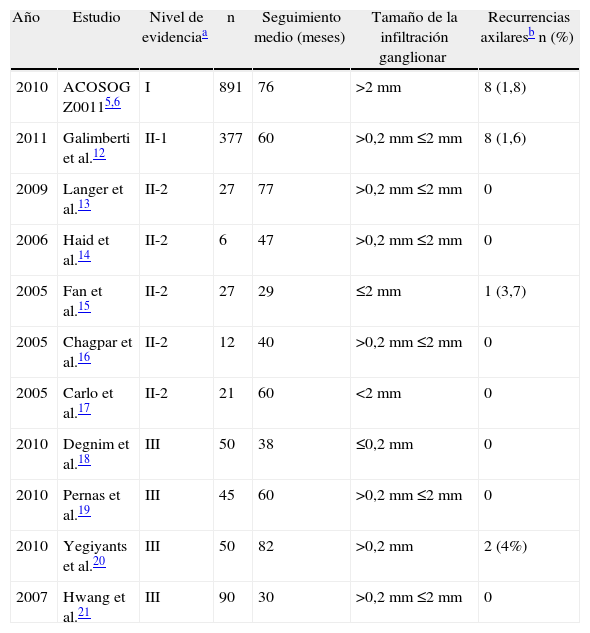
Además del ensayo Z0011, otros estudios han analizado mujeres con afectación metastásica del GC aunque la mayoría de ellos se han centrado en la invasión micrometastásica y de células aislada (tabla 1). Entre ellos destaca, por su metodología y número de pacientes, el estudio de Galimberti et al.12 que analizan 377 pacientes consecutivos con micrometástasis en GC a quienes no se practicó LA. Durante el seguimiento se detectaron 8 recurrencias axilares y el estudio multivariable solo identificó el tamaño tumoral como único factor de riesgo para la recaída axilar. Existe un segundo grupo de estudios prospectivos13–17 con buen diseño metodológico, pero con escaso número de pacientes. Entre ellos destaca la experiencia de Langer et al.13 con un análisis de 27 mujeres a las que no se realizó LA tras detectar micrometástasis en GC sin que se observasen recurrencias axilares durante un seguimiento medio de 77 meses. Finalmente, un tercer grupo de estudios18–21 analizan de forma retrospectiva mujeres con afectación metastásica del GC sin LA. Entre ellos destaca la experiencia de Hwang et al.21 que analizan 196 pacientes con micrometástasis a las que no se realizó LA basado en las preferencias del equipo médico o de la paciente sin que se observasen recaídas axilares durante el período de estudio (seguimiento medio de 30 meses). La conclusión final en la mayoría de estos estudios ha sido que existe un grupo seleccionado de pacientes con afectación del GC en donde la observación clínica es una opción segura frente a la LA.
Relación de estudios que analizan la observación clínica como opción ante un ganglio centinela con afectación metastásica
| Año | Estudio | Nivel de evidenciaa | n | Seguimiento medio (meses) | Tamaño de la infiltración ganglionar | Recurrencias axilaresb n (%) |
| 2010 | ACOSOG Z00115,6 | I | 891 | 76 | >2mm | 8 (1,8) |
| 2011 | Galimberti et al.12 | II-1 | 377 | 60 | >0,2mm ≤2mm | 8 (1,6) |
| 2009 | Langer et al.13 | II-2 | 27 | 77 | >0,2mm ≤2mm | 0 |
| 2006 | Haid et al.14 | II-2 | 6 | 47 | >0,2mm ≤2mm | 0 |
| 2005 | Fan et al.15 | II-2 | 27 | 29 | ≤2mm | 1 (3,7) |
| 2005 | Chagpar et al.16 | II-2 | 12 | 40 | >0,2mm ≤2mm | 0 |
| 2005 | Carlo et al.17 | II-2 | 21 | 60 | <2mm | 0 |
| 2010 | Degnim et al.18 | III | 50 | 38 | ≤0,2mm | 0 |
| 2010 | Pernas et al.19 | III | 45 | 60 | >0,2mm ≤2mm | 0 |
| 2010 | Yegiyants et al.20 | III | 50 | 82 | >0,2mm | 2 (4%) |
| 2007 | Hwang et al.21 | III | 90 | 30 | >0,2mm ≤2mm | 0 |
Para evitar la LA en la mujer con afectación del GC se debe garantizar un control locorregional similar a la LA que no disminuya la posibilidad de curación. La principal incertidumbre en este grupo de pacientes es el impacto sobre la supervivencia y lo periodos libres de enfermedad residual en axila. La literatura científica aporta datos contradictorios a este respecto. Por un lado, algunos ensayos clínicos8 evidencian en pacientes con GC sin afectación, y sin LA, una incidencia de recaídas axilares menor a la esperada para los falsos negativos. El propio ensayo Z0011 muestra que en pacientes con afectación ganglionar, el brazo de observación presenta una incidencia similar de recidivas al grupo de enfermas con LA en donde el 27% presentaban otros ganglios afectados. Por el contrario, el estudio de Lupe et al.22 encuentra un incremento de las recaídas locorregionales a 10 años del 6,2 y 10,3% en las enfermas con afectación micrometastásica y macrometastásica del GC, respectivamente, y que se elevan al 25% en mujeres de alto riesgo (<45 años, grado histológico III, invasión linfovascular, receptores estrogénicos negativos). Asimismo, los datos preliminares del ensayo canadiense MA 2023, que analiza el impacto en la supervivencia y periodos libres de enfermedad de la radioterapia regional en mujeres intervenidas mediante cirugía conservadora, demuestran una disminución de las recaídas regionales en el grupo de enfermas en las que se añade la radioterapia regional a la radioterapia de la mama.
A la espera de resultados, la selección de criterios para el abandono de la LA en mujeres con afectación del GC debe fundamentarse en el estudio cuyo diseño se enfocó específicamente a este objetivo y por ello parece prudente que los criterios del Z0011 sean los que se utilicen inicialmente. De esta forma, podemos establecer los siguientes criterios (tabla 2) para evitar la LA en mujeres con GC metastatizado:
- -
Criterios de inclusión: mujeres con tumores menores de 5cm (T1-T2) sin afectación clínica axilar, intervenidas mediante un procedimiento conservador que requiera radioterapia postoperatoria en la mama, y con afectación de 1 o 2 GC. Aunque el criterio de inclusión del Z0011 ha sido el de tumores menores de 5cm, la mayoría de los tumores incluidos en el ensayo (cerca del 70%) eran menores de 2cm (T1) y por ello parece oportuno que el abandono de la LA se realice inicialmente en este grupo de pacientes. La afectación clínica de la axila constituye un criterio subjetivo, ya que se encuentra supeditado a la experiencia clínica del cirujano, y por ello debe ser sustituido en la actualidad por la ecografía axilar.
- -
Criterios de exclusión: se ha excluido de la observación clínica a las mujeres con GC afectado sometidas a mastectomía o irradiación parcial de la mama. Los criterios utilizados por nuestro grupo para la irradiación de la pared costal tras mastectomía han sido la presencia de afectación extracapsular y/o la presencia de 3 o más ganglios axilares afectados. Estos dos criterios han sido criterios de exclusión en el estudio Z0011 por lo que no cabe admitir enfermas mastectomizadas con GC afectado para observación. La irradiación parcial de la mama limita la exposición de la axila a esta radiación privando a las enfermas de un factor crítico para el control locorregional.
Criterios para evitar la linfadenectomía axilar en pacientes con afectación metastásica del ganglio centinela en el Hospital Abente y Lago (Complexo Hospitalario Universitario A Coruña)
| Criterios de inclusióna | - Tumores T1- Afectación metastásica de 1 o 2 ganglios centinelas- Cirugía conservadora de la mama- Irradiación de la mama con campos tangenciales optimizados a la axila |
| Criterios de exclusiónb | - Afectación metastásica de 3 o más ganglios centinelas- Invasión extracapsular del ganglio centinela- Pacientes mastectomizadas- Imposibilidad para la radioterapia postoperatoria de la mama- Tumores subtipo triple negativo- Tumores subtipo HER2+ sin tratamiento biológico con anticuerpos |
Además de estos criterios de exclusión, fundamentados en el ensayo Z0011, no debemos olvidar que las características histológicas del tumor deben ser consideradas por el grupo multidisciplinar en la valoración individual de la supresión de la LA, tal como demostró el estudio de Lupe et al. antes citado22 y otros ensayos clínicos. Así, los tumores de alto grado incrementan el riesgo para la recurrencia locorregional y sistémica en pacientes sin afectación ganglionar, tal como demostró el ensayo NSABP B-0624, y la presencia de invasión linfovascular eleva en 4,7 veces el riesgo de fracaso en el control del proceso25.
- -
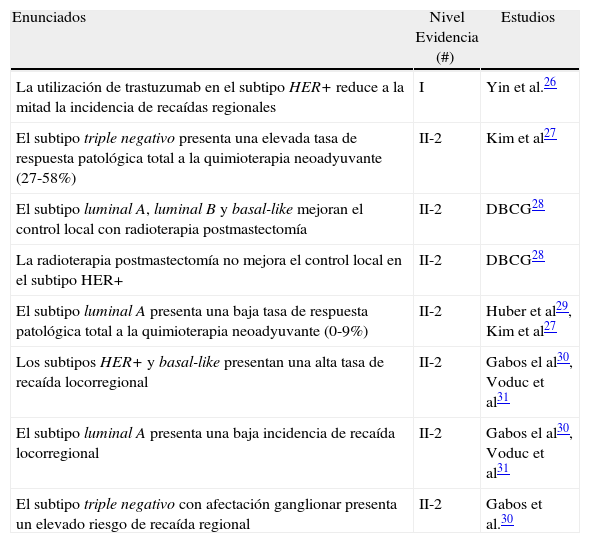
Criterios moleculares: una de las limitaciones del estudio Z0011 es la ausencia de resultados en función de los subtipos moleculares debido, fundamentalmente, a que durante su planificación (finales de los años noventa) el estudio del C-erbB-2 no estaba estandarizado en el análisis inmunohistoquímico de la enfermedad. No obstante, esta clasificación molecular constituye en la actualidad la base del tratamiento individualizado de la enfermedad y por ello parece lógico complementar los criterios de inclusión/exclusión con la valoración del perfil molecular para garantizar la máxima seguridad en el control locorregional del proceso. La tabla 3 resume las conclusiones de diferentes estudios que relacionan el control locorregional y el subtipo tumoral.
Tabla 3.Implicaciones del subtipo molecular en la planificación y estrategia quirúrgica del cáncer de mama
Enunciados Nivel Evidencia (#) Estudios La utilización de trastuzumab en el subtipo HER+ reduce a la mitad la incidencia de recaídas regionales I Yin et al.26 El subtipo triple negativo presenta una elevada tasa de respuesta patológica total a la quimioterapia neoadyuvante (27-58%) II-2 Kim et al27 El subtipo luminal A, luminal B y basal-like mejoran el control local con radioterapia postmastectomía II-2 DBCG28 La radioterapia postmastectomía no mejora el control local en el subtipo HER+ II-2 DBCG28 El subtipo luminal A presenta una baja tasa de respuesta patológica total a la quimioterapia neoadyuvante (0-9%) II-2 Huber et al29, Kim et al27 Los subtipos HER+ y basal-like presentan una alta tasa de recaída locorregional II-2 Gabos el al30, Voduc et al31 El subtipo luminal A presenta una baja incidencia de recaída locorregional II-2 Gabos el al30, Voduc et al31 El subtipo triple negativo con afectación ganglionar presenta un elevado riesgo de recaída regional II-2 Gabos et al.30 - -
Subtipo luminal A/B: constituyen el 70% de los cánceres de mama y se caracterizan por la presencia de RE+, buen pronóstico (especialmente el subtipo A) y baja respuesta al tratamiento quimioterápico neoadyuvante. El 83% de las participantes en el estudio Z0011 tenian tumores RE+ lo cual supone un sesgo importante de la muestra hacia tumores con bajo riesgo para la recurrencia locorregional. A pesar de ello, el estatus RE- no debe considerarse una indicación absoluta para la LA excepto cuando se asocia a la ausencia de C-erbB-2 (triple negativo), como se comentará posteriormente.
- -
Subtipo HER2: estos tumores se caracterizan por la sobreexpresión HER2 La expresión del HER2 constituye un factor de riesgo para la recaída regional debido a las características biológicas de estos tumores y a su radiorresistencia. No obstante el metaanálisis realizado por Yin et al.26 ha demostrado que la administración de trastuzumab disminuye a la mitad el índice de recaídas en los tumores con expresión HER2 y por ello su administración es indispensable para garantizar el control locorregional en aquellas pacientes con afectación del GC en las que pretendamos obviar la LA. Por el contrario, la ausencia de expresión HER2 asociada a la ausencia de receptores hormonales (triple negativo) no dispone de un tratamiento adyuvante específico, a excepción de la quimioterapia, y define un grupo de mujeres de alto riesgo para la recaída locorregional. A pesar de ello, diferentes ensayos clínicos han demostrado que los tumores basal-like obtienen un buen control tras la irradiación postmastectomía28 y una elevada respuesta total al tratamiento quimioterápico neoadyuvante27, que en algunas experiencias supera el 50%. Pese a ello, en este grupo de pacientes triple negativas debe proponerse la LA cuando el GC se encuentre metastatizado debido a su elevado riesgo de recurrencia regional y a la espera de nuevos estudios que identifiquen un subgrupo de mujeres con menor riesgo para la misma.
En la actualidad el estudio intraoperatorio del GC permite identificar a las pacientes con afectación metastásica axilar para la realización de una LA en el mismo tiempo quirúrgico de la BGC, evitando la reintervención en un segundo ingreso. La introducción del método OSNA en gran parte de los hospitales ha garantizado una especificidad del 100% evitando los falsos negativos intraoperatorios de los métodos no moleculares32. Sin embargo, la supresión de la LA en las pacientes con GC mestastásico contradice esta estrategia ya que la decisión final sobre el vaciamiento debería ser realizada a posteriori por el comité multidisciplinar una vez disponible toda la información del caso clínico. En este nuevo escenario clínico el grupo multidisciplinar deberá valorar la supresión del estudio intraoperatorio porque la decisión final sobre la LA se realizará de forma diferida en la reunión del comité. En esta línea se encuentra la opinión del Grupo de Patología Mamaria del MD Anderson para quienes la biopsia intraoperatoria es innecesaria en aquellas pacientes que cumplen los criterios del Z0011 ya que la decisión de vaciar o no la axila se discutirá en sesión clínica33. A pesar de ello, creemos que existen razones para continuar con el estudio intraoperatorio del GC ya que nos permite el análisis de otros ganglios con carga isotópica para su valoración en nomogramas o para constatar la afectación de tres o más ganglios, que nos indica la necesidad de LA.
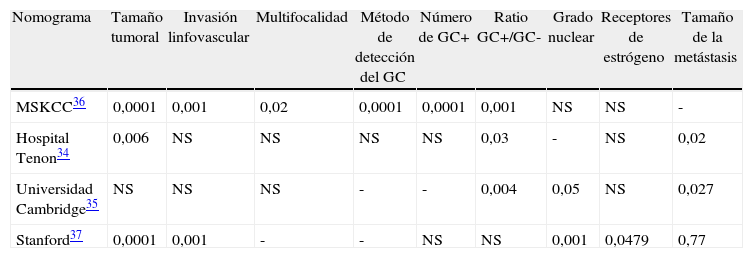
¿Es necesaria la realización de un nomograma?Desde hace unos años se ha popularizado la utilización de nomogramas para el cálculo de probabilidad en la afectación de ganglios no centinelas y, al menos, se han descrito once herramientas de este tipo. La tabla 4 resume las características de los cuatro nomogramas utilizados con mayor frecuencia34,37. Según estos datos, el nomograma del MSK presenta la mayor discriminación para predecir la probabilidad de metástasis en ganglios no centinelas en las pacientes con afectación del GC y en la actualidad es el de mayor difusión en la práctica clínica. Una de las principales críticas a este nomograma ha sido la no inclusión de la variable micrometástasis como variable independiente y que en algunos estudios38,39 no superó el valor mínimo exigido de 0,7 para la predicción. Si embargo, otros autores37 han validado este nomograma para enfermas con micrometástasis en GC al demostrar curvas de funcionamiento de 0,77. La utilización de nomogramas como elemento único en la toma de decisión clínica tiene dos limitaciones. Por un lado, estas herramientas constituyen un elemento valioso en la institución de origen pero pueden perder su precisión cuando se aplican a otras instituciones porque el perfil de las pacientes puede ser diferente. Por otro lado,los nomogramas actuales no incluyen los subtipos tumorales como variable independiente, solo el nomograma del MSK incluye los receptores estrogénicos pero en su elaboración no se introdujo la expresión del HER2 lo que ha impedido valorar el papel de subtipo en la afectación de los ganglios no centinelas. Recientemente el metaanálisis de Parra et al.40 ha analizado el estado HER2 y no ha encontrado relevancia clínica para esta variable. Por todo ello, la utilización de estos nomogramas constituye un elemento útil para la valoración individual en este grupo de pacientes ya que una probabilidad menor del 10% puede ayudar al grupo multidisciplinar a recomendar la observación mientras que cifras superiores al 20% incrementarían el riesgo de enfermedad residual en axila. En todo caso, se debe asegurar una decisión individualizada en donde el resultado del nomograma sea un elemento más, y no el único, en la decisión final.
Análisis multivariante para la valoración de los nomogramas predictores de afectación de ganglios no centinelas
| Nomograma | Tamaño tumoral | Invasión linfovascular | Multifocalidad | Método de detección del GC | Número de GC+ | Ratio GC+/GC- | Grado nuclear | Receptores de estrógeno | Tamaño de la metástasis |
| MSKCC36 | 0,0001 | 0,001 | 0,02 | 0,0001 | 0,0001 | 0,001 | NS | NS | - |
| Hospital Tenon34 | 0,006 | NS | NS | NS | NS | 0,03 | - | NS | 0,02 |
| Universidad Cambridge35 | NS | NS | NS | - | - | 0,004 | 0,05 | NS | 0,027 |
| Stanford37 | 0,0001 | 0,001 | - | - | NS | NS | 0,001 | 0,0479 | 0,77 |
GC: ganglio centinela; MSK: Memorial Sloan-Kettering Cancer Center; NS: no significativo.
La irradiación de la mama constituye un tratamiento indispensable para garantizar el control local del proceso en los procedimientos conservadores. Sin embargo, desde la instauración de la biopsia del GC como método de elección para el estudio de extensión han surgido pruebas del papel de la radioterapia en el control axilar de la enfermedad y que pueden resumirse en tres apartados diferentes (tabla 5). Primero, los campos tangenciales utilizados durante la irradiación mamaria inciden en la axila de forma variable dependiendo de la planificación y de la anatomía de la paciente. La dosimetría en los clips quirúrgicos en axila y la planificación 3D han permitido demostrar este argumento tal como demuestran Chung47 y McCormick48 en sus estudios. Segundo, la incidencia de recaídas axilares en mujeres con afectación del GC (micrometástasis o macrometástasis) sin LA es idéntica a las mujeres con LA cuando se asocia radioterapia postoperatoria en mama. Esta conclusión obtiene el máximo nivel de evidencia ya que se apoya en dos ensayos clínicos5,41 que han llegado a la misma conclusión mediante una selección distinta de enfermas. Tercero, la optimización de los campos tangenciales durante la planificación de la radioterapia mamaria permite incrementar las dosis de irradiación axilar a niveles terapéuticos. Esta posibilidad es de gran trascendencia clínica ya que permite elevar el control regional en mujeres con afectación del GC en las que se pretenda omitir la LA. Al igual que el grupo del MD Anderson, creemos que en toda paciente con GC afectado en la que se pretenda omitir la LA debe realizarse una planificación que garantice dosis terapéuticas en axila con el fin de incrementar la seguridad oncológica.
Relación de estudios que analizan el control axilar y la irradiación mamaria
| Enunciados | Nivel de evidenciaa | Estudios |
| La irradiación mamaria mediante campos tangenciales reduce la incidencia de recidivas ganglionares en axila (7,2 vs 4,5%) | I | NSABP B-0641 |
| La irradiación de la mama mediante campos tangenciales en mujeres con GC metastatizado presenta una incidencia similar de recaídas axilares con y sin LA (0,9 y 0,5%, respectivamente) | I | ACSOG Z00115 |
| La incidencia de recaídas axilares en mujeres sin afectación metastásica del GC y sin LA es menor que la incidencia esperada por los falsos negativos de la técnica | I | NSABP B-3242, Milan Trial8 |
| En mujeres tratadas con cirugía conservadora la irradiación ganglionar regional reduce el riesgo de recurrencia locorregional y sistémica mejorando los periodos libres de enfermedad | I | MA 20 Trial23 |
| La irradiación de la mama mediante campos tangenciales en mujeres con ganglio GC no metastatizado presenta una incidencia similar de recaídas axilares con y sin LA | II-2 | Wernicke et al.43 |
| Una técnica estándar de campos tangenciales no garantiza dosis terapéuticas en el nivel I axilar (50% de la dosis prescrita) | II-2 | Reed et al.44, Orecchia et al.45 |
| Los campos tangenciales altos incrementan las dosis de irradiación en la axila pero no garantizan el 90% de la dosis prescrita (86, 71 y 73% para los niveles I, II y III, respectivamente) | II-2 | Reznik et al.46 |
| El lecho quirúrgico del GC se encuentra dentro de los campos tangenciales de RDT mamaria en el 38-94% de las pacientes | II-3 | Chung et al.47, McCormick et al.48 |
| La optimización anatómica y geométrica durante la planificación radioterápica incrementa las dosis de irradiación en la axila | II-3 | Smitt et al.49, Takeda et al.50 |
| Un campo tangencial extendido a 2cm por debajo del húmero y 2cm en profundidad a la pared torácica incluyen el 82% de la linfadenectomía axilar y el 100% de las BGC, con una irradiación del 98% de la dosis prescrita | II-3 | Schlembach et al.51 |
GC: ganglio centinela; LA: linfadenectomía axilar.
En conclusión, la literatura científica demuestra que existe un grupo de enfermas con afectación del GC que no se beneficiarán de una LA porque el control locorregional de la enfermedad quedará garantizado por los tratamientos adyuvantes. En el conocimiento actual, este grupo se centra en tumores T1-T2 con una afectación limitada del GC (micrometástasis o 1-2 GC afectados sin invasión extracapsular) y que reciben radioterapia mamaria tras una cirugía conservadora. Existen pruebas de que los subtipos triple negativo y HER2+ presentan un riesgo mayor de recurrencia regional y por ello es preciso valorar individualmente en estos casos la omisión de la LA tras un GC afectado. Asimismo, la literatura confirma el papel de la radioterapia en el control regional de la axila durante la planificación de los campos tangenciales mamarios y por ello se justifica la optimización de dichos campos en mujeres con afectación del GC para asegurar dosis terapéuticas en la axila. Toda esta información debe servir para que los grupos multidisciplinares elaboren una estrategia específica en este grupo de mujeres con el fin de evitar la LA en casos seleccionados.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.