El empleo de mallas confeccionadas con materiales reabsorbibles y estructuras que las permiten fijarse al tejido sin suturas, se plantea como posibilidad terapéutica en la hernioplastia inguinal, disminuyendo tiempos quirúrgicos y mejorando supuestamente dolor y recuperación postoperatoria.
Material y métodosEstudio prospectivo y aleatorizado de pacientes intervenidos de hernia inguinal unilateral entre marzo de 2009 y marzo de 2010. En el grupo AutoAdhesiva (AA) se incluyeron los sometidos a hernioplastia inguinal con malla autoadhesiva (Parietene Progrip®) y en el grupo Lichtenstein clásico (LC) aquellos sometidos a hernioplastia con malla de polipropileno fijada con sutura monofilar. Durante 7 días postoperatorios se evaluaron las complicaciones y el dolor mediante la escala visual analógica.
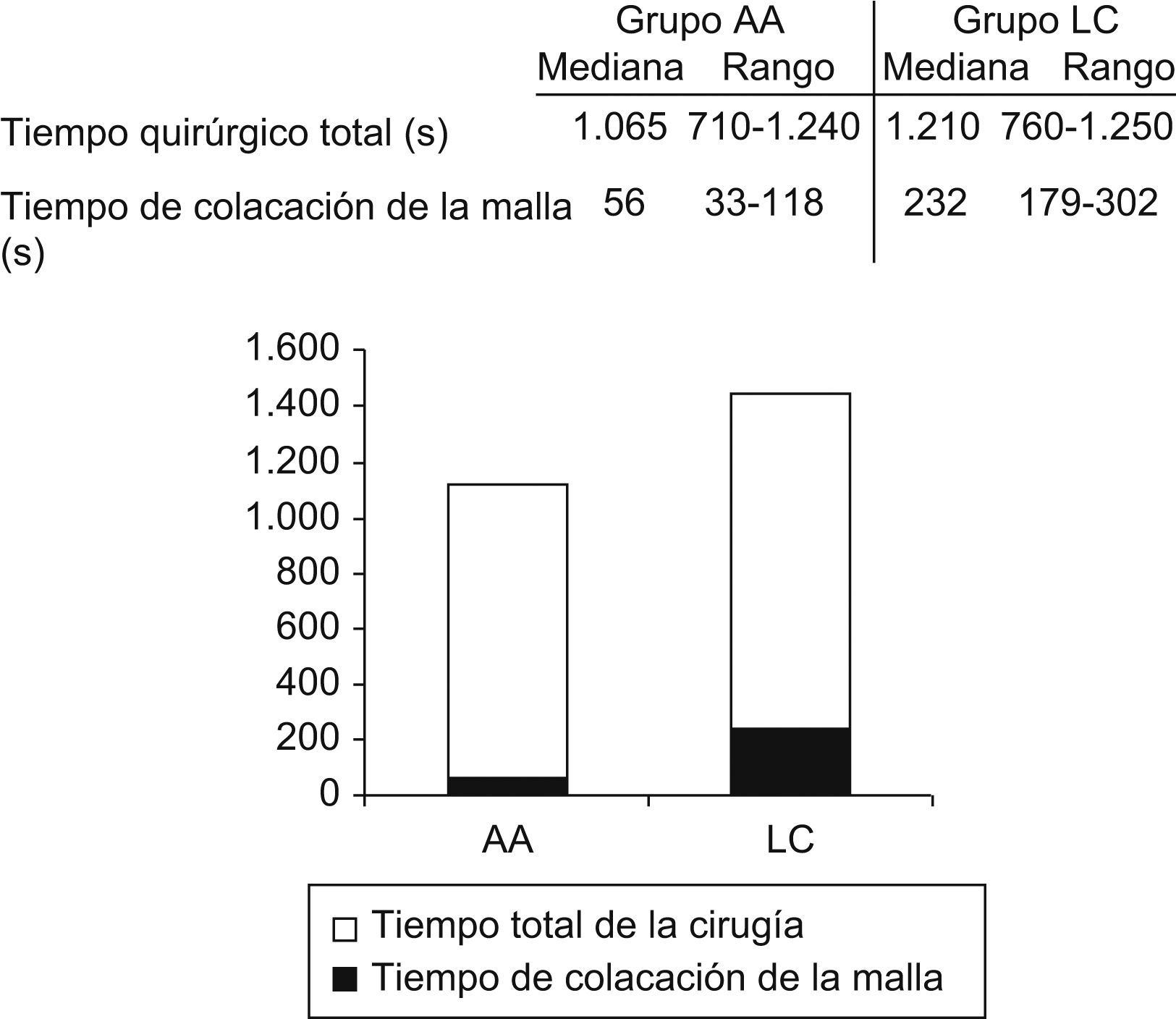
ResultadosUn total de 90 pacientes fueron divididos en 2 grupos de 45. La edad media fue de 60 y 49 años, siendo, en ambos, el tamaño medio del defecto herniario de 3cm y aproximadamente un 60% hernias indirectas. El tiempo de colocación de la malla y el quirúrgico global fue menor en el grupo AA frente al LC: 56 segundos frente a 3minutos y 52 segundos y 17minutos y 45 segundos frente a los 20minutos con 10 segundos respectivamente. No hubo diferencias en estancia hospitalaria, analgesia, complicaciones ni dolor postoperatorio
ConclusiónEl empleo de este tipo de mallas disminuye el tiempo de colocación de la prótesis y el quirúrgico total, sin efecto en el dolor y complicaciones postoperatorias precoces frente a la hernioplastia con malla de polipropileno fijada con sutura monofilar.
The use of meshes made with reabsorbable materials and structures that allow them to be fixed to the tissue without sutures, is considered as a therapeutic possibility in inguinal hernioplasty, reducing surgical times and supposedly improving pain and post-operative recovery.
Material and methodsA prospective randomised study of patients intervened for inguinal hernia between March 2009 and March 2010. Those patients subjected to hernia repair with a self-adhesive mesh (Parietene Progrip®) were placed in the in the SA (self-adhesive) group, and those subjected to hernia repair with a polypropylene mesh fixed with a monofilament suture in the CL (Classic Lichenstein) group. Complications and pain, using the visual analogue scale, were evaluated over 7 days.
ResultsA total of 90 patients were divided into 2 groups of 45. The mean age was 60 y and 49 years, respectively, with the mean size of the hernia defect being 3cm, and approximately 60% were indirect hernias. The time of fixing the mesh and the overall surgery time was lower in the SA group than in the LC group: 56s versus 3min and 52s, and 17min and 45s versus 20min and 10s, respectively. There were no differences in hospital stay, complications or post-operative pain.
ConclusionThe use of this type of mesh reduces the time of fixing the prosthesis and the total surgical time, with no effect on early post-operative pain or surgical complications compared to hernioplasty with a polypropylene mesh fixed with a monofilament suture.
La patología herniaria a nivel inguinal es una de las entidades quirúrgicas que mayor incidencia tiene en nuestros días, representando un amplio número de intervenciones y suponiendo un importante gasto sanitario. Los avances tanto en los materiales protésicos empleados como en las diversas técnicas de reconstrucción de la pared y colocación de la malla han marcado la evolución del manejo quirúrgico de esta enfermedad.
Actualmente, la reciente aparición de mallas confeccionadas con materiales reabsorbibles o las técnicas que emplean elementos como colas de fibrina para la fijación protésica, junto con el empleo de las mallas autoadhesivas o de baja densidad son temas en desarrollo y están pendientes de ser valorados sus resultados clínicos a corto y largo plazo.
El objetivo de este estudio es determinar si en la realización de la hernioplastia inguinal según la técnica de Lichtenstein, la utilización de mallas autoadhesivas y parcialmente reabsorbibles supone beneficios frente a las mallas tradicionalmente empleadas en lo que se refiere a técnica quirúrgica, dolor y complicaciones en el postoperatorio precoz.
Material y métodosHemos realizado un estudio prospectivo, aleatorizado y comparativo de los pacientes intervenidos de hernia inguinal entre marzo de 2009 y marzo de 2010 por nuestro equipo. Se trata de un grupo con amplia experiencia en esta técnica, con más de 2.000 hernioplastias a lo Lichtenstein en los últimos 15 años.
Los pacientes fueron divididos aleatoriamente en 2 grupos de 45 individuos mediante la extracción ciega de un papel rotulado con las letras AutoAdhesiva (AA) o Lichtenstein Clásico (LC) en el interior de una bolsa momentos previos a la cirugía. En el grupo AA se incluyeron los individuos a los que se les realizó una hernioplastia inguinal con malla preformada autoadhesiva de polipropileno y ácido poliláctico (Parietene Progrip®), y en el grupo LC aquellos pacientes sometidos a una hernioplastia tipo Lichtenstein con malla de polipropileno fijada con sutura monofilar.
No se incluyeron en el estudio pacientes que presentaban hernias recidivadas, bilaterales, de localización crural ni aquellos casos que fueron intervenidos de urgencias por alguna complicación aguda.
En el estudio preoperatorio recogimos diferentes variables epidemiológicas y comorbilidades de los pacientes incluidos, catalogando el tipo anatómico de hernia según la clasificación de Gilbert. En todos los casos se empleó la misma pauta de profilaxis antibiótica preoperatoriamente 30minutos antes de la incisión cutánea (cefuroxima 750mg intravenosos y, en pacientes alérgicos, ciprofloxacino 200mg intravenosos) y todos los pacientes fueron intervenidos bajo anestesia intradural, sin infiltrar la herida quirúrgica en ningún caso con anestésicos locales perioperatoriamente.
Tanto los pacientes del grupo AA como los del LC, fueron intervenidos por el mismo equipo quirúrgico, realizando los mismos pasos operatorios y siendo la única diferencia técnica el modo de fijación de la malla. En el caso de los pacientes del grupo AA la malla fue colocada sobre la pared posterior del conducto inguinal sobrepasando los límites de la sínfisis del pubis y llegando hasta la cintilla iliopubiana sin ningún punto de sujeción, mientras que en el grupo LC, la malla fue fijada con una sutura continua de monofilamento 3/0 al ligamento inguinal y con puntos sueltos al tendón conjunto según la técnica descrita por Lichtenstein1. En ambos grupos, en caso de evidenciar una debilidad de la pared posterior del canal inguinal, se procedió a una sutura continua con monofilamento 3/0 uniendo el tendón conjunto a la cintilla iliopubiana.
Postoperatoriamente se administraron analgésicos habituales (paracetamol e ibuprofeno, empleando como analgesia de rescate tramadol) con las mismas pautas en ambos grupos, recibiendo todos los pacientes idénticas recomendaciones al alta hospitalaria. Esta se producía tras la primera evaluación del dolor, iniciar la deambulación y comprobar la correcta tolerancia oral y ausencia de complicaciones. Posteriormente y durante 7 días, se evaluó diariamente el dolor mediante el sistema de escala visual analógica (EVA), que cuantifica el grado de dolor entre 0 (no dolor) y 10 (dolor máximo soportable). Se procedió a la retirada de las grapas de la herida a los 8 días de la cirugía y se constató entonces la aparición de alguna posible complicación mediante una exploración exhaustiva de la zona intervenida.
Elaboramos una completa base de datos donde recogimos los distintos parámetros sobre el paciente, tipo de hernia, procedimiento quirúrgico y complicaciones postoperatorias, para proceder posteriormente al análisis estadístico descriptivo, comparativo y analítico empleando el programa SPSS 15.0 para Windows.
ResultadosUn total de 90 pacientes intervenidos entre marzo de 2009 y marzo de 2010 han sido incluidos en este estudio, estando formado cada uno de los grupos a comparar por 45 individuos.
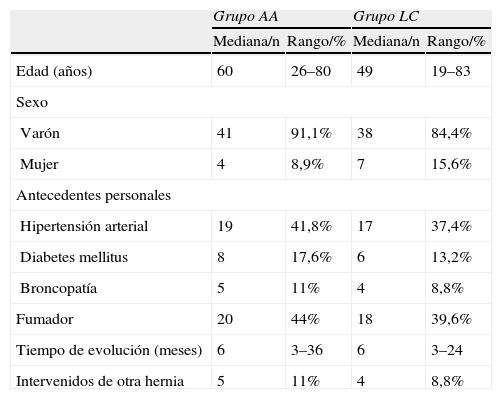
La edad media del grupo AA fue de 60 (26–80) años frente a los 49 (19–83) del grupo LC. En ambos, la mayor parte de los pacientes eran varones (91 y 84,4% respectivamente), sin existir diferencias significativas en las comorbilidades asociadas entre los casos de ambos grupos (tabla 1). El 44% eran fumadores en el grupo AA y el 39,6% en el LC. El 11 y 8% de los pacientes de cada grupo habían sido intervenidos previamente de otra patología herniaria (tabla 1).
Características de los pacientes incluidos en cada grupo
| Grupo AA | Grupo LC | |||
| Mediana/n | Rango/% | Mediana/n | Rango/% | |
| Edad (años) | 60 | 26–80 | 49 | 19–83 |
| Sexo | ||||
| Varón | 41 | 91,1% | 38 | 84,4% |
| Mujer | 4 | 8,9% | 7 | 15,6% |
| Antecedentes personales | ||||
| Hipertensión arterial | 19 | 41,8% | 17 | 37,4% |
| Diabetes mellitus | 8 | 17,6% | 6 | 13,2% |
| Broncopatía | 5 | 11% | 4 | 8,8% |
| Fumador | 20 | 44% | 18 | 39,6% |
| Tiempo de evolución (meses) | 6 | 3–36 | 6 | 3–24 |
| Intervenidos de otra hernia | 5 | 11% | 4 | 8,8% |
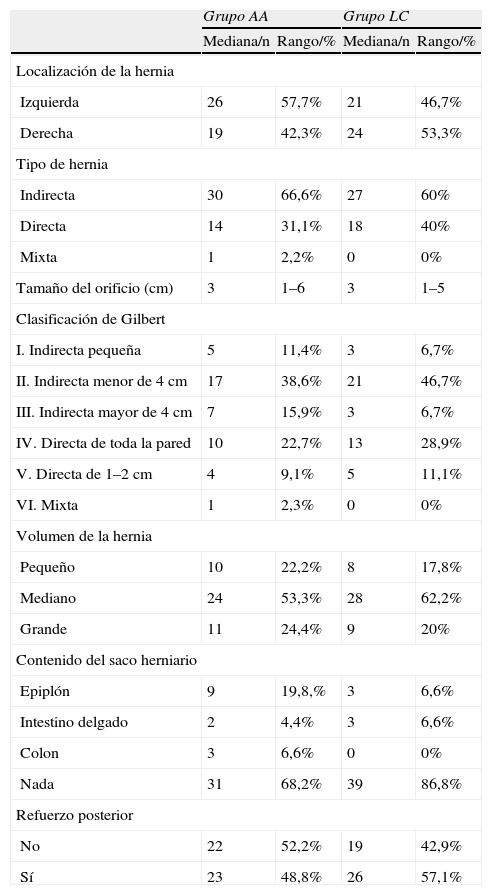
El tiempo de evolución medio de la patología herniaria fue de 6 meses en los 2 grupos, siendo más frecuentes las hernias del lado izquierdo (57,7%) en el grupo AA y las derechas (53,3%) en el LC. En ambos grupos, el tamaño medio del defecto herniario fue de 3cm de diámetro, mostrando hernias indirectas el 66,6% de los pacientes del grupo AA y el 60% del LC. En cuanto al tipo anatómico de hernia, según la clasificación de Gilbert, las tipo ii y iv fueron las más prevalentes en ambos grupos (tabla 2). El saco herniario no contenía ningún elemento a la hora de su disección en el 66,7% y 86,7% de los casos del grupo AA y del LC respectivamente, encontrándose epiplón en 9 pacientes (20%) del primer grupo y 3 (6,7%) del grupo LC. En 3 pacientes del grupo AA se evidenció intestino grueso deslizado dentro de un saco herniario inguinoescrotal (tabla 2). Se realizó refuerzo posterior con una sutura de monofilamento de 3/0 uniendo el tendón conjunto a la cintilla iliopubiana en el 52,2 y 57,1% de los pacientes de los grupos AA y LC respectivamente (tabla 2).
Características de las hernias y hallazgos intraoperatorios
| Grupo AA | Grupo LC | |||
| Mediana/n | Rango/% | Mediana/n | Rango/% | |
| Localización de la hernia | ||||
| Izquierda | 26 | 57,7% | 21 | 46,7% |
| Derecha | 19 | 42,3% | 24 | 53,3% |
| Tipo de hernia | ||||
| Indirecta | 30 | 66,6% | 27 | 60% |
| Directa | 14 | 31,1% | 18 | 40% |
| Mixta | 1 | 2,2% | 0 | 0% |
| Tamaño del orificio (cm) | 3 | 1–6 | 3 | 1–5 |
| Clasificación de Gilbert | ||||
| I. Indirecta pequeña | 5 | 11,4% | 3 | 6,7% |
| II. Indirecta menor de 4 cm | 17 | 38,6% | 21 | 46,7% |
| III. Indirecta mayor de 4 cm | 7 | 15,9% | 3 | 6,7% |
| IV. Directa de toda la pared | 10 | 22,7% | 13 | 28,9% |
| V. Directa de 1–2 cm | 4 | 9,1% | 5 | 11,1% |
| VI. Mixta | 1 | 2,3% | 0 | 0% |
| Volumen de la hernia | ||||
| Pequeño | 10 | 22,2% | 8 | 17,8% |
| Mediano | 24 | 53,3% | 28 | 62,2% |
| Grande | 11 | 24,4% | 9 | 20% |
| Contenido del saco herniario | ||||
| Epiplón | 9 | 19,8,% | 3 | 6,6% |
| Intestino delgado | 2 | 4,4% | 3 | 6,6% |
| Colon | 3 | 6,6% | 0 | 0% |
| Nada | 31 | 68,2% | 39 | 86,8% |
| Refuerzo posterior | ||||
| No | 22 | 52,2% | 19 | 42,9% |
| Sí | 23 | 48,8% | 26 | 57,1% |
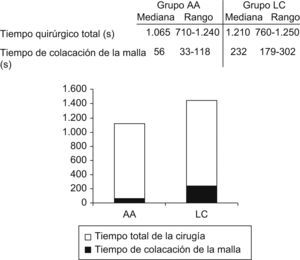
El tiempo medio intraoperatorio de colocación de la malla fue de 56 segundos en grupo AA frente a 3minutos y 52 segundos del grupo LC (p<0,001). El tiempo quirúrgico global también fue menor de forma estadísticamente significativa en el grupo AA, con 17minutos y 45 segundos frente a los 20minutos con 10 segundos del grupo LC (p=0,007) (fig. 1).
En cuanto al coste de los materiales podemos concretar que el precio de la malla autoadhesiva es de 178,69€, frente a los 114,48€ de gasto que supone la malla de polipropileno (111,78€) unido al de las 2 suturas de monofilamento 3/0 (1,35€ cada una) que se emplean para su sujeción.
Todos los pacientes fueron intervenidos por la tarde y dados de alta a la mañana siguiente tras la primera evaluación del dolor. El tiempo de estancia medio en el hospital fue de 15h en la serie global, sin diferencias significativas entre los grupos. Ningún paciente de nuestra serie permaneció en el hospital más de 24h y no fue necesaria ninguna reintervención ni reingreso hospitalario.
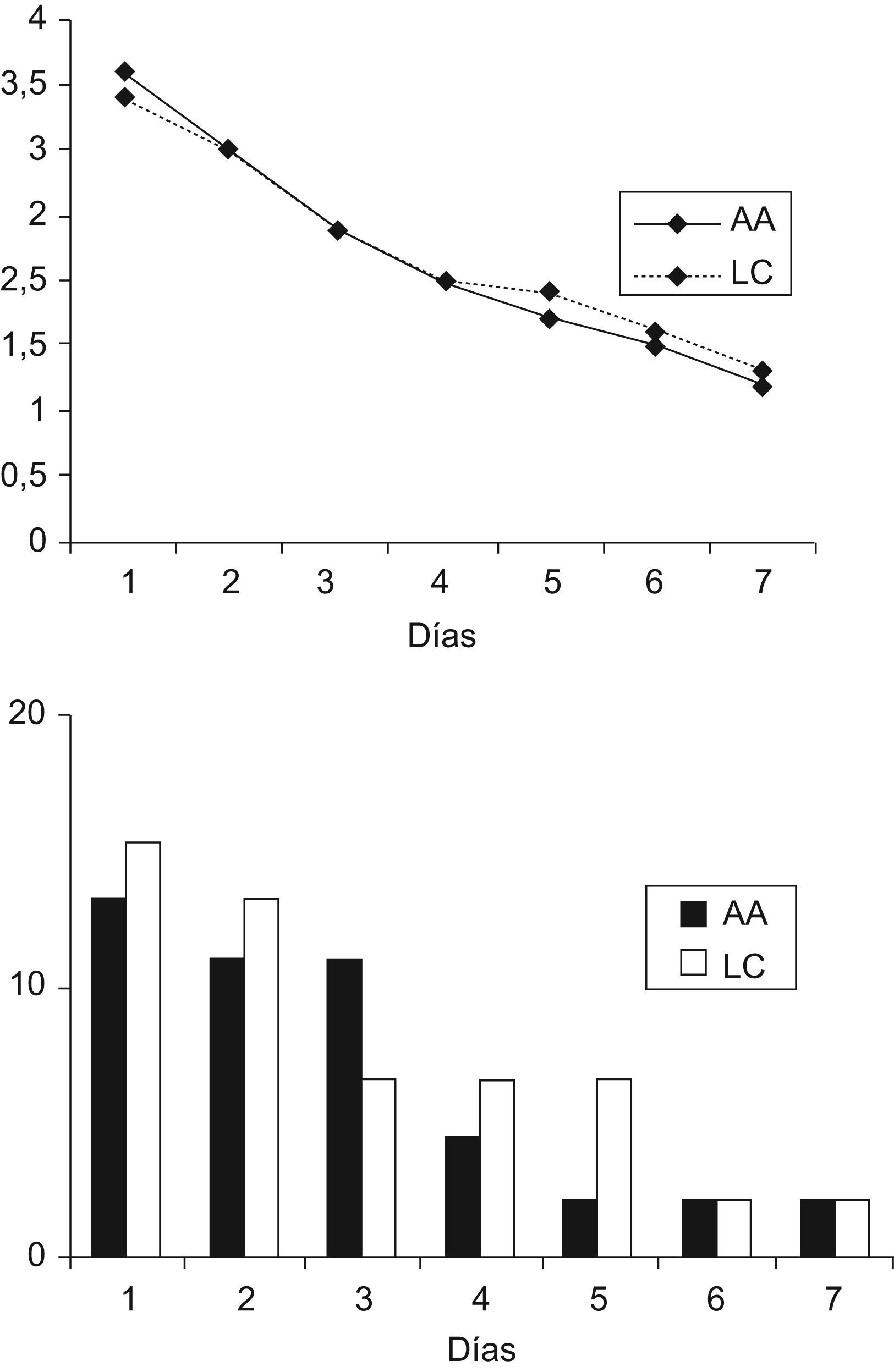
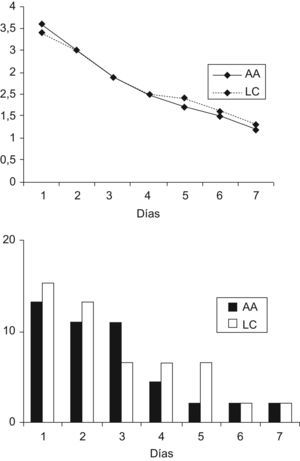
El dolor postoperatorio y la necesidad de analgesia fueron estudiados en ambos grupos mediante la EVA durante los primeros 7 días después de la intervención y, tras el análisis estadístico de los datos, no se evidenciaron diferencias significativas, como muestra la figura 2. El grado medio de dolor fue disminuyendo paulatinamente, estando el 67,4% de los pacientes del grupo LC sin dolor (EVA 0–1) a los 7 días de la intervención, frente al 70,4% del grupo AA.
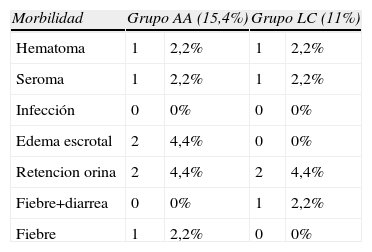
La morbilidad global de la serie se cifró en el 15,4% (7 casos) en el grupo AA y el 11% (5 casos) en el grupo LC sin diferencias significativas (p=0,38). Las principales complicaciones fueron la retención aguda de orina en 2 pacientes de cada grupo y 2 ademas escrotales en pacientes del grupo AA que presentaban una hernia inguinoescrotal con intestino grueso deslizado en el momento de la intervención. El porcentaje de seroma e infección fue del 2,2% en ambos grupos (tabla 3). No se registró mortalidad en nuestra serie durante el período de seguimiento.
DiscusiónDesde que Bassini publicó en 18872 sus conocimientos y técnica para la reparación de la hernia inguinal, múltiples procedimientos y otros tantos materiales y prótesis se han desarrollado para intentar mejorar los resultados en este tipo de cirugía. Parece claro que las técnicas de hernioplastia con malla son superiores a las reparaciones anatómicas en cuanto a porcentaje de recidivas y mejor recuperación postoperatoria de los pacientes3, considerándose actualmente, la técnica de Lichtenstein el patrón de las hernioplastias más comúnmente utilizado en todo el mundo4. Con la evolución tecnológica se han diseñado mallas de diferentes compuestos, estructuras y dimensiones para intentar favorecer una mejor integración del material en el tejido, disminuyendo así el número de complicaciones.
En este sentido, las mallas autoadhesivas y parcialmente absorbibles representan una alternativa más en la reparación de la hernia inguinal, con supuestos beneficios en reducción del tiempo quirúrgico5 y disminución del dolor postoperatorio6 sin incrementar el número de complicaciones ni recidivas.
En nuestro trabajo hemos recopilado una serie sucesiva de casos de forma prospectiva, evaluando los parámetros intraoperatorios y los resultados a corto plazo de dos técnicas de reparación de la hernia inguinal. Hemos comparado una técnica clásica donde se procede a la fijación de la malla de polipropileno con una sutura monofilar con otra en la que se emplea una malla autoadhesiva y compuesta de polipropileno y ácido poliláctico, que no necesita puntos de fijación gracias a los microganchos que la sujetan al tejido sobre la que se apoya, sin diferencias significativas en lo que al dolor y complicaciones postoperatorias inmediatas se refiere.
La ausencia de suturas en el procedimiento que emplea mallas autoadhesivas reduce supuestamente el riesgo de atrapamiento o lesión de los nervios regionales, con la asumible disminución del dolor asociado a este hecho5. Del mismo modo, el ahorro del punto de fijación de la malla al pubis podría estar en relación con la disminución del dolor postoperatorio. Sin embargo, en nuestra experiencia, no hemos evidenciado diferencias significativas en cuanto al dolor postoperatorio precoz en ambos grupos de pacientes. Datos contradictorios existen en la literatura acerca de la actitud quirúrgica a llevar a cabo con las ramas nerviosas de la región inguinal durante la reparación herniaria para reducir el dolor tanto inmediato como crónico asociado a la técnica. Mientras que algunos defienden la identificación de los diferentes nervios y su conservación7,8, otros abogan por la resección de los mismos para conseguir la disminución del grado de dolor crónico asociado a estos procedimientos9. Nosotros somos partidarios de conservar las fibras nerviosas identificadas y manipularlas lo menos posible durante la intervención, pero no procedemos a su búsqueda o identificación sistemáticas. Sí que prestamos especial atención en los casos en los que fijamos la malla con puntos de sutura al hecho de que ninguno de estos puntos englobe ningún ramo nervioso de la zona.
La eliminación del tiempo de realización de una sutura para fijar la prótesis hace que el tiempo quirúrgico global sea menor en los procedimientos en los que se emplea la malla autoadhesiva. En nuestro estudio, tanto el tiempo quirúrgico global como el de fijación de la malla fue significativamente menor en el grupo de la prótesis autoadhesiva, y similar al que aportan otros autores6. Con esta técnica se reduce el tiempo de exposición de la malla, lo que podría disminuir, supuestamente, el número de complicaciones infecciosas. Esto no queda demostrado en nuestra serie, aunque se precisaría un mayor número de casos para valorar realmente este efecto.
En general, la malla autoadhesiva es cómoda de manejar, aportando una calidad y precisión de fijación subjetivamente buena6. Sin embargo, en ciertas ocasiones, como en pacientes obesos, los microganchos absorbibles que facilitan el agarre de la malla, dificultan su colocación al adherirse a tejidos no deseados con los que contacta, necesitando una adecuada exposición del conducto inguinal y la pared posterior, así como una correcta esqueletización del cordón inguinal hasta el orificio inguinal profundo, como en la técnica clásica. Tal vez el hecho de usar este tipo de mallas autoadhesivas, que no requieren fijación, podría favorecer la escasa disección de las estructuras anatómicas implicadas y una colocación imperfecta de la prótesis, con el supuesto riesgo de incrementar el número de recidivas, por lo que es preciso insistir en la importancia de la correcta disección en cualquier caso.
El coste de las técnicas comparadas en este estudio muestra que la malla autoadhesiva es algo más cara que la empleada en la técnica convencional, aunque el ahorro de tiempo quirúrgico que supone su empleo, podría igualar los costes globales de los procedimientos. Del mismo modo, el estudio a largo plazo de resultados y complicaciones de ambos grupos nos permitirá realizar una evaluación más completa del coste-efectividad real de estas técnicas.
En cuanto a las complicaciones postoperatorias inmediatas, ambos grupos tuvieron el mismo porcentaje de las mismas, sin encontrar ningún caso de recidiva y, siendo estos resultados comparables a la mayor parte de las series publicadas6.
Actualmente continuamos el control clínico postoperatorio de los pacientes intervenidos e incluidos en este estudio, con el objetivo de reevaluar las diferencias en cuanto a dolor, recidiva y otras complicaciones al año de la intervención.
Por tanto, podemos concluir de nuestro estudio que el empleo de las mallas autoadhesivas en la hernioplastia según la técnica de Lichtenstein supone una disminución significativa del tiempo de colocación de la prótesis y del tiempo quirúrgico global y no influye en el dolor ni complicaciones del postoperatorio precoz.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.