El manejo de la función vesical e intestinal ha cambiado desde la introducción de la neuromodulación sacra; esta ha permitido mejorar la calidad de vida de los pacientes al estimular las raíces sacras que son las que controlan tanto la función de la micción como la gastrointestinal. Esta es una modalidad que cada día se usa con mayor frecuencia cuando no hay respuesta a las terapias de primera línea, teniendo como fundamento introducir un electrodo en el foramen de S3, el cual va a ir conectado a un generador de pulsos que se encargará de controlar los reflejos miccionales de la vía urinaria y gastrointestinal. El presente artículo hace una revisión completa de la historia, mecanismo de acción, indicaciones, técnica quirúrgica, complicaciones y eficacia de la neuromodulación desde la evidencia actual.
The management of bladder and bowel disfunction has changed since the introduction of sacral neuromodulation, this has improved the quality of life of patients. This is a treatment that every day is used more frequently when there is no response to first-line therapies and what we do is to introduce an electrode in the S3 foramen, which will be connected to a pulse generator which control both urinary and gastrointestinal tract voiding reflexes. The article presents a complete review of the history, mechanism of action, indications, surgical technique, complications and efficacy of neuromodulation with current evidence
En las últimas décadas se han venido desarrollado nuevas modalidades terapéuticas con el objetivo de restablecer la función vesical e intestinal con resultados prometedores; entre ellas está la estimulación sacra, técnica que utiliza la estimulación eléctrica de diversas vías neurológicas sacras para lograr una respuesta inmediata (neuroestimulación) o modificar un patrón de transmisión existente (neuromodulación)1.
La neuromodulación sacra fue aprobada por la Food and Drug Administration desde 1997 para su uso en el manejo de los síntomas de disfunción del tracto urinario bajo2.
Varias series han reportado la utilidad de la neuromodulación sacra en el manejo de los trastornos funcionales de la micción, con evidencia de mejoría adicional de los síntomas gastrointestinales como el estreñimiento o la incontinencia fecal3 debido a que estos órganos comparten el mismo origen embriológico endodérmico y su inervación deriva del plexo sacro pélvico4, por lo tanto, el alivio de uno se refleja en el otro y viceversa.
Los pacientes con algún tipo de disfunción vesical y que no han podido mejorar con otro tipo de estrategia son potenciales candidatos para la neuromodulación. La selección de los pacientes comienza con una historia clínica juiciosa y detallada, examen físico completo y sobre todo la realización de un diario miccional bien hecho. La urodinamia se realiza para identificar el tipo de disfunción vesical del paciente5. Se ha tratado de identificar qué factores en el paciente pueden ser predictores de éxito con esta terapia. El trabajo realizado por Koldewin et al. con 100 pacientes no pudo identificar factores asociados con el éxito6. Scheepens et al. evaluaron a 211 pacientes a los que se les realizó la fase inicial de la neuromodulación, encontrando que los pacientes con antecedentes de cirugías por hernias discales y los pacientes con urge-incontinencia tenían mejor posibilidades de éxito con la neuromodulación; en cambio, los pacientes con disfunciones vesicales de origen neurogénico y aquellos con duración de los síntomas mayor a 7 meses tenían menos probabilidad de éxito7.
En uno de los trabajos más importantes presentados para la aprobación de la Food and Drug Administration de esta terapia se incluyeron 163 pacientes, 152 pacientes se implantaron, un 63% tenían urge-incontinencia, un 17% tenían un síndrome de urgencia-frecuencia y un 19% retenciones urinarias no obstructivas. Se realizó un seguimiento durante 5 años, con diarios miccionales cada año; la cantidad de episodios de incontinencia disminuyeron de 9,6 a 3,9. Los episodios de urgencia disminuyeron de 19 a 14 y el volumen urinario por cada micción aumento de 92 a 165cc; en cuanto a los pacientes con retención urinaria no obstructiva, el número de cateterismos disminuyeron de 5,3 a 1,9. Lo importante de este estudio es que más del 70% de los pacientes continuaron con resultados satisfactorios con un seguimiento a 5años, similares a los presentados al inicio de la terapia de neuromodulación8. Otros grupos han reportado su experiencia con la neuromodulación concluyendo que esta terapia es segura y efectiva9–11.
HistoriaEn la antigüedad, las personas creían que las contracciones musculares eran resultado de espíritus animales que se localizaban en el cerebro y posteriormente se transmitían a los músculos a través de los nervios12,13;esta teoría fue confirmada en 1756 por Caldani en Italia que demostró que la irritación eléctrica de un nervio puede ocasionar una convulsión14,15 En 1811 Bell fue el primero en demostrar la conducción nerviosa a través de los nervios espinales; evidenció, mostró que la estimulación de los fascículos anteriores ocasionaban contracciones (eferente-motor), mientras que los posteriores no lo hacían (aferentes-sensitivo)14,16,17. En 1872, Budge postuló que 2 nervios eran los encargados de la inervación vesical: ramas anteriores S1-S3 (motor) y el otro el plexo hipogástrico (sensitivo). En 1934 se creó el primer estimulador el cual tenía alto riesgo de infección debido a la implantación percutánea de una bobina por debajo de la piel; pero anterior a esto, en el año 1878 Saxtorph utilizó estimulaciones intravesicales para el manejo de la retención de orina12,13,18.
Se han desarrollado numerosas técnicas para lograr estimular las raíces nerviosas implicadas en la micción, y estas se pueden clasificar de acuerdo a la localización de la estimulación eléctrica. Entre las opciones tenemos la estimulación transuretral de vejiga, estimulación directa del músculo detrusor, estimulación del nervio pélvico o del cordón espinal y estimulaciones de las raíces sacras14. Esta última técnica fue desarrollada por Brindley en 1972: con un electrodo conectado de manera permanente a las raíces de la médula espinal después de una laminectomía y apertura de la duramadre en animales se logró separar la primera y segunda raíz anterior sacra, permitiendo estimularlas y consiguiendo el vaciamiento vesical, causado por fenómenos simpáticos que tienen actividad eléctrica más motora; dicho fenómeno se logró con intervalos de contracción relajación, lo que garantizaba que siempre la vejiga permaneciera vacía19,20. Fue en el año de 1976 cuando Brindley empezó a implantar neuroestimuladores de raíces sacras anteriores en pacientes parapléjicos con incontinencia urinaria, y luego, en el año 1986, publicó la primera serie con 50 pacientes con buenos resultados14,21. En las últimas 2 décadas se han perfeccionado las técnicas y han mejorado los dispositivos lo que ha permitido que tanto la técnica intradural como la extradural tengan buenos resultados clínicos
Mecanismo de acciónEl control del sistema nervioso central es fundamental para permitir el aumento de la actividad del músculo liso para posteriormente incrementar la presión intravesical y ocasionar un vaciamiento completo de la vejiga; esto requiere de un funcionamiento coordinado entre la vejiga y el esfínter uretral que permita que el esfínter se abra durante los reflejos miccionales y permanezca cerrado durante el resto del tiempo. Se debe considerar que el núcleo parasimpático de la micción está representado por S2-S4 que facilita la micción a través del nervio pélvico actuando sobre los receptores muscarínicos M3 en el músculo liso vesical. Durante la fase de almacenamiento se activan las fibras somáticas a través del pudendo lo que ocasiona contracción del rabdoesfínter que es activado por receptores nicotínicos22.
Los efectos de sistema nervioso autónomo dependen de la estimulación eléctrica de los axones aferentes de las raíces espinales, los cuales modulan los mecanismos de continencia. Se ha propuesto que la neuroestimulación aumenta la actividad eléctrica de las fibras aferentes, lo que ocasiona una modulación y control de los reflejos miccionales a nivel del sistema nervioso central. Además hay estudios que sugieren que disminuye la frecuencia de la estimulación de los nervios sacros por lo cual reduce las contracciones involuntarias del detrusor22–24.
IndicacionesLa neuroestimulación tiene múltiples indicaciones para tratar diferentes alteraciones del cuerpo humano; dentro de las dolencias urológicas, se ha usado con buenos resultados para el tratamiento de la frecuencia, urgencia y retención urinaria cuando previamente se ha descartado proceso obstructivo asociado y no ha habido respuesta a terapias conductuales o manejo farmacológico25–28. Otras indicaciones son pacientes con vejiga neurogénica asociada a esclerosis múltiple, cistitis intersticial, dolor pélvico crónico, incontinencia o estreñimiento fecal y disfunción eréctil29–31.
Su uso en el contexto el paciente con dolor pélvico crónico ha demostrado en diferentes estudios que disminuye y mejora la severidad y duración del dolor con mejoría en la calidad de vida. Cuando el paciente tiene vejiga neurogénica, con este dispositivo se busca aumentar la capacidad vesical, evitando de esta manera un incremento de la presión tanto a nivel intravesical como en el tracto urinario superior que puede ocasionar deterioro de las unidades renales32,33.
Técnica quirúrgicaLa técnica de implantación del dispositivo se lleva a cabo en 2 pasos. En la primera etapa se evalúan los síntomas vesicales del paciente al estimular la raíz nerviosa de S3 en un periodo de prueba que dura aproximadamente 10 días, en el que se coloca de manera percutánea un electrodo en el foramen de S3, el cual es estimulado eléctricamente por un dispositivo externo. Si el paciente tiene una mejoría de al menos un 50% de los síntomas miccionales es candidato para la segunda etapa, en la cual se implanta de manera permanente el generador de pulso34.
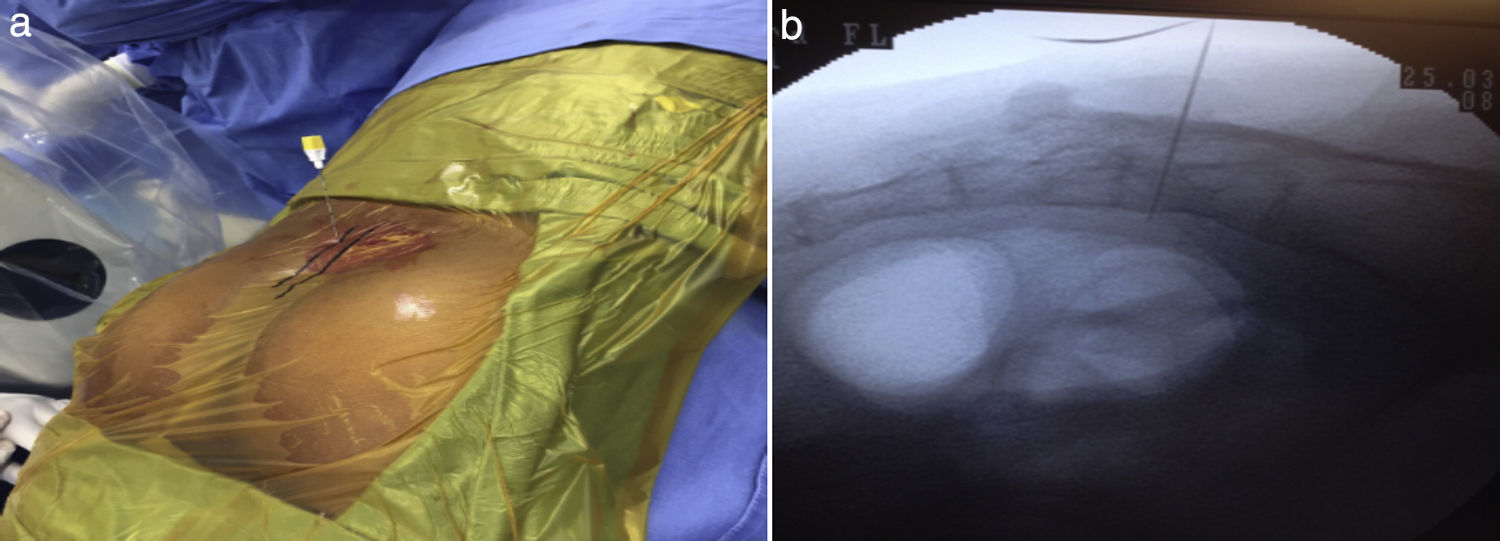
El procedimiento comienza con el paciente en decúbito prono, bajo el efecto de sedación y anestésico local; se traza línea media por el cóccix y posteriormente, lateral a esta, se introduce la ajuga percutáneamente con un ángulo de 60¿ y con la ayuda del fluoroscopio se identifica el foramen de S3; a continuación se obtiene una proyección lateral que ayuda a determinar la profundidad que se necesita para implantar el electrodo. Una vez en el sitio se realizan pruebas con estimulador externo (fig. 1)34.
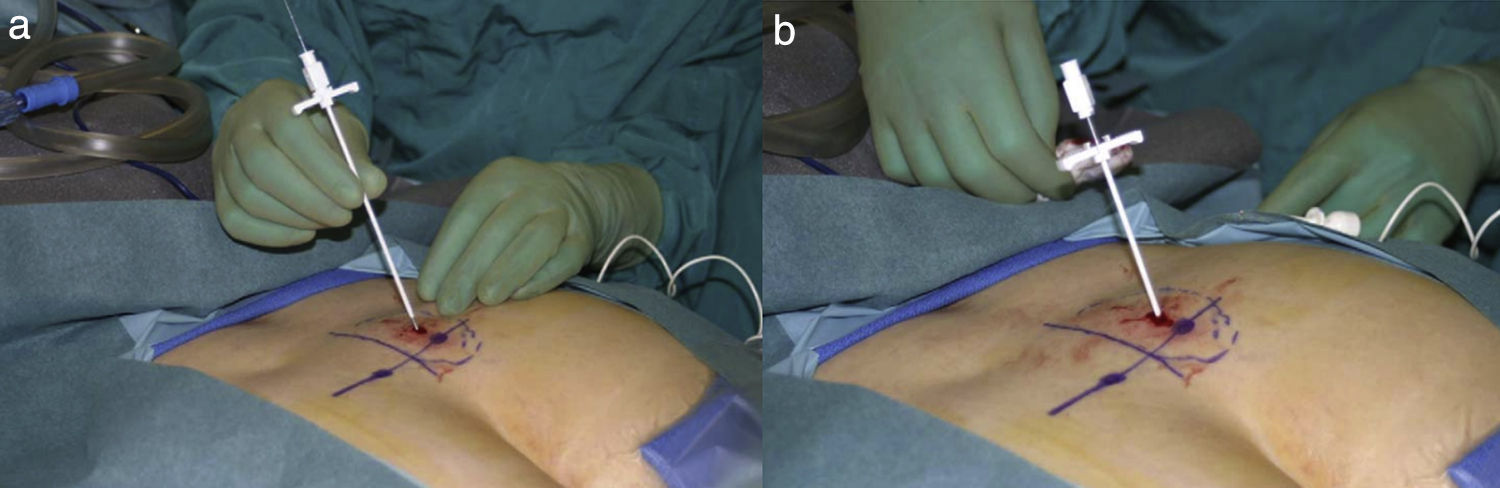
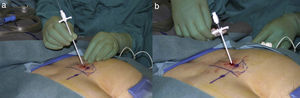
Luego se procede a ampliar el sitio de introducción de la ajuga con un bisturí para permitir ingresar el introductor y posteriormente el coaxial (fig. 2), los cuales se retiran para pasar posteriormente los electrodos34.
Izquierda: paso del introductor a través de la incisión ampliada. Derecha: retirada del coaxial. Tomada de: Chai34.
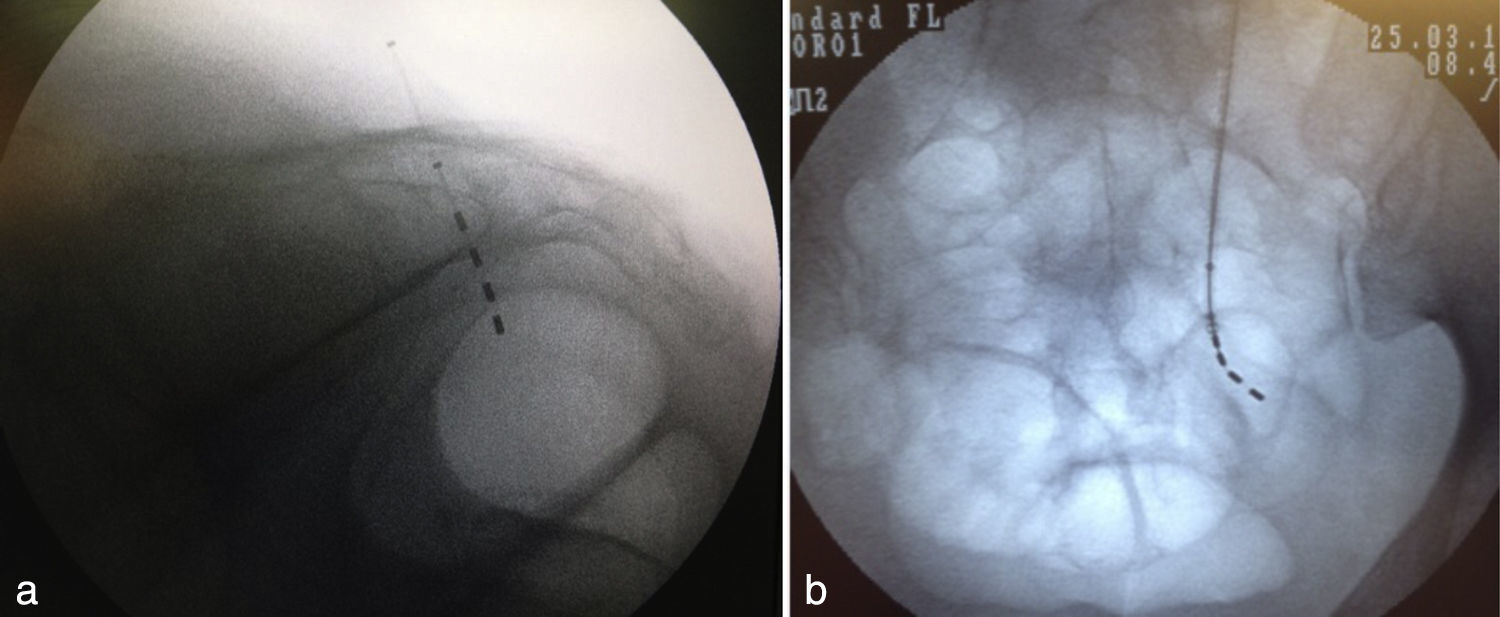
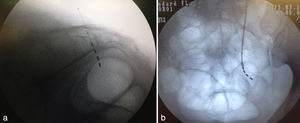
A través del introductor se pasan los electrodos bajo visión fluoroscópica con el objetivo de asegurar que queden en una buena posición, lo cual se corrobora con proyecciones anteroposteriores y laterales (fig. 3).
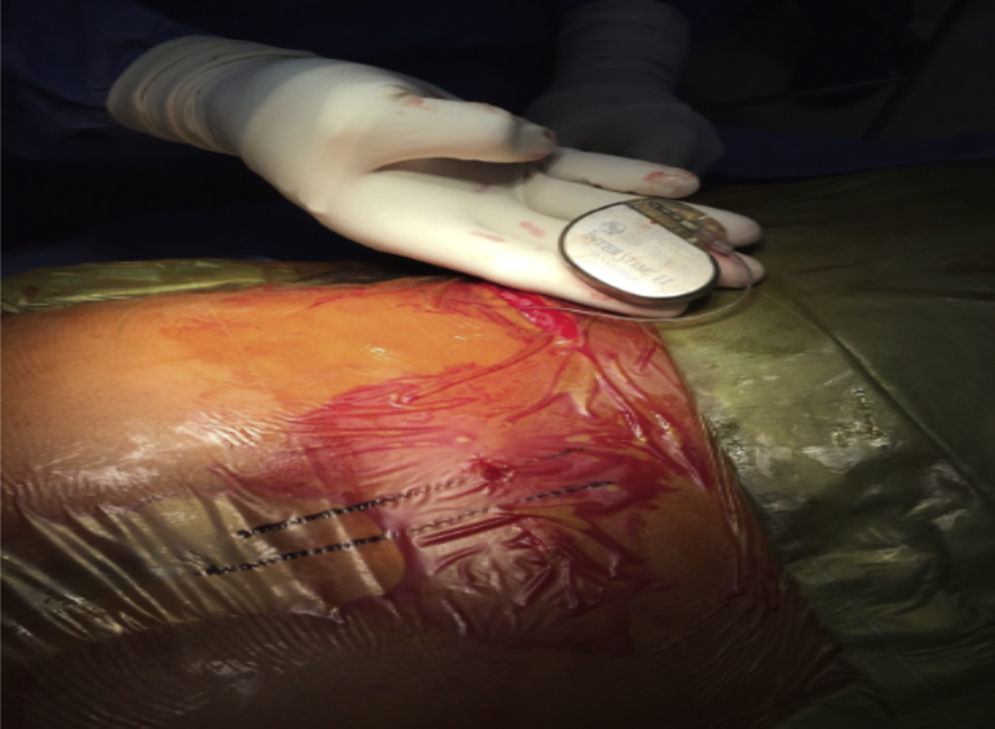
Posterimente se realiza nueva estimulación del electrodo en cada una de los 4 puertos, evaluando las respuestas; si son adecuadas, se procede a tunelizar el cable hasta una ubicación supraglútea donde se coloca el generador de pulso en la segunda etapa del procedimiento (fig. 4)34.
Selección de pacientes y contraindicacionesNo existe un candidato ideal para realizar neuromodulación sacra; actualmente la selección de pacientes continúa siendo empírica, sin embargo para elegir el paciente candidato ideal nos basamos en términos de disfunción miccional y de alteración de los músculos del piso pélvico, de esta forma los pacientes con frecuencia urinaria intratable, urgencia, urge-incontinencia o retención urinaria primaria de carácter idiopático deben ser considerados como buenos candidatos y para esto es fundamental contar con una prueba favorable preoperatoria35. En este orden de ideas son potenciales candidatos a neuromodulación sacra pacientes con las siguientes entidades: vejiga hiperactiva, incontinencia urinaria de urgencia y retención urinaria no obstructiva; en este grupo de pacientes existe la mayor evidencia de la eficacia de la neuromodulación sacra en el tratamiento. Sin embargo, recientemente se han explorado otras indicaciones como desórdenes neurogénicos, cistitis intersticial (incluida la neuromodulación sacra como cuarta línea de tratamiento en las guías de manejo de la AUA), dolor pélvico crónico, disfunción de músculos del piso pélvico, y cuando existe falla con el manejo médico convencional36–41.
Esta terapia está contraindicada en pacientes con retos anatómicos como anomalías del sacro, accesos transforaminales difíciles o imposibles, pacientes que en el futuro van a necesitar la realización de resonancia magnética nuclear, incapacidad mental para operar el dispositivo o interpretar sus estímulos, pacientes que utilizan otros dispositivos de estimulación como marcapasos cardiaco (a menos que se descarten interferencias entre los estímulos de uno y otro dispositivo) y, finalmente, aquellos con una prueba preimplantación no exitosa35.
ComplicacionesEsta terapia, al igual que otras utilizadas en medicina, no está exenta de complicaciones y riesgos, y más aún, esta tiene el agravante de contar con las complicaciones y riesgos que agrega el hecho de ser portador de un dispositivo artificial. Las complicaciones de la neuromodulación sacra pueden dividirse en: las relacionadas con el estímulo percutáneo durante la prueba de ensayo y aquellas que ocurren en el periodo posterior a la implantación.
Se calcula que las complicaciones aparecen en aproximadamente un 18% de los pacientes, estando la mayoría de estas relacionadas con la migración del electrodo en su primera fase (11%); hay otras como dolor (15,3%), sospecha de migración del electrodo (8,4%), cambios en el hábito intestinal (3%), y otras menos frecuentes como problemas con el dispositivo, cambios en el ciclo menstrual entre otras. La necesidad de procedimientos de revisión del implante pueden ser hasta del 33%11,42.
De acuerdo a los datos del Grupo de Estimulación Nerviosa Sacra del doctor Siegel, las siguientes son las complicaciones más comunes con sus respectivos porcentajes43: dolor en el sitio de implantación (15%), dolor nuevo (9%), migración del electrodo (8%), infección (6%), choque eléctrico transitorio (5,5%), cambios en el hábito intestinal (3%), problemas técnicos (1,7%), problemas del dispositivo (1,6%), cambios en el ciclo menstrual (1%), cambios en la micción (0,6%), irritación en la piel (0,5%), lesión nerviosa (0,5%), rechazo del dispositivo (0,5%). Y de acuerdo a la experiencia europea, estas complicaciones no se aumentan haciendo la implantación de forma bilateral44. Otras series como la canadiense resaltan el hecho de que las complicaciones no son deletéreas para la vida y no hay usualmente desenlaces fatales, y también se recuerda que la vida útil del equipo es de alrededor de 6 años45, ante lo cual debe realizarse una revisión técnica del equipo pues es la principal causa de pérdida de la efectividad y, por lo tanto, de insatisfacción por parte de los pacientes46.
EficaciaA pesar de que la neuromodulación sacra no tiene unos criterios de uso completamente claros y su utilización es debatida y cuestionada por muchas personas, existen múltiples estudios que evalúan la eficacia y los resultados en el mediano y largo plazo de los pacientes. Es así como van Kerrebroeck y Marcelissen demostró recientemente en una revisión de la literatura un grado de satisfacción entre el 60-77%24. En otro estudio con un seguimiento a 5 años, con pacientes captados en 17 centros alrededor del mundo, se demostró un éxito del 68, 56 y 71% en el manejo de la incontinencia de urgencia, la frecuencia y la retención urinaria respectivamente8. Esto fue demostrado recientemente por Peeters et al. quienes en una serie con 217 pacientes evidenciaron mejoría en más del 50% de los síntomas en aproximadamente un 70% de los pacientes y una cura completa hasta en el 58% de los pacientes dependiendo de la indicación47.
Hay otros estudios que incluso demuestran resultados beneficiosos en otras variables menos comunes como: episodios de incontinencia, numero de pañales utilizados por día, frecuencia urinaria, residuo posmiccional, usos de cateterismos por retención urinaria y vida sexual48–50.
Nivel de evidenciaIII.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses