Introducción
La colocación inmediata de los implantes en el momento de la extracción dental se ha convertido en una modalidad terapéutica popular, dado que acorta el tiempo de tratamiento, reduce la exposición quirúrgica y permite reducir la pérdida de tejidos duros y blandos1,2. El prerrequisito para la colocación inmediata de los implantes es la presencia de tejidos óseos y blandos intactos, lo que solamente puede lograrse mediante una extracción cuidadosa y poco traumática de los dientes que reduzca al mínimo las lesiones en el alveolo de extracción3. La mayoría de los dientes deshauciados han sido sometidos a un tratamiento previo de endodoncia, han perdido las estructuras coronarias o han sufrido lesiones traumáticas previas con diferentes grados de fractura de la corona y la raíz que dificultan su extracción. Los métodos tradicionales de extracción dental mediante fórceps y elevadores suelen provocar distintos grados de lesión en los tejidos duros y blandos, que oscilan desde una leve laceración de los tejidos blandos hasta la pérdida completa de la tabla ósea vestibular y la cresta ósea interdentaria. Esto es especialmente frecuente en los dientes anteriores del maxilar superior, a causa de la anatomía de sus alveolos y la presencia de una tabla ósea vestibular delgada. Se han sugerido diferentes técnicas para reducir al mínimo las lesiones en el alveolo de extracción durante la extracción dental, como es el empleo de periostotomos4, la sección del diente, la extrusión ortodóncica y la rotación mínima de los fórceps. Cuando se considera la colocación inmediata de un implante, es esencial disponer del instrumental adecuado e implementar una técnica de extracción que permita la extracción del diente sin que se vean afectados los tejidos blandos y duros. Este artículo describe una técnica de extracción que no requiere la elevación de un colgajo y utiliza un protocolo sistemático de odontosección del diente que permite reducir al mínimo la lesión en los tejidos óseos y gingivales del alveolo de extracción.
Cambios dimensionales en el proceso alveolar tras la extracción del diente
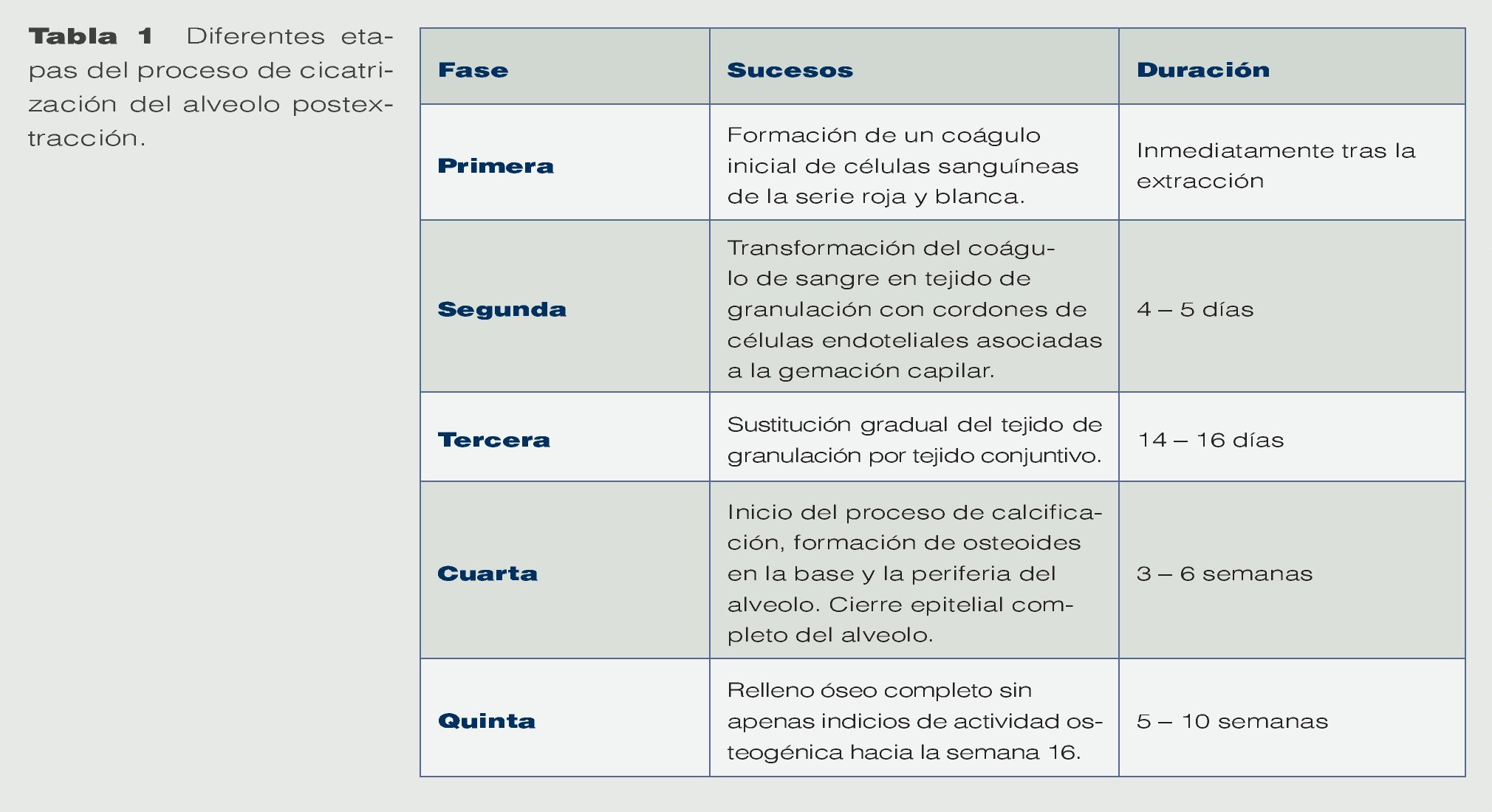
La cicatrización del alveolo de extracción no es diferente de la cicatrización de otras heridas del cuerpo humano. Se produce en 5 etapas diferenciadas8, empezando por la formación del coágulo de sangre y finalizando con la presencia de tejidos duros y blandos completamente maduros (tabla 1).
Las fibras del ligamento periodontal y el contorno dental proporcionan el soporte necesario para las estructuras de los tejidos duros y blandos y guían la forma de la arquitectura de la unidad gingivodentaria5,6. Como parte del proceso de cicatrización del alveolo de extracción y debido a la falta de soporte dental y al efecto estimulador del ligamento periodontal tras la extracción del diente, el hueso se reabsorbe hasta adquirir un contorno plano que provoca la migración apical y el adelgazamiento de las estructuras óseas seguidas posteriormente por los tejidos blandos suprayacentes7. El proceso de cicatrización del alveolo provoca cambios dimensionales que reducen la altura y la anchura de la cresta alveolar. La cantidad de hueso perdido varía de un diente a otro y se ve afectada por diferentes factores sistémicos y locales, como el tabaquismo, la patología ósea, el biotipo, la proximidad de las raíces dentales, la posición del diente en la arcada, el número de piezas a extraer, la forma de la arcada, la presencia de enfermedad periodontal y el tipo de restauración provisional utilizada9. Los cambios dimensionales del proceso alveolar tras la extracción del diente han sido el centro de muchas investigaciones7,10-13. Se ha estimado que entre 2 y 4 mm o el 50% de la pérdida de altura de tejido vertical se produce durante los primeros 4 a 6 meses, con un cambio en la anchura de aproximadamente 4 a 5 mm en el mismo periodo de tiempo12. Cuando se analizan los estudios existentes, es importante destacar que la mayor parte de la pérdida ósea se produce durante los primeros 3 meses tras la extracción dental y es más acentuada en el aspecto labial/vestibular del proceso alveolar en comparación con el lado lingual/palatino13,14. El significado de implementar un proceso de extracción menos traumático puede enfatizarse cuando se tiene en cuenta la cicatrización de las fosas de extracción lesionadas. Las paredes óseas lesionadas pueden alterar el proceso de cicatrización y pueden provocar la formación de tejido fibroso en lugar de relleno óseo completo15.
Opción terapéutica para la sustitución de un diente fallido
Un diente fallido puede sustituirse por una prótesis parcial removible o fija o mediante una restauración implantosoportada. Las prótesis parciales fijas y removibles pueden utilizarse para sustituir un diente ausente; sin embargo, la principal preocupación con estas restauraciones es la continua reabsorción de la cresta alveolar, especialmente cuando una prótesis parcial removible ejerce una presión innecesaria en el tejido sobre el que se apoya16. Se considera que las restauraciones implantosoportadas son la primera elección para sustituir un diente ausente o fallido de la zona anterior del maxilar superior con resultados predecibles y documentados17-21. Los implantes pueden colocarse de forma inmediata o diferida, en función del tiempo de colocación en relación a la extracción dentaria22. La elección de una colocación inmediata o diferida depende de varios factores, entre los que se encuentran: la localización del diente fallido, los requerimientos estéticos, el estado de los tejidos duros y blandos, el tamaño del alveolo de extracción, la necesidad de sutura del tejido blando y el diseño del implante a utilizar.
La sustitución de un diente posterior fallido puede diferirse para permitir la cicatrización óptima de alveolos de extracción grandes; sin embargo, la sustitución inmediata de un diente fallido en la zona estética es una prioridad para el paciente y puede aumentar la aceptación del tratamiento implantológico por parte del paciente. Cuando se considera la colocación de un implante inmediato, el punto de partida para un tratamiento satisfactorio es la evaluación de las paredes óseas remanentes del alveolo de extracción. Los factores que determinan las paredes óseas remanentes dependen de la gravedad de la infección dental, la variabilidad anatómica y la técnica de extracción utilizada. Se han propuesto diferentes sistemas de clasificación de los alveolos en un intento por evaluar el alveolo de extracción y la idoneidad de la colocación inmediata de un implante23,24. Independientemente del sistema de clasificación utilizado, un factor muy importante a la hora de determinar el tipo de alveolo es la presencia de hueso vestibular y de defectos en el tejido blando. Cuando las paredes que rodean a un diente están intactas, el implante puede colocarse de forma inmediata, siempre que exista suficiente hueso apical en el alveolo para alojar los primeros 3 a 5 mm del extremo más apical del implante.
La colocación inmediata del implante en un alveolo con una extracción reciente ha demostrado resultados comparables a los observados con un protocolo de colocación diferida. La respuesta ósea a la carga inmediata del implante es similar, y en algunos casos más favorable, que los protocolos de carga diferida25. La estabilidad del implante en el momento de la colocación y durante el periodo de cicatrización y remodelado óseo es el principal factor determinante del éxito de la colocación inmediata del implante26,27. La estabilidad primaria del implante en el momento de su colocación depende de la calidad del hueso existente, la geometría y configuración del implante utilizado y la técnica de preparación de la zona28,29. Los análisis de frecuencia de resonancia indican que un implante colocado en hueso denso es tan estable en el momento de su colocación como a los 3 o 4 meses después de la cirugía. Un implante colocado en un hueso de mala calidad es inestable para la carga inmediata y puede comportar porcentajes elevados de fracaso30,31. La configuración del implante se ha considerado desde siempre un requerimiento esencial para el éxito del implante. En general, un implante en forma de tornillo muestra un porcentaje de éxito mayor, que se ha atribuido a su capacidad para desarrollar una mayor retención mecánica y a una mayor capacidad para transferir las fuerzas compresivas que reducen el nivel de micromoción32-35. La estabilidad secundaria del implante se produce durante el proceso de cicatrización ósea, debido a la formación de una fijación rígida directa asintomática (osteointegración). La literatura existente sugiere que existe un umbral crítico de micromoción, por encima del cuál la encapsulación fibrosa prevalece sobre la osteointegración36. Se ha estimado que un micromovimiento mayor de 150 μm es suficiente para poner en peligro la cicatrización de la interfase directa hueso-implante36.
Técnica
Dientes unirradiculares
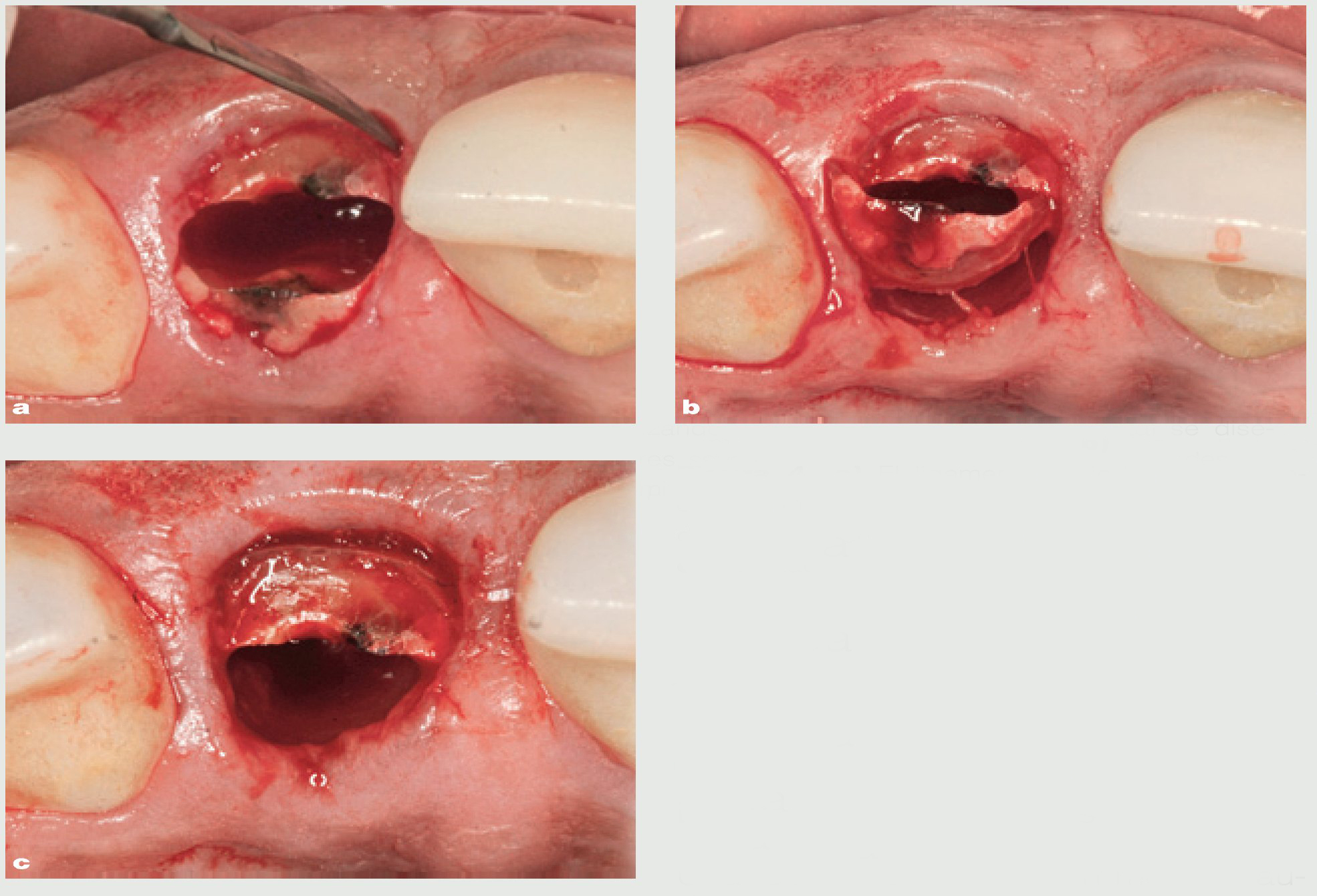
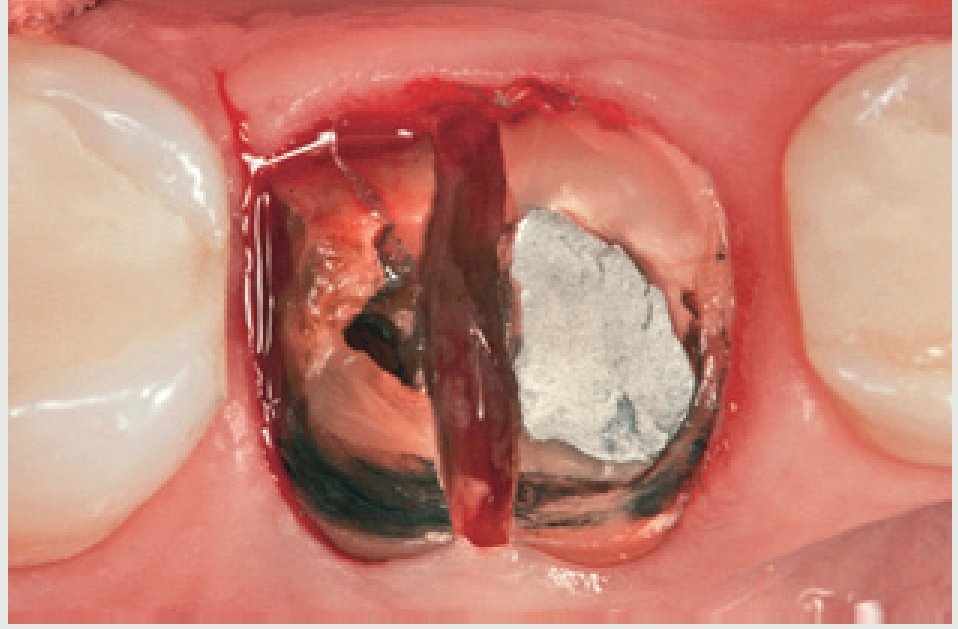
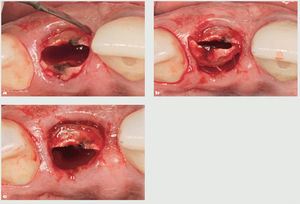
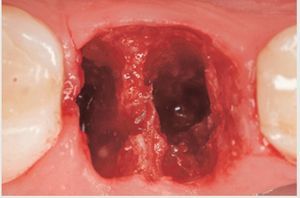
Una técnica de extracción menos traumática para las paredes óseas es útil, ya que cuanto mayor sea el número de paredes existentes tras una extracción, más probable es que pueda realizarse una sustitución inmediata del diente mediante implantes dentales. Cuando se hace frente a un diente fallido en la región anterior del maxilar superior (figura 1), la atención del clínico debe dirigirse a reducir al mínimo la lesión de las estructuras óseas y de los tejidos blandos. Gracias a una fresa quirúrgica de alta velocidad (TC161, Gota AG, Rüthi, Suiza) (figura 2), se realiza un corte vertical en la zona media de la raíz en dirección mesiodistal hasta dos tercios de la longitud radicular, separando así la raíz en dos mitades, una vestibular y otra palatina (figura 3). Es obligada la irrigación copiosa con suero fisiológico para evitar el sobrecalentamiento durante el corte. La fresa quirúrgica se dirige paralela a la raíz, ya que cualquier grado de angulación provocaría un traumatismo en las estructuras óseas. Tras realizar la separación completa de ambas mitades radiculares y mediante la ayuda de un periostotomo (PT2, Hu-Friedy, Chicago, IL, EE.UU.), se empuja la mitad palatina de la raíz hacia la zona media del alveolo disecando lo más profundamente posible el ligamento periodontal que rodea la raíz (figuras 4 a y b). Una vez liberado, se retira con un fórceps (BD 164R, Aesculap, Tuttlingen, Alemania) (figura 4c). El mismo procedimiento se repite en la otra mitad para completar el proceso de extracción.
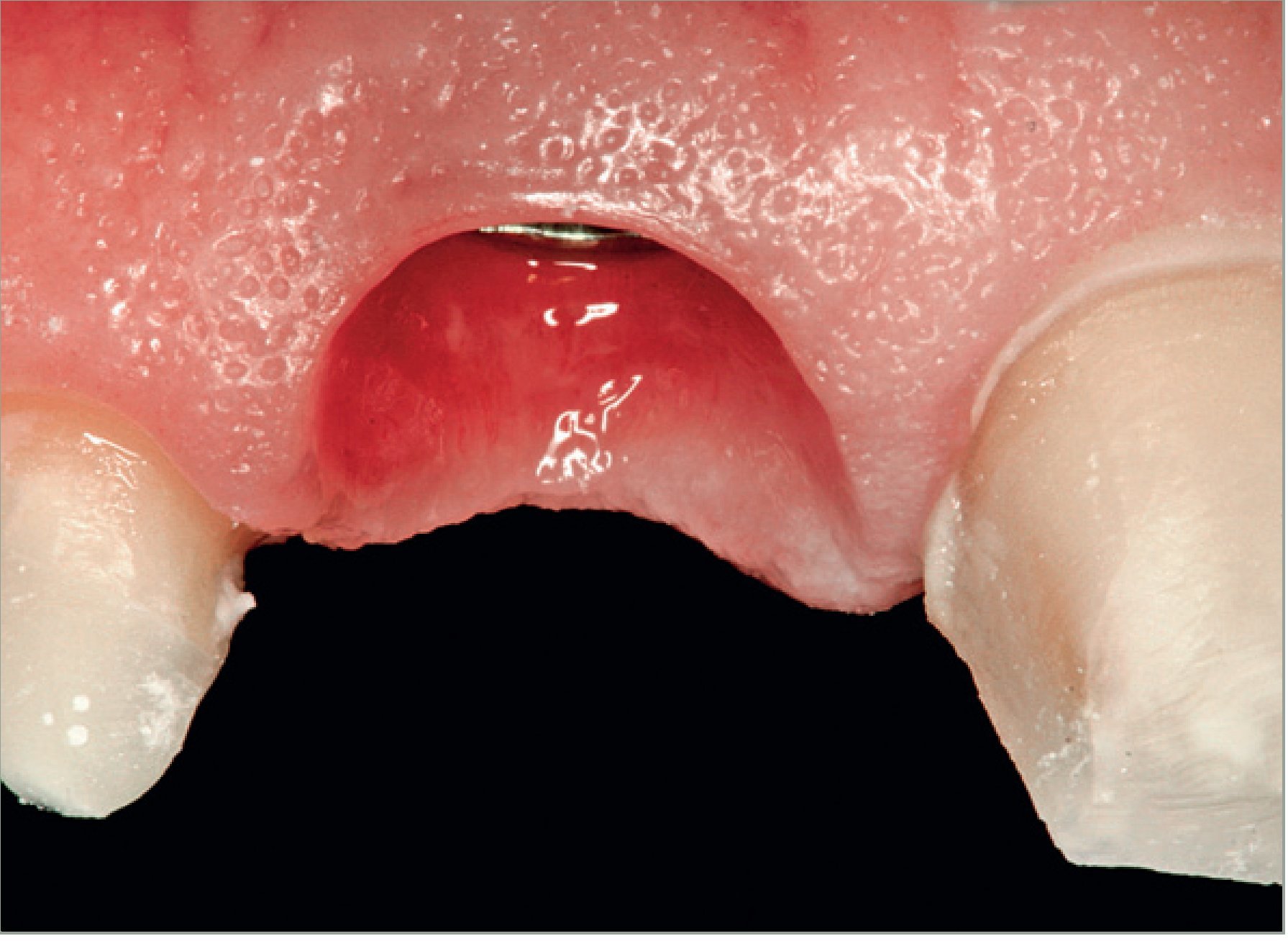
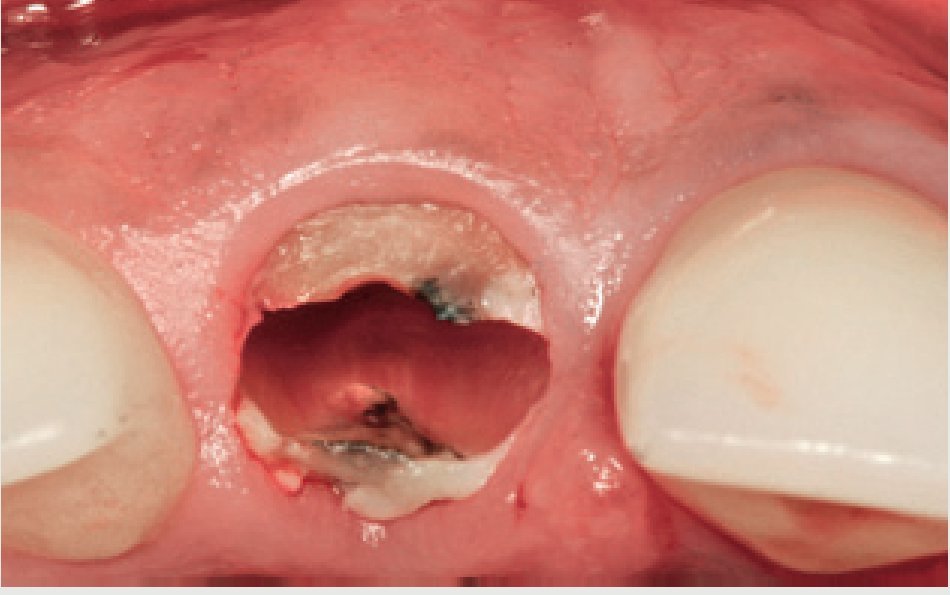
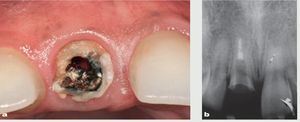
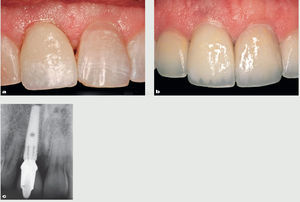
Figura 1 Imagen preoperatoria del incisivo central superior derecho que ha perdido toda la estructura de la corona y planificación del tratamiento para su extracción. (a) Primer plano. (b) Imagen radiográfica periapical.
Figura 2 Fresa quirúrgica utilizada por el autor.
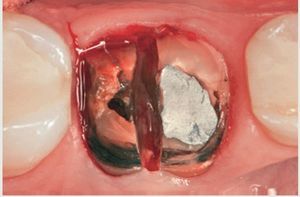
Figura 3 Imagen del incisivo con la raíz seccionada en mitades vestibular y lingual.
Figura 4 a) El ligamento periodontal se diseca utilizando un periostotomo. b) Las mitades radiculares se empujan hacia el medio del alveolo. c) La mitad palatina de la raíz se retira.
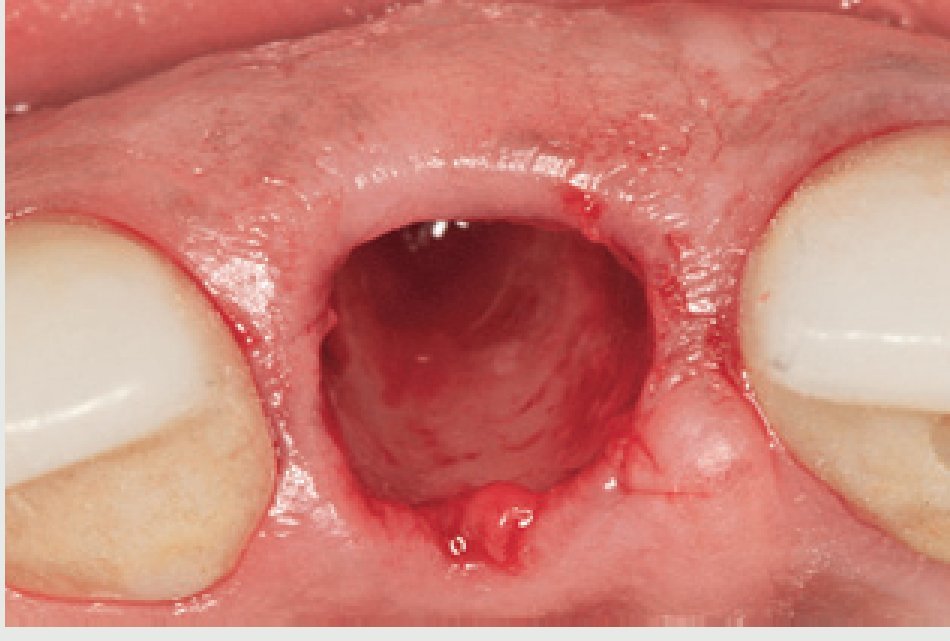
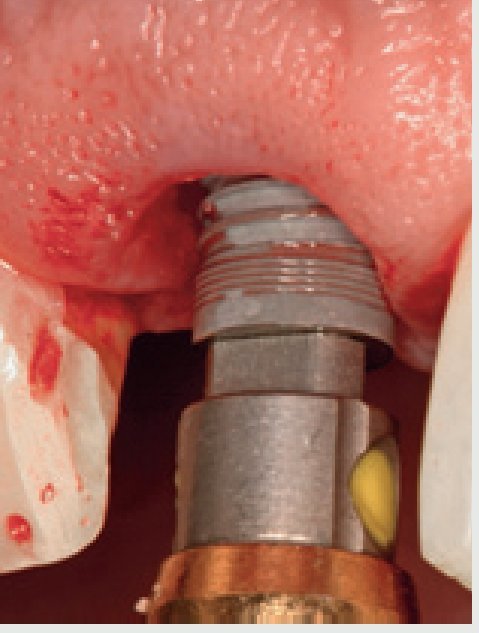
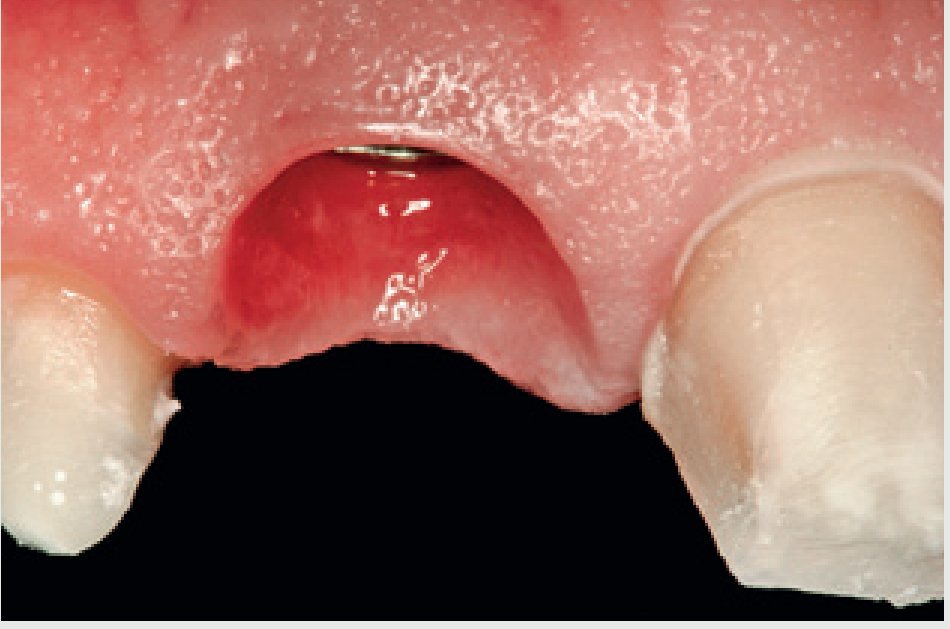
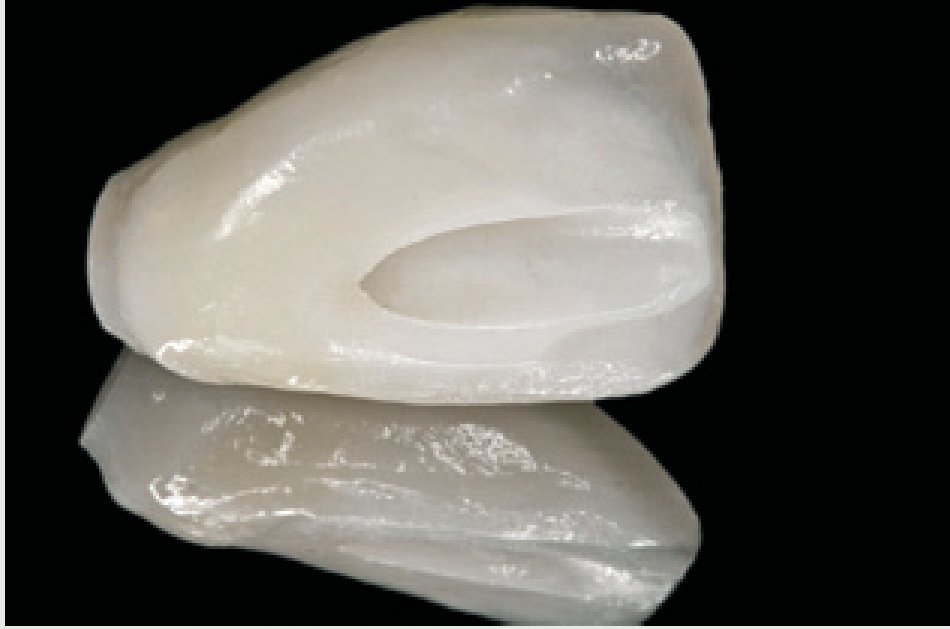
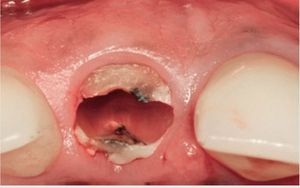
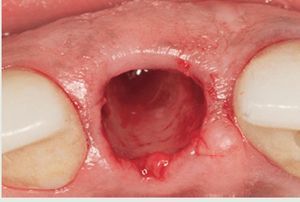
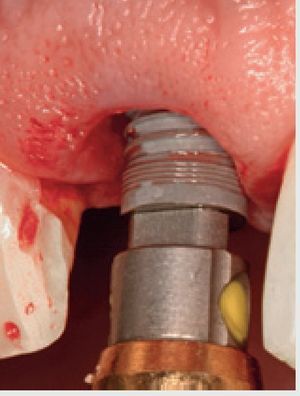
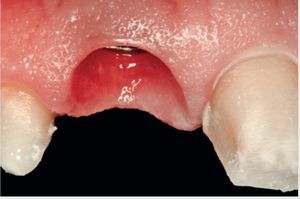
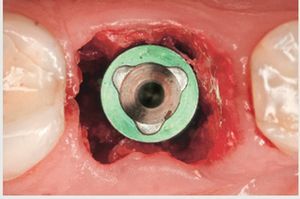
Una vez se han extraído las mitades radiculares (figura 5), se inspecciona el alveolo para descartar la presencia de cualquier resto de diente o la presencia de patologías tisulares y tejido de granulación. Se utiliza una cureta afilada (CM2, Hu-Friedy) para raspar los restos de tejido blando de las paredes óseas y asegurar una cicatrización óptima. La comprobación de las paredes restantes del alveolo se realiza inspeccionando la zona con una sonda periodontal (KM0805, Hu-Friedy). Una vez verificado que todas las paredes del alveolo de extracción están intactas, se decide colocar un implante de forma inmediata. Se prepara una osteotomía con la fresa dirigida hacia la pared lingual del alveolo y se extiende 3 mm más allá de la ubicación del ápice de la raíz del diente extraído para asegurar una estabilidad primaria suficiente. Se coloca un implante de 13 mm de longitud y de un diámetro de 4,3 (Nobel Replace, Nobel BiocareTM, Yorba Linda, CA, EE.UU.) (figura 6) y se realiza una impresión para una corona provisional. Se fabrica una corona provisional sin oclusión (Jet Acrylic, Lang Dental Manufacturing, Wheeling, IL, EE.UU.) en el laboratorio para permitir la cicatrización del tejido blando sin problemas. Tras 6 semanas de cicatrización (figura 7), se fabrica una corona totalmente cerámica atornillada y diseñada para soportar y mantener el contorno del tejido blando existente (figura 8). Se evalúa la forma y el contorno óptimo de la restauración (figura 9). La oclusión sefinaliza proporcionando un leve contacto céntrico y excéntrico para reducir al mínimo la tensión oclusal en el implante dental recién restaurado.
Figura 5 Aspecto del alveolo de extracción tras la retirada completa de las dos mitades radiculares.
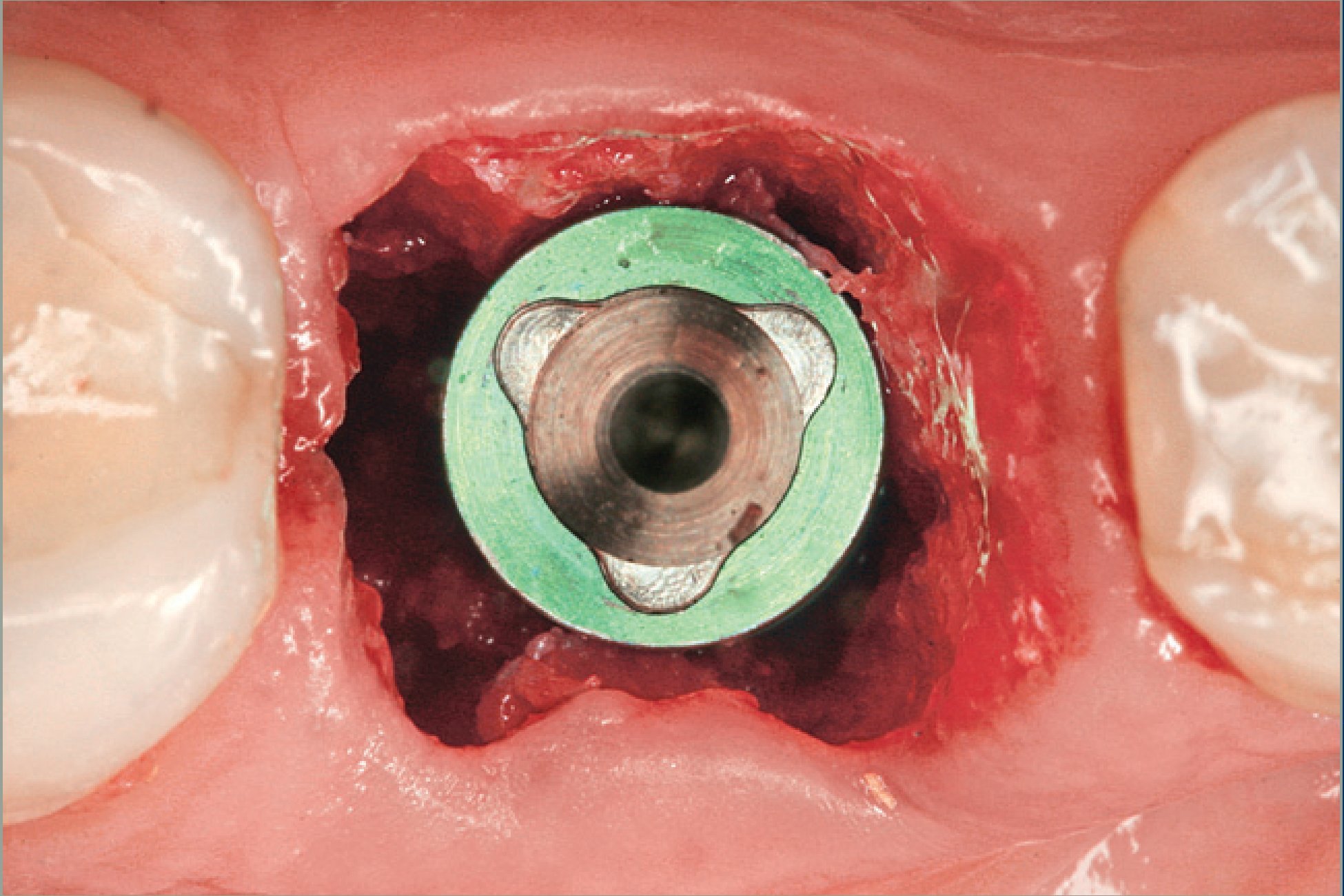
Figura 6 Colocación inmediata del implante.
Figura 7 Primer plano de la zona implantaria cicatrizada 6 semanas después de la colocación.
Figura 8 Corona totalmente cerámica atornillada lista para su colocación.
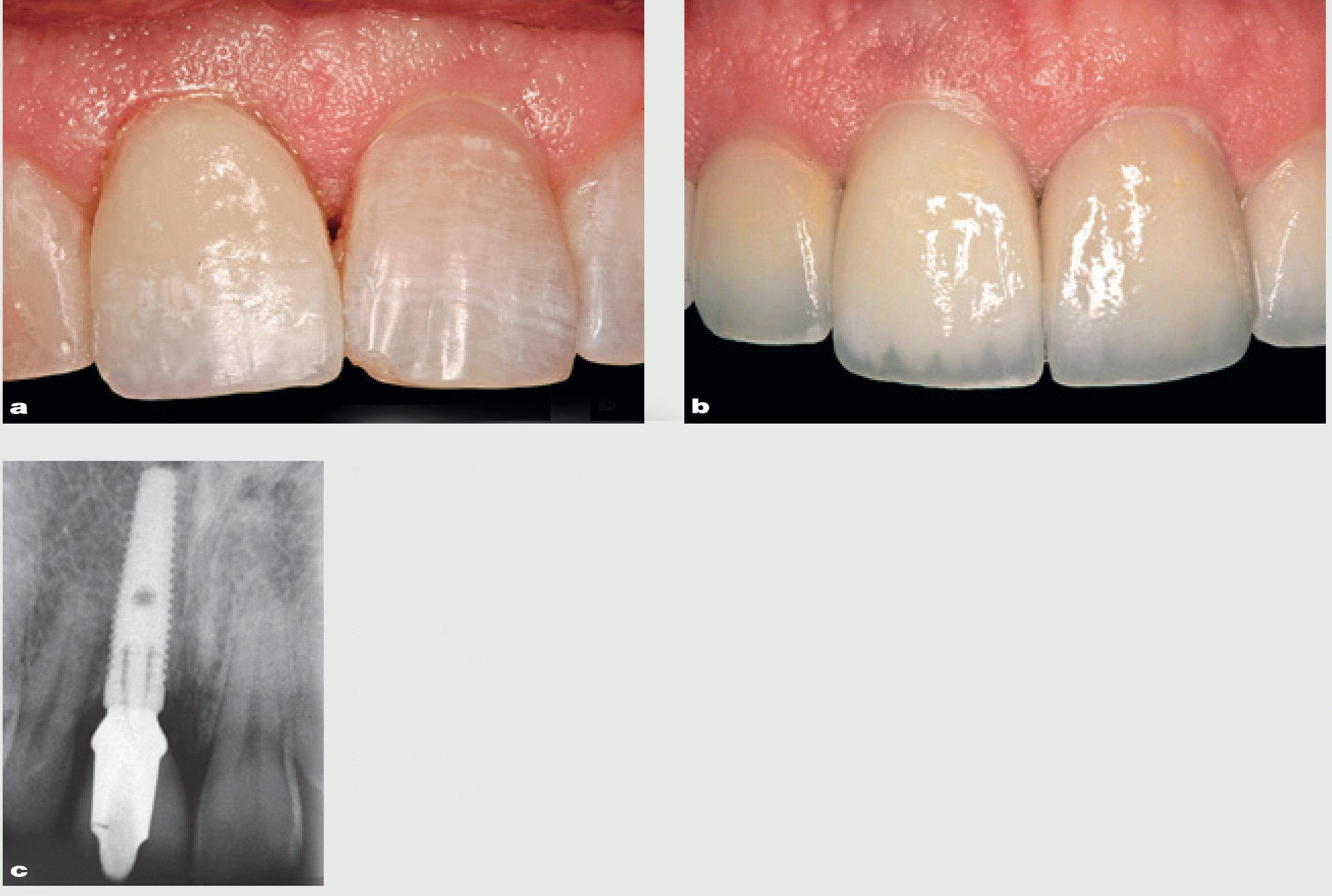
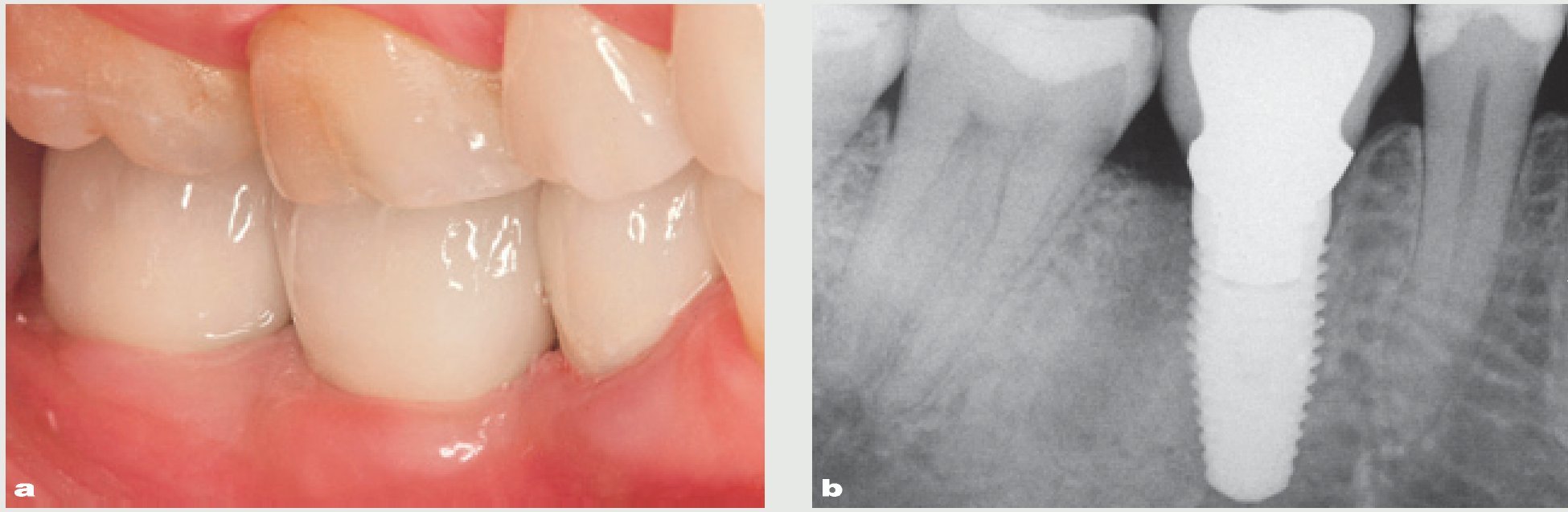
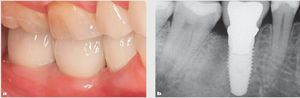
Figura 9 Primer plano. a) Imagen preoperatoria y (b) restauración definitiva un año después de la colocación. c) Radiografía periapical de la restauración definitiva. Obsérvese una pérdida de altura tisular en la zona vestibular en el implante restaurado de menos de 1 mm en comparación con la situación inicial.
Dientes multirradiculares
Cuando se trata de dientes fallidos posteriores, el primer paso consiste en cortar el principal tronco radicular para crear raíces individuales realizando un corte vertical en el área de furcación mediante una fresa quirúrgica de alta velocidad (Gota AG) (figura 9). La profundidad del corte puede estimarse con la ayuda de una radiografía periapical. Debe tenerse cuidado en no cortar a través del hueso interradicular.
En los molares inferiores, el corte debe extenderse de vestibular a lingual del diente, para liberar ambas raíces sin cortar la tabla vestibular ni la lingual.
En los molares superiores deben realizarse dos cortes. El primero debe extenderse en dirección mesiodistal para liberar la raíz palatina de las raíces vestibulares, y posteriormente pueden separarse las raíces vestibulares realizando un pequeño corte desde el inicio del lado vestibular del corte anterior ,extendiéndose vestibularmente hacia la superficie externa del área de furcación, separando así las raíces vestibulares en raíces mesial y distal.
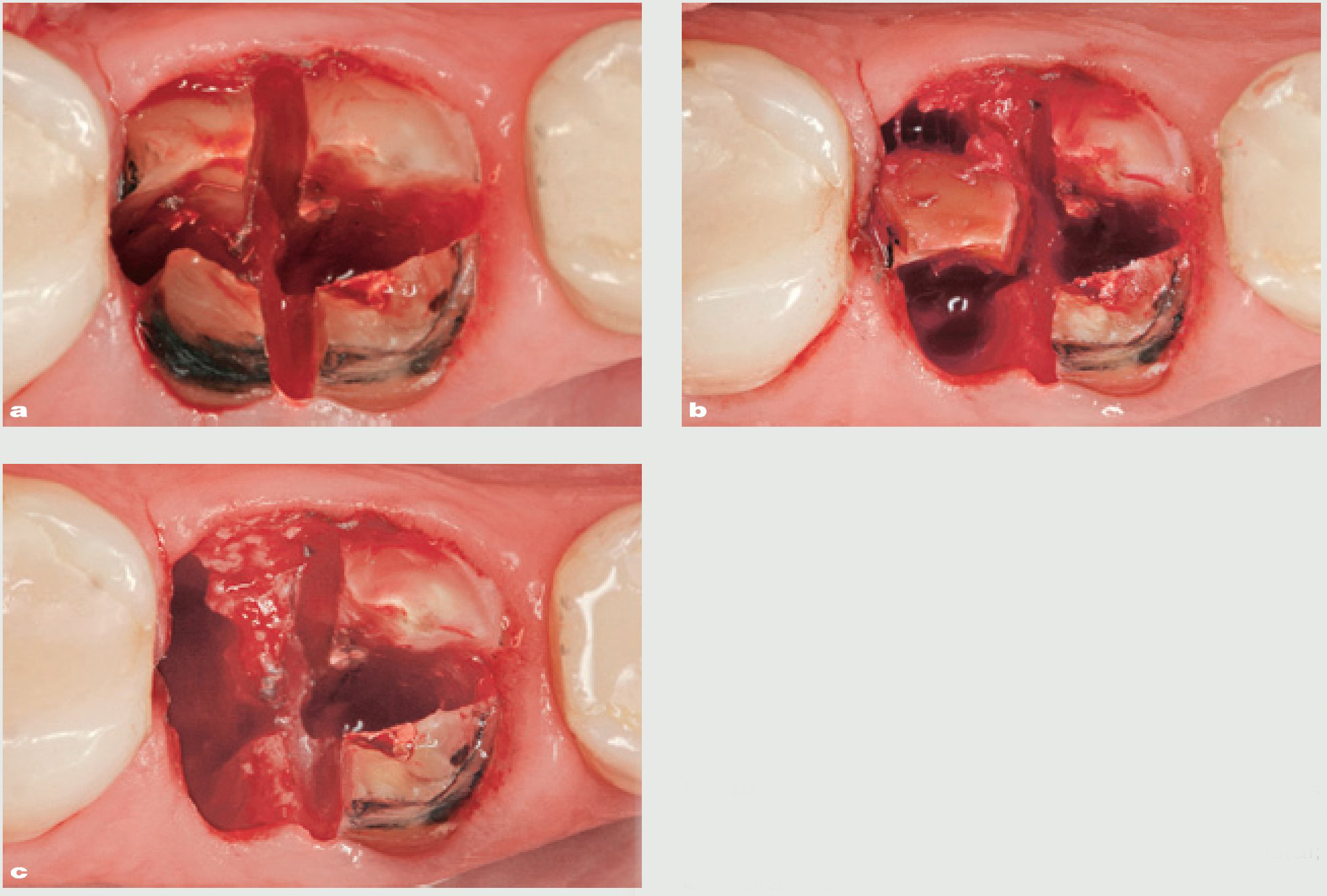
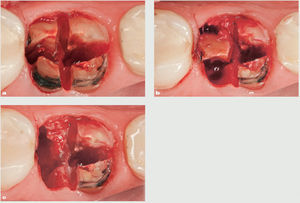
En el caso presentado (figuras 10 a y b), el primer molar inferior derecho se secciona en el área de furcación para separar las raíces (figura 11). Tras lograr raíces individuales, cada una de ellas se secciona de forma individual como si se tratara de un diente unirradicular. Se realiza un corte vertical en medio de la raíz en dirección mesiodistal hasta alcanzar como mínimo dos tercios de la longitud radicular, separando las raíces en mitades vestibular y lingual (figura 12a). La fresa quirúrgica se dirige luego paralela a la raíz, ya que cualquier angulación provocaría un traumatismo en las crestas óseas interdentales y el septo óseo interdental. Con la ayuda de un periostotomo, se separan ambas mitades hacia el medio del alveolo disecando las fibras del ligamento periodontal, y una vez liberado se extrae mediante fórceps de extracción (figura 12b). Se repite el mismo procedimiento con la otra mitad radicular (figura 12c).
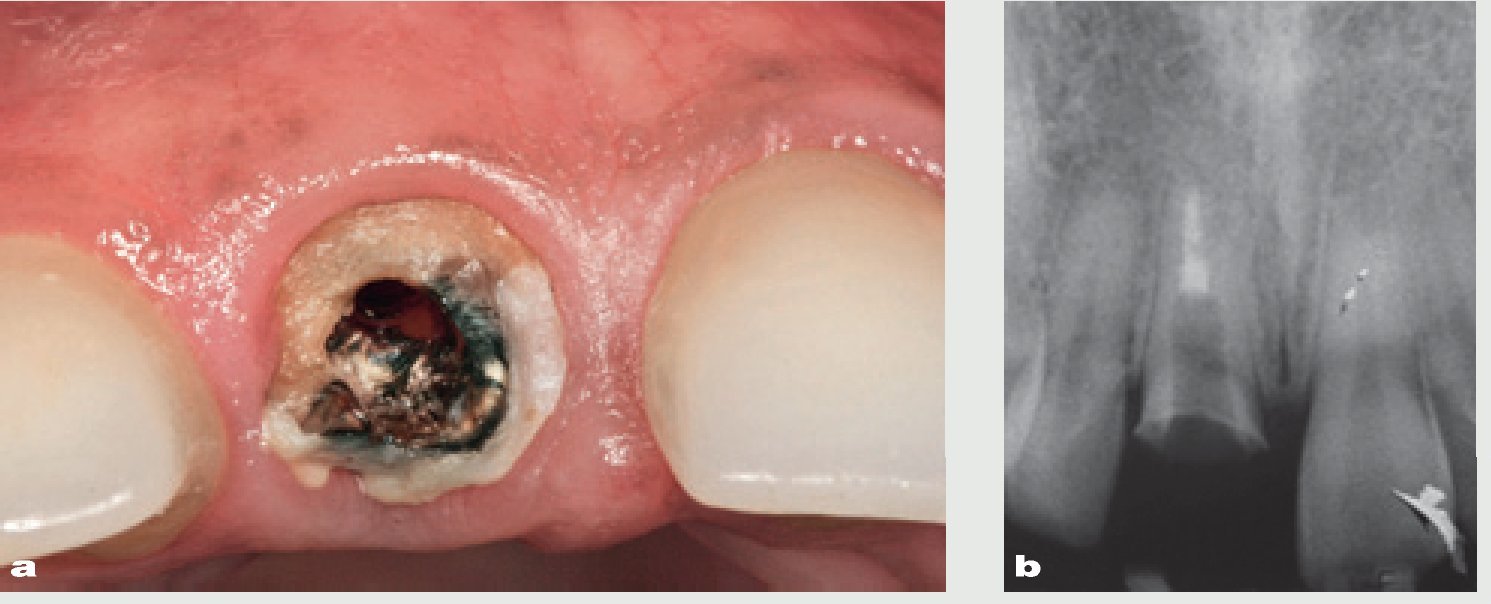
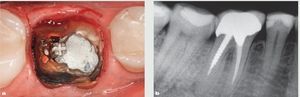
Figura 10 Primer molar inferior fallido. a) Imagen oclusal tras retirar la corona metal-cerámica. b) Radiografía apical.
Figura 11 Corte del diente en el área de furcación separando las raíces mesial y distal.
Figura 12 Imagen oclusal. a) Ambas raíces seccionadas en dos mitades, vestibular y lingual; b) retirada de la mitad vestibular de la raíz distal; c) retirada de ambas mitades radiculares.
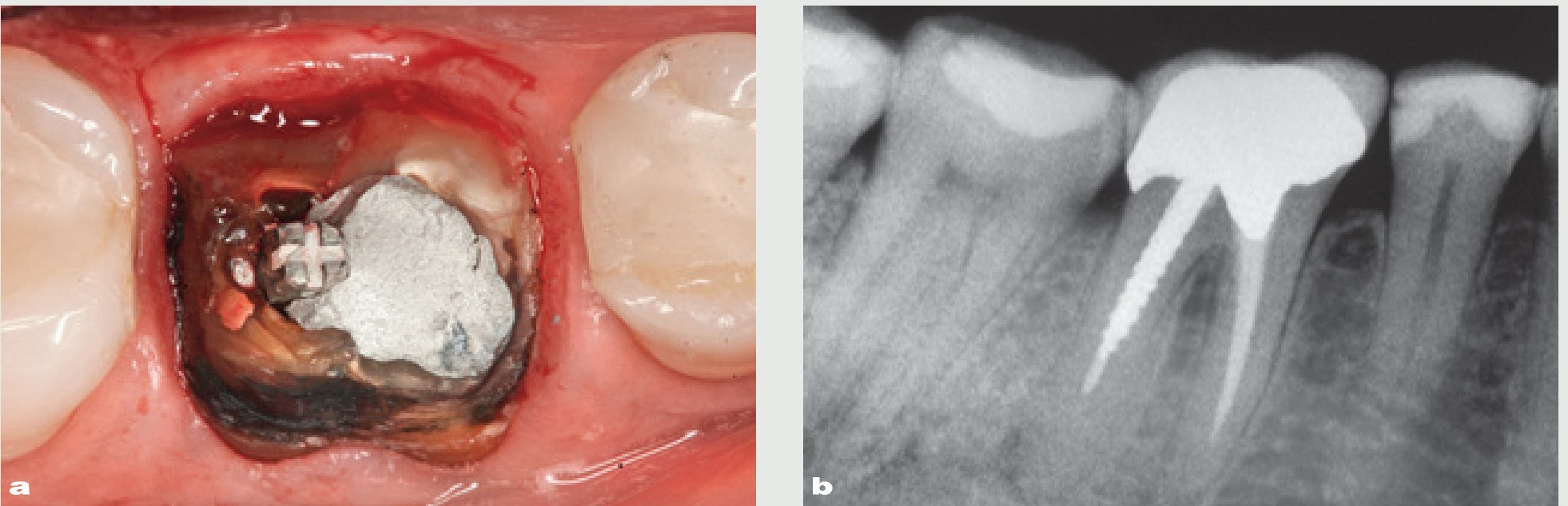
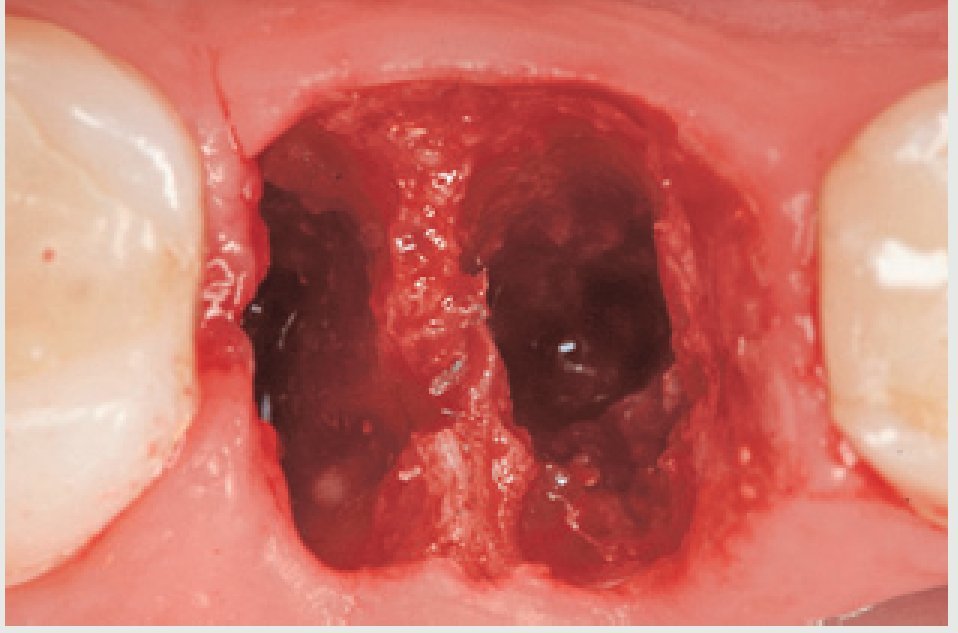
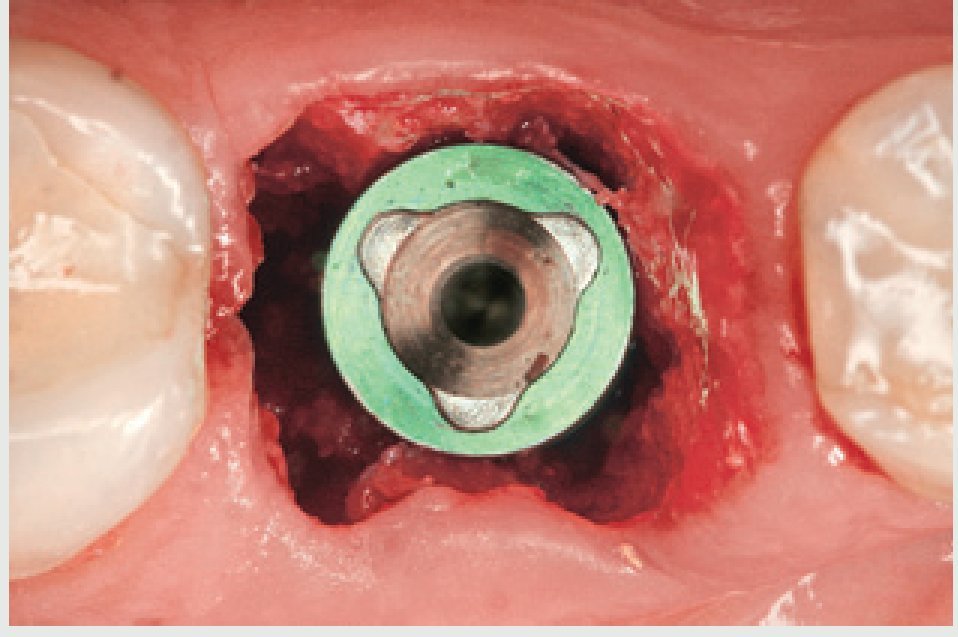
El alveolo de extracción es inspeccionado posteriormente para descartar la presencia de restos radiculares. El alveolo se limpia de cualquier tejido patológico o tejido de granulación utilizando una cureta afilada. Una vez se ha extraído el diente (figura 13), se prepara una osteotomía y se coloca un implante de 13 mm de largo y 6,0 mm de diámetro (Nobel Biocare) (figura 14). Normalmente suele utilizarse un implante de diámetro mayor en los alveolos de extracción de los molares, para permitir una distribución óptima de la tensión y asegurar el perfil de emergencia de la restauración definitiva (figuras 15 a y b).
Figura 13 Imagen oclusal mostrando el alveolo de extracción tras la retirada de ambas raíces.
Figura 14 Colocación de un implante ancho en el alveolo de extracción.
Figura 15 Restauración definitiva en su sitio. a) Imagen lateral; b) radiografía periapical.
Discusión
La técnica descrita utiliza un procedimiento de odontosección más sistemático a expensas del diente extraído, evitando así las estructuras de tejidos duros y blandos de la cresta alveolar. El espacio creado por la fresa quirúrgica de alta velocidad es suficiente para liberar las mitades radiculares de una manera sencilla al disecar las fibras del ligamento periodontal y desplazar las mitades radiculares hacia el medio del alveolo. Dado que la presión no controlada aplicada durante la luxación de los dientes puede causar la fractura de la tabla vestibular -especialmente en la zona anterior del maxilar superior-, el uso de la técnica descrita requiere solamente una presión mínima o, en la mayoría de los casos, no es necesario realizar presión en las paredes óseas del alveolo del diente extraído. Los cortes quirúrgicos pueden realizarse cuidadosamente sin lesionar las paredes del alveolo si se tiene en cuenta la anatomía de la unidad gingivodentaria. Un alveolo post-extracción intacto proporciona un entorno favorable para la colocación inmediata del implante, reduce el número de visitas quirúrgicas y aumenta la aceptación del tratamiento implantológico por parte del paciente. Y lo que es más importante, puede reducir al mínimo la pérdida ósea, que es difícil de recuperar, incluso utilizando una técnica de injerto óseo. Gracias al uso de esta técnica, el implante puede colocarse en el momento de la extracción dentaria con la opción de colocar uno provisional de forma inmediata para optimizar el contorno anatómico y soportar las estructuras de los tejidos duros y blandos en la zona de extracción3. Dadas las diferencias en la geometría implantaria con respecto a los dientes naturales, la colocación inmediata de un implante suele provocar la presencia de un espacio entre las paredes del alveolo y la superficie externa del implante colocado. Los pequeños espacios tienen potencial para cicatrizar de forma espontánea; sin embargo, un espacio que sobrepase los 2 mm de anchura suele indicar la necesidad de un procedimiento de injerto con o sin membrana para prevenir una posterior reabsorción ósea y optimizar la cicatrización del alveolo.
Los estudios realizados en seres humanos y en animales han demostrado que los alveolos post-extracción con paredes óseas completamente intactas son capaces de regenerar hueso sin necesidad de realizar injertos óseos. Sin embargo, múltiples estudios han demostrado que los defectos de gran tamaño de la tabla vestibular original, que se producen a causa de la enfermedad periodontal o de una extracción traumática, no cicatrizan por completo si no se implementa una técnica de injerto óseo14, Por lo tanto, los clínicos deberían tener en cuenta que si existe una dehiscencia ósea apical al borde gingival libre, o el hueso labial es demasiado delgado, el alveolo puede sufrir una reabsorción significativa durante el proceso de cicatrización natural independientemente del método de extracción utilizado37.
Al igual que con cualquier protocolo de colocación inmediata de implantes, la técnica descrita debería limitarse a los casos en que se pueda obtener una estabilidad inicial del implante aceptable y sin defectos de los tejidos duros y blandos. Si el implante se carga de forma inmediata, la oclusión debería ajustarse cuidadosamente para reducir al mínimo los micromovimientos, que originarían la encapsulación del tejido fibroso, y no la osteointegración, lo que provocaría el fracaso global del tratamiento.
Correspondencia:
Saad A Al-Harbi
Retal Clinic P.O. Box126242, Jeddah 21352, Saudi Arabia;
tel:00966-50-554-4591; fax:00966-2-653-2609;
e-mail: amharbi@hotmail.com