Objetivo. Reconstrucción parcial / refuerzo del ligamento cruzado anterior (LCA) median-te un injerto de tendón autólogo bajo conservación de las estructuras ligamentosas intactas.
Indicaciones. Roturas sintomáticas aisladas del haz anteromedial (AM) o posterolateral (PL) del LCA. Inestabilidad rotacional ante una reconstrucción del LCA con túneles mal posicionados.
Contraindicaciones. En cirugías de revisión: limitaciones de la movilidad después de una reconstrucción del LCA con túnel mal posicionado y un ensanchamiento de túnel realizado con anterioridad con el riesgo de una confluencia de los canales perforados.
Técnica quirúrgica. Exploración del movimiento de traslación anteroposterior (prueba de Lachmann, cajón anterior) y de la estabilidad rotacional (prueba del pivot-shift) bajo anestesia. Diagnóstico por artroscopia, repetición de la prueba de traslación y de la prueba con el gancho palpador. Extracción de los ligamentos rotos. Extracción de un tendón de la corva, preparación del injerto. Preparación de las zonas de inserción en fémur y tibia. Colocación de una aguja femoral en el centro anatómico del haz funcional roto y ensanchamiento hasta alcanzar el espesor del injerto. Colocación de una aguja en la tibia posicionada en función de la posición del canal femoral y ensanchamiento hasta obtener el espesor del injerto. Inserción del injerto y fijación.
Tratamiento postoperatorio. El tratamiento posterior se llevará a cabo de manera análoga a una rotura de LCA completa.
Redacción
W. Petersen, Berlín
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
La gran mayoría de roturas del ligamento cruzado anterior afectan a todo el ligamento. No obstante, Zantop et al.1 observaron que en torno al 25% de los casos se trataba de una rotura parcial del ligamento cruzado anterior (LCA). El concepto de los dos haces funcionales del LCA2,3, el haz anteromedial (AM) y el posterolateral (PL), así como el perfeccionamiento progresivo de los métodos quirúrgicos, permite en la actualidad practicar también una reconstrucción selectiva del HAM y el HPL. Con frecuencia se aprecia, además, una inestabilidad rotacional debida a un posicionamiento extraanatómico de los canales de perforación con una orientación demasiado vertical en la escotadura femoral por un tratamiento practicado en el pasado. Bajo determinadas condiciones, en estos casos es posible realizar un aumento de volumen con un injerto posicionado transversalmente en la escotadura para mejorar la estabilidad con preservación de la reconstrucción ligamentaria original.
Principio y objetivo de la intervención
Identificación de roturas parciales mediante exploración bajo anestesia y control cuidadoso de la tensión ligamentaria durante el diagnóstico mediante artroscopia bajo puntos de vista funcionales. Resección de las fibras rotas bajo preservación de las partes ligamentarias intactas. Extracción de un tendón de la corva ipsilateral, de un tendón contralateral en cirugías de revisión o de un tercio del tendón cuadricipital. Posicionamiento de los canales de perforación en el centro del área de inserción femoral y tibial afectada. Inserción del injerto, tensión de 60 N en un ángulo de 20º de flexión y fijación con tornillos de interferencia bioabsorbibles.
Ventajas
- En cirugía primaria, preservación del tejido funcional como estructura guía, así como de la correspondiente propiocepción y vascularización.
- En cirugía de revisión, mejora de la estabilidad rotacional mediante el aumento del injerto ya posicionado en el interior y colocado en una orientación demasiado vertical.
Desventajas
- Riesgo de mal posicionamiento debido a una mala visibilidad a causa de la presencia de restos de adherencias.
- Posibilidad de una estimación equivocada sobre la existencia de suficiente material ligamentario.
- Riesgo de pinzamiento en la escotadura ante un sistema demasiado voluminoso.
Indicaciones
- Rotura aislada sintomática de uno de los dos haces funcionales del LCA.
- Inestabilidad rotacional ante una cirugía del LCA transtibial con una perforación demasiado vertical.
- Cierre de las fisis.
Contraindicaciones
- Limitación de la movilidad debido a una cirugía del LCA mal posicionada.
- Excesivo ensanchamiento de túnel de una cirugía de LCA realizada con anterioridad y la consiguiente dificultad de fijación del injerto.
Información para el paciente
- Información análoga a una reconstrucción de LCA primaria completa (ver los artículos de P. Forkel y W. Petersen, así como de S. Hinterwimmer en este cuaderno).
- Riesgos especiales: lesión de las fibras restantes intactas, por lo que será necesaria una cirugía del LCA completa.
Preparación de la intervención
- Anamnesis detallada: las roturas parciales del haz AM suelen ser causadas con mayor frecuencia por un traumatismo de alta energía dirigido hacia anterior, mientras que la mayoría de las lesiones del haz PL suelen ser debidas a traumatismos por un giro brusco de la rodilla1. La sintomatología suele ser inespecífica, con dolores generales en la rodilla y tendencia a la hinchazón. En roturas del haz AM el paciente suele tener una sensación de inestabilidad en el sentido de traslación a.-p. (por ejemplo, al bajar escaleras), y en roturas del haz PL, inestabilidad rotacional4 (por ejemplo, en la práctica deportes con pelota con cambios rápidos de dirección).
- Exploración física y documentación de la inestabilidad en traslación y en rotación (prueba de Lachmann, cajón anterior, prueba del pivot-shift): descartar la presencia de patologías concomitantes. Las pruebas se deberán repetir con el paciente bajo anestesia y se documentarán.
- Tomografía por resonancia magnética sin contraste: la imagen de la TRM no diferencia con suficiente seguridad las estructuras ligamentosas completamente rotas de las parcialmente rotas. Las secuencias T1 y T2 en proyección sagital, así como las secciones transversales del LCA, son las más adecuadas5.
- Tomografía computarizada sin contraste: en cirugías de revisión, evaluación de la posición y del espesor de los canales.
Instrumental
- Instrumental estándar para cirugías artroscópicas.
- Instrumento electrotérmico con un ángulo de 90º.
- Instrumento «shaver» con punta de 5,5 mm.
- Estribo guía o vaina de perforación femoral.
- Estribo guía tibial con ángulo regulable (65-70º).
- Aguja de perforación de 2,4 mm con ojal, hilo de sutura, hilo de nitinol.
- Tornillos de interferencia bioabsor-bibles (diámetro femoral en función del canal de perforación, diámetro tibial 1 mm más grande) o sistemas de anclaje extracorticales.
Anestesia y posición del paciente
- La preparación preoperatoria y la posición del paciente son las mismas que en una reconstrucción del LCA normal: posición en decúbito supino, soporte lateral y rodillo para pie, de modo que la pierna
esté posicionada con un ángulo de flexión de la rodilla de 90º. Como alternativa, también se puede operar con la pierna colgada o sobre un soporte móvil.
- Isquemia con 280 mmHg.
- Intervención bajo anestesia espinal o general.
Técnicas quirúrgicas
(Figs. 1-9)
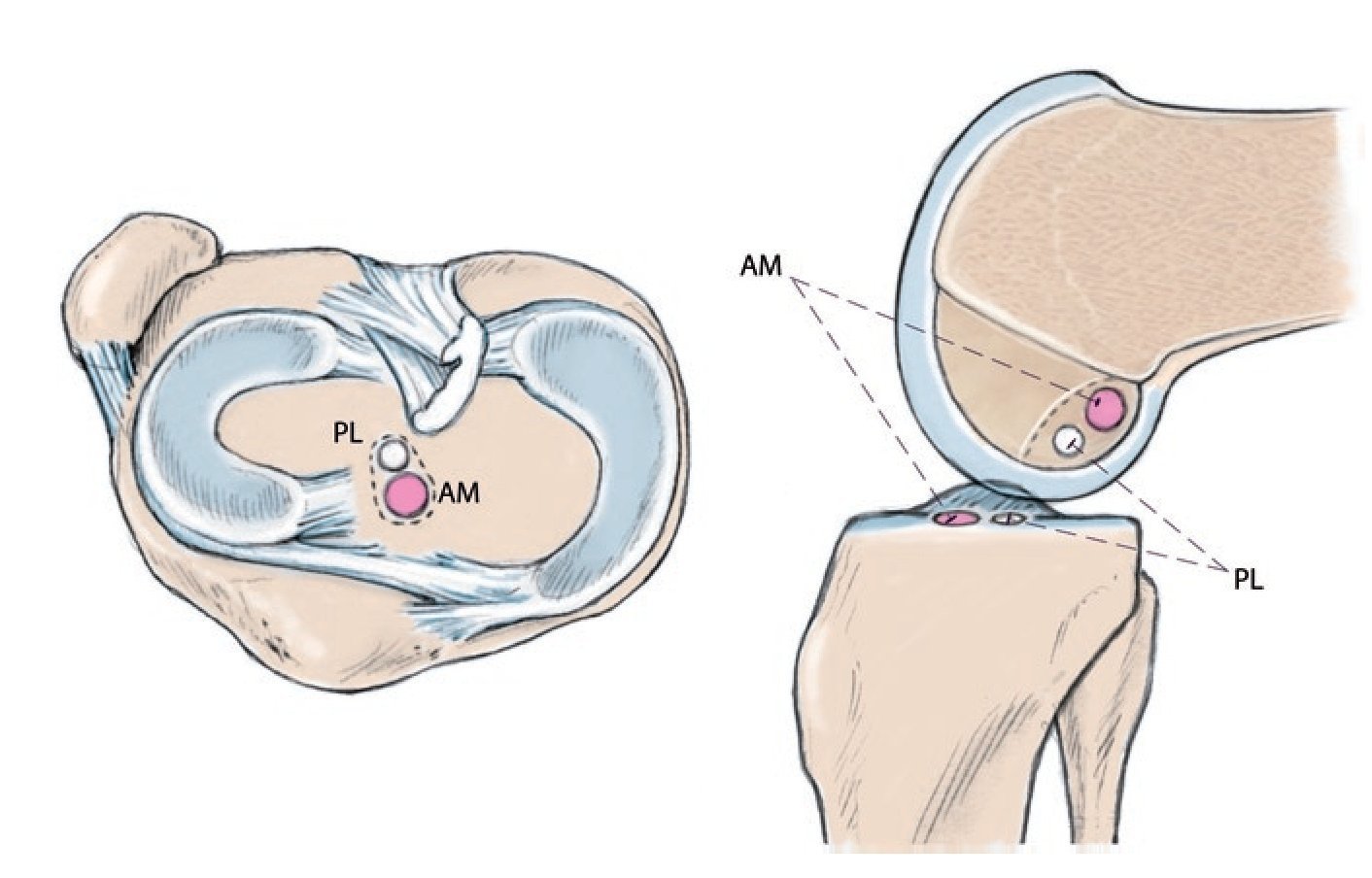
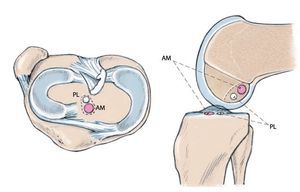
Fig. 1 Posición de los haces funcionales del ligamento cruzado anterior. El objetivo de cualquier aumento es conseguir un posicionamiento equilibrado de los túneles femoral y tibial, es decir, que los túneles estén posicionados en sus áreas de inserción correspondientes. Así, por ejemplo, en un aumento de haz anteromedial los orificios femoral y tibial deberían estar situados en la zona de inserción del haz anteromedial. Lo mismo es válido para el haz posterolateral. PL posterolateral, AM anteromedial.
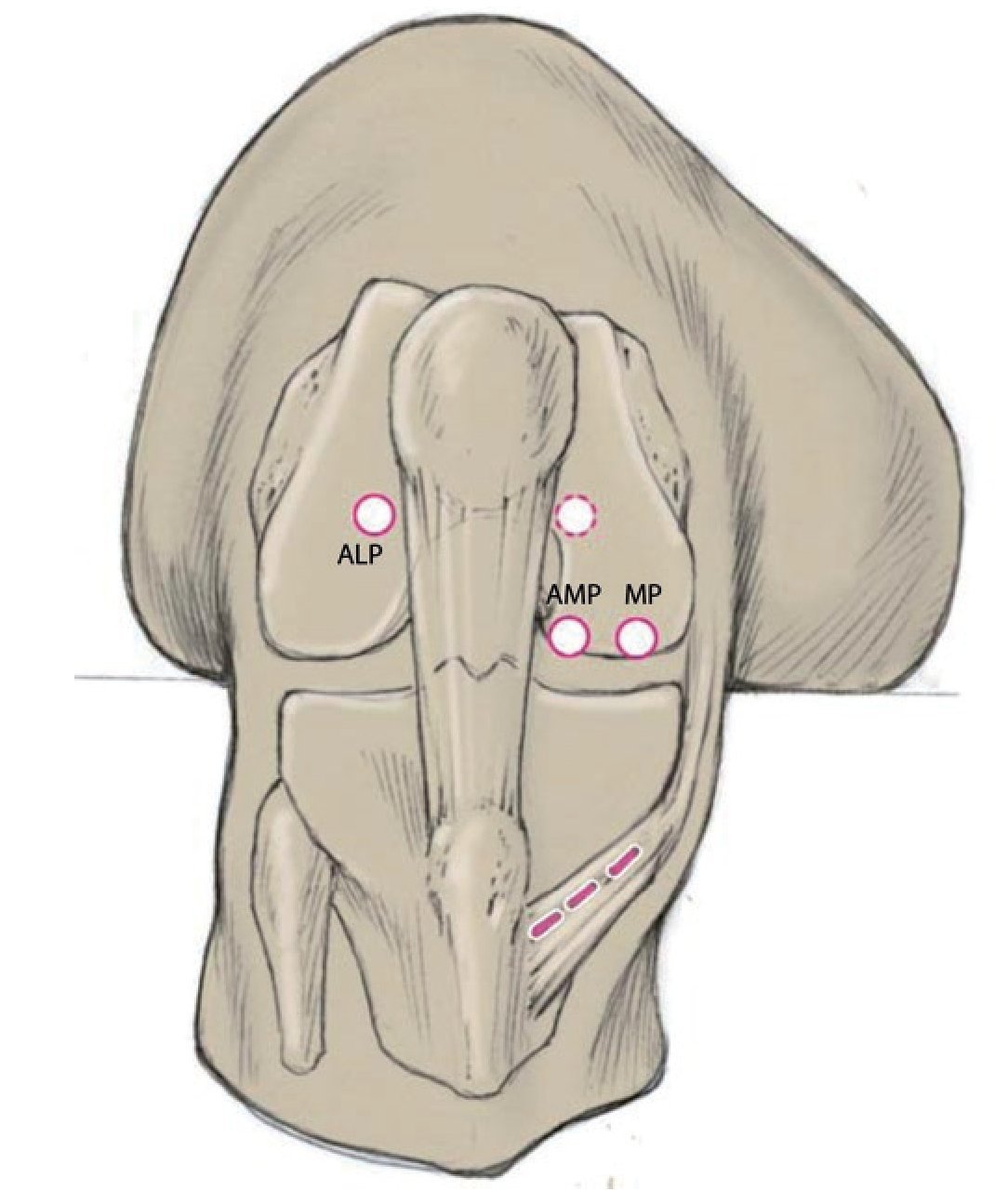
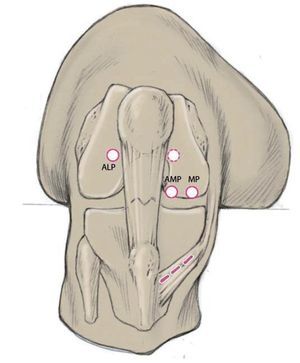
Fig. 2 Portales y abordajes utilizados. Junto al portal anterolateral alto (ALP) para la cámara también se utiliza el portal anteromedial (AMP; parapatelar por encima del menisco interior) a fin de reforzar el haz anteromedial y el portal medial (MP; aproximadamente 2 cm medial del AMP) a fin de reforzar el haz posterolateral. Con una aguja canulada debe verificarse durante su perforación la accesibilidad a la inserción en la pared de la escotadura sin que una broca con el diámetro correspondientemente mayor colisione con el cóndilo femoral medial (atención: ¡lesión del cartílago durante la perforación!). Para obtener una mejor visibilidad sobre la pared lateral de la escotadura, puede resultar útil un portal medial alto adicional (línea punteada) para la cámara6. De no ser así, el posicionamiento del canal de perforación se controlará cambiando la posición de la cámara de ALP a MP antes de realizar la perforación definitiva. Como injertos se pueden utilizar el tendón semitendinoso o el tendón grácil de la misma rodilla o de la rodilla contraria. La línea punteada muestra el abordaje a lo largo de la pata de ganso. La extracción se realizará de manera análoga a la reconstrucción completa primaria. En caso de que en esta zona no sea posible la extracción de un tendón, existe la opción de obtener una parte del tendón cuadricipital o patelar. Esta opción supone una ventaja sobre todo en los casos de revisión en los que ya existen canales perforados que se deben estrechar. Durante la elección del injerto también se deberá tener en cuenta el tamaño deseado del mismo. El haz posterolateral original no suele tener más de 6 mm de diámetro, de modo que suele ser suficiente con extraer el tendón grácil doblado dos o tres veces sobre sí mismo para obtener el injerto. Para el refuerzo del haz AM son más apropiados los tendones más gruesos del músculo semitendinoso o los injertos del cuádriceps y del tendón patelar. En todo caso, se evitará saturar el espacio intercondíleo con un injerto demasiado grande.
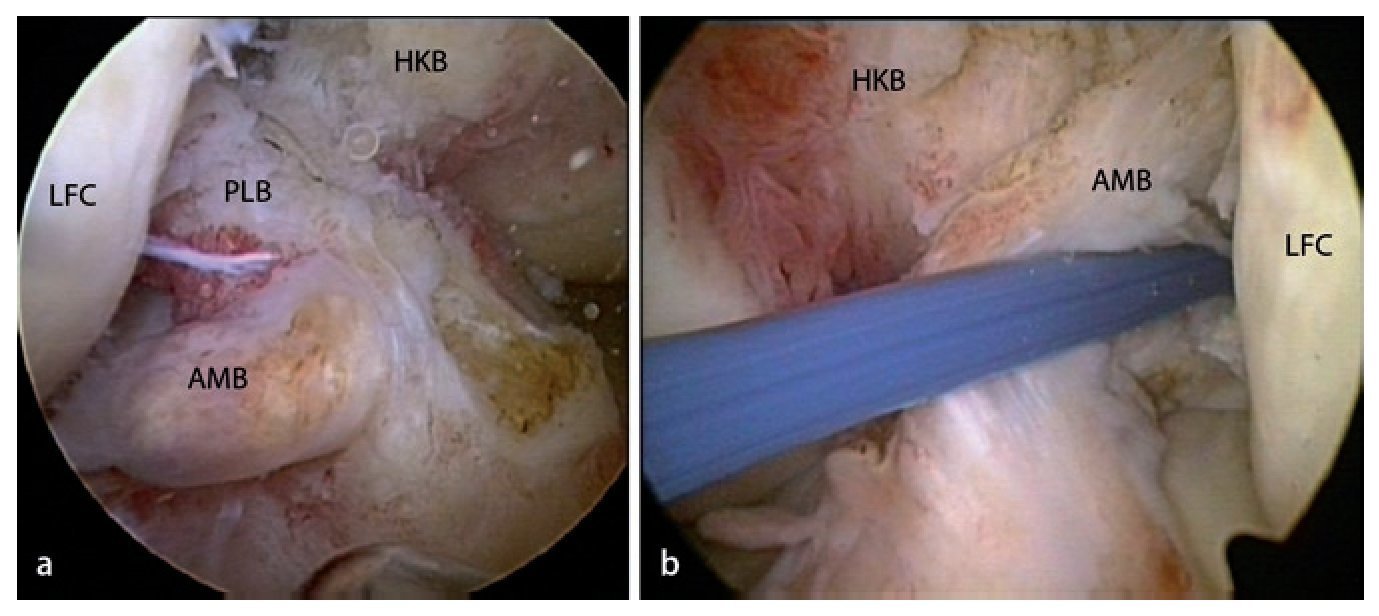
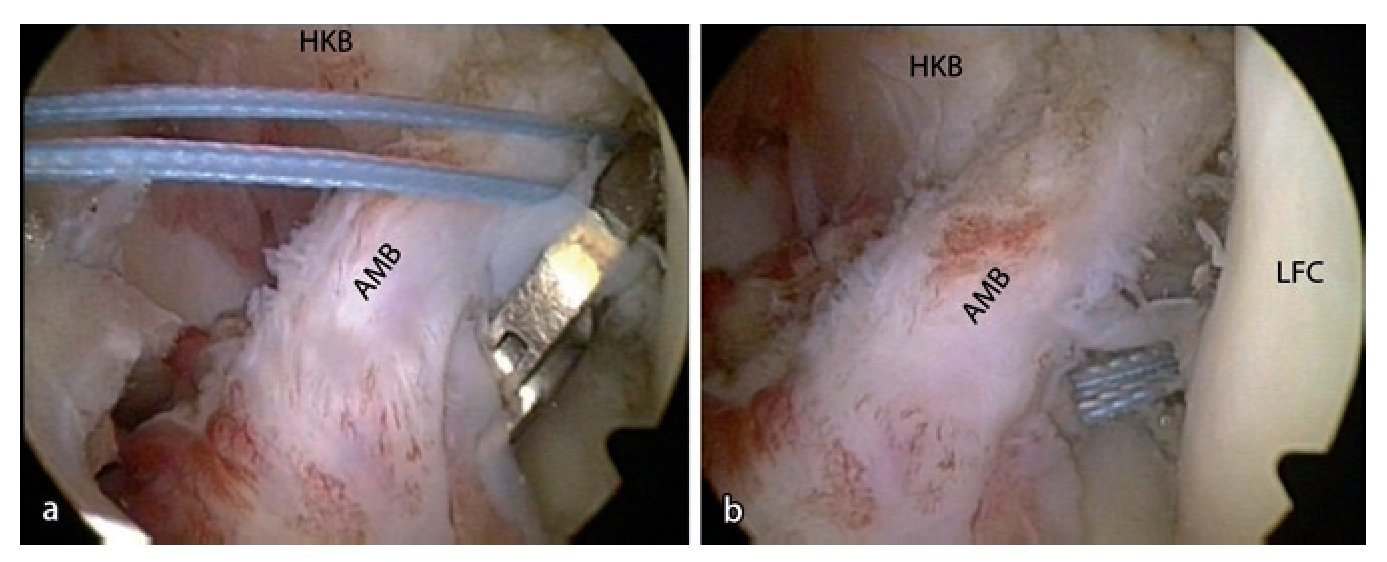
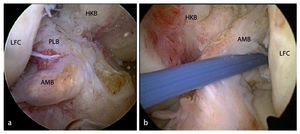
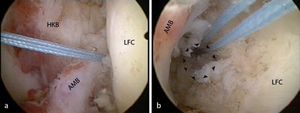
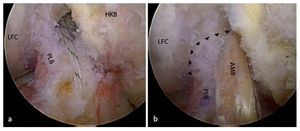
Fig. 3 Ejemplos de lesiones aisladas del haz anterolateral (a, haz AM) y posterolateral (b, haz PL). a Muñón del ligamento después del arrancamiento femoral del haz AM. El haz PL está intacto (rodilla derecha, flexión de 90º, vista sobre el portal anterolateral). b Después de levantar el haz AM se obtiene una zona de inserción libre para el haz PL cuando las fibras del haz AM se tensan. El haz AM puede cubrir completamente esta inserción (rodilla izquierda, flexión de 90º, vista sobre el portal anterolateral). LFC cóndilo femoral lateral, HKB ligamento cruzado posterior.
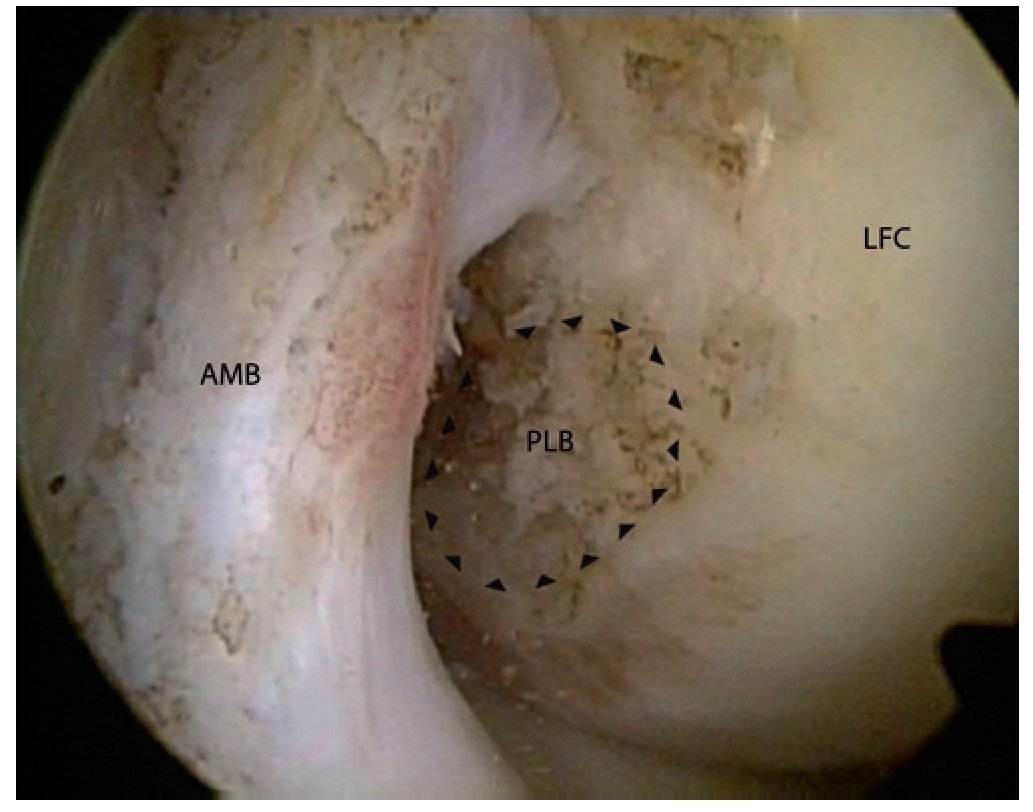
Fig. 4 Mejora del ángulo de visión en el mismo paciente cambiando la posición de la cámara a un portal medial (rodilla izquierda, flexión de 90º, vista sobre el portal anterolateral). La preparación de la inserción del haz posterolateral (haz PL, flechas) se realizará en gran parte con el dispositivo electrotérmico. Con el shaver se reseca el material ligamentario intacto innecesario y la parte de ligamentos intactos se deshilacha. Atención: con el dispositivo electrotérmico se pueden lesionar las fibras intactas por hipertermia. Aplicar impulsos cortos con una sonda lejos de las fibras intactas. AMB haz anteromedial, LFC cóndilo femoral lateral.
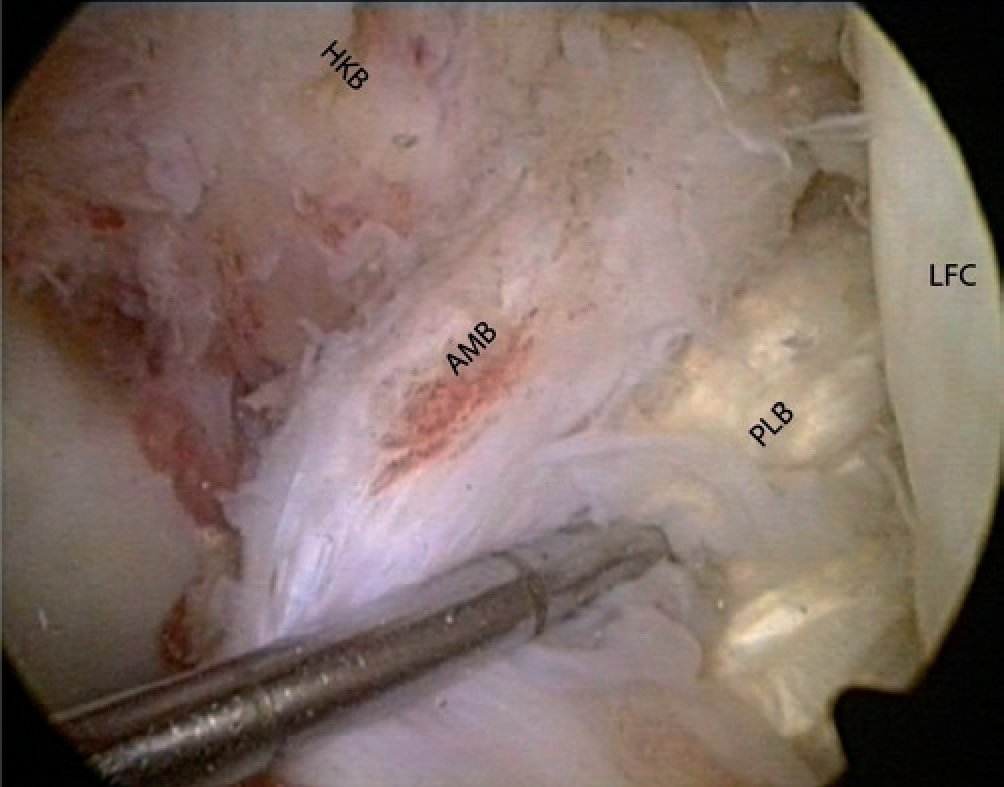
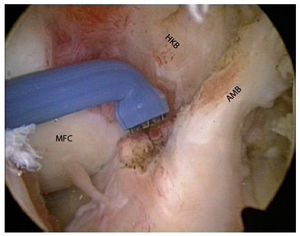
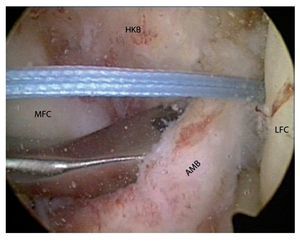
Fig. 5 Preparación cuidadosa de la huella posterolateral en la región dorsal de las partes ligamentarias intactas del haz AM delante del LCP (rodilla izquierda, flexión de 90º, vista sobre el portal anterolateral). AMB haz anteromedial HKB ligamento cruzado posterior, MFC cóndilo femoral medial.
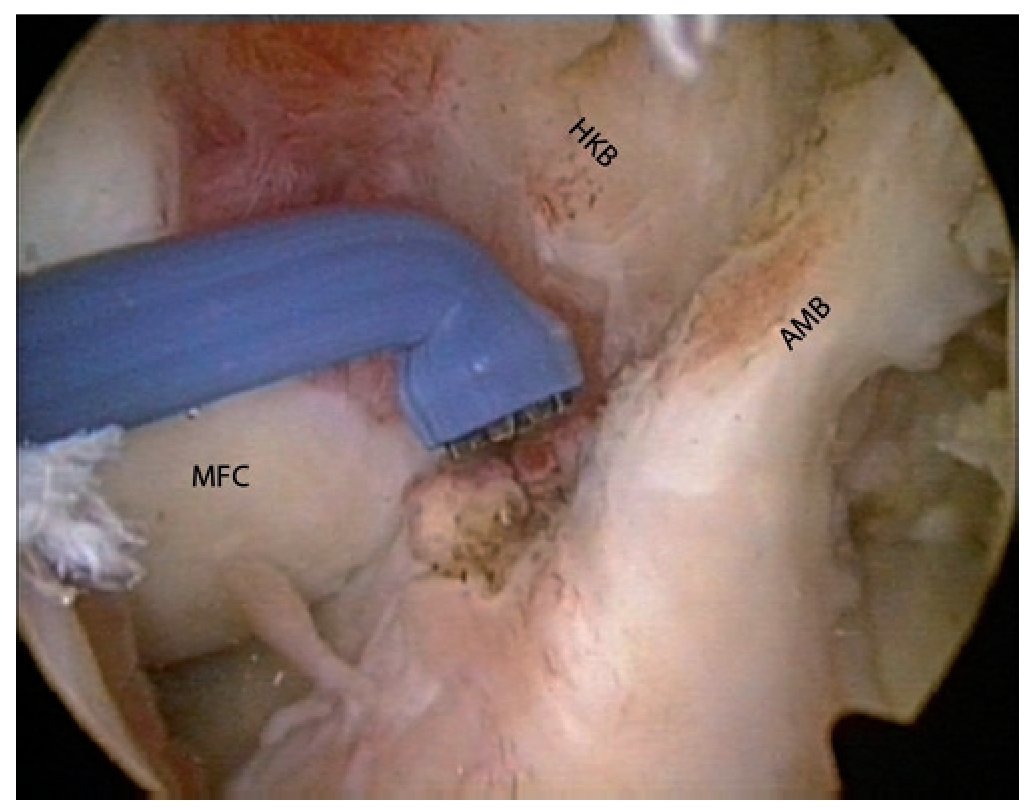
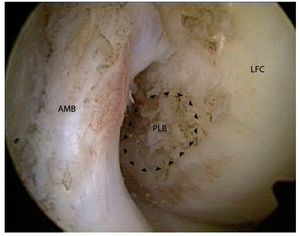
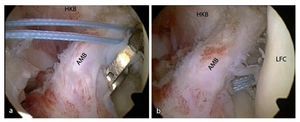
Fig. 6 Introducción de una aguja guía de 2,4 mm con ojal en el centro de la inserción posterolateral femoral, ensanchamiento con una broca de corona canulada (5-6 mm, según el diámetro del injerto), introducción de un hilo de sutura; vista sobre el portal anterolateral (a) y medial (b). El orificio perforado está marcado con puntas de flechas. AMB haz anteromedial HKB ligamento cruzado posterior.
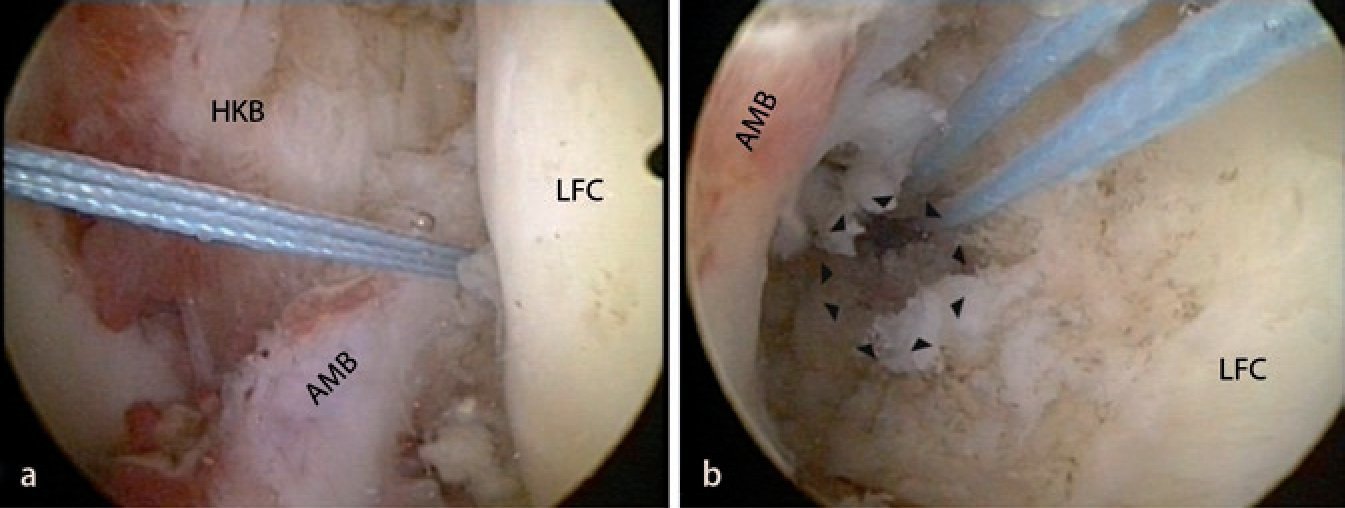
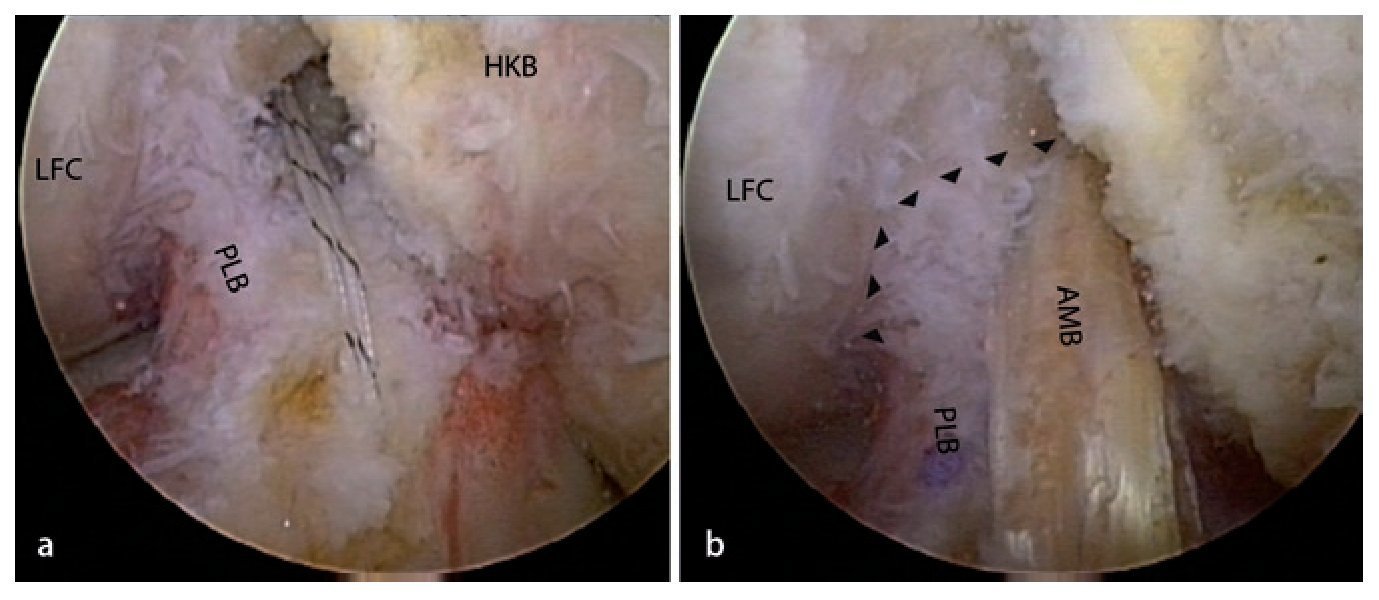
Fig. 7 Introducción de una aguja guía de 2,4 mm en el área de la inserción del haz PL con un estribo guía tibial. El estribo guía se debe regular lo más vertical posible (> 60º) para poder perforar el canal lo más redondo posible sin lesionar tangencialmente las fibras ligamentarias intactas. Ensanchar con una broca espiral canulada por encima de la aguja. En caso necesario, perforar previamente con un diámetro pequeño y luego ensanchar el canal con un dilatador o una broca manual. AMB haz anteromedial, HKB ligamento cruzado posterior, MFC cóndilo femoral medial, LFC cóndilo femoral lateral.
Fig. 8 Introducir el recuperador del hilo y el hilo de sutura en el canal tibial. AMB haz anteromedial, HKB ligamento cruzado posterior, LFC cóndilo femoral lateral.
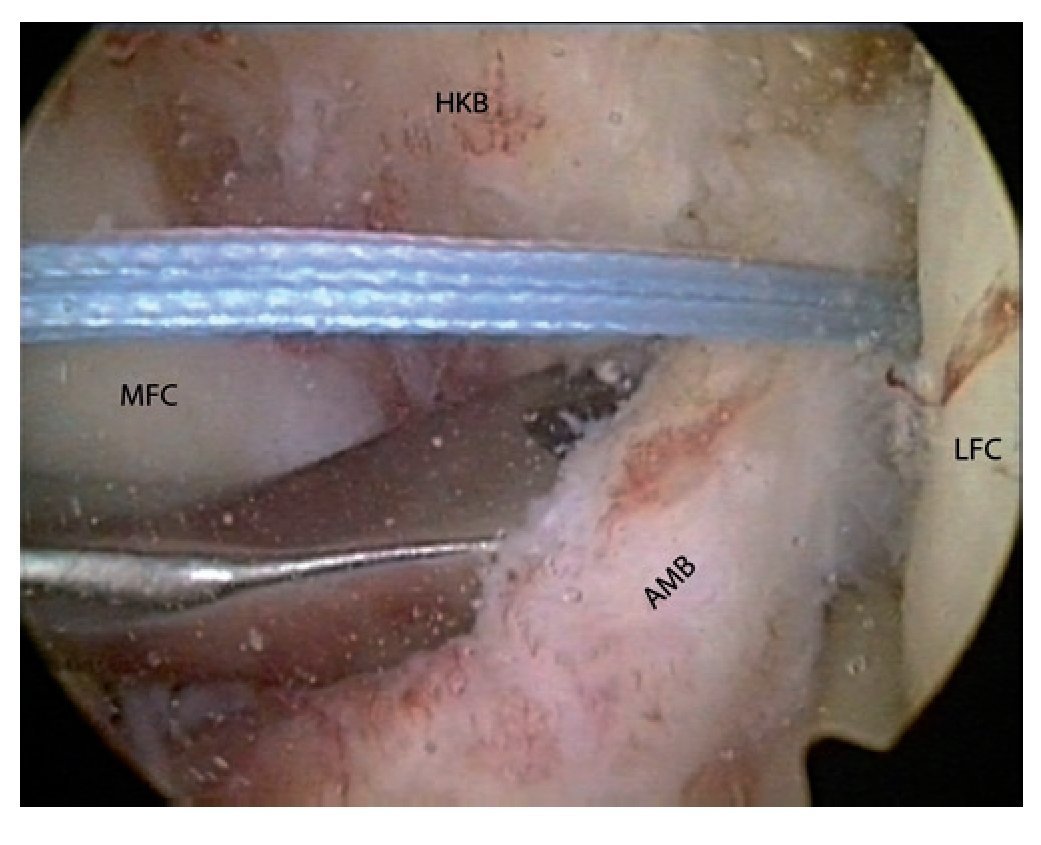
Fig. 9 Inserción del injerto de tendón grácil doble con el hilo de sutura. Nosotros solemos utilizar un hilo de fibra de vidrio fuerte. Para preparar el injerto, este se flexionará y estirará veinte veces bajo tensión. Fijación femoral con tornillos de interferencia bioabsorbibles mediante hilo de nitinol (normalmente del mismo tamaño que la perforación realizada).
La fijación tibial se realiza con un tornillo de interferencia bioabsorbible (normalmente 1 mm mayor que el tamaño del canal de perforación) con una tensión de 60N en el cajón posterior y una flexión de 20º. AMB haz anteromedial, HKB ligamento cruzado posterior, LFC cóndilo femoral lateral.
Particularidades
(Fig. 10)
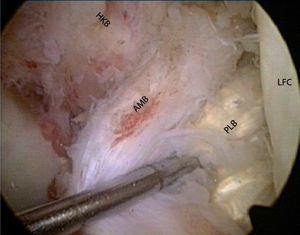
Fig. 10 La reconstrucción aislada del haz AM es técnicamente más sencilla porque las partes anatómicas son más fácilmente accesibles. Preparación de la zona de inserción femoral y tibial. Colocación de una aguja de perforación femoral y tibial por encima de los instrumentos de guía usuales. Ensanchamiento, inserción y fijación del injerto a 20º de flexión y 60 N de tensión (en la imagen, vista de una rodilla derecha, flexión de 90º, vista sobre el portal medial; área de inserción original marcada con flechas). AMB haz anteromedial, HKB ligamento cruzado posterior, LFC cóndilo femoral lateral.
Tratamiento postoperatorio
- El tratamiento postoperatorio es similar al de la reconstrucción del LCA primaria7.
Errores, riesgos y complicaciones
- Bloqueo en extensión por un pinzamiento de la escotadura debido a un refuerzo de volumen demasiado grande (sobre todo en reconstrucciones posterolaterales aisladas): nueva artroscopia; en función del diagnóstico, resección parcial del refuerzo o del ligamento restante, como alternativa en escotaduras estrechas, ensanchamiento del espacio intercondíleo con una broca hasta que en extensión apenas exista contacto del LCA con el techo del espacio intercondíleo.
- Bloqueo en extensión y en flexión sin señales de un pinzamiento de la escotadura: después de agotar todas las medidas conservadoras, se realizará un CT con una reconstrucción en 3D para excluir un mal posicionamiento o una posición desequilibrada de los canales de perforación. Si se detecta un mal posicionamiento de los canales, se resecará el injerto; en caso necesario, se llenarán los canales con esponjosa autóloga y, si es preciso, se realizará una segunda reconstrucción del LCA en dos tiempos. Si la posición es correcta, se deberá considerar la presencia de una artrofibrosis. Ante una leve irritación de la rodilla se practicará una artroscopia con separación de las adherencias en los recesos superior, medial y lateral (bloqueo en flexión). En caso de bloqueo en extensión se realizará además una incisión en el ligamento oblicuo posterior del ligamento lateral y el desprendimiento de la cápsula articular posterior. Para ello, se insertará el artroscopio desde ventral entre el LCA y el LCP hacia dorsal. Perforación de un acceso posteromedial bajo planificación con una aguja hipodérmica (atención: riesgo de lesión del paquete vasculonervioso) y soltar la cápsula con fuerza en el hueso femoral con el aparato electrotérmico.
- Destrucción de las fibras restantes intactas durante la realización de los canales: cambiar a una reconstrucción del LCA primaria8.
Resultados
La terapia conservadora como tratamiento de una lesión parcial del LCA sigue siendo un tema controvertido. Los pacientes que habían reducido su actividad deportiva mostraron un buen resultado a corto y a medio plazo. Sin embargo, a medio plazo registraron un aumento del dolor y de la laxitud9. El tratamiento simultáneo del LCA en el caso de lesiones del menisco tratadas con suturas aumenta la tasa de curación del menisco del 57 al 90%10.
La ventaja de conservar las fibras intactas en comparación con la resección completa de las mismas se traduce, según Siebold et al.4, en una mejor estabilidad en la fase precoz y en un mejor flujo sanguíneo, así como en la preservación de los elementos propioceptivos.
En un estudio randomizado controlado realizado con cuarenta pacientes (21 h, 19 m; edad media 25,8 años [16-48 años], con un tiempo de seguimiento posterior de 3,2 años [2-5,5 años]), sometidos a una cirugía de refuerzo, Adachi et al.11 reportaron una mejora de las funciones sensoriales, así como también una diferencia significativa menor de los valores medidos con el artrómetro KT-2000 (0,7 mm vs. 1,8mm) en comparación con un grupo sometido a una reconstrucción del LCA completa. En la escala de Lyshol, la puntuación fue de 94,8 y 93,8 puntos para el grupo some-tido al refuerzo y el grupo de la reconstrucción completa respectivamente, sin registrar una diferencia estadísticamente significativa. En una reseña de Papalia et al.12 existen otros estudios prospectivos y retrospectivos que han mostrado buenos resultados clínicos postoperatorios. No obstante, los autores consideran necesario realizar más estudios debido al reducido número de casos reportados, al diseño de los estudios y a los métodos de seguimiento tan heterogéneos, y no consideran el refuerzo de volumen como una intervención quirúrgica rutinaria debido a su complejidad12.
Observancia de normas éticas
Este artículo no contiene pruebas en personas o animales
Conflicto de intereses. A.B. Immhoff es asesor de la empresa Arthrex (Naples, EE. UU.), de la empresa Medi (Bayreuth) y de la empresa Arthrosurface (Boston, EE. UU.). S. Lorenz indica que no existe ningún conflicto de intereses.
Correspondencia
PD Dr. S. Lorenz
Abteilung Sportorthopädie,
Klinikum rechts der Isar,
Technische Universität München Ismaninger Str.
22, 81675 Múnich (Alemania)
stephan.lorenz@lrz.tu-muenchen.de